Сепсис. Септический шок в акушерстве и гинекологии
 Скачать 111.5 Kb. Скачать 111.5 Kb.
|
|
Реферат на тему: «Септический шок в акушерстве и гинекологии» Содержание Введение 3 1.Основные термины 5 2.Этиология и патогенез 6 3.Сепсис у беременных и послеродовый сепсис 9 Заключение 21 Список использованной литературы 23 Введение Одним из наиболее грозных осложнений гнойно-септических процессов любой локализации является бактериально-токсический или септический шок (СШ). Он представляет собой особую реакцию организма, выражающуюся в развитии тяжелых системных расстройств, связанных с нарушением адекватной перфузии тканей, наступающих в ответ на внедрение микроорганизмов или их токсинов. По частоте возникновения СШ стоит на третьем месте после геморрагического и кардиогенного, а по летальности — на первом. Несмотря на лечение, при СШ погибают от 20 до 80 % больных. В акушерско-гинекологической практике СШ осложняет послеабортные и послеродовые инфекционные заболевания, перитониты, пиелонефрит беременных, гнойные маститы. Септический шок (SIRS-шок) является осложнением тяжелого сепсиса и определяется как сепсис-индуцируемая гипотензия, сопровождающаяся перфузионными нарушениями и не поддающаяся коррекции адекватным возмещением жидкости. Пациенты, получающие инотропные или вазопрессорные препараты, могут не иметь гипотензии, но, тем не менее, сохраняют признаки гипоперфузионных нарушений и дисфункции органов, что относится к проявлениям СШ. СШ чаще всего осложняет течение гнойно-инфекционных процессов, вызываемых грам-отрицательной флорой: кишечной палочкой, протеем, клебсиеллой, синегнойной палочкой. При разрушении эти бактерии выделяют эндотоксин, включающий пусковой механизм развития СШ. Септический процесс, вызванный грам-положительной флорой (энтерококком, стафилококком, стрептококком), реже сопровождается СШ. Активным началом при данном виде инфекции является экзотоксин, вырабатываемый живыми микроорганизмами. Причиной развития СШ может быть не только аэробная бактериальная флора, но и анаэробы, (в первую очередь, Clostridia perfringens), а также риккетсии, вирусы, простейшие вирусы и даже грибы. Для возникновения СШ, кроме инфекции, необходимо наличие еще двух факторов: снижение общей резистентности организма больной и наличие возможности для массивного проникновения возбудителя или его токсинов в кровь. У беременных, рожениц и родильниц подобные условия возникают нередко. Этому благоприятствуют несколько факторов: матка, являющаяся входными воротами для инфекции, сгуст-ки крови и остатки плодного яйца, служащие прекрасной питательной средой для микроорганизмов, особенности кровообращения беременной матки, содействующие свободному поступлению бактериальной флоры в кровеносное русло женщины, изменение гормонального гомеостаза (в первую очередь, эстрогенного и гестагенного), обычно наблюдающаяся гиперлипидемия беременных, облегчающая развитие СШ, аллергизация женщин беременностью. Основные термины Синдром системной воспалительной реакции - это реакция на воздействие агрессивных факторов (травма, операция, инфект). Характеризуется двумя или более из следующих признаков: - температура тела >38 С; ЧСС >90/мин; ЧД >20/мин - РаСО2<32 мм рт.ст.; лейкоциты крови >12-109 или < 4-109 , или незрелых форм >10% . Сепсис - системный воспалительный ответ на инвазию микроорганизмов. Наличие очага инфекта и 2-х или более признаков СВР. Тяжелый сепсис. Вызванная сепсисом гипотония Увеличение лактата. Диурез менее 0,5 мл/кг/ч больше 2 ч при адекватной инфузии ALI с PaO2/FiO2 менее 250 в отсутствие пневмонии как источника инфекции ALI с PaO2/FiO2 менее 200 в присутствии пневмонии как источника инфекции Креатинин более 2.0 мг/дл (176,8 - мкмоль/л) Билирубин более 2 мг/дл (34,2 -мкмоль/л) Сепсис-индуцированная гипотония - снижение систолического ДА менее 90 мм рт.ст. у "нормотоников" или на 40 мм рт.ст. и более от "рабочего" АД у лиц с артериальной гипертензией при условии отсутствия других причин. Гипотония устраняется в короткий срок с помощью инфузии Септический шок - тяжелый сепсис с тканевой и органной гипоперфузией, артериальной гипотонией. Рефрактерный септический шок - сохраняющаяся артериальная гипотония, несмотря на адекватнуюинфузию и применение инотропной и сосудистой поддержки Этиология и патогенез При оценке риска развития гнойно-септических осложнений, сепсиса и септического шока необходимо учитывать особенности организма беременной женщины [1]. Несмотря на более благоприятное течение септического шока в акушерстве, необходимо учитывать, что ряд физиологических изменений в организме беременной женщины может повлиять на диагностику и лечение. Благоприятному исходу способствуют молодой возраст, отсутствие преморбидного фона, локализация очага в полости малого таза, доступность для диагностики и лечения, чувствительность микрофлоры к антибактериальным препаратам широкого спектра действия [12—14]. С другой стороны, быстрое прогрессирование септического процесса может быть обусловлено материнской толерантностью [15, 16] — снижением активности клеточного звена иммунитета (изменение соотношения Th1 /Th2 — большая восприимчивость к внутриклеточным возбудителям (бактерии, вирусы, паразиты), увеличением количества лейкоцитов, уровня D-димера, дисфункцией эндотелия сосудов, снижением уровня протеина S и активности фибринолиза, ростом уровня провоспалительных цитокинов в родах, наличием воспалительной реакции при осложнениях беременности (преэклампсия, эклампсия, преждевременные роды) — материнский воспалительный ответ (MSIR — maternal systemic inflammatory response) [17]. По данным популяционного исследования в США, основные независимые факторы риска для тяжелого сепсиса [30]: возраст >35 лет; бесплатная медицинская помощь; задержка продуктов зачатия; преждевременный разрыв плодных оболочек; серкляж; многоплодная беременность; хроническая сердечная недостаточность; хроническая печеночная недостаточность; — ВИЧ-инфекция; системная красная волчанка. В настоящее время в мире инфекции стоят на четвертом месте в структуре материнской смертности и составляют 11%, а в развивающихся странах септический шок, связанный с септическим абортом и послеродовым эндометритом, по-прежнему занимает одно из ведущих мест, несмотря на значительный прогресс в профилактике и лечении гнойно-септических осложнений в акушерстве. Во всех странах отмечается рост случаев сепсиса, и его лечение сопровождается серьезными затратами при сохраняющейся высокой летальности [18—25, 28, 29, 31—33]. В России материнская смертность (МС), связанная с сепсисом во время родов и в послеродовом периоде, в общей структуре МС достигает 10% и составила в 2014— 2016 гг. 1,29—1,22 на 100 000 рожденных живыми [34]. По данным зарубежной статистики, частота тяжелого сепсиса с летальными исходами увеличивается на 10% в год, при этом основными факторами риска являются поздний возраст матери, ожирение, беременность на фоне хронических заболеваний, ВРТ и многоплодная беременность, высокая частота кесаревых сечений (риск выше в 5—20 раз) [27, 29, 35]. За последние 25 лет уже трижды (1991, 2001 и 2016 гг.) [2, 36, 37] поменялось само определение сепсиса и септического шока, каждые 4 года идет обновление международного протокола интенсивной терапии (Surviving Sepsis Campaign Guidelines, 2004, 2008 и 2012, 2016 гг.) [38] с участием десятков ведущих организаций и экспертов. Таким образом, актуальность проблемы очевидна и требует от врачей всех специальностей современных знаний по раннему выявлению и своевременной, целенаправленной терапии сепсиса и септического шока в акушерстве. O85 Послеродовой сепсис; R57.2 Септический шок. В настоящее время выделяется только две формы: сепсис; септический шок. В зависимости от возбудителя инфекции, локализации первичного очага, структуры полиорганной недостаточности к основным формам добавляется соответствующее уточнение. Сепсис у беременных и послеродовый сепсис В основе современного понимания сепсиса и септического шока лежит синдром системного воспалительного ответа (ССВО) - это реакция на воздействие агрессивных факторов (травма, операция, инфект). Сепсис представляет собой системную воспалительную реакцию (синдром системного воспалительного ответа), возникающую в ответ на клинически доказанную инфекцию. Сепсис может быть определен как наличие инфекции совместно с системными проявлениями инфекции (RCOG, 2012). Сепсис = ССВО + очаг инфекции В большинстве случаев сепсис у беременных вызван бета-гемолитическим стрептококком или E.Coli. Этиология послеродового сепсиса: Streptococcus pyogenes (MSSA), Escherichia coli, Staphylococcus aureus, Streptococcus pneumoniae, meticillin-resistant S. aureus (MRSA), Clostridium septicum and Morganella morganii. Часто имеют место смешанные инфекции грамположительных и грамотрицательных микроорганизмов, особенно при хориоамнионите. Кишечные инфекции преимущественно ассоциируются с сепсисом мочевыводящих путей, преждевременным разрывом плодных оболочек и серкляжем. Анаэробы, такие как Clostridium perfringens (приводящие к газовой гангрене), в наше время встречаются реже, преимущественно доминируют возбудители типа Peptostreptococcus и Bacteroides spp. Особое внимание в анамнезе пациентки следует уделять следующим факторам: перенесенные ранее гнойно-септические осложнения, связанные с беременностью и родами, гинекологическими заболеваниями; наличие очага хронической или острой инфекции; иммунодефицитные состояния (сахарный диабет, ВИЧ, наркомания, онкология, заболевания крови, пониженное питание и т.д.); инвазивные манипуляции или оперативные вмешательства; длительный прием антибактериальных препаратов; длительный прием кортикостероидов; длительная госпитализация (более 7 сут); преждевременный разрыв плодных оболочек; жалобы на: головокружение, дезориентацию, слабость; одышку; боль или дискомфорт различной локализации; потливость; появление необесцвечивающейся сыпи на коже; выделения из родовых путей измененного цвета и с запахом; лихорадку, озноб, чувство жара; учащенное сердцебиение; снижение мочеотделения; жидкий стул. Физикальное обследование — Изменение психического статуса. — Гипер- или гипотермия (более 38 °С или менее 36 °С). — ЧСС более 90 в 1 мин. — Частота дыхания более 25 в 1 мин. — Систолическое артериальное давление 90 мм рт.ст. или менее или систолическое артериальное давление более 40 мм рт.ст. ниже нормы. «Индекс шока»: отношение ЧСС к систолическому АД. «Модифицированный индекс шока»: отношение ЧСС к среднему АД. — Анурия в предыдущие 18 ч (при катетеризации — менее чем 0,5 мл/кг/ч). — Мраморные или пепельные кожные покровы. — Цианоз кожи, губ или языка. — Необесцвечивающаяся сыпь на коже. — Гнойные выделения из родовых путей. Выявление критериев полиорганной недостаточности относится к высоким факторам риска тяжелого течения или летального исхода от сепсиса [42]. Для раннего выявления пациенток с высоким риском неблагоприятного исхода необходимо продолжать использовать критерии синдрома системной воспалительной реакции (СВР, SIRS), которая показала свою информативность [43]. Критерии системной воспалительной реакции: температура тела более 38 °С или менее 36 °С; — ЧСС более 90 в 1 мин; — ЧД более 20 в мин или гипервентиляция (РаСО2 менее 32 мм рт.ст.). — лейкоциты крови более 12-109/мл или менее 4-109/ мл или незрелых форм более 10%. Лабораторная диагностика — Общий анализ крови, мочи, биохимические параметры. — Посевы (различные среды и локализации) для выявления возбудителя (до начала антибактериальной терапии). — Лейкоциты крови более 12,0-109/мл или менее 4,0-109/мл или незрелых форм более 10%. — С-реактивный белок (более 5,0 мг/л) [54] определить в течение 1-го часа. — Прокальцитонин (более 0,5 нг/мл) определить в течение 1-го часа. — Уровень пресепсина [55]. — Уровень лактата в крови (более 2,0 ммоль/л) [2, 56, 57] определить в течение 1-го часа. — Количество тромбоцитов (тромбоцитопения — менее 150-109) [58, 59]. Эти биомаркеры имеют ограниченную диагностическую ценность в отношении диагностики генерализации бактериальной инфекции, но позволяют дополнительно оценить тяжесть состояния (шока) и динамику состояния в процессе лечения [44, 57, 60—62]. Сепсис-индуцированная гипотония - снижение систолического АД менее 90 мм рт.ст. у "нормотоников" или на 40 мм рт.ст. и более от "рабочего" АД у лиц с артериальной гипертензией при условии отсутствия других причин. Гипотония устраняется в короткий срок с помощью инфузии. Септический шок - сепсис, сопровождающийся гипотензией, несмотря на адекватную инфузионную терапию. Септический шок - это состояние, при котором сохраняется гипоперфузия тканей, несмотря на адекватную трансфузионную терапию. Рефрактерный септический шок - сохраняющаяся артериальная гипотония, несмотря на адекватную инфузию и применение инотропной и сосудистой поддержки. У беременных с подозрением на сепсис необходимо проводить регулярное наблюдение и регистрацию всех жизненно важных функций (температура, частота пульса. АД. ЧД и т.д.) Клиническая картина сепсиса характеризуется развитием ССВО и признаками полиорганной недостаточности (ПОН) при наличии первичного очага инфекции. Признаки ПОН: Изменение психического статуса. Гипоксемия (РаО2 < 72 мм рт. ст. при дыхании воздухом). Гиперлактатемия (> 1,6 ммоль/л). Олигурия (< 30 мл/ч.). Гипотензия (АД < 90 мм рт. ст. или снижение на 40 мм рт. ст.). Диагностика и оценка степени тяжести полиорганной недостаточности осуществляется по Шкале SOFA (Sequential Organ Failure Assessment) (Приложение 1) Тактика ведения пациенток при подозрении на сепсис: Посев крови до назначения антибиотиков (АБ). Лечение АБ следует начинать, не дожидаясь результатов микробиологического исследования. Определение лактата в сыворотке крови (уровень лактата 4 ммоль/л свидетельствует о недостаточной перфузии ткани) (D). Исследования, направленные на поиск источника инфекции (рентгенограмма легких, УЗИ органов брюшной полости, Эхо-КС) (D). Клинический анализ крови (обязательно тромбоциты), анализ мочи, коагулограмма, электролиты плазмы, СРБ-белок. Бактериологическое исследование в зависимости от клиники (лохий, мочи, отделяемого из раны, носоглотки). Тест на прокальцитонин (РСТ) Пациентки с подозрением на сепсис должны получать лечение в реанимационных отделениях многопрофильных больниц. В течение первых шести часов после установлении диагноза тяжелого сепсиса необходимо решить такие задачи (RCOG. 2012): Получить культуру крови до назначения антибиотиков. Введение антибиотика широкого спектра действия в течение одного часа после диагностики тяжелого сепсиса. Измерить лактат в сыворотке крови. В случае гипотензии и/или уровня лактата > 4 ммоль/л инфузия кристаллоидов минимум 20 мл/кг или эквивалента. Применять вазопрессоры при гипотензии, которая не реагирует на начало инфузионной терапии для поддержания среднего артериального давления (САД) > 65 mmHg. В случае стойкой гипотонии, несмотря на инфузионную терапию (септический шок) и/или уровень лактата > 4 мммоль/л. а) Достижение центрального венозного давления (ЦВД) 3 8 mmHg. б) Достижение центральной венозной сатурации (Scv02) 3 70% или смешанной венозной сатурации (Scv02)365%. Вопрос о родоразрешении беременной с сепсисом должен решаться коллегиально. Срок и метод выбирается индивидуально, тщательно взвешивая риски и предполагаемую пользу для матери и ребенка [GCP]. При преждевременных родах необходимо оценить пользу и риск назначения кортикостероидов для профилактики РДС [GCP]. При ведении родов через естественные родовые пути предусмотреть непрерывный интранатальный мониторинг (КТГ). Эпидуральной /спинальной анестезии у женщин с сепсисом следует избегать [GCP]. При лечении тяжелого сепсиса и септического шока должен использоваться принцип "ранней целенаправленной терапии", который включает: О санацию очага инфекции (необходимо провести в первые 6 часов!); О стабилизацию гемодинамики (инфузия, вазопрессоры, инотропные препараты); О антибактериальную терапию; О адьювантную терапию. Необходимо как можно раньше (оптимально в первые 6 ч.) решить главный вопрос в лечении сепсиса и септического шока: своевременная и адекватная санация очага инфекции, независимо от того связан ли он с маткой или нет. При этом вопрос о необходимости удаления матки должен стоять постоянно, поскольку велика вероятность и вторичного инфицирования, и существуют объективные трудности: ни бимануальное исследование, ни данные УЗИ матки часто не дают необходимой информации. Часто признаков "классического" эндометрита может не быть, и в клинике преобладают системные проявления в виде нарастания симптомов полиорганной недостаточности. В большинстве случаев именно это служит причиной задержки с санацией очага инфекции, как основного лечебного мероприятия, определяющего выживаемость пациентки. Именно анестезиолог-реаниматолог должен в данной ситуации показать акушерам-гинекологам нарастание системных проявлений инфекционного процесса, признаков полиорганной недостаточности и настаивать на определении и санации очага инфекции. 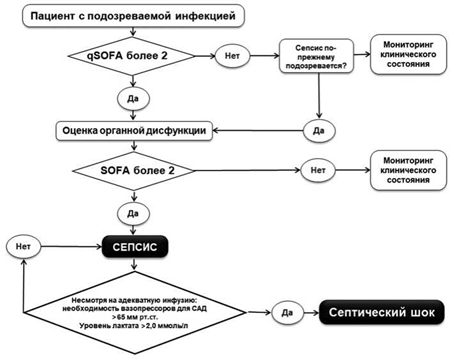 Рисунок 2 – Алгоритм диагностики сепсиса и сепсического шока Начальная терапия септического шока. В первые 30 минут: Оценка АД, ЧСС, ЧДД, t, SpO2 и диуреза. Адекватный венозный доступ. Внутривенная инфузия кристаллоидов в объеме до 30 мл/кг (при отсутствии эффекта применяются растворы ГЭК и/или альбумина 20%). Ограничение объема инфузии требуется, когда ЦВД увеличивается без гемодинамической стабилизации (АД, ЧСС). Оценка проходимости дыхательных путей. Ингаляция кислорода. Перевод на ИВЛ при: нарушении сознания, судорожном синдроме, острой дыхательной или сердечно-сосудистой недостаточности. Лабораторное исследование: лейкоциты и лейкоцитарная формула, уровень прокальцитонина, количество тромбоцитов, МНО, АЧТВ, содержание D-димеров, кислотно-основной состав и газы крови, уровни билирубина, ACT, АЛТ, фибриногена, мочевины, креатинина, pH, общий анализ мочи. Рентгенография легких. Взятие посевов из очага поражения, мочи и крови для бактериологического исследования (дважды) и определения чувствительности флоры к антибиотикам до начала антибиотикотерапии, но не должны ее задерживать. Интенсивная терапия. Перевод в отделение реанимации. Адекватный венозный доступ. Катетеризация мочевого пузыря, почасовой контроль диуреза. Инфузионно-трансфузионная терапия с учетом физиологических потребностей и патологических потерь от 30 мл/кг/сутки. Преимущества одних растворов (кристаллоидов и синтетических коллоидов) перед другими не установлены (уровень 1В). При отсутствии эффекта от инфузионной терапии 30 мл/кг необходимо вводить вазопрессоры: оптимальный препарат для коррекции гемодинамики - норадреналин, который применяется один или в комбинации с другими препаратами. Для стартовой терапии используются следующие вазопрессоры: норадреналин 0,1 -0,3 мкг/кг/мин.; -адреналин 1-10 мкг/мин.; мезатон 40-300 мкг/мин.; вазопрессин 0,03 ед/мин.; допмин 5-20 мкг/кг/мин. В ситуации, когда после проведения инфузионной терапии 30 мл/кг и введения вазопрессоров и инотропных препаратов не происходит стабилизации гемодинамики, вводятся кортикостероиды: только водорастворимый гидрокортизон (лиофилизат для приготовления раствора для в/в и в/м введения) в/в в дозе не более 300 мг/сутки (уровень 1 А). Кортикостероиды должны быть отменены, как только прекращается введение вазопрессоров. Кортикостероиды не должны применяться при отсутствии клиники шока. Внутривенная антибактериальная терапия должна быть начата в течение часа от момента установления диагноза сепсис (уровень 1В). Оптимально использовать оригинальный препарат. Выбор препарата зависит от спектра действия и предполагаемого очага инфекции. Каждый час задержки адекватной антибактериальной терапии снижает выживаемость пациенток. Начальная эмпирическая антибактериальная терапия включает один или более антибактериальных препаратов, которые имеют активность против всех вероятных инфекционных агентов, проникающих в адекватных концентрациях в предполагаемый источник сепсиса (уровень 1В). При высоком риске MRSA используется комбинация карбапенемов или цефоперазона/сульбактама с ванкомицином в/в (локальные данные мониторинга резистентности). В течение 3-х часов необходимо оценить эффективность коррекции нарушений гемодинамики, получить данные об уровне лактата для оценки тяжести шока. При снижении сердечного индекса менее 2,5 л/м/кв. м к терапии подключаются инотропные препараты (добутамин, левосимендан). К 6 часам после постановки диагноза необходимо: санировать очаг инфекции; достичь необходимых параметров гемодинамики, транспорта кислорода и диуреза: ЦВД: 8-12 мм рт.ст. - за счет инфузионной терапии. САД: 3 65 мм рт.ст. - инфузионная терапия + вазопрессоры. Диурез 3 0,5 мл/кг/ч. Насыщение кислорода в центральной вене (SCVO2) (верхняя полая вена) 3 70% или в смешанной венозной крови (SvO2)365% Если при восстановлении ЦВД SCVO2 и SvO2 не увеличивается, то показано переливание эритроцитов или инфузия добутамина - максимум 20 мкг/кг/мин. Дальнейшее лечение (6 часов и далее). Компоненты крови: Поддерживается уровень гемоглобина 70-90 г/л (уровень 1 В). Свежезамороженная плазма в дозе не менее 15 мл/кг используется при наличии кровотечения и при инвазивных процедурах на фоне коагулопатии. Свежезамороженная плазма не должна использоваться только для коррекции лабораторных изменений при отсутствии кровотечения или инвазивных процедур (уровень 2А). Поддерживается количество тромбоцитов выше 50 000 в мкл. Адьювантная терапия. Седативная терапия, аналгезия, и нервно-мышечная блокада. При проведении седации необходимо придерживаться протокола. В протокол должны быть включены такие критерии, как глубина седации, оцениваемая на основании стандартных шкал. Режим проведения седации может быть основан либо на болюсном введении препаратов, или на их постоянной инфузии с ежедневным прерыванием седации в дневное время (или переводом больного в менее седированное состояние). Применения мышечных релаксантов при сепсисе необходимо по возможности избегать. Если необходимость в их применении все же есть, то необходим мониторинг глубины блока (TOF). Контроль глюкозы (внутривенный инсулин) - менее 8,3 ммоль/л (150 мг/дл). Почечная заместительная терапия рекомендована при наличии почечной недостаточности, а постоянная гемофильтрация показана для регулирования водного баланса у гемодинамически нестабильных пациентов. Профилактика тромбоза глубоких вен (низкая доза нефракционированного гепарина, профилактические дозы низкомолекулярного гепарина (НМГ): Надропарин кальция: 0,3 мл подкожно за 2 часа до операции; далее - по 0,3 мл подкожно каждые 24 часа; или Далтепарин натрия: 2500 ME подкожно за 2 часа до операции; далее - по 2500 ME подкожно каждые 24 часа; Для назначения НМГ пациенту перед экстренной операцией необходимо согласование этого вопроса с анестезиологом. Нутритивная поддержка. Профилактика "стресс-язв" ЖКТ (Н2-гистаминовые блокаторы, ингибиторы протонной помпы). Селективная деконтаминация ЖКТ (нет никакой положительной или отрицательной рекомендации). Бикарбонат - введение не рекомендовано при лактат-ацидозе и pH 3 7,15. Искусственная вентиляция легких (инвазивная, неинвазивная) при остром повреждении легких/остром респираторном дистресс-синдроме (ALI/ARDS). Критерии начала респираторной поддержки при тяжелом сепсисе. Абсолютные; Отсутствие самостоятельного дыхания и патологические ритмы дыхания. Нарушение проходимости верхних дыхательных путей. Снижение респираторного индекса менее 200 мм рт.ст. Септический шок. Нарушения гемодинамики (жизнеопасные нарушения ритма, стойкая тахикардия более 120 в мин, гипотензия). Относительные (комбинация 2 и более факторов является показанием к началу респираторной поддержки). Снижение респираторного индекса менее 300 мм рт.ст. при комбинации с другими критериями. Развитие септической энцефалопатии и отека головного мозга с угнетением сознания и нарушением ФВД. Гиперкапния или гипокапния (раСО2 менее 25 мм рт.ст.). Тахипноэ более 40 в мин. (или 24 при обострении хронического обструктивного заболеваниях легкого) и прогрессирующее увеличение минутного объема вентиляции. Снижение ЖЕЛ менее 10 мл/кг массы тела. Снижение податливости менее 60 мл/см вод. ст. Увеличение сопротивления дыхательных путей более 15 см вод. ст./л/с. Усталость пациента, вовлечение вспомогательных дыхательных мышц. Прогноз при сепсисе: Тяжелый. Риск летального исхода у пациентов с сепсисом зависит от варианта течения септического процесса и составляет при сепсисе 10-20%. тяжелом сепсисе 20-50%, септическом шоке 40-80% (Martin G.S., 2012). По данным других авторов летальность от септического шока в акушерской клинической практике 20%, что объясняется тем, что эти пациентки более молодого возраста, в анамнезе у них, как правило, отсутствуют хронические заболевания, ворота инфекции - мочеполовые органы, где вирулентность микроорганизмов сравнительно низкая (Надишаускене Р.Й., 2012). Заключение Послеродовые гнойно-септические заболевания являются одной из актуальных проблем современного акушерства вследствие их высокой распространенности и отсутствия тенденции к снижению. Известно, что тяжелые формы септических осложнений - одна из главных причин материнской смертности, которая является критерием своевременной и квалифицированной помощи. Сам по себе родовой акт таит в себе определенную опасность развития пуэрперальной инфекции, а предрасполагающими факторами могут стать: продолжительность родов более 12 часов, длительный безводный промежуток, большое число влагалищных исследований, кольпиты, бактериальный вагиноз, эндометрит в родах и ручные внутриматочные вмешательства. Особая роль отводится операции кесарева сечения. Акушерский сепсис представляется результатом недостаточного лечения гнойновоспалительных заболеваний. В борьбе с воспалительными заболеваниями большое значение имеет профилактика этих осложнений у беременных, которая должна начинаться еще задолго до родов. Заранее должны быть выделены группы повышенного риска беременных по гнойно-воспалительным заболеваниям, и в этих группах врачи женской консультации должны провести профилактические мероприятия по своевременному выявлению и санации очагов инфекции, адекватному лечению хронических воспалительных заболеваний почек, желудочно-кишечного тракта, кожи и слизистых и т. д. Только благодаря совместным усилиям медперсонала и пациенток на разных уровнях оказания помощи беременным, роженицам и родильницам, возможно предупреждение и снижение материнской заболеваемости и смертности от сепсиса и его осложнений. Именно поэтому проведение своевременной и адекватной диагностики, лечения и профилактики сепсиса являются одной из первоочередных задач акушерства. Список использованной литературы Неотложные состояния в акушерстве [Электронный ресурс] / Серов В.Н., Сухих Г.Т., Баранов Н.П. - М. : ГЭОТАР-Медиа, 2013. «Гнойно-воспалительные заболевания и сепсис в акушерстве» - Клинические рекомендации. Протокол лечения./ Коллектив авторов : Адамян Л.В., Филлипов О.С., Артымук Н.В., Белокринницкая Т.Е. и др./ Москва 2015 «Начальная терапия сепсиса и септического шока в акушерстве» - Клинические рекомендации. Протоколы лечения./При участии Ассоциации акушерских анестезиологов-реаниматологов: проф. Шифман Е.М., проф. Куликов А.В./- обновление 2016 г. Акушерство: учебник/ под ред. В. Е. Радзинского, А. М. Фукса. - М. : ГЭОТАР- Медиа, 2016. - 1040 с. Акушерство : учебник для медицинских вузов / Э. К. Айламазян. — 7_е изд., испр. и доп. — СПб.: СпецЛит, 2010. — 543 с. Акушерство [Электронный ресурс] / Савельева Г.М., Шалина Р.И., Сичинава Л.Г., Панина О.Б., Курцер М.А. - М. : ГЭОТАР-Медиа, 2010 |
