курсовая. Сестринская помощь при ишемическом инсульте
 Скачать 0.57 Mb. Скачать 0.57 Mb.
|
|
Зуевский механико-технологический техникум Курсовая работа По дисциплине: МДК 02.01 На тему: «Сестринская помощь при ишемическом инсульте». Выполнила: Студентка 3-го курса 31СД группы Чернышева Е.Е. Руководитель: Кладова Е.А. Зуевка, 2023 г. Содержание Введение……………………………………………………………….……….3 Глава I. Обзор литературных источников по данной теме 1.1 Этиология, патогенез, классификация, факторы риска развития ишемического инсульта………………………………………………………………...………5 1.2 Клиническая картина, лечение, диагностика, прогноз…………………………………………………………………….…..10 Глава II. Роль медицинской сестры в уходе за пациентами с инсультом 2.1 Оказание первой доврачебной помощи при ишемическом инсульте..............................................................................................................16 2.2 Методика сестринского ухода за пациентами с ишемическим инсультом…………………………………………………………………...….17 2.3 Сестринская помощь, направленная на профилактику осложнений…………………………………………………………………….20 2.4 Сестринская помощь больным с ишемическим инсультом в реабилитационном периоде……………………………………………………………..…………..21 Заключение…………………………………………………………...……….23 Список использованных источников.……………………………………………………………...……..25 Приложение 1………………………………………………………………….27 Приложение 2………………………………………………………………….28 Приложение 3………………………………………………………………….29 Приложение 4………………………………………………………………….34 Введение Согласно официальным материалам министерства здравоохранения России за последние годы, смертность от болезней системы кровообращения занимает первое место и при этом продолжает неуклонно расти. В 2002 году вследствие болезней системы кровообращения погибло 56,1 % от общего числа умерших. Актуальность данной темы заключается в том, что смертность от инсульта находится на втором месте, уступая лишь смертности от ишемической болезни сердца. Суммарные показатели заболеваемости и смертности от инсульта во многих странах мира имеют тенденцию к росту. В России на 2001 год он достиг 331 на 100 тысяч населения. Ишемические инсульты составляют 70—85 % от всех случаев инсульта, кровоизлияние в мозг — 20—25 %, субарахноидальное кровоизлияние — 5 %. Соотношение частоты ишемических и геморрагических типов инсульта составляет 4:1. Первыми сохранившимися упоминаниями инсульта являются описания отца медицины Гиппократа, называвшего заболевание «апоплексия» (греч. ἀποπληξία) — удар. Теоретические основы по вопросу этиологии инсульта были заложены швейцарским патологом 17-го века Иоганном Якобом Вепфером, обнаружившим, что причиной апоплексии может служить закупорка сосуда головного мозга или сосудистое повреждение с внутримозговым кровоизлиянием. Этим же учёным впервые были описаны клинические случаи очень быстрого регресса слабости в конечностях. Однако окончательно сосудистая природа инсультов была признана лишь в первой половине XIX столетия. «Размягчение» мозга различали от геморрагического «удара», вместе с тем их этиология оставалась до конца неясной. Развитие знаний об инсульте было медленным, по-видимому, в связи с ограниченным интересом у знаменитых неврологов того времени. Так, первые важные сведения о причинах инсульта были получены не неврологами, а патологами Рокитанским и Вирховым. В середине 19-го века хирургом и анатомом Джоном Лиделлом был предложен термин «красный инфаркт», подчёркивающий вторичность кровоизлияния при геморрагическом инфаркте. Клинико-топографические исследования Жюля Дежерина, Пьера Мари, а также их последователя Шарля Фуа — родоначальника современных клинических исследований инсульта, вызвали заинтересованность и дальнейшие исследования неврологов данного заболевания. В 1928 году инсульт был разделён на отдельные типы с учётом характера сосудистой патологии. Цель работы: изучить особенности сестринского ухода за пациентами с ишемическими инсультами. Задачи: 1.Изучить теоретический материал по данной теме 2. Изучить методы диагностики и лечения 3.Исследовать роль сестринского ухода в лечении ишемического инсульта Предмет исследования: сестринский процесс при ишемическом инсульте Объект исследования: сестринский персонал Методы исследования: 1.Эмпирические 2. Научно – теоретический 3. Биографический. Глава I. Обзор литературных источников по данной теме Этиология, патогенез, классификация, факторы риска развития ишемического инсульта Независимо от причины, вызвавшей локальную ишемию мозга, развивается каскад патобиохимических изменений, приводящих к необратимому повреждению нервной ткани по механизмам некроза и апоптоза. Эта серия взаимосвязанных изменений получила название «патобиохимический каскад» или «ишемический каскад» (Гусев Е. И. с соавт.,1997). Процесс ишемии мозга динамический, и, как правило, потенциально обратимый. Степень ишемического повреждения находится в зависимости от глубины и длительности снижения церебрального кровотока. Оптимальный объём мозгового кровотока составляет 50—60 мл на 100 г/мин. При уровне церебрального кровотока ниже 55 мл на 100 г вещества в минуту отмечается первичная реакция, которая характеризуется торможением синтеза белков в нейронах — «маргинальная зона ишемии». При церебральном кровотоке ниже 35 мл на 100 г/мин биохимические реакции в клетках мозга нарушаются — гликолиз (расщепление глюкозы) завершается по анаэробному пути с накоплением лактата и образованием всего 2 молекул АТФ. При дальнейшем снижении кровотока возникает нарушение функционального состояния коры большого мозга, а снижение до 10—15 мл на 100 г/мин приводит к быстрым в течение нескольких минут необратимым изменениям в нейронах и формированию центральной зоны инфаркта («ядра ишемии»). В течение 6—8 минут нейроны остаются жизнеспособными и могут восстановить свои функции при нормализации кровообращения. Продолжительность «терапевтического окна» — периода, в течение которого возможно восстановление функции нейронов в области «ишемической полутени» — точно не установлено. Хотя для большинства клеток это время ограничено 3—6 часами, не исключено, что способность к восстановлению сохраняется в течение нескольких суток. Ишемические процессы в ткани мозга сопровождаются отёком мозга. Отёк головного мозга развивается через несколько минут после развития локальной ишемии, его выраженность напрямую зависит от размеров инфаркта мозга. Пусковым моментом развития отёка является проникновение в клетки воды из межклеточного пространства вследствие недостатка энергии у нейронов для поддержания внутриклеточного гомеостаза. После этого к внутриклеточному отёку (цитотоксическому) присоединяется внеклеточный (вазогенный), который обусловлен гибелью клеточных элементов, составляющих гемато-энцефалический барьер, с накоплением в зоне повреждения недоокисленных продуктов, формирующихся в процессе анаэробного гликолиза. Повреждение гемато-энцефалического барьера сопровождается также трансэндотелиальной миграцией лейкоцитов в ткань мозга, которые вызывают в том числе поражение здоровых клеток нервной ткани. Внутри- и внеклеточный отёк вызывают увеличение объёма мозга и развитие внутричерепной гипертензии. При повышении давления в определённом отделе мозга и черепной коробки (появление области дистензии) происходит смещение частей головного мозга относительно друг друга, что вызывает развитие тех или иных дислокационных синдромов. Вклинение в большое затылочное отверстие миндалин мозжечка со сдавлением нижних отделов продолговатого мозга — наиболее частая причина смерти больных. В качестве локальных этиотропных факторов инсульта различают: - атеросклероз и тромбообразование — наиболее распространённая патология церебральных и прецеребральных артерий, вызывающая ишемические нарушения мозгового кровообращения. Образование атеросклеротической бляшки обусловлено отложением липидов в стенке артерий. Рост атеросклеротической бляшки осложняется её изъязвлением и тромбообразованием вследствие адгезии тромбоцитов. Увеличение атеротромботической бляшки может привести к сужению просвета артерии и её полной закупорке; снижение кровотока возникает при гемодинамически значимом стенозе (сужение 70—75 % площади просвета) и далее нарастает пропорционально степени сужения. Фрагменты тромба и атеротромботической бляшки могут быть источником эмболии более дистального отдела артерии (артерио-артериальная эмболия). Исход атеросклеротического тромбоза или эмболии определяется скоростью его развития, локализацией закупорки, состоянием коллатерального кровообращения и активностью фибринолитической системы крови. При постепенном развитии атеросклероза формируется коллатеральное кровообращение, поэтому закупорка одной или даже нескольких прецеребральных артерий может не привести к локальной ишемии мозга и протекать бессимптомно. В случаях быстрого развития тромботической окклюзии или эмболии прецеребральной либо церебральной артерии возможности коллатерального кровообращения ограничены. В тех случаях, когда защитные механизмы не могут компенсировать сужение или закупорку артерии, развивается клинически значимая локальная ишемия мозга. Атеротромбоз и артерио-артериальная эмболия являются причиной до 50 % ишемических нарушений мозгового кровообращения. - кардиогенная эмболия является причиной приблизительно 20 % (по некоторым данным до 60 % инсультов обусловлены заболеваниями сердца) ишемических инсультов и ТИА. Она обычно развивается вследствие формирования эмболических фрагментов на клапанах сердца или образования внутрисердечного тромба. Большинство кардиогенных эмболий возникает при мерцательной аритмии. Она, в свою очередь, обычно вызвана ишемической болезнью сердца на фоне атеросклероза коронарных артерий и артериальной гипертензии. Риск развития инсульта при мерцательной аритмии составляет 4,5 % в год, если больной не принимает соответствующее лечение. При инфекционном эндокардите примерно у 20 % больных возникает эмболия сосудов мозга. Для всех искусственных клапанов сердца общий риск эмболии составляет около 2 % в год, если не принимаются антикоагулянты. Инфаркт миокарда примерно в 2 % случаев осложняется ишемическим инсультом; чаще это происходит первые 2 недели после развития сердечного заболевания. - гемодинамические ишемические нарушения мозгового кровообращения могут возникнуть при стенозе прецеребральных (чаще всего при стенозе сонных артерий) и (или) церебральных артерий, когда артериальное давление падает ниже нижней границы ауторегуляции мозгового кровообращения. Дегенеративные и деформирующие изменения в шейном отделе позвоночника (остеохондроз позвоночника, деформирующий спондилёз, аномалии краниовертебральной области) могут приводить к сдавлению позвоночных или подключичных артерий извне с возможным развитием инсультов в вертебрально-базилярном бассейне либо синдромов обкрадывания. - редкая сосудистая патология: болезнь Такаясу, Мойамойа, инфекционные артерииты и др. В качестве системных факторов, способствующих развитию ишемического инсульта, различают: 1. нарушение центральной гемодинамики: - кардиальный гиподинамический синдром — проявляется нарушением кровообращения, сердечного ритма, снижением минутного объёма крови и ударного объёма крови, что приводит к снижению кровотока в артериальной системе мозга, срыву механизмов ауторегуляции мозгового кровообращения и формированию тромботического инсульта или развитию ишемии мозга по типу сосудисто-мозговой недостаточности (гемодинамический инсульт). - артериальная гипертензия — приводит к развитию ишемических нарушений мозгового кровообращения напрямую, вызывая изменения в стенках артерий — липогиалиноз и фибриноидный некроз, а также опосредованно — через стимулирование атеросклероза прецеребральных крупных и средних церебральных артерий и развитие сердечных заболеваний, например, инфаркта миокарда и мерцательной аритмии, осложняющихся кардиогенной эмболией. - аритмии — фактор риска возникновения артерио-артериальных и кардиогенных эмболий. 2. гематологические нарушения (коагулопатии, эритроцитоз и полицитемия) могут привести к гиперкоагуляции и повышенной вязкости крови, предрасполагающими к развитию тромбозов в церебральных артериях и возникновению «реологического инсульта». Классификация Существуют различные классификации ишемических инсультов, в зависимости от этиопатогенетических и клинических аспектов, локализации зоны инфаркта. По темпу формирования неврологического дефицита и его продолжительности - транзиторные ишемические атаки (ТИА) (G45.9 согласно МКБ-10) — характеризуются очаговыми неврологическими нарушениями, включая монокулярную слепоту (слепоту на один глаз), которые полностью регрессируют в течение 24 часов после их возникновения. - «малый инсульт» (англ. minor stroke) — согласно определению экспертов ВОЗ: «пролонгированные ишемические атаки с обратным неврологическим дефектом». Вариант ишемического инсульта, при котором восстановление неврологических функций завершается от 2 до 21 суток. - прогрессирующий ишемический инсульт (англ. stroke-in-evolution) — характеризуется постепенным развитием общемозговых и очаговых симптомов на протяжении нескольких часов или 2—3 суток с последующим неполным восстановлением функций. Обычно у больного остаётся минимальная неврологическая симптоматика. - завершённый (тотальный) ишемический инсульт — сформировавшийся инфаркт мозга со стабильным или неполно регрессирующим дефицитом. По тяжести состояния больных - лёгкой степени тяжести — неврологическая симптоматика выражена незначительно, регрессирует в течение 3-х недель заболевания. Вариант малого инсульта - средней степени тяжести — преобладание очаговой неврологической симптоматики над общемозговой, отсутствуют расстройства сознания - тяжёлый инсульт — протекает с выраженными общемозговыми нарушениями, угнетением сознания, грубым очаговым неврологическим дефицитом, часто дислокационными симптомами [ По локализации инфаркта мозга В соответствии с топической характеристикой очаговой неврологической симптоматики, по пораженному артериальному бассейну: - внутренняя сонная артерия; - позвоночные, основная артерия и их ветви; - средняя, передняя и задняя мозговые артерии. Факторы риска Курение — фактор риска ишемического инсульта К основным факторам риска ишемических нарушений мозгового кровообращения относят: - пожилой и старческий возраст - артериальную гипертензию — повышение диастолического артериального давления на 7,5 мм рт. ст. увеличивает риск инсульта почти в 2 раза - гиперхолестеринемию - атеросклероз церебральных и прецеребральных (сонных и позвоночных) артерий - курение - заболевания сердца (мерцательная аритмия, инфаркт миокарда и др.) - сахарный диабет. Клиническая картина, лечение, диагностика, прогноз Клиническая картина ишемического инсульта у больных людей складывается из общемозговой и очаговой неврологической симптоматики. Прогрессирующее течение инсульта (постепенное или ступенеобразное нарастание неврологических нарушений в течение нескольких часов или дней) наблюдается у 20 % больных людей с ишемическим инсультом в каротидном бассейне и у 40 % больных с ишемическим инсультом в вертебробазилярном бассейне. Оно чаще вызвано увеличением размера внутриартериального тромба, повторными эмболиями, нарастанием отёка мозга, геморрагической трансформацией инфаркта или увеличением его размеров вследствие снижения системного артериального давления. Повышение артериального давления наблюдается у 70—80 % больных людей в первые дни инсульта. В дальнейшем у большинства из них отмечается спонтанное снижение давления. Транзиторное повышение артериального давления может быть вызвано отёком головного мозга и повышением внутричерепного давления, а также стрессом, обусловленным развитием заболевания. Общемозговые симптомы Общемозговые симптомы характерны для инсультов средней и тяжёлой степени. Характерны нарушения сознания — оглушённость, сонливость или возбуждение, возможна кратковременная потеря сознания. Типична головная боль, которая может сопровождаться тошнотой или рвотой, головокружение, боль в глазных яблоках, усиливающаяся при движении глаз. Реже наблюдаются судорожные явления. Возможны вегетативные расстройства: чувство жара, повышенная потливость, ощущение сердцебиения, сухость во рту. Очаговая неврологическая симптоматика На фоне общемозговых симптомов инсульта появляются очаговые симптомы поражения головного мозга. Клиническая картина у каждого конкретного больного человека определяется тем, какой участок мозга пострадал из-за повреждения кровоснабжающего его сосуда. Диагностика Для выбора лечебной тактики решающее значение имеет ранняя диагностика и дифференциальная диагностика ишемического, геморрагического инсультов и субарахноидального кровоизлияния. Точная диагностика характера инсульта клинически возможна лишь в 70 % случаев. Физикальное обследование занимает важное место в диагностике и определении состояния больного. Оцениваются функции дыхания и сердечно-сосудистой системы (в первую очередь, нарушения центральной гемодинамики для экстренной коррекции), что в ряде случаев позволяет определить патогенетический характер инсульта (наличие аритмии и шумов в сердце позволяют предположить кардиоэмболический инсульт; систолический шум в области бифуркации общей сонной артерии говорит о её стенозе; разница в артериальном давлении и пульсе на противоположных сторонах свидетельствует о стенозе дуги аорты и подключичных артерий). При неврологическом осмотре уточняется состояние и уровень сознания; проводится топическая диагностика очаговых повреждений мозга. Для получения информации о причине ишемического инсульта проводится дуплексное и триплексное ультразвуковое сканирование прецеребральных артерий головы и мозговых артерий. Этот метод позволяет визуализировать сонные артерии, исследовать кровоток с помощью спектральной допплерографии. Транскраниальная допплерография позволяет определить состояние некоторых внутричерепных артерий, косвенно оценить скорость кровотока в них. Наиболее информативным методом диагностики является ангиография, которая позволяет обнаружить сужения просвета, аневризмы и другие патологические изменения в артериях. Ангиографию, учитывая возможные осложнения, следует применять по показаниям. Также может применяться нетравматичные методы диагностики состояния мозговых сосудов — МР-ангиография или КТ-ангиография. Помимо указанных выше методов, обязательно проведение ЭКГ и эхокардиографии для исключения сопутствующей кардиальной патологии, рентгенологическое исследование лёгких для диагностики лёгочных осложнений (аспирационная пневмония, ТЭЛА и др.), проведение клинического, биохимического анализов крови и других рутинных анализов, коагулограммы, газового состава крови. Обязательна консультация терапевта и офтальмолога. Лечение Всем больным с инсультом, вне зависимости от его характера, проводится базисная терапия. Помимо этого, проводится дифференциальная терапия ишемического инсульта с учётом его патогенетического подтипа. Базисная терапия. Тактика базисной терапии направлена на общие мероприятия по стабилизации жизненно важных функций, профилактику и лечение возможных осложнений. Министерством здравоохранения РФ (2000) всем пациентам с острым нарушением церебрального кровообращения рекомендуется проведение следующей базисной терапии: - мероприятия, направленные на нормализацию функции внешнего дыхания и оксигенации — санация дыхательных путей, установка воздуховода, интубация трахеи, при необходимости — проведение ИВЛ. - регуляция функции сердечно-сосудистой системы: поддержание артериального давления на 10 % выше цифр, к которым адаптирован пациент; антиаритмическая терапия при нарушениях ритма сердца; при ишемической болезни сердца назначаются антиангинальные препараты (нитраты); препараты, улучшающие насосную функцию миокарда — сердечные гликозиды, антиоксиданты, оптимизаторы тканевого энергетического метаболизма. - контроль и поддержание гомеостаза, включая биохимические константы, водно-солевой и кислотно-щелочной баланс. - нейропротекция — комплекс универсальных методов защиты мозга от структурных повреждений — начинается на догоспитальном этапе (может иметь некоторые особенности при различных подтипах ОНМК). - мероприятия, направленные на уменьшение отека головного мозга - мероприятия по профилактике и лечению осложнений - симптоматическая терапия, в том числе противосудорожная, психотропная (при психомоторном возбуждении), миорелаксанты, анальгетики и др. Специфическая терапия Согласно методическим рекомендациям министерства здравоохранения Российской Федерации за 2000 год, стратегия лечения больных основана на ранней диагностике патогенетического подтипа инсульта. Основные принципы патогенетического лечения включают: 1. восстановление кровообращения в зоне ишемии (рециркуляция, реперфузия) 2. поддержание метаболизма ткани мозга, её защиту от структурных повреждений (нейропротекция). Основные методы рециркуляции: - восстановление и поддержание системной гемодинамики - медикаментозный тромболизис - гемангиокоррекция (нормализация реологических свойств крови и функциональных возможностей сосудистой стенки) - хирургические методы рециркуляции: наложение экстраинтракраниального микроанастомоза, тромбэктомия, реконструктивные операции на артериях. Основные методы нейропротекции: - восстановление и поддержание гомеостаза нервной ткани - медикаментозная защита мозга - немедикаментозные методы (гипербарическая оксигенация, церебральная гипотермия). Восстановление кровообращения и поддержание метаболизма ткани мозга требуют проведение лечебных мероприятий, направленных на борьбу с отёком мозга. Противоотечная терапия при ишемических инсультах включает: - назначение осмотических диуретиков - гипервентиляцию - нейропротекторы и поддержание гомеостаза нервной ткани оказывают противоотёчное действие Тромболитическая терапия При поступлении больного в сроки до 6 часов с момента заболевания и подтверждения ишемического характера инсульта возможно применение тромболитической терапии с целью лизиса тромба или эмбола и восстановления кровотока в ишемизированной ткани мозга. Предполагается, что она наиболее целесообразна при острой закупорке средней мозговой или базилярной артерии, кардиоэмболическом типе инсульта. Ноотропы В лечении ишемического инсульта используются нейропротекторные препараты, предназначенные для уменьшения поражения мозга и обратного развития возникших в нём изменений. На данный момент их эффективность дискутабельна. Проведённые исследования не дали статистически достоверных результатов об уменьшении или увеличении смертности при применении ноотропов. Окончательно проблема о целесообразности их применения не решена. Ноотропы начинают назначать в первые часы инсульта (в период «терапевтического окна»). Церебролизин рекомендуют в больших дозах (20—50 мл/сут), вводимых 1 или 2 раза на 100—200 мл изотонического раствора хлорида натрия внутривенно капельно (в течение 60—90 мин) на протяжении 10—15 дней. Пирацетам используют в дозе 4—12 г/сут. Антагонисты кальция Применение вазоактивных препаратов направлено на увеличение кровоснабжения в ишемизированной ткани, хотя их эффективность сомнительна. При этом нельзя исключить развитие феномена «внутримозгового обкрадывания», проявляющегося уменьшением кровотока в зоне ишемии за счёт усиления кровотока в здоровых тканях. Целесообразность применения оправдывается их возможным нейропротекторным действием. Комбинация двух или нескольких вазоактивных препаратов не рекомендуется. Нимодипин (нимотоп) вводят в дозе 4—10 мг внутривенно капельно 2 раза в сутки в течение 7—10 дней, после этого (или с начала лечения) назначают внутрь по 30—60 мг 3—4 раза в сутки. Рекомендуется использование и других антагонистов ионов кальция. Статистически достоверная информация об эффективности использования данных препаратов при ишемическом инсульте отсутствует. Гемодилюция и улучшение реологических свойств крови С целью гемодилюции могут быть использованы реополиглюкин или другие инфузионные растворы по 200—400 мл внутривенно капельно 1—2 раза в день в течение 5—7 дней. Для улучшения реологических свойств крови применяют пентоксифиллин по 200 мг внутривенно капельно 2 раза в сутки в течение 5—7 дней, а затем (или с начала лечения) внутрь по 100—200 мг 3—4 раза в сутки. Эффективность этой терапии дискутабельна. Согласно данным кохрейновского сообщества статистически достоверные данные об эффективности этих видов лечения отсутствуют. Гипербарическая оксигенация Гипербарическая оксигенация является методом лечения, при котором больной в специальной камере дышит чистым кислородом. Предполагается, что при этом происходит насыщение крови кислородом и увеличение его поступления в ишемизированную ткань мозга. По данным кокрановского сообщества на 2010 год было проведено всего лишь 6 рандомизированных исследований 283 пациентов. Полученных данных недостаточно, для статистически достоверного вывода о том, повышает ли выживаемость данный метод лечения у больных с ишемическим инсультом. При этом отмечено незначительное улучшение качества жизни у больных, которым проводилась гипербарическая оксигенация. Глава II. Роль медицинской сестры в уходе за пациентами с инсультом 2.1 Оказание первой доврачебной помощи при ишемическом инсульте. Самое главное мероприятие помощи при любом виде инсульта, которое должно быть выполнено на до госпитальном этапе – это вызов специализированной бригады скорой помощи. Больной должен, как можно раньше, быть госпитализированным в лечебное учреждение. До приезда скорой помощи нужно: -придать горизонтальное положение. Голова пациента под углом 300 от уровня опоры тела. Допускается расположение головы и туловища на одном уровне. Не стоит слишком высоко поднимать её; -важно знать, что в домашних условиях нельзя пытаться привести больного в сознание, используя нашатырный спирт или другие лекарственные препараты, особенно при наличии судорог – возможно усугубление состояния больного и прогрессирование неврологической симптоматики; -следить за состоянием ротовой полости и дыхательными путями; -освободить шею и обеспечить доступ свежего воздуха; -проводить контроль основных жизненных параметров; -растирать конечности полу спиртовым раствором, или просто массировать их; -не разрешать пить воду или принимать любые таблетированные препараты. 2.2 Методика сестринского ухода за пациентами с ишемическим инсультом Медсестра выполняет врачебные назначения. Медсестра ведет динамическое наблюдение за состоянием пациентов (контроль сознания, АД, ЧДД, пульса, температуры, диуреза – запись показателей в листе назначений). При нарушении дыхания. Медсестра обеспечивает проходимость дыхательных путей путем предупреждения обструкции – это является приоритетной задачей у больных с геморрагическим инсультом, находящихся в коме и при рвоте. Основными причинами обструкции дыхательных путей являются: -западение корня языка; -аспирация рвотных масс; -участие кашлевого рефлекса и накопление мокроты в трахеобронхиальном дереве. При этом действия медицинской сестры: -удаление съемных зубных протезов; -регулярная санация ротоглотки или эндотрахеальной трубки (трахеостомы); -контроль положения пациента и изменение положения тела; -проведение пассивной дыхательной гимнастики. Питание пациента. Питание пациента должно осуществляться с учетом следующих требований: -общая калорийность 2000-3000 Ккал в сутки; -бесшлаковое, гомогенное; -с повышенным содержанием белка; -с повышенным содержанием витаминов, -с учетом диетических рекомендаций по основному и сопутствующим заболеваниям. Метод кормления медсестра выбирает в зависимости от степени угнетения сознания и сохранения глотательного рефлекса. Расширение рациона питания производится за счет молочно-растительной пищи с содержанием клетчатки. В сознание и при сохраненном глотательном рефлексе пациент принимает пищу сначала в кровати (высокое положение Фаулера и специальный столик), по мере расширения двигательного режима сидя за столом. Максимальное количество действий должен выполнять сам больной для раннего восстановления бытовых навыков. В бессознательном положение и при отсутствие глотательного рефлекса, кормление выполняется через назогастральный зонд. При расстройстве терморегуляции медсестра осуществляет следующий уход: -контролирует температуру тела пациента и фиксирует данные в «температурном листе»; -контролирует температуру воздуха в палате (температура колеблется в пределах 18-20 °С; -проводит проветривание палаты каждые 2 часа; -не допускает использование перин и толстых одеял на постели больного. При нарушении психики. Любые психические нарушения сопровождаются нарушениями памяти, внимания, эмоциональной неустойчивостью, утратой контроля над психической деятельностью. Психоэмоциональные расстройства могут существенно нарушать мотивации и адекватность поведения больного, значительно затрудняя тем самым процесс реабилитации. Медицинская сестра должна: 1. объяснить природу нарушений родственникам, 2. по согласованию с врачом ограничить общение пациента при выраженной эмоциональной лабильности и утомляемости, 3. при необходимости многократно повторять инструкции и отвечать на вопросы пациента, 4. подключить к лечению и реабилитации лиц, вызывающих положительные эмоции, 5. не торопить пациента, 6. при нарушении познавательных функций напоминать пациенту о времени, месте, значимых лицах, 7. мотивировать пациента к выздоровлению. При боли и отеке в парализованных конечностях медсестре следует: -исключить свисание конечностей, -применять пневматическую компрессию или бинтование специальными бинтами, -поддерживать достаточный объем пассивных движений, -периодически придать парализованным конечностям приподнятое положение. Профилактика тромбоза глубоких вен. Тромбоз глубоких вен нижних конечностей и связанная с ним тромбоэмболия легочной артерии представляют серьезную проблему ухода при ОНМК. Больные с ОНМК относятся чаще всего к группе высокого риска, что делает профилактику тромбоза обязательной. У лежачих больных замедляется скорость кровотока по сосудам, что способствует повышению свертываемости крови и развитию тромбоза вен ног. Чаще такое происходит в парализованной конечности. Медицинская сестра должна: -забинтовать больную ногу эластичным бинтом, если у больного есть варикозное расширение вен, -проводить ручной массаж (поглаживание и разминание) от стопы к бедру, -придать вынужденное положение в постели (лежа на спине, приподнять ноги на 30°-40° с помощью подушек и валиков). 2.3 Сестринская помощь, направленная на профилактику осложнений. Составление перечня действий, направленных на предупреждение появления дополнительных проблем – важный момент этапа планирования сестринских вмешательств. Прежде всего, медсестра должна четко выполнять назначения врача. Это позволит быстрее вывести пациента из критического состояния и не допустить у него развития повторного удара. Остальные профилактические манипуляции направлены на предупреждение следующих возможных осложнений: -пролежней. Повышенное внимание уделяется личной гигиене лежачего больного, обработка потенциально проблемных мест, регулярной смене положения тела (каждые 2 часа); -тромбоза нижних конечностей – надевание компрессионного трикотажа или тугое бинтование ног и придание нижней части тела приподнятого положения; -пневмонии – переворачивание пациента каждые 2,5 часа с целью предупреждения застойных явлений в легких, растирание спины; -инфекции мочевыводящих путей – использование одноразовых подгузников или регулярное промывание мочевого пузыря при наличии постоянного катетера Фурацилином, 2% Хлоргесидином, разведенным в физ. растворе в пропорции 1:40 Диоксидином). Область, в которой установлен катетер нужно периодически осматривать, при хорошем освещении, что поможет вовремя обнаружить воспалительный процесс и при необходимости начать лечение. В случае, если все выполнено правильно медсестрой, но все равно появляются такие проблемы как подтекание мочи, боли внизу живота, значительное увеличение отделяемой мочи, изменение ее запаха и т. п., то важно не заниматься самодеятельностью, а сообщить об этом лечащему врачу. В ряде случаев инсульт приводит к нарушению функций тазовых органов. Тогда для отправления пациентом естественных физиологических потребностей проводят процедуры катетеризации и клизмирования, которые также входят в обязанности медсестры. 2.4 Сестринская помощь больным с ишемическим инсультом в реабилитационном периоде. По окончании критического периода, в реабилитационном периоде медсестра принимает самое активное участие. Она продолжает проводить многие из уже перечисленных манипуляций по мониторингу состояния пострадавшего и профилактике осложнений. К этому перечню присоединяются процедуры, направленные на восстановление двигательной, речевой и социальной активности пациента. Часто именно на медперсонал среднего звена ложатся обязанности по проведению базовых упражнений ЛФК и массажа. Медсестра должна быть хорошим психологом, так как ей приходиться общаться с больным и его близкими. В процессе ухода она может подталкивать пострадавшего от инсульта пациента к выполнению каких – то манипуляций по самообслуживанию. Нельзя не затронуть тему особенностей режима и рациона питания больных, которые перенесли ишемический инсульт. Таким пациентам необходимо ограничить потребление животных жиров, поскольку большое их количество увеличивает риск развития атеросклероза на фоне увеличения холестерина и количества калорий. К продуктам питания предъявляют следующие требования: -они должны быть обогащены клетчаткой; -вся пища готовиться на пару; -приветствуется низкокалорийная пища с низким содержанием холестерина и растительного масла, за исключением оливкового; -блюда должны содержать полиненасыщенные кислоты – Омега – 3; -в пище должно быть много магния и калия; -количество соленой пищи должно быть сведено к минимуму, а от сладостей лучше вообще отказаться; -кислые продукты запрещаются; -должно быть потребление большого количества жидкости. Назначается Диета №10 по Повзнеру. Суточная норма калорий – 2000 ккал для лежачих больных и 2500 ккал для находящихся в процессе восстановления. Белков -100 г, жиров -70 г, углеводов – 400 г. Питание должно быть дробным, 5 -6 раз в день (порция не превышает 150 г). После выписки больного из стационара или профильного центра, период реабилитации после инсульта не завершается. Программа, разработанная специалистами, дает максимальный эффект, если продолжить применять ее в домашних условиях. Восстановление может длиться месяцами и часто требует стороннего контроля. Как правило, данный контроль осуществляет медсестра. В этот период обязанность медсестры сводиться к следующему: -патронажные посещения пациентов на дому с целью контроля общего состояния и выполнения схемы реабилитации; -помощь врачу при ведении амбулаторного приема пациентов, перенесших инсульт, в частности, ишемический, и находящихся в группе риска на предмет повторного удара; -предоставление информации близким людям больного с целью профилактики осложнений и рецидивов; -составление памяток для пострадавших от инсульта, основанных на рекомендациях лечащего врача; -контроль диспансерного приема пациентов, которые закреплены за медицинским учреждением. Заключение Смертность от ишемического инсульта определяется локализацией и объёмом инфаркта, выраженностью отёка мозга, а также наличием сопутствующих заболеваний и/или развитием осложнений в течении инсульта (пневмония, пролежни, уросепсис и др.). В первые 30 дней умирает около 15—25 % больных. Смертность выше при атеротромботическом и кардиоэмболическом инсультах и составляет только 2 % при лакунарном. Тяжесть и прогрессирование инсульта часто оценивают, используя стандартизированные измерители, например, шкалу инсульта Национального Института Здоровья (NIH). Причина смерти в половине случаев — отёк мозга и вызванная им дислокация структур мозга, в остальных случаях — пневмония, сердечные заболевания, эмболия легочной артерии, почечная недостаточность или септицемия. Значительная часть (40 %) летальных исходов возникает в первые 2 сут заболевания и связана с обширными размерами инфаркта и отёком мозга. Из оставшихся в живых около 60—70 % больных имеют инвалидизирующие неврологические расстройства к концу месяца. Через 6 мес после инсульта инвалидизирующие неврологические расстройства остаются у 40 % выживших больных, к концу года — у 30 %. Чем более значителен неврологический дефицит к концу 1-го месяца заболевания, тем менее вероятно полное восстановление. Восстановление двигательных функций наиболее существенно в первые 3 месяца после инсульта, при этом функция ноги часто восстанавливается лучше, чем функция руки. Полное отсутствие движений руки к концу 1-го месяца заболевания — плохой прогностический признак. Спустя год после инсульта дальнейшее восстановление неврологических функций маловероятно. У больных с лакунарным инсультом отмечается лучшее восстановление, чем при других типах ишемического инсульта. Выживаемость больных после перенесённого ишемического инсульта составляет примерно 60—70 % к концу 1-го года заболевания, 50 % — через 5 лет после инсульта, 25 % — через 10 лет. К плохим прогностическим признакам выживаемости в первые 5 лет после инсульта относят пожилой возраст больного, перенесённый инфаркт миокарда, мерцательную аритмию, предшествующую инсульту застойную сердечную недостаточность. Повторный ишемический инсульт возникает примерно у 30 % больных в период 5 лет после первого инсульта. Список использованных источников Нормативная документация: 1. СанПиН 2.1.3.2630-10 от 18 мая 2010 года «Санитарно- эпидемио-логические требования к организациям, осуществляющим медицинскую дея-тельность» (с изменениями на 10 июня 2016 года). 2. ГОСТ Р 52623.4-2015 Национальный стандарт Российской федера-ции, технологии выполнения простых медицинских услуг. М: Стандартин-форм, 2015. 3. Приказ Министерства здравоохранения и социального развития Рос-сийской Федерации от 23 июля 2010 г. N 541н Библиографический список 4. Аляев Ю.Г. Российские клинические рекомендации по урологии / Ю.Г. Аляев, П.В. Глыбочко, Д.Ю. Пушкарь. М.: Российское сообщество урологов, 2013 г. 5. Белый Л.Е. Неотложная урология. Руководство для врачей. - М.: Медицинское информационное агентство, 2011 г. 6. Вязьмитина А.В. Сестринский уход в хирургии: МДК 02.01. Сестринский уход при различных заболеваниях и состояниях. - Ростов н/Д: Феникс, 2015 г. 7. Гостищев В.К. Общая хирургия. – М.: Издательство: ГЭОТАР-Медиа, 2011 г. 8. Каганов Б.С. Лечебное питание при хронических заболеваниях – М.: Издательство "Медицина", 2014. 9. Кузнецов Н.А. Уход за хирургическим больным / Н.А. Кузнецов, А.Т. Бронтвейн – М.: Издательство: ГЭОТАР - Медиа, 2014 г. 10. Лычев В.Г. Основы сестринского дела в терапии / В.Г. Лычев, В.К. Карманов - Ростов н/Д: Феникс, 2011 г. 11. Маколкин В. И. Сестринское дело в терапии. – М.: «АНМИ», 2010 г. 12. Мухина С.А. Практическое руководство к предмету «Основы сестринского дела» / С.А. Мухина, И.И. Тарновская - 2-е издание исп. доп. М.: - ГЭОТАР – Медиа, 2009 г. 13. Обуховец Т.П. Основы сестринского дела / Т.П. Обуховец, Т.А. Скляров Приложение 1 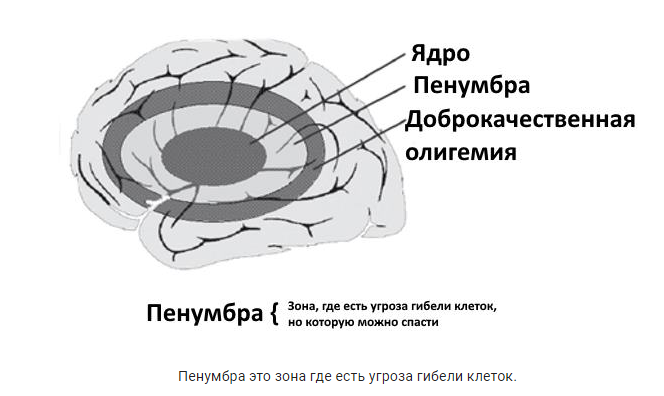 Ядро – зона необратимого повреждения. Еще один важный термин «зона олигемии», его не стоит путать с термином «пенумбра». Зона олигемии – это участок с сохраненным балансом между потребностями ткани и процессами, которые обеспечивают ей эти потребности, даже несмотря на пониженный мозговой кровоток. Такие зоны существуют долго, не переходя в ядро. Приложение 2  (Сравнительный снимок КТ). Приложение 3 Тест шкалы NIHSS (NATIONALINSTITUTES OF HEALTH STROKE SCALE), Шкала инсульта Национального Института Здоровья Уровень бодрствования Чем бодрее реагирует человек, тем меньший балл ему ставится. Максимальная оценка возможна в случае комы или полного отсутствия реакций и рефлексов. 0 — бодрствует и демонстрирует активную реакцию 1 — реагирует слегка заторможено или ощущает сонливость, но полностью реагирует даже на незначительные раздражители 2 — находится в бессознательном состоянии или требуется агрессивное воздействие, чтобы больной проявил реакцию. 3 — полностью игнорирует внешние раздражители Способность ответить на вопросы 0 — дал правильные ответы на оба вопроса 1 — ответил правильно 1 раз 2 — не ответил на оба вопроса Выполнение команд Больному предлагают выполнить ряд команд – зажмурить и открыть глаза, сложить пальцы в кулак и разжать. Оценивается первая попытка выполнить команду. 0 — оба действия выполнены успешно 1 — выполнено только 1 действие 2 — оба действия выполнены частично или вообще не выполнены Реагирование глазных яблок 0 — нормальная реакция 1 — частичный паралич глазных яблок, но отсутствует их фиксированная дивиация (отклонение от нормы) 2 — полный паралич с фиксированной дивиацией глазных яблок Поле зрения Тест проводится с помощью конфронтации и подсчета количества пальцев как с периферии, так и с центра глаз. 0 — не зафиксированы нарушения 1 — есть асимметрия или частичная двусторонняя слепота в половине поля зрения 2 — полная потеря зрения Лицевая мускулатура Тест определяет, как работает лицевой нерв 0 — не зафиксировано каких-либо нарушений 1 — имеется небольшая лицевая асимметрия 2 — лицевые мышцы парализованы умеренно 3 — лицевые мышцы полностью парализованы Сила рук Этот тест проводится для каждой руки отдельно, поэтому выставляется две оценки. В рамках задания больного просят разомкнуть руку и согнуть под углом 90° в положении сидя или 45° в положении лежа. При этом ладонь нужно повернуть вниз. Пациент должен выдержать в таком положении 10 секунд, после чего выставляется балл 0 — удалось удержать согнутую руку все 10 секунд 1 — рука изначально держится под заданным углом, но постепенно опускается 2 — нельзя провести исследование, поскольку конечность отсутствует или имеется перелом сустава 3 — Рука опускается сразу же, как была согнута, не удается преодолеть силу тяжести 4 — В принципе не удается согнуть руку под нужным углом. Сила ног Аналогично предыдущему тесту, данное исследование проводится для каждой ноги по –отдельности. 0 — нога находилась под нужным углом все 5 секунд 1 — нога постепенно опустилась 2 — нога опустилась ранее 5 секунд, задержавшись под заданным углом малое время 3 — нога упала сразу же, поскольку пациент не может преодолеть силу тяжести 4 — вовсе не удалось принять нужное положение Атаксия конечностей Цель теста определить, имеется ли расстройство координации движений с одной из сторон. 0 — не выявлены нарушения 1 — имеется нарушение согласованности движений различных мышц (атаксия) или в верхних, или в нижних конечностях 2 — наблюдается атаксия всех конечностей Уровень чувствительности Используются прикосновения и легкие покалывания иглой к коже пациента. Оценка зависит от реакции больного. 0 — ощущает все прикосновения и покалывания 1 — слабо ощущает все манипуляции врача 2 — чувствительность крайне низкая Речь Больному предлагается описать картинку или прочитать какой-либо текст. Если это невозможно например из-за проблем со зрением, можно предложить больному описать предмет, предварительно пощупав его руками. 0 — задание выполнено корректно, речь нормальная. 1 — имеется частичное нарушение речевого аппарата 2 — полное невыполнение задания или вовсе кома пациента Дизартрия Во время тестирования врач просто ведет с больным диалог. По итогам теста выставляются баллы. 0 — пациент проявляет артикуляцию в рамках нормы и внятно отвечает на вопросы 1 — отмечается легкая или умеренная дизартрия, то есть больной невнятно произносит некоторые слова 2 — отмечается полная дизартрия, при которой пациент невнятно произносит все слова или вовсе находится в коме. Игнорирование (Неглект) Правополушарное поражение головного мозга часто сопровождается неглектом – игнорированием человеком тела, пораженной конечности или пространства. Тест предполагает оценку восприятия половины тела (как правило, левой стороны). 0 — тело адекватно реагирует на раздражители, не проявляя признаков неглекта 1 — отмечается частичное слуховое, зрительное или тактильное игнорирование 2 — фиксируются грубые отклонения от нормы 3 — наблюдается полное отсутствие реагирования на раздражители Прогноз инсульта определяется в зависимости от суммарного балла по шкале. 0 баллов – нет каких-либо нарушений в неврологическом статусе 3-8 баллов – легкие неврологические отклонения, хороший прогноз на выздоровление (наблюдается в 60-70% случаев) 9-12 баллов – неврологические нарушения средней степени 13-15 баллов – тяжелые неврологические нарушения 16-34 баллов – неврологические нарушения крайней степени тяжести. Максимальное увеличение риска летального исхода 34 балла – кома При получении по итогам тестирования более 20 баллов дается плохой прогноз на выздоровление. Наблюдается лишь у 4-16 % случаев. По итоговой оценке корректируется курс лечения и реабилитации больного. Если общая оценка 3-5 баллов(наблюдается незначительный неврологический дефицит), назначается тромболическая терапия, чтобы не допустить инвалидности больного. Если общая оценка от 5 до 25 баллов, то тромболическая терапия не назначается, поскольку уже не способна существенно повлиять на исход болезни и приостановить развитие инвалидности. Приложение 4  |
