Сестринский уход при циррозе печени. Сестринский уход при циррозе печени
 Скачать 261.96 Kb. Скачать 261.96 Kb.
|
|
Министерство здравоохранения РД ГБПОУ РД «Дербентский медицинский колледж имени Г.А.Илизарова» Курсовая работа На тему: «Сестринский уход при циррозе печени» Работу выполнил (а) Студентка 22м курса Научный руководитель: Дербент 2017 Введение В наше время цирроз печени - является актуальной медицинской и социально-экономической проблемой. По данным ВОЗ в экономически развитых странах цирроз печени входит в число шести основных причин смерти в возрасте 35-60 лет. Среди-причин смерти в США он занимает 4 место , в Германии-10 место, а в нашей стране насчитывается более 10 миллионов больных. С каждом годом число заболеваемости цирроза печени возрастает, что приводит к инвализации населения, особенно лиц трудоспособного возраста. Развитию цирроза печени способствуют: неправильное питание, злоупотребление алкоголем, лекарственными препаратами, вирусные заболевания печени- гепатиты В, С и Д. Предмет изучения: Сестринский процесс при циррозе печени. Объект исследования: Сестринский процесс. Целью исследования изучение сестринского процесса при циррозе печени. Для достижения данной цели исследования необходимо изучить: - этиологию и предрасполагающие факторы цирроза печени; - клиническую картину и особенность диагностики цирроза печени; - принципы оказания первой медицинской помощи при циррозе печени; - методы обследования и подготовку к ним; - принципы лечения и профилактики цирроза печени; - манипуляции, выполняемые медицинской сестрой; - особенности сестринского процесса при циррозе печени Для достижения данной цели исследования необходимо проанализировать: - два случая, описывающие тактику медицинской сестры при осуществлении сестринского процесса у пациента с данной патологией; - основные результаты обследования и лечения пациентов с циррозом печени, необходимые для заполнения листа сестринских вмешательств. В соответствии с намеченной целью и задачами использовались следующие методы исследования: - научно-теоретический анализ медицинской литературы по циррозу печени; -биографический (анализ анамнестических сведений, изучение медицинской документации); - эмпирический – наблюдение, дополнительный метод исследования; - организационный (сравнительный, комплексный метод); - субъективный метод клинического обследования пациента ( сбор анамнеза); - объективные методы обследования пациента (физикальные, инструментальные, лабораторные); - психодиагностический (беседа) Практическая значимость: Подробное раскрытие материала по теме курсовой работы «Сестринский процесс при циррозе печени» позволит повысить качество сестринской помощи.» Список сокращений АД- артериальное давление ВОЗ- всемирная организация здравоохранения ГГТП- гамма- глутамилтранспептидаза ЖКТ- жедудочно – кишечнй тракт ЗОЖ- здоровый образ жизни К/Т- компьютерная томография ЛС- лекарственное средство ОЦК- объем циркулирующей крови СОЭ- скорость оседания эритроцитов ТВ- токсическое вещество УЗИ- ультрозвуковое исследование ЧДД- частота дыхательных движений ЧСС- частота сердечных сокращений ЭГДС- эзофагогастродуоденоскопия Цирроз печени Цирроз печени - хроническое диффузное заболевание печени, характеризующееся дистрофией и некрозом печеночной ткани(паренхимы), разрастанием соединительной ткани и перестройкой долькового строения органа. 1.1 Этиология Причины цирроза печени: 1. Вирусный гепатит. 2. Аутоиммунный гепатит. 3. Хроническое злоупотребление алкоголем. 4. Генетически обусловленные нарушения обмена веществ. 5. Токсические вещества. 6. Обструкция внепеченочных и внутрипеченочных желчных путей. 7. Длительный венозный застой в печени 1.2 Классификация вирусный алкогольный лекарственный вторичный билиарный алиментарный застойный, кардиальный криптогенный врождённый и др. 1.3 Клиника В начальной стадии больные могут не предъявлять жалоб. Болезнь обычно обнаруживается случайно (при профоросмотре, диспансеризации и др). Вскоре появляются боли и тяжесть в области печени и эпигастрии, усиливающиеся после приема пищи (боли обусловлены увеличением печени и растяжением ее капсулы, сопутствующим хроническим гастритом, панкреатитом, холециститом), физической нагрузки; также отмечается горечь во рту,слабость, повышенная утомляемость, вздутие живота. Общее состояние не страдает. В развернутой стадии отмечается более выраженная слабость, повышенная утомляемость, боли в правом подреберье, снижение аппетита, тошнота, рвота (возможна кровавая рвота при кровотечении из варикозно расширенных вен пищевода и желудка), сухость и горечь во рту, снижение массы тела, метеоризм, кожный зуд, головные боли, кровотечения из носа, десен,пищевода, геморроидальных вен. При осмотре: желтуха, красные ладони, «лакированный» язык, красная кайма губ. При пальпации: печень увеличена, плотная, бугристая, болезненная, увеличенная селезенка. В стадии выраженной паринхимотозной и портальной недостаточности клиника более выражена: отеки, асцит, расширение подкожных вен живота. Наблюдается тяжелый геморрагический синдром с кровотечениями. Возможно прогрессирующее уменьшение печени. 1.4 Диагностика Лабораторные методы • Общий анализ крови Выявляется анемия, лейкопения, тромбоцитопения. • Биохимическое исследование крови У 80% больных выявляют повышение активности аминотрансфераз в 2-5 раз, увеличение содержания билирубина в 2-5 раз, снижение содержания альбуминов, уменьшение протромбинового индекса. У больных алкогольным циррозом в большей степени повышается активность ГГТП. При циррозах вирусной этиологии можно обнаружить маркеры вирусов гепатитов (В и С). • Коагулограмма. У пациентов с циррозом печени наблюдается снижение протромбинового индекса. Протромбиновое время (сек) отражает время свертывания плазмы после добавления тромбопластин-кальциевой смеси. В норме этот показатель составляет 15-20 сек. • Анализы мочи При циррозе печени имеет значение определение параметров, характеризующих почечную функцию (белок, лейкоциты, эритроциты, креатинин, мочевая кислота). Это важно, так как у 57% пациентов с циррозом печени и асцитом выявляется почечная недостаточность Инструментальные методы • УЗИ печени Позволяет обнаружить изменение размеров печени и селезёнки, выявить акустическую неоднородность печёночной паренхимы и признаки портальной гипертензии. • Компьютерная томография Более информативный метод, особенно у больных с асцитом и выраженным метеоризмом, который позволяет получить информацию о плотности, гомогенности печёночной ткани; хорошо выявляет даже небольшое количество асцитической жидкости. • Радионуклидное сканирование. Исследование проводят с коллоидными препаратами 197Аи или 99тТс. При циррозе печени наблюдают диффузное снижение поглощения изотопа в печени. Метод малоинформативен. • Ангиографические исследования (Целиакография и спленопортография) позволяют выявить наличие и характер портальной гипертензии. С этой же целью проводят эндоскопическое и рентгенологическое исследование пищевода и желудка (выявление расширенных вен пищевода, реже - кардиального отдела желудка). • Пункционная биопсия печени Позволяет провести гистологическое исследование биоптата и выявить стадию процесса. Лапароскопия с прицельной биопсией, кроме получения материала для гистологического исследования, даёт возможность осмотреть органы брюшной полости, во время которых можно зафиксировать варикозное расширение вен пищевода. Также обязательно проводится пальпация печени на предмет ее увеличения. При алкогольных формах цирроза, у больных на коже появляется паутинка из сосудов, которая также является одним из внешних проявлений заболевания. Например, желтуха (как кожи, так и глаз). Однако, желтуха может возникать и при других заболеваниях печени. У 20% больных отмечается отек брюшной полости (асцит). Осложнения• Кровотечение из варикозно-расширенных вен пищевода - в результате сдавления рубцовой тканью сосудов печени, кровоток перераспределяется , что приводит к перегрузке вен пищевода. Они расширяются, становятся извитыми, стенки вен истончаются. При повышении АД, рвоте, чрезмерных физических нагрузках или нарушениях диеты стенки вен лопаются, развивается кровотечение. Основные симптомы кровотечения: Рвота алой кровью, Слабость, головокружение ,Снижение АД, может быть жидкий черный («дегтеобразный») стул. При развитии кровотечения из варикозно-расширенных вен пищевода необходима срочная госпитализация в хирургический стационар. Проводится остановка кровотечения с помощью установки специального зонда, который прижимает расширенные вены, способствуя остановке кровотечения. Для остановки кровотечения выполняют лечебную ЭГДС. • Перетонит- наличие жидкости в брюшной полости (асцит) способствует развитию перитонита — воспалению в брюшной полости ("асцит-перитонит"). Основные симптомы: сильная боль в животе; ухудшение самочувствия; повышение температуры; задержка стула и газов. Лечение должно проводиться только в хирургическом стационаре. Как правило, назначают антибиотики и проводят парацентез проколы брюшной стенки специальной иглой и удаление жидкости. • Печеночная кома- это состояние развивается, когда печень практически не работает. Начальные проявления комы: вялость, сонливость; нарушение сознания: больной путает время дня, растерян, могут быть галлюцинации; усиление желтушности кожи; появление «печеночного» запаха изо рта (запах аммиака).При появлении подобных признаков необходимо вызвать «Скорую помощь». Чем раньше будет начато лечение, тем больше возможности помочь больному. Лечение печеночной комы проводят в отделении реанимации. В/в вводят лекарственные вещества, очищают кровь при помощи плазмафереза и гемодиализа. 1.6 Помощь при неотложных состояниях При возникновении признаков прекомы необходимо резко ограничить количество белка в суточном рационе до 50 г. Кишечник ежедневно очищают клизмой и слабительными, вводят а/б, подавляющие кишечную микрофлору (канамицин по 2-3 г/сут, ампициллин по 3-6 г/сут). При остром развитии комы необходимо вводить большое количество глюкозы в/в до 100 мл 40% раствора или капельно до 1 л 5% раствора. При метаболическом ацидозе в/в вводят 4% раствор гидрокарбоната натрия по 200-600 мл/сут, а при выраженном метаболическом алкалозе большие количества хлорида калия (до 10 г/сут и более). При психомоторном возбуждении назначают дипразин (пипольфен) до 0,25 г/сут в/м в виде 2,5% раствора, галоперидол по 0,4-1 мл 0,5% раствора 2-3 раза в сутки в/м или в/в. При остром кровотечении из варикозно-расширенных вен пищевода - срочная госпитализация в хирургический стационар, голод, остановка кровотечения тампонадой с помощью специального зонда с двумя раздуваемыми баллонами или введение через эзофагоскоп в кровоточащие вены коагулирующих препаратов, лазерная коагуляция, назначение ви-касола, капельное введение питуитрина в/в, в ряде случаев - срочное хирургическое лечение. 1.7 Особенности лечения 1. Режим определяется тяжестью заболевания. Госпитализируют больных при обострении болезни и появлении осложнений. 2. Медикаментозная терапия -лекарственные средства назначают с целью улучшения обменных процессов в печени- это так называемые • гипопротекторы: эссенциале, назначают по 2 капсуле 2-3 раза в день во время еды. Курс лечения составляет минимум 3 месяца. Липоевая кислота, липамид, витамины группы В. При наличии активного патологического процесса и отсутствии признаков повышения давления в воротной вене назначают • кортикостероиды, например преднизолон, назначают внутрь 1 раз в сутки по 60 мг . • Мочегонные препараты: фуросемид, назначают внутрь 40мг 1раз в сутки, после увеличенного диуреза уменьшают дозировку и назначают через день. Гипотиазид в сочетании с верошпироном, назначают при явлениях асцита. При назначении мочегонных средств необходимо следить за величиной диуреза: дозы мочегонных не должны быть большими, так как обильный диурез может быть фактором, способствующим развитию печёночной энцефалопатии. При первых признаках печёночной энцефалопатии ограничивают поступление в организм белка, в/в капельно вводят гемодез, 5% раствор глюкозы вместе с глутаминовой кислотой. В случае острого кровотечения из варикозно расширенных вен пищевода показан голод. 3. Диета -больные должны соблюдать диету№5 с ограничение жиров и достаточным количеством белков, витаминов и углеводов. Пища должна быть преимущественно молочно- растительной; следует следить за правильным функционированием кишечника. При развитии асцита следует ограничить употребление поваренной соли( до 5 г в сутки). Вместо животных жиров надо использовать растительные. Запрещаются острые, жаренные и маринованные блюда. Питание должно быть дробным( не реже 4-5 раз в сутки). При отсутствии асцита количество жидкости не ограничивают, при появлении асцита следует употреблять примерно 1 литр жидкости. Необходимо у таких больных измерять диурёз: количество выпиваемой жидкости не должно превышать количество выделяемой мочи. При неактивном циррозе необходимо диспанцерное наблюдение( посещение врача не реже 2 раз в год), соблюдение диеты, категорически запрещается приём алкоголя; 1-2 раза в год проводят курсы витаминотерапии, лечение «печёночными» препаратами (сирепаром). При циррозе, протекающем с асцитом, плохо поддающемся действию мочегонных средств, показано хирургическое лечение. Больные ЦП ограниченно трудоспособны или нетрудоспособны и тогда их переводят на инвалидность. 1.8 Профилактика, реабилитация, прогноз •Первичная профилактика направлена на ЗОЖ, исключение вредных привычек, предупреждение и адекватное лечение острого и хронического гепатита. •Вторичная: диспансерное наблюдение (физикальное, лабораторное обследование) и профилактическое лечение. Сбалансированное 4-5 разовое питание по типу диеты № 5. Прием поливитаминов, гепатопротекторов. Пациента освобождают от работы, связанной с тяжелой физической нагрузкой, вождением транспорта, пребыванием на высоте, ночными сменами. Прогноз цирроза печени явление непредсказуемое, и как правило, зависит от причины развития цирроза, стадии течения болезни и возраста больного. Сам по себе цирроз печени- неизлечимое заболевание. Исключение представляют случаи, когда больному делали пересадку печени, однако правильное и своевременное лечение цирроза позволяет компенсировать болезнь в течение длительного времени ( до 20 лет и более) и поддерживать нормальное функционирование печени. Соблюдение предписанного лечения, диеты и полный отказ от спиртных напитков в достаточной степени повышает шансы пациента на компенсацию болезни. 2. СЕСТРИНСКИЙ ПРОЦЕСС ПРИ ЦИРРОЗЕ ПЕЧЕНИ Перед сестринскими вмешательствами необходимо расспросить пациента и его родственников, провести объективное исследование – это позволит медицинской сестре оценить физическое и психическое состояние пациента, а так же выявить его проблемы и заподозрить заболевания печени, в том числе цирроз печени, сформировать план ухода. При опросе пациента и его родственников необходимо задать вопросы о перенесённых заболеваниях, наличие болей в брюшной области, изменениях в моче, крови. Анализ полученных данных помогает выявить проблемы пациента. Наиболее значимыми являются: пожелтение кожи; снижение или полная потеря аппетита; тяжесть в области правого подреберья; общая слабость, повышенная утомляемость; кожный зуд; кровоподтеки и синяки (происходит из-за снижения свертываемости крови). Немалое значение в решении этих проблем имеет сестринский уход, однако главную роль играет немедикаментозная и медикаментозная терапии, которые назначены врачом. Медицинская сестра информирует пациента и членов его семьи о сути заболевания, принципах лечения и профилактики, разъясняет ход определённых инструментальных и лабораторных исследованиях и подготовку к ним. Сестринский уход за больным включает в себя: - контроль за соблюдением диеты (стол 5) - преимущественно молочно-растительная витаминизированная пища с использованием в основном растительных жиров; - категорически запрещается употребление любого алкоголя; - запрещаются острые, жареные и маринованные блюда; - у ослабленных больных - постельный режим при котором обеспечивается общий уход и удобное для больного положение в кровати; - ограничение физической нагрузки; - при развитии асцита необходимо ограничение поваренной соли до 5 г в сутки и жидкости до 1 л в сутки; - при появлении признаков печеночной энцефалопатии - ограничение белковой пищи; - при возникновении кровотечения из расширенных вен пищевода - показан голод; - питание дробное, не реже 4-5 раз в сутки; - контроль за диурезом больного; - контроль за массой тела; - контроль за полноценным и своевременным приемом назначенных врачом лекарственных препаратов; - в случае появления сухости, расчесов и зуда кожи - уход за кожей; - контроль за психическим состоянием больного. цирроз печень сестринский уход 2.1 Забор крови из периферической вены Цель: диагностическая. Показания: назначение врача. Противопоказания. Возбуждение пациента, судороги. Оснащение: стерильный лоток, стерильный пинцет, стерильные иглы, шарики ватные стерильные – 4 – 5 штук, стерильные перчатки резиновые, стерильные салфетки – 2 – 3 шт, жгут, этиловый спирт 70%‑ный или любой кожный антисептик, салфетка, полотенце, одноразовые пластиковые пробирки с пробкой или вакуум‑содержащие пробирки для забора крови, штатив для пробирок, направление, контейнер с крышкой для транспортировки пробирок, маркированные емкости с дезрастворами. I.Подготовка к процедуре 1. Информируйте пациента о предстоящей манипуляции и ходе ее выполнения. 2. Заполните направление. 3. Вымойте руки. 4. Усадите или уложите пациента удобно. Рука в разогнутом виде находится ладонью вверх, так чтобы плечо и предплечье образовали одну прямую линию. 5. Подложите под локоть клеенчатую подушечку для выравнивания сгиба. 6. Наденьте стерильные перчатки, маску, очки. 7. Наложите жгут на 7 – 10 см выше локтевого сгиба через салфетку или полотенце, пульс на лучевой артерии должен сохраниться. 8. Попросите пациента сжать кисть в кулак, определите место венепункции. 9. Для улучшения тока крови можно использовать теплые влажные салфетки (40%), прижатые к месту пункции на 5 минут. 10. Нельзя задавать для руки физнагрузку, так как это может привести к изменениям концентрации в крови некоторых показателей. 11. Продезинфецируйте место венепункции шариками, смоченными спиртом, от центра к периферии круговыми движениями 2 раза. 12. Просушите третьим стерильным шариком место венепункции. 13. Фиксируйте вену локтевого сгиба натяженим кожи с помощью большого пальца левой руки. II.Выполнение процедуры. 14. Произведите пункцию вены и наберите необходимое количество крови в подставленную под иглу пробирку или вакуумную систему. III. Окончание процедуры. 15. Иглу удалите из вены, предварительно положив на место пункции смоченную спиртом стерильную салфетку. 16. Попросите больного максимально согнуть руку в локтевом суставе. 17.Заполните сопроводительный документ к анализу. 2.2 Выполнение внутримышечных инъекций. Показания: Назначение врача Оснащения: одноразовый шприц с иглой, дополнительная одноразовая игла, стерильные лотки, лоток для использованного материала, стерильный пинцет, 70оС спирт или другой кожный антисептик, стерильные ватные шарики (салфетки), пинцет (в штанглазе с дезинфицирующим средством), ёмкости с дезинфицирующим средством, для замачивания отработанного материала, перчатки, ампула с лекарственным средством. I. Подготовка к процедуре 1. Подтвердить наличие информированного согласия пациента. 2. Объяснить цель и ход предстоящей процедуры. 3. Уточнить наличие аллергической реакции на лекарственное средство. 4. Вымыть и осушить руки. 5. Приготовить оснащение. 6. Проверить название, срок годности лекарственного средства. 7. Извлечь стерильные лотки, пинцет из упаковки. 8. Собрать одноразовый шприц. 9. Приготовить 4 ватных шарика (салфетки), смочить их кожным антисептиком в лотке. 10. Надпилить ампулу с лекарственным средством, специальной пилочкой. 11. Одним ватным шариком протереть ампулу и вскрыть её. 12. Сбросить использованный ватный шарик с концом ампулы в лоток для использованных материалов. 13. Набрать в шприц лекарственное средство из ампулы, сменить иглу. 14. Положить шприц в лоток и транспортировать в палату. 15.Помочь пациенту занять удобное для данной инъекции положение (на животе или на боку). II. Выполнение процедуры 16. Определить место инъекции. 17. Надеть перчатки. 18. Обработать ватным шариком (салфеткой), смоченным кожным антисептиком, кожу в месте инъекции дважды (в начале большую зону, затем непосредственно место инъекции). 19. Вытеснить воздух из шприца не снимая колпачок, снять колпачок с иглы. 20. Ввести иглу в мышцу под углом 90о, оставив 2 — 3 мм иглы над кожей. 21. Перенести левую руку на поршень и ввести лекарственное средство. 22. Извлечь иглу, прижав ватный шарик (салфетку). 23. Положить использованный шприц в лоток для использованных материалов. III. Окончание процедуры 24. Сделать легкий массаж места инъекции, не отнимая ваты (салфетки) от кожи. 25. Поместить ватный шарик (салфетку) в лоток для использованных материалов. 26. Помочь пациенту занять удобное для него положение. 27. Уточнить состояние пациента. 28. Провести дезинфекцию использованного оборудования в отдельных ёмкостях на время экспозиции. 29. Снять перчатки, замочить их в растворе дезсредства на время экспозиции. 30. Вымыть и осушить руки. 2.3 Техника сбора мочи на общий анализ Цель: диагностическая обработать наружное отверстие мочеиспускательного канала теплой водой - в стерильную посуду собрать 10-15 мл средней порции струи мочи, исключая внесение посторонней флоры естественным путем - пробирка должна оставаться открытой как можно меньше времени - наполнять пробирку мочой не полностью, т.к через намокшую пробку могут проникнуть бактерии из окружающей среды Оснащение: чистая сухая баночка ёмкостью 150-200мл и направление (этикетка). - доставить в лабораторию не позднее чем через 2 часа 4. Техника определения водного баланса. Цель: обеспечение качественного учета количества поступившей и выделившейся из организма жидкости в течение суток. Показания: наблюдение за пациентом с отеками. Выявление скрытых отеков, нарастания отеков и контроль за действием диуретических средств. Оснащения: медицинские весы, мерная стеклянная градуированная емкость для сбора мочи, лист учета водного баланса. Обязательное условие: учету количества выделенной жидкости подвергается не только моча, но и рвотные массы, испражнения пациента. I. Подготовка к процедуре 1. Установить доверительные отношения с пациентом, оценить его способности к самостоятельному проведению процедуры. 2. Убедиться, что пациент сможет проводить учет жидкости, выпитой и выделенной в течение суток. 3. Объяснить цель и ход исследования и получить согласие пациента на процедуру. 4. Объяснить пациенту необходимость соблюдения обычного водно-пищевого и двигательного режима. 5. Убедиться, что пациент не принимал диуретики в течение 3 дней до исследования. 6. Дать подробную информацию о порядке записей в листе учета водного баланса, убедиться в умении заполнять лист. 7. Объяснить примерное процентное содержание воды в продуктах питания для облегчения учета водного баланса. Примечание: Твердые продукты питания (овощи, фрукты) могут содержать от 60 до 80% воды. 8. Подготовить оснащение. II. Выполнение процедуры 9. Объяснить, что в 600 необходимо выпустить ночную порцию мочи в унитаз. 10. Собирать мочу после каждого мочеиспускания в градуированную емкость, измерять диурез. Объяснить, что необходимо указывать время приема или введения жидкости, а также время выделения жидкости в листе учета водного баланса в течении суток, до 600 следующего дня. 11. Фиксировать количество выделенной жидкости в листе учета. 12. Фиксировать количество поступившей в организм жидкости в листе учета. 13. В 6.00 следующего дня сдать лист учета медицинской сестре III. Окончание процедуры 14. Определить медицинской сестре, какое количество жидкости должно выделиться с мочой (в норме) по формуле. 15. Сравнить количество выделенной жидкости, рассчитанной по формуле с фактически выделенной. 16. Считать водный баланс отрицательным, если выделяется меньше жидкости, чем рассчитано (в норме). 17. Считать водный баланс положительным, если выделено больше жидкости, чем рассчитано. Примечание: это может быть результатом действия диуретических лекарственных средств, употребление мочегонных продуктов питания, влияния холодного времени года.Суточный водный баланс – это соотношение между количеством введенной в организм жидкости и количеством жидкости, выделенной из организма в течение суток. Учитывается жидкость, содержащаяся во фруктах, супах, овощах и т.д., а также объем парентерально вводимых растворов. 3. ПРАКТИЧЕСКАЯ ЧАСТЬ 3.1 Наблюдение из практики № 1 Пациентка Э., 45 лет, госпитализирована в гастроэнтерологическое отделение с диагнозом цирроз печени, обострение, умеренная активность, стадия выраженной декомпенсации, медленно прогрессирующее течение. При сестринском обследовании установлены жалобы на: чувство тяжести в правом подреберье, тошноту, сильный кожный зуд, который не дает заснуть ночью, выделение темной мочи и светлых каловых масс. Объективно: состояние средней тяжести, температура тела 36,7 градусов С, кожные покровы и видимые слизистые желтушны, на коже следы расчесов. Пульс 78 в минуту: удовлетворительных качеств, АД 135/85 мм рт. ст. ,ЧДД 16 в минуту. Живот мягкий, печень болезненна, выступает из-под реберной дуги на 4см. Стул 1 раз, мочеиспускание 2 раза в сутки. Необходимо определить потребности, удовлетворение которых нарушено, сформулировать проблемы пациентки, составить план сестринских вмешательств с мотивацией. Настоящие проблемы: желтуха, кожный зуд, нарушение целостности кожных покровов (расчесы), тошнота, избыточная масса тела. Потенциальные проблемы: риск возникновения воспалительных процессов на коже, риск развития печеночной комы. Приоритетные проблемы: кожный зуд. Цель краткосрочная: пациентка отметит уменьшение зуда через 3 дня. Цель долгосрочная: зуд исчезнет к моменту выписки. План сестринского процесса:
Оценка: К моменту выписки пациентка отметила исчезновение зуда. Цель достигнута. Профилактика. Устраняют причинные факторы: прекращают приём алкоголя, несбалансированное питание. Необходимо длительное, упорное лечение хронического гепатита. 3.2 Наблюдение из практики № 2 В гастроэнтерологическом отделении находится пациент В. 56 лет с диагнозом - цирроз печени. При сестринском обследовании установлены жалобы на боль и тяжесть в правом подреберье, особенно после физических нагрузок, на отёки нижних конечностей, особенно в утренние часы. Обратился к лечащему врачу, раньше жалоб не предъявлял, после чего был госпитализирован в стационар. Объективно: желтуха кожных покровов, состояние удовлетворительное, сознание ясное, положение активное. Кожные покровы, нормальные, обычной влажности, отмечаются отёки на нижних конечностях на них кожа рыхлая. Подкожно-жировая клетчатка выражена удовлетворительно. Волосяной покров равномерный, симметричный, ногти розового цвета. Слизистая оболочка глаз в норме, влажная, чистая. Осанка правильная походка без особенностей. Пульс 75 уд/мин, ритмичный. Перкуссия верхние границы лёгких, спереди на 5 см выше на уровне 7-го шейного позвонка. На симметричных участках лёгочной ткани определяется ясный лёгочный звук. Аускультация на передней поверхности лёгких выслушиваются сухие хрипы. Пальпация живот мягкий безболезненный. Необходимо определить потребности, удовлетворение которых нарушено, сформулировать проблемы пациентки, составить план сестринских вмешательств с мотивацией. Настоящие проблемы: боли в правом подреберье, желтушность кожных покровов, увеличение объёма живота. Потенциальны проблемы: риск развития кровотечения, риск развития печеночной комы. Приоритетные проблемы: снизить боль, уменьшить желтушность кожи. Цель краткосрочная: пациентка отметит уменьшение боли в правом подреберье через 3 дня. Цель долгосрочная: контроль за диетой пациента, уменьшение количества сигарет, уменьшение желтушности кожных покровов к моменту выписки. План сестринского процесса:
Оценка: К моменту выписки пациентка отметила улучшение состояния, уменьшение боли в правом подреберье, уменьшение желтушности кожных покровов, уменьшение количества употребляемых сигарет. Цель достигнута. Профилактика. Устраняют причинные факторы: прекращают приём алкоголя, несбалансированное питание. Необходимо длительное, упорное лечение хронического гепатита. 3.3 Выводы Рассмотрев 2 истории болезни, 2-х разных пациентов я сделала вывод о том, что диагноз заболевания печени у этих пациентов одинаковая- неправильное питание, злоупотребление алкоголем. Различия лишь в течение болезни, симптомах и жалобах. Например: У пациента Э., в отличие от пациента В., при осмотре были жалобы на кожный зуд, желтушность кожи, тошноту, нарушение целостности кожных покровов. В данном случае не смотря на диагноз, прогноз будет благоприятный при соблюдении диеты и отказа от алкоголя. Ограничивается трудоспособность в течение 30 дней. Например: У пациента В.., в отличие от пациента Э., который предъявлял жалобы на боли в правом подреберье, увеличение живота, отеки на нижних конечностях. Верхние границы легких: спереди на 4 см выше ключицы, при аускультации выслушиваются сухие хрипы. Прогноз для такого пациента будет неблагоприятный, т. к. есть морфологические изменения печеночной ткани. При прогрессировании печень разрушится. Полной трудоспособности и полного выздоровления не будет. 4. Заключение Изучив необходимую литературу и проанализировав два случая, можно сделать выводы: знание этиологии и способствующих факторов возникновения цирроза печени, клинической картины и особенностей диагностики данного заболевания, методов обследования и подготовки к ним, принципов лечения и профилактики, осложнений, манипуляций поможет медицинской сестре осуществить все этапы сестринского процесса. Хоть и медицинская сестра самостоятельно не лечит больного, а лишь выполняет назначения врача, однако она замечает изменения, происходящие в состоянии пациента, ведь она находится с ним всё время. Медицинская сестра, в обязанности которой входит уход за больными, должна не только знать все правила ухода и умело выполнять лечебные процедуры, но и ясно представлять какое действие лекарства или процедуры оказывают на организм больного. Лечение цирроза главным образом зависит от тщательного правильного ухода, соблюдения режима и диеты. В связи с этим возрастает роль медицинской сестры в эффективности проводимого лечения. Очень важной является и профилактика заболевания: медицинская сестра обучает членов семьи организации охранительного режима, режима питания и рассказывает о профилактическом лечении пациента. Главное назначение сестринского дела в том, чтобы пациент как можно быстрее обрёл независимость в медицинской помощи. 5. СПИСОК ЛИТЕРАТУРЫ 1.Алексеева О.П., Курышева М.А. Цирроз печени и его осложнения. – М: НГМА, 2008.- 119 с. 2.Виленский Б.С. Дифференциальная диагностика заболеваний печени – М.: Медицина, 2008- 227 с. 3.Внутренние болезни, Ф. И. Комаров, изд. “Медицина”, М. 2009.- 112 с. 4.Корягина Н.Ю., Широкова Н. В. – Организация специализированного сестринского ухода – М.: – ГЭОТАР – Медия, 2009. – 464 с. 5.Маколкин В.И., Овчаренко С.И., Семенков Н.Н - Сестринское дело в терапии – М.: - ООО Медицинское информационное агентство, 2008 . – 544 с. 6. Мухина С.А., Тарновская И.И – Теоретические основы сестринского дела- 2 изд., испр. и доп.- М.: - ГЭОТАР - Медиа, 2010. – 368 с. 7. Мухина С.А., Тарновская И.И - Практическое руководство к предмету «Основы сестринского дела»; 2-е издание исп. доп. М.: – ГЭОТАР - Медиа 2009. – 512 с. 8. Обуховец Т.П., Скляров Т.А., Чернова О.В.- Основы сестринского дела- изд. 13-е доп. перераб. Ростов н/Д Феникс – 2009 – 552с 9. Основы сестринского дела (Алгоритмы манипуляций по сестринскому делу): Учебное пособие/ Под редакцией Н.В. Широковой, И.В. Островской. – 2-е изд., испр. и доп. – М.: АНМИ, 2007. – 411 с. 10. http://www.blackpantera.ru/useful/health/sickness/5723/ (цирроз печени) 6. ПРИЛОЖЕНИЕ Приложение №1 Лист первичной сестринской оценки к карте стационарного больного № _
Приложение №2  Рис. 1. 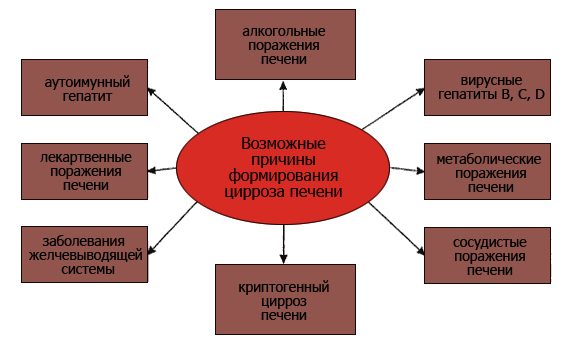 Рис. 2. 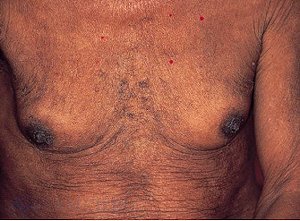 Рис. 3. Гинекомастия 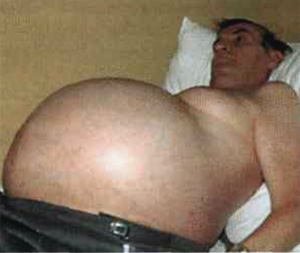 Рис. 4. Асцит у пациента с циррозом печени 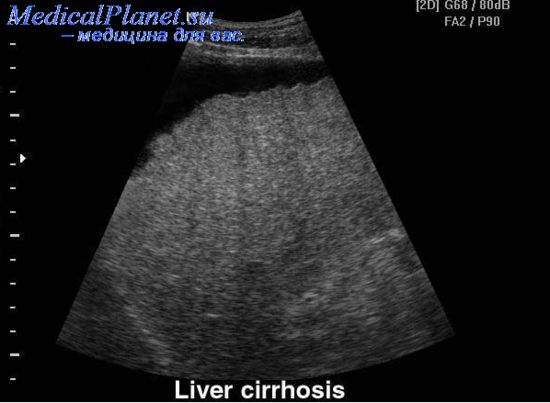 Рис. 5. Цирроз печени на УЗИ  Рис. 6. Компьютерная томография печени Приложение №3 Лист ухода План ухода
| |||||||||||||||||||||||||||||||||||||||
