Учебник Анатомия физиология Швецов А.Г.. Швецов А. Г. Анатомия, физиология и патология органов слуха, зрения и речи Учебное пособие
 Скачать 1.79 Mb. Скачать 1.79 Mb.
|
|
§ дальнозоркость (гиперметропия) – является следствием короткой продольной оси глаза. Она бывает связана либо с неправильной формой глаза (укороченное глазное яблоко), либо с неправильной кривизной хрусталика. В этих случаях изображение фокусируется позади сетчатки. Для перемещения изображения на сетчатку дальнозоркий должен усилить свою преломляющую способность за счёт увеличения кривизны хрусталика. Необходимы очки с двояковыпуклыми стёклами; § близорукость (миопия) – в этом случае параллельные лучи, идущие от далёких предметов, пересекаются впереди сетчатки, не доходя до неё. Это связано со слишком длинной продольной осью глаза, или с большей, чем нормальная, преломляющей силой глаза (хрусталика). Чтобы ясно видеть вдаль, близорукий должен иметь перед глазами обоюдовогнутые стёкла, которые уменьшают преломляющую силу хрусталика и, тем самым, отодвигают изображение на сетчатку. § астигматизм – обусловлен патологическими изменениями роговой оболочки, теряющей на некоторых участках свою сферичность, в связи с чем, различные участки роговицы обладают различной преломляющей способностью, и оптические стёкла с единой степенью кривизны не обеспечивают нужной фокусировки изображения на сетчатке. Цветовое зрение. В видимой части спектра человеческий глаз поглощает свет всех длин волны, воспринимая их в виде семи цветов («Каждый – красный, Охотник – оранжевый, Желает – жёлтый, Знать – зелёный, Где – голубой, Сидит – синий, Фазан – фиолетовый»), каждый из которых соответствует определенному участку солнечного спектра. Способность человеческого глаза к различению большого количества (до нескольких тысяч) цветовых оттенков достигается благодаря наличию в сетчатке глаза трёх видов колбочек – «красных», «зеленых» и «синих», которые содержат разные пигменты и, по данным электрофизиологических исследований, поглощают свет с различной длиной волны. Цветовое зрение объясняют с позиций трехкомпонентной теории, согласно которой ощущения различных цветов и оттенков определяются степенью раздражения каждого типа колбочек светом, отражаемым от объекта. Так, например, одинаковая стимуляция всех колбочек вызывает ощущение белого цвета. Эффект смешения цветов лежит в основе цветного телевидения, фотографии, живописи. Крайняя периферия сетчатки воспринимает только белый цвет, приближение к центру сопровождается ощущением синего цвета, далее желтого, красного, а зеленый цвет воспринимается преимущественно областью желтого пятна. Первичное различение цветов осуществляется в сетчатке, но окончательный цвет, который будет воспринят, определяется интегративными функциями мозга. Важным условием нормального зрения является взаимодействие двух глаз, т. е. способность видеть двумя глазами одновременно, при этом воспринимая рассматриваемый объект как единое целое. Эта зрительная способность называется бинокулярным зрением. Оно позволяет получать объемное изображение предметов и определять их относительное расстояние от наблюдателя. Объёмное зрение, т. е. восприятие формы предмета, начинает формироваться с 5 месяцев и уже к 9-ти месяцам ребёнок приобретает способность стереоскопического восприятия пространства, различения глубины и отдалённости расположения предметов. Однако полное формирование бинокулярного зрения завершается к 7-15 годам. Наконец, немаловажной характеристикой зрения человека является его стереоскопичность. Два отдельных плоских изображения, получаемых правым и левым глазом, в корковом зрительном центре «сливаются» в одно, и формируют понятия стереоскопичности изображения. Механизм зрительного восприятия. Свет, попадая на фоторецепторы, вызывает перестройку содержащихся в них зрительных пигментов: зрительный пигмент палочек родопсин разлагается на ретиналь – производное витамина А, и белок опсин. Ретиналь, превратившись затем в витамин А, расходуется на регулирование проницаемости клеточных мембран пигментных клеток сетчатки, но для обеспечения ночного зрения, необходимо обратное восстановление витамина А и опсина в родопсин. Если витамина А оказывается недостаточно, то развивается нарушение ночного зрения («куриная слепота»). В колбочках вместо родопсина находится йодопсин, несколько отличающийся по структуре от родопсина, и не требующий участия витамина А в осуществлении функции зрения. При перестройке зрительных пигментов возникают нервные импульсы, которые передаются в последующие нейроны сетчатки (биполярные и ганглиозные клетки) и далее – в зрительный нерв, берущий начало от ганглиозных клеток. Участок сетчатки, из которого выходит зрительный нерв, лишён и колбочек, и палочек, и потому не способен к восприятию света. Его называют «слепым пятном». Выходя из глазницы через решётчатую пластинку склеры и зрительный канал, волокна зрительного нерва (проводниковый от дел зрительного анализатора), направляются в головной мозг (рис. 4). 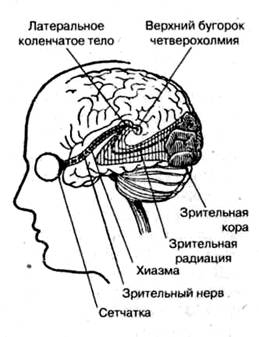 Рис. 4. Зрительный анализатор Пройдя в полость черепа, зрительные нервы правого и левого глаза образуют на основании мозга, в области турецкого седла, частичный перекрест (хиазму), при этом перекрещиваются только волокна, идущие от внутренних («носовых») половин сетчатки, а волокна от наружных («височных») половин сетчатки не перекрещиваются. После перекреста образуются зрительные тракты. Таким образом, правый зрительный тракт содержит волокна височной половины сетчатки правого глаза и носовой половины – левого глаза, а левый зрительный тракт – наоборот, неперекрещенные волокна височной половины левого глаза и перекрещенные волокна носовой половины правого глаза (рис. 5). В составе зрительных трактов нервные волокна достигают подкорковых зрительных центров в латеральных коленчатых телах, верхних холмах четверохолмия, таламусе и гипоталамусе). Здесь заканчивается периферическая часть зрительного анализатора. Центральная часть зрительного анализатора начинается от аксонов подкорковых зрительных центров, где происходит переключение зрительного раздражения на проводящие пути головного мозга, в составе которых они достигают его коры в затылочной доле. Корковые зрительные центры объединяют 17, 18 и 19 поля (по Бродману) коры больших полушарий (рис. 5). 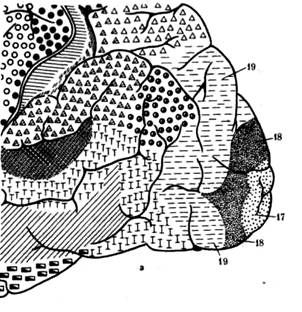 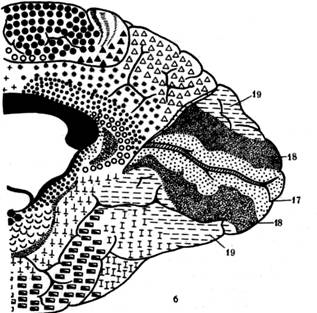 Рис. 5. Корковое представительство зрительного анализатора (поля 17-19 по Бродману) а – наружная поверхность затылочной доли полушарий головного мозга б – продольный разрез затылочной доли полушарий головного мозга При этом центральным ядром коркового конца зрительного анализатора, органом высшего анализа и синтеза зрительных раздражений, формирующим зрительный образ, является 17-е поле Бродмана, 18 и 19 поля являются ассоциативными. При повреждении 17-го поля коры может наступить физиологическая слепота, а при поражении 18 и 19-го полей нарушается пространственная ориентация. Глазодвигательные механизмы зрения. Нормальная работа глаза требует его подвижности и способности к тонким установкам, необходимым для всякого точно действующего оптического прибора. Для получения отчётливого изображения рассматриваемого предмета на сетчатке, необходимо чтобы предмет находился на зрительной оси глаза, проходящей через центр хрусталика и жёлтое пятно сетчатки. Правильная установка зрительных осей достигается: § движениями тела и поворотом головы – грубая установка; § движениями глазодвигательных мышц – тонкая установка; § аккомодацией хрусталика – тончайшая установка, регулируемая ЦНС и обеспечиваемая реснитчатой (аккомодационной) мышцей глаза; § конвергенцией – процессом сведения зрительных осей до их пересечения на рассматриваемом предмете, т. е. в точке фиксации. Обеспечивается сокращением прямых мышц глаза. Нарушения конвергенции приводят к аномалиям бинокулярного зрения, связанным, прежде всего, с развивающимся косоглазием или нистагмом. 1.2. Патология зрительного анализатора Среди многочисленной патологии органа зрения, насчитывающей, согласно Международной классификации болезней (МКБ-10), более 200 наименований патологических поражений глаза и его придаточного аппарата, коррекционного педагога могут заинтересовать единицы, непосредственно влияющие на снижение зрительной функции. Основным же объектом его внимания является состояние зрительного анализатора в различных его звеньях – от периферического до центрального, т. е. полнота функционирования зрительного канала поступления информации об окружающей среде. Важным обстоятельством является также то, что объектом внимания коррекционного педагога являются в основном хронические, длительно протекающие поражения глаз, приводящие к резкому снижению информационной значимости зрительного анализатора. Здесь, несомненно, лидируют врождённые и приобретенные нарушения функции зрения, связанные с её частичной или полной утратой. Нарушения функции восприятия зрительного стимула могут быть связаны с поражением различных звеньев зрительного анализатора: 1. воспринимающего аппарата – оптической системы глаза, сетчатки; 2. проводящего аппарата – поражения зрительного нерва и зрительных проводящих путей в подкорковых образованиях и коре головного мозга; 3. анализирующего аппарата – поражения подкорковых и корковых зрительных центров. 1.2.1. Патология оптической системы глаза Патология оптической системы глаза (роговицы, хрусталика, стекловидного тела) имеет своим следствием потерю или ухудшение одной из ведущих составляющих зрительного восприятия – рефракции, обеспечивающей фокусировку изображения на сетчатке. Нарушения рефракции проявляются в дальнозоркости, близорукости и астигматизме. Дальнозоркость – один из видов аномалий рефракции, характеризующийся тем, что лучи света от любого близко расположенного объекта фокусируются за сетчаткой, вследствие чего изображение на сетчатке предстаёт расплывчатым. Причиной дальнозоркости может быть или относительная слабость преломляющего аппарата глаза (так называемая рефракционная дальнозоркость), или относительная короткость переднезадней оси глаза (так называемая осевая дальнозоркость). Рефракционная дальнозоркость почти всегда носит приобретенный характер и развивается в результате различных патологических процессов (уплощения роговицы, отсутствия хрусталика и пр.). Осевая дальнозоркость, как правило, врождённой природы. 90% детей рождаются с небольшой дальнозоркостью (1–3 диоптрии), но к 8–12 годам у большинства детей глаза становятся соразмерными (эмметропичными) и даже может развиться близорукость. Большинство же случаев дальнозоркости относится к так называемой комбинационной, когда наблюдается относительная короткость переднезадней оси глаза и относительная недостаточность его рефракции. При этом и ось глаза, и преломляющая сила его оптического аппарата не выходят за пределы величин, характерных для нормального глаза, но эти два решающих фактора комбинируются таким образом, что развивается обычно небольшой степени дальнозоркость при нормальной остроте зрения, не сопровождающаяся какими-либо патологическими изменениями в глазу. К моменту окончания формирования организма около 50% людей являются дальнозоркими, а остальные 50% приходятся на эмметропов и миопов. Дальнозоркий глаз по своему устройству не может хорошо видеть ни вдаль (откуда идут параллельные лучи), ни вблизи (откуда идут расходящиеся лучи). Однако большинство дальнозорких людей хорошо видит вдаль и часто вполне удовлетворительно вблизи. Объясняется это аккомодацией глаза, позволяющей за счёт дополнительного напряжения связочного аппарата хрусталика сильнее преломлять попадающие в глаз лучи и сводить их в фокус на сетчатке. Следовательно, лица с дальнозоркостью вынуждены постоянно напрягать аккомодацию как при зрении вблизи, так и вдаль, создавая некоторое привычное, постоянное напряжение аккомодации. При отсутствии коррекции зрения стёклами, за счёт постоянного напряжения аккомодации у гиперметропов легко развиваются явления утомления глаз, выражающиеся в появлении головной боли, тупой боли во лбу и около глаз, чувстве давления в глазах, нарушении восприятия текста при чтении (буквы сливаются, становятся неясными). Перерыв в зрительной работе обычно временно устраняет эти ощущения, но при возобновлении занятий они возникают вновь. При более или менее значительной дальнозоркости, нередко развивается содружественное сходящееся косоглазие. Кроме того, гиперметропические глаза считаются более предрасположенными к развитию глаукомы. Близорукость. У значительной части детей (30–40%), в результате чрезмерного увеличения переднезадних размеров глазного яблока и, естественно, удаления сетчатки от преломляющих сред глаза (хрусталик, роговица), развивается так называемая осевая близорукость: задний фокус оптической системы при этом находится перед сетчаткой. Иногда относительно сильной оказывается преломляющая сила глаза и развивается рефракционная близорукость, но клинически наиболее часто встречается осевая. Как и при дальнозоркости, довольно часто отмечаются случаи комбинационной близорукости, для которой характерна сравнительно невысокая степень этого вида аномалии рефракции. Для близоруких характерно приближение книги к глазам при рассматривании, сильное склонение головы во время письма или рисования, прищуривание при рассмотрении предметов вдаль. Весьма частым симптомом при близорукости являются так называемые «летающие мушки», видимые пациентом в виде мелких сероватых помутнений, перемещающихся при движении глазного яблока. При сильном приближении рассматриваемого объекта к глазам, последние сильно конвергируют (сводят зрительные оси обоих глаз на фиксируемом предмете), что облегчает аккомодацию глаза. При длительной конвергенции у близоруких может развиваться особое состояние непроизвольного длительного напряжения аккомодации (так называемый «спазм аккомодации»), что ещё более усиливает преломляющую способность глаза и делает его как бы ещё более близоруким, чем он есть. При сильной длительной конвергенции возрастает нагрузка на мышцы глаз; это обстоятельство может приводить к явлениям утомления, мышечной усталости, сопровождающейся ощущением ломоты в глазах, болями в области глазниц, головной болью. Явления мышечной ломоты исчезают, если один глаз закрыть, т. к. при пользовании только одним глазом конвергенция исчезает. При сильной длительной конвергенции происходит также истощение мышечного конвергенционного аппарата, бинокулярное зрение расстраивается сначала временно, а затем длительно и стойко. Устанавливается монокулярное зрение, в результате чего глаз, исключённый из акта бинокулярной фиксации, отклоняется кнаружи, т. е. развивается содружественное расходящееся косоглазие. В громадном большинстве случаев близорукость начинает развиваться в школьные годы, особенно в старших классах, и с возрастом, если не принять профилактических мер, продолжает прогрессировать («прогрессирующая близорукость»). При прогрессирующей близорукости выделяют 2 этапа: псевдоблизорукость («спазм аккомодации») и истинная близорукость. Спазм аккомодации – это функциональное состояние напряжения рефракции, которое снимается специальными упражнениями, после чего зрение вновь восстанавливается до нормального. Истинная близорукость – это патологическое состояние, требующее очковой коррекции. Основные причины прогрессирующей близорукости кроются в чрезмерном напряжении аккомодации глаза, вызванном большой зрительной нагрузкой. Поэтому она выявляется, в основном, в школьном возрасте: в младших классах – как спазм аккомодации, в старших – как истинная близорукость. Причины прогрессирующей близорукости носят также региональный характер. Например, число близоруких в северных районах больше, чем в южных; в некоторых странах (в Японии) количество близоруких существенно выше. Эти отклонения связывают с уровнем инсоляции, особенностями пищевого рациона. В городах близоруких больше, чем в сельской местности; в специализированных школах больше, чем в обычных; среди занимающихся спортом меньше, чем среди физически инфантильных детей. Следует также заметить, что предрасположенность к близорукости передаётся по наследству (наследуется, в частности, недостаточная жёсткость склеры). Однако наследственные факторы, определяющие возникновение и прогрессирование близорукости, не являются фатальными. Нельзя игнорировать влияние среды и этим оправдывать своё бездействие. Чрезмерное увеличение глазного яблока и, соответственно, удлинение его, может возникнуть при избыточном кровенаполнении глаза и повышении внутриглазного давления при длительном чтении лёжа, в положении сидя с большим наклоном головы, при напряжении аккомодации, происходящем при недостаточном освещении и продолжительном рассматривании мелких предметов. Поэтому, для профилактики близорукости у детей необходимо приучать их держать рассматриваемые предметы на расстоянии 35–40 см от глаз, а также устранить другие перечисленные причины близорукости. Прогрессирующая близорукость постепенно ведёт к необратимым морфологическим изменениям глаз и выраженному снижению остроты зрения, которое мало или совсем не поддаётся оптической коррекции. Чем сильнее близорукость, тем больше увеличено глазное яблоко, что приводит к растяжению тончайшего слоя сетчатки, покрывающего заднюю поверхность глаза, и грозит её отслойкой и дегенерацией. Страдают при этом также склера и роговица (растягиваются и истончаются), стекловидное тело (деструкция и разжижение), зрительный нерв (застойный сосок зрительного нерва, его дегенерация). Дегенеративная (патологическая) миопия носит, как правило, врождённый характер (наследственного или внутриутробного происхождения), начинается с момента рождения или в раннем детстве. При этом нарушения рефракции нарастают быстро и продолжаются до среднего возраста. При такой форме близорукости возможны частые и серьёзные осложнения, могущие привести к слепоте. Она плохо поддаётся очковой коррекции. Астигматизм – характеризуется сочетанием в одном глазу разных видов рефракции или разных степеней рефракции одного вида, в силу неравномерной кривизны роговой оболочки, а в некоторых случаях – неправильной формы хрусталика. При наличии астигматизма глаза лучи, исходящие из любой точки, не дают на сетчатке точечного фокусного изображения. Хотя это нарушение рефракции встречается довольно часто, знания о причинах его развития и эффективной коррекции до сих пор остаются далеко не полными. Астигматизм не только резко снижает и затрудняет коррекцию остроты зрения, но и приводит к искажению изображения на сетчатке. Коррекция астигматизма связана с индивидуальным изготовлением линз, учитывающим топографию на роговице зон с изменённой преломляющей способностью и, как правило, сопутствующее миопическое или гиперметропическое нарушение рефракции. Теоретически возможно, что преломляющие способности правого и левого глаза могут быть абсолютно одинаковыми, однако на практике такое бывает чрезвычайно редко. Обычно эти характеристики близки друг к другу, и различия поступающего на сетчатку изображения нивелируются корковыми центрами зрения. Если же различия рефракции правого и левого глаза проявляются достаточно сильно и вовремя не корригируются, может возникнуть неравенство величин изображения одного и того же предмета на сетчатке – анизейкопия, или искажения изображений на сетчатке – аберрации, проявляющиеся затруднением при чтении, нарушением пространственного восприятия. Амблиопия – «ленивый глаз». В буквальном переводе с греческого амблиопия означает «плохое зрение». Сегодня этот термин применяется к определённому классу нарушений зрения, которые характеризуются, с одной стороны, отсутствием какого-либо конкретного заболевания, могущего объяснить его причину, а с другой стороны – отсутствием эффекта линзовой коррекции зрения до уровня, превосходящего 0,5. Амблиопия может быть или токсического происхождения, связанного со злоупотреблением алкоголя или табака, или функциональной, связанной с недостаточной задействованностью зрения. На первый взгляд, кажется абсурдным, что глаз «не задействуется». Ведь если он открыт, он должен видеть. И он действительно видит, но при этом у него наблюдается недостаточная разрешающая способность центрального зрения, поэтому поступающий в зрительный центр сигнал от этого глаза попросту игнорируется. Такая модель зрения может стать привычной настолько, что нормальное бинокулярное зрение так и не сможет сформироваться или, если оно уже было сформировано, может оказаться подавленным. Причём, даже после устранения причины амблиопии, мозг не в состоянии самостоятельно восстановить бинокулярность зрения, т. к. клетки мозга, отвечающие за стереоскопичность зрения, оказываются физически деградированными. Причиной амблиопии могут быть разные размеры глазного яблока, что является довольно не редким явлением. Установлено, что увеличение размеров глазного яблока лишь на 1 мм, может привести к понижению остроты зрения в нём с 1,0 до 0,05. Нередко амблиопия является исходом значительных различий в преломляющей способности правого и левого глаза, либо высокого уровня астигматизма. Примерно в трети случаев амблиопия сопровождается сходящимся или расходящимся косоглазием, но трудно установить, что из них первично. Косоглазие (страбизм). Кроме сходящегося или расходящегося косоглазия, редко, но встречается альтернирующее косоглазие, когда косит то один глаз, то другой. Глаза могут косить постоянно или время от времени (перемежающее косоглазие), но во всех случаях косоглазия в акте зрения участвует один глаз – другой в это время направлен в сторону. По большей части, косоглазие считается результатом неправильного развития бинокулярного зрения в детском возрасте. При этом оба глаза являются функционирующими, но теряют способность работать согласованно. Довольно часто косоглазие бывает связано с сильной дальнозоркостью. Это – классический случай косоглазия, при котором один из глаз сдвинут к переносице. Другие типы косоглазия вызываются иными причинами, причём известны врачам далеко не все. В некоторых семьях отмечается наследственная склонность к косоглазию. Нистагм – это непроизвольные колебательные движения глазных яблок. Причиной патологического нистагма, являющегося частым спутником нарушений зрения у детей, является патология в период внутриутробного развития, во время родов и в раннем послеродовом периоде. Наличие нистагма существенно осложняет осуществление процессов аккомодации и конвергенции глаза. Бельмо – помутнение роговой оболочки глаза, вызванное её рубцовыми изменениями после прободной язвы (как следствия гнойно-воспалительного процесса), или проникающего ранения роговицы. При наличии плотных и обширных рубцовых изменений, занимающих всю или большую часть поверхности роговицы, как правило, развивается полная слепота или значительное снижение зрения. Ограниченные помутнения роговицы значительно снижают остроту зрения при их центральном расположении, частично или полностью перекрывающем область зрачка. Малые нарушения прозрачности роговицы, иногда даже трудно различимые – так называемое «облачко», приводят к неправильному преломлению световых лучей в роговой оболочке и часто к искажению и нечёткости получаемых глазом зрительных изображений. Врождённое бельмо у детей, перенесших внутриутробный воспалительный процесс роговицы, отличается ровной, гладкой и блестящей поверхностью роговицы. Посттравматическое бельмо характеризуется неровной поверхностью роговицы, её истончением в области бельма, но сохранением блеска. После химических (особенно щелочных) ожогов глаз нередко образуются груборубцовые, обильно пронизанные кровеносными сосудами, полные бельма, снижающие остроту зрения лишь до светоощущения. После прободной язвы или проникающего ранения, в ходе рубцевания роговица оказывается впаянной в рубец и возникает спаянное с радужкой бельмо. Это сопровождается деформацией зрачка и повышением внутриглазного давления (вторичной глаукомы). Катаракта – помутнение хрусталика, снижающее его прозрачность. Врождённая катаракта встречается у 1 из 200 родившихся детей, но именно она является причиной 10% случаев слепоты среди детей дошкольного возраста. Врождённые катаракты могут быть наследственными, передающимися по доминантному типу, или возникать в результате внутриутробной патологии. К развитию врождённой катаракты могут привести различные инфекционно-токсичес-кие факторы, оказывающие влияние на эмбрион или плод. Это, прежде всего, – вирусные инфекции матери (краснуха, грипп, токсоплазмоз); нарушения обмена и эндокринные расстройства у женщин во время беременности (гипокальциемия вследствие недостаточности функции паращитовидных желез). При повреждениях капсулы хрусталика в результате механической перфорирующей или контузионной травмы развивается травматическая катаракта. Изменения в хрусталике при травматической катаракте обычно локализуются в местах повреждения капсулы хрусталика и в зависимости от их локализации могут определять степень потери остроты зрения. При воздействии на глаз ионизирующего излучения любого вида возникает лучевая катаракта, ряда химических веществ (нафталина, ртути, спорыньи и др.) – токсическая катаракта. Катаракты, развившиеся вследствие приёма больших доз сульфаниламидов, как осложнения воспалительных заболеваний роговицы (ирит) и сосудистой оболочки глаза (увеит), расстройств обмена веществ (диабет, гипопаратиреоидит), ряда инфекционных заболеваний, близорукости, глаукомы, отслойки сетчатки и др., носят название последовательных катаракт. Во всех перечисленных случаях катаракта носит диффузный характер, обусловливая своей выраженностью степень потери остроты зрения. В качестве факторов риска нарушения деятельности различных отделов оптической системы глаза можно указать на аномалии развития роговицы, которые чаще всего характеризуются изменением её размеров или радиуса кривизны: § микрокорнеа (малая роговица) и мегакорнеа (большая роговица) – уменьшение или увеличение размеров (диаметра) роговицы, носящее врождённый характер. Изменения размеров роговицы влекут за собой изменение её кривизны, что существенно снижает клиническую рефракцию и зрительные функции. Кроме того, они могут сопровождаться повышением внутриглазного давления (глаукомой); § кератоконус и кератоглобус – поражения роговицы, при которых значительно изменяется её форма. При кератоконусе истончается и выпирает вперёд, наподобие конуса центральная часть роговицы, а при кератоглобусе поверхность роговицы имеет выпуклую форму не только в центре, но и на всём протяжении. Всегда приводит к ухудшению зрения по типу астигматизма; § врождённые первичные помутнения роговицы встречаются редко и бывают, как правило, следствием нарушения эмбриогенеза в связи с болезнью матери (сифилис, гонорея, туберкулёз, токсоплазмоз и др.), а также действия алиментарный и нейрогенный факторов. Многие помутнения имеют диффузный характер, располагаются глубоко и в центре, эпителий над ними блестящий и гладкий. Существует и такой вид помутнений роговицы, как её врождённая пигментация; § врождённые дегенерации роговицы также встречаются редко и носят наследственный (семейный) характер. Отличаются невоспалительным, прогрессирующим течением. Помутнение при этом захватывает поверхностные и средние слои роговицы со снижением зрения до светоощущения. С возрастом, в связи с ростом глаза, происходит растягивание и истончение роговицы, сопровождающееся значительным уменьшением или почти полным исчезновением помутнения. Стабильные и выраженные помутнения роговицы у детей стареш 3 лет, когда рост роговицы в основном закончен, подлежат оперативному лечению – кератопластике или кератопротезированию; § кератиты – воспалительные заболевания роговицы различной природы (бактериальные, вирусные, обменные, гиповитаминозные и пр.), встречаются сравнительно редко, но их наиболее частым исходом является остаточное помутнение роговицы. Оно обусловлено не столько прорастанием сосудов, сколько соединительнотканным перерождением (рубцеванием) её глубоких нерегенерирующих структур и, как правило, не подвергается полному обратному развитию. В связи с этим наступает стойкое снижение остроты зрения; § васкуляризация роговицы – прорастание в роговицу кровеносных сосудов, которых она в норме лишена. Может вызываться какими-либо системными заболеваниями, травматическим воспалительным процессом и приводить к снижению светопроницаемости роговицы. Аномалии развития хрусталика чаще всего представлены: § микрофакией (маленький хрусталик) и макрофакией (большой хрусталик) – врождёнными аномалиями развития хрусталика, сопровождающимися более или менее выраженным снижением зрения из-за нарушения рефракции и ослабления аккомодационной способности. Макрофакия часто сопровождается глаукомой; § афакией – состоянием после экстракции хрусталика, поражённого катарактой. Характеризуется резким снижением остроты зрения вследствие отсутствия аккомодации. Коррекция зрения – мягкими или жёсткими (при астигматизме) контактными линзами. 1.2.2. Патология сетчатки Связана с её диффузными и ограниченными помутнениями, кровоизлияниями и пигментациями. Объективно патология сетчатки устанавливается лишь при осмотре глазного дна, а косвенно проявляется снижением центрального и периферического зрения, нарушением цветового зрения, темновой адаптации и выпадениями в полях зрения. Их характер и выраженность зависят от локализации и распространённости патологического процесса. Аномалии развития сетчатки, резко снижающие её светочувствительную функцию, встречаются крайне редко (например, альбинизм сетчатки) и носят врождённый характер. Наиболее частыми причинами резкого снижения, вплоть до потери, зрительной функции, являются отслойка сетчатки, её контузионный отёк, разрывы и отрывы, кровоизлияния в её слои. Первичная отслойка сетчатки встречается примерно в 1 случае на 10 000 населения и без лечения (как правило, хирургического) приводит к слепоте глаза. Её причинами могут быть воспаления и дистрофии сетчатки; ретинопатии различной природы; дегенеративные ишемические изменения периферии сетчатки в сочетании с растяжением глаза при высокой осевой близорукости; сморщивание стекловидного тела; непрямые травмы тела (падения, ушибы головы, резкое поднятие тяжестей и пр.) и др. Непременным условием первичной отслойки сетчатки является нарушение её целостности, т. е. разрыв, который может быть самых разных размеров, с последующим проникновением под неё жидкости. Вторичная отслойка сетчатки встречается значительно чаще и возникает вследствие различных воспалительных заболеваний глаз, новообразований, проникающих ранений глаза, сосудистых поражений сетчатки вследствие сопутствующих заболеваний (диабет, гипертония, токсикоз беременности и др.). Жалобы при отслойке сетчатки на понижение зрения обусловлены её локализацией и распространённостью. Нарушения циркуляции крови в сетчатке занимают большое место в её патологии. В результате спазма или закупорки кровеносного сосуда внезапно наступает частичная или полная потеря зрения, с его последующим неполным восстановлением. При закупорке вен сетчатки острота зрения снижается не так резко, как при закупорке артерий. Больные жалуются на появление огненных вспышек и постепенное нарастание тумана перед глазами. Возникающие резкие застойные явления приводят к возникновению множественных мелких кровоизлияний по всему глазному дну, особенно в области диска зрительного нерва. Развивающийся отёк и атрофия зрительного нерва могут приводить к стойкой утрате зрения. Дистрофические изменения сетчатки (ретинодистрофии) характеризуются постепенной утратой остроты и периферического зрения. Одним из первых симптомов этого наследственного заболевания является потеря зрения в темноте. Дегенерация (дистрофия) сетчатки – нередкая патология пожилого возраста, но у детей – явление сравнительно редкое, как правило, врождённого или наследственного характера. Течение их медленное, но прогрессирующее; они ведут к слабовидению и слепоте. Обратное развитие процесса невозможно. Пигментная дегенерация сетчатки характеризуется так называемой гемералопией («куриной слепотой»), т. е. резким ухудшением зрительных функций в сумерки. При объективном исследовании у таких больных определяется сужение границ поля зрения и резкое снижение темновой адаптации. Заболевание наследственного характера, сочетающееся, как правило, с тугоухостью и эндокринными расстройствами (карликовый рост, ожирение, задержка умственного развития). Воспаления сетчатки (ретиниты) возникают вследствие заноса инфекции через кровь при сепсисе, при поражении собственно сосудистой оболочки глаза вследствие туберкулёза, ревматизма, токсоплазмоза и др., при травматических повреждениях глаз, при воздействии на глаза ультрафиолетовым или ионизирующим излучением. Помутнения сетчатки (ретинопатии) могут возникать как самостоятельно, так и вследствие нарушения обменных процессов в организме нейроциркуляторного характера, например, при диабете, воспалительных заболеваниях почек, гипертонической болезни. Больные жалуются на понижение остроты зрения и тёмные пятна перед глазами, хотя внешне глаза у таких людей спокойны, преломляющие среды прозрачны. Чаще всего ретинопатии выявляются при объективном исследовании глазного дна, давая характерную картину патологических изменений сетчатки. Нарушение цветового зрения в виде его полного отсутствия (цветовая слепота) или нарушенного восприятия цвета (цветоаномалия) вызывается снижением чувствительности одного из типов рецепторов. Врождённые нарушения цветового зрения наблюдаются чаще у мужчин. Они, как правило, стабильны, выявляются на обоих глазах и передаются по наследству. Чаще всего чувствительность понижается к красному или зелёному цвету. Врождённые расстройства цветового зрения принято называть дальтонизмом, по имени английского учёного Дж. Дальтона, страдавшего нарушением восприятия красного цвета и описавшего это явление. Около 8% мужчин и 0,5% женщин на Земле страдают дальтонизмом. Врождённые нарушения цветового зрения не сопровождаются нарушением других зрительных функций. Лица, страдающие этим недугом, обычно не предъявляют жалоб, а нарушения цветового зрения выявляются у них лишь при специальном исследовании. Приобретенные расстройства цветового зрения встречаются при воспалительных или дистрофических заболеваниях сетчатки, зрительного нерва или ЦНС. Они могут наблюдаться в одном или обоих глазах, обычно сопровождаются нарушением восприятия всех трёх основных цветов (красного, жёлтого, синего), протекают в сочетании с другими расстройствами зрительных функций. Приобретенные расстройства цветового зрения могут протекать в виде: § ксантопсии – видении окружающего мира только в жёлтом цвете (при желтухе, отравлении некоторыми веществами и лекарственными средствами); § цианопсии – восприятии окружающего мира в синем цвета (например, после удаления катаракты); § эритропсии – восприятии окружающего мира в красном цвете (после удаления катаракты, при длительной фиксации взгляда на ярком, богатом ультрафиолетовыми лучами источнике света); § хлоропсии – восприятие окружающего мира в зелёном цвете (при отравлении некоторыми лекарственными препаратами, никотиновой кислотой). В отличие от врождённых нарушений цветового зрения, которые постоянны, приобретенные нарушения нормализуются, по мере излечения от заболевания, ставшего его причиной. При полной цветовой слепоте человек воспринимает мир серым. Созерцание многообразия красок природы, картин художников, цветных фотографий и художественных цветных кинолент, цветное телевидение доставляют человеку эстетическое наслаждение. Нарушения цветового восприятия обедняют, прежде всего, эмоциональную сторону зрения, что у детей отражается на формировании психо-эмоциональной сферы. Различение цветов помогает лучше познавать окружающий мир. Без него невозможно регулирование работы транспорта, проведение многих исследований, построенных на различении цветов, в том числе и в медицине. Даже работоспособность и самочувствие человека зависят от цветности и освещения помещений, в которых он работает, живёт, спит и т. д. Обязательными составляющими хорошего зрения являются согласованные движения глаз в полном объёме. Каждый глаз должен уметь следить за движущимся объектом, легко и точно менять точку фиксации зрения. А так как способность к слежению зависит от чёткости изображения видимого объекта, глаз с нарушенной рефракцией становится обычно неважным наблюдателем. Нарушения движения глазных яблок могут быть обусловлены изменениями как в глазу, так и в других отделах зрительного анализатора. 1.2.3. Патология проводникового отдела зрительного анализатора Аномалии развития зрительного нерва обнаруживаются, как правило, при офтальмоскопии и носят врождённый или приобретенный характер. Полная необратимая слепота сопутствует врождённым атрофиям зрительных нервов, в то же время врождённая гипоплазия (недоразвитие) и пигментация диска зрительного нерва могут наблюдаться при сохранённом зрении. Из приобретенных аномалий наиболее часто наблюдается застойный диск зрительного нерва – отёк диска невоспалительного характера, обусловленный, как правило, повышением внутричерепного давления. Застойный диск является обычно следствием задержки тканевой жидкости, оттекающей в нормальных условиях по зрительному нерву в полость черепа. Причинами этого явления могут быть различные «объёмные» процессы в головном мозгу: абсцессы, гидроцефалия, паразитарные кисты (эхонококкоз мозга), туберкуломы, травмы черепа и глазницы, опухоли и пр. При застойном диске острота зрения быстро падает, поле зрения значительно сужается, в далеко зашедших случаях наступает полная слепота. Быстрота развития застоя зависит от скорости нарастания внутричерепного давления. Если оно небольшое, то начальные стадии застойных дисков могут существовать годами. Атрофические процессы в зрительном нерве могут возникать как следствие воспалительных или застойных явлений в слепом пятне, интоксикаций при отравлениях метиловым спиртом, хинином и др. веществами, при ботулизме. Снижение остроты зрения при атрофии зрительного нерва обусловлено локализацией и интенсиностью атрофического процесса. Если атрофический процесс распространяется на жёлтое пятно, отмечается значительное снижение остроты зрения. Если же поражаются периферические волокна зрительного нерва, то острота зрения может страдать незначительно, но более выражено ухудшение периферического зрения за счёт сужения его границ. 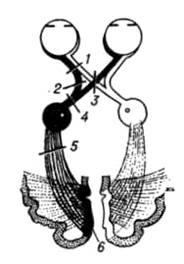 1 – поражение наружных (неперекрещиваемых) волокон зрительного нерва до хиазмы – одностороннее выпадение височной половины поля зрения (темпоральная гемианопсия); 2 – поражение внутренних (перекрещиваемых) волокон зрительного нерва до хиазмы – одностороннее выпадение носовой половины поля зрения (назальная гемианопсия); 3 – поражение хиазмы зрительного нерва – двустороннее выпадение назальных половин поля зрения (биназальная гемианопсия); 4–5 – поражение зрительного тракта и центрального нейрона зрительного пути (зрительной лучистости) – выпадение одноимённых полей зрения на каждом глазу (гомонимная гемианопсия); 6 – поражение коры затылочной доли мозга – выпадение различных участков полей зренияРис. 6. Уровни поражения зрительного пути, вызывающие нарушение зрения (чёрным цветом обозначена левая сторона зрительного пути) Клиническая картина атрофии соска зрительного нерва почти всегда характеризуется расширением зрачков и почти полным отсутствием их реакции на свет, отсутствием реакций слежения и фиксации взгляда («блуждающий взгляд»). Характер зрительных изменений при воздействии на другие участки зрительных проводящих путей зависит от локализации патологического процесса, как правило, опухоли, аневризмы сосудов и желудочков головного мозга (рис. 6). Полное поражение зрительного нерва до хиазмы (перекреста) приводит к слепоте соответствующего глаза, при сохранении содружественной реакции зрачков на свет. При поражении зрительного пути раньше развиваются дефекты поля зрения на зелёный и красный цвета, а затем – на белый. 1.2.4. Патология подкорково-коркового отдела зрительного анализатора Если при повреждении зрительных путей, расположенных до зрительной лучистости, больные осознают свой дефект в поле зрения, то при поражении области зрительной лучистости и других структур до коры большого мозга больные своего дефекта в поле зрения не замечают. При поражении обширных участков латерального коленчатого тела и зрительной лучистости также развивается гомонимная гемианопсия, когда выпадают обе левые или обе правые половины полей зрения. Поражение небольших участков зрительной лучистости, а также опухоли или абсцессы височной и затылочной долей коры большого мозга, вызывают выпадение четвертых частей поля зрения (квадрантов), возникает квадрантная гемианопсия. При этом, как правило, сохраняются центральные участки полей зрения. Помимо выпадения полей зрения, могут наблюдаться и другие его расстройства. Так, при нарушении мозгового кровообращения, опухолях, воспалительных процессах, мигрени, в результате раздражения корковых центров зрительного анализатора может возникать фотопсия – ощущение светящихся точек, искр, огненных поверхностей. Поражение более обширных участков коры большого мозга вызывает искаженное восприятие зрительных образов (метаморфопсия), возможны также зрительные галлюцинации. При поражении наружной поверхности затылочной доли левого полушария (сосудистые заболевания головного мозга, опухоли, проникающие ранения) может возникнуть зрительная агнозия (неузнавание предметов при сохраненном зрительном их восприятии). При ряде заболеваний, например, прогрессивном параличе, миастении, могут развиваться зрительные расстройства в связи с поражением двигательного аппарата глаза, обусловленным изменениями стволовых ядер глазодвигательного, отводящего и блокового нервов. При этом наблюдается нарушение бинокулярного зрения за счет расстройства конвергенции, что может сопровождаться и нарушением процесса аккомодации, связанного с одновременным напряжением аккомодационной мышцы и сокращением зрачков (реакция зрачков на конвергенцию и аккомодацию). 1.2.5. Повреждения (травмы) глаз Травмы в структуре патологии органов зрения составляют более 10%. Большинство повреждений глаз (до 90%) носит характер микротравм и тупых травм, 8% – ожогов и 2% – проникающих ранений. Тупые травмы (контузии) глазного яблока в 60% случаев сопровождаются, как правило, поверхностной эрозией роговицы. Эрозии сопровождаются болями, слезотечением и повышенной чувствительностью к свету. Но главную опасность представляет последующее инфицирование и воспаление эрозированной роговицы. Поверхностные эрозии заживают без последствий в течение первых суток; более глубокие эрозии часто заканчиваются помутнением роговицы и стойким снижением зрения, а вторичные эрозии вирусно-бактериальной и грибковой природы, как правило, заживают рубцеванием, резко ухудшающим оптические свойства роговицы. Кровоизлияния в оболочки и прозрачные структуры глаза встречаются в 80% тупых травм глаза. Если кровь попадает в переднюю камеру глаза, она может создавать препятствие для прохождения света, но, как правило, особенно у детей, быстро рассасывается. При массивном кровоизлиянии в стекловидное тело развивается почти полная слепота, частичный гемофмальм приводит к значительному снижению остроты зрения и наличию тёмных подвижных пятен перед глазами. При неполном рассасывании происходит организация кровяного сгустка с возникновением рубцовых изменений в стекловидном теле, что может привести к отслойке сетчатки, атрофии глазного яблока. Кровоизлияния в сетчатку сопровождаются резким ухудшением зрительных функций (остроты и поля зрения), вплоть до светоощущения. У детей кровоизлияния довольно быстро рассасываются, у взрослых могут приводить к дистрофическим и атрофическим изменениям сетчатки. Травматическая дислокация хрусталика может проявляться в виде подвывиха или полного вывиха хрусталика в переднюю камеру глаза или стекловидное тело. Хрусталик смещается из своего нормального положения обычно вниз. Аномалия может быть врождённого или травматического характера. Обычно снижается острота зрения и нарушается аккомодация. Выраженность нарушения зрения зависит от степени смещения хрусталика. Частое осложнение – вторичная глаукома. Подвывих и вывих хрусталика нередко сопровождаются его помутнением вследствие нарушения питания. Контузии сетчатки являются постоянным спутником тупых травм глаза. Характеризуются помутнениями сетчатки и другими нарушениями её офтальмоскопической картины, выпадениями полей зрения и сужением их границ на белый и другие цвета, понижением темновой адаптации, а иногда и резким снижением остроты зрения. Частым осложнением сотрясений сетчатки является дистрофическое поражение жёлтого пятна с резким падением остроты зрения. Кистовидные дистрофии сетчатки могут приводить к её отслойке. Отрыв и разрыв зрительного нерва при тупой травме глаз сопровождаются мгновенной полной слепотой. Вследствие разрыва возникает атрофия зрительного нерва в области диска (слепого пятна), при отрыве – замещение области диска соединительной тканью. И те, и другие изменения необратимы. Ранения глаз могут быть проникающими и непроникающими. Опасность ранения обусловлена, прежде всего, тем, что оно почти всегда является инфицированным, а, следовательно, возможен сопутствующий инфекционный процесс. Ранения, затрагивающие оптическую сферу глаза, всегда сопровождаются значительным снижением остроты зрения. Осложнённые проникающие ранения глаз несут опасность рубцевания, различной величины и интенсивности помутнения и других осложнений оптических сред глаза, транзиторного, а затем и постоянного повышения внутричерепного давления с исходом в глаукому и последующую вторичную слепоту. Ожоги глаз, как правило, носят бытовой характер и встречаются у взрослых в 4 раза чаще, чем у детей. Тяжелее всего протекают ожоги от попадания в глаз щелочей, которые вызывают глубокий некроз тканей глаза. Эти ожоги в первые часы и дни создают иллюзию их незначительности, но затем выявляются во всё большей глубине и площади поражения. Самым тяжёлым исходом ожогов являются грубые васкуляризованные бельма роговицы, сращения роговицы с веками, радужкой, хрусталиком. Понятно, что при таких поражениях зрительная функция резко падает. При лучевых ожогах роговицы ультрафиолетовыми лучами (например, при электросварке, «снежная болезнь» в горах) через 4-6 часов развивается покраснение глаз, перед глазами появляется туман, в них возникает и быстро нарастает боль, что сопровождается резко выраженным корнеальным синдромом (светобоязнь, слезотечение, смыкание глаз и др.). Зрение резко падает. При быстром и рациональном непрерывном лечении в течение 1-2 суток явления ожога исчезают и зрение восстанавливается. Лучевые поражения глаз возникают при действии на них электромагнитных волн различной длины: § при длительной работе с интенсивными источниками инфракрасной радиации (плавка металла, стекла, кузнечные работы и пр.), возникает хроническое воспаление склеры и конъюнктивы глаз, постепенно развивается «тепловая» катаракта, а часть лучей проникает до глазного дна, где адсорбируется пигментным эпителием сетчатки и собственно сосудистой оболочкой. Происходит ожог сетчатки, проявляющийся светобоязнью, центральной скотомой, снижением остроты зрения, отёком жёлтого пятна; § лазерные лучи при попадании на сетчатку (при нарушении правил техники безопасности при работе с лазерами) вызывают её повреждение в силу вызываемого ожога, что сопровождается снижением зрительных функций. Длительная работа с отражённым лазерным излучением может приводить к помутнению хрусталика и дистрофическим изменениям сетчатки; § ионизирующая радиация обладает выраженным катарактогенным эффектом. При больших дозах облучения могут возникать эрозии и язвы роговицы, рубцовые изменения конъюнктивы; поражения сетчатки ионизирующей радиацией встречаются редко; Вибрация как этиологический фактор шумо-вибрационной болезни приводит к снижению остроты зрения в силу ослабления аккомодации. Отмечается сужение поля зрения на белый и цветные объекты, может быть снижение темновой адаптации. |
