Строение и анатомофизиологические особенности кожи у детей Кожа
 Скачать 0.82 Mb. Скачать 0.82 Mb.
|
|
Морфологические и функциональные особенности кожи, подкожной клетчатки и лимфатических узлов у детей. Семиотика основных заболеваний кожи, подкожной клетчатки и лимфатических узлов у детей Строение и анатомо-физиологические особенности кожи у детейКожа – сложный орган, выполняющий следующие функции: Защитная. Резорбтивная. Участие в теплообмене, обмене веществ. Участие в распределении крови в организме. Рецепторная – тактильная чувствительность. Секреторная и экскреторная функции (потовые и сальные железы). Синтез витамина D. Депо энергии (подкожная жировая клетчатка). Кожа состоит из 3 слоев: эпидермис, дерма, подкожная жировая клетчатка. Эпидермис развивается из эктодермы, а дерма и подкожная клетчатка – из мезодермы. Эпидермис у детей, особенно у новорожденных, тонкий и нежный. Его толщина в 2-3 раза меньше, чем у взрослых. Как и у взрослых, эпидермис состоит из 5 слоев. До 6 месяцев в эпидермисе отсутствует пигмент меланин, который защищает организм от ультрафиолетовых лучей. В зернистом слое эпидермиса отсутствует также пигмент кератогиалин, который определяет бледное окрашивание кожи. Поэтому дети до 5-6 месяцев имеют розовую окраску кожи. Клетки поверхностного слоя эпидермиса – рогового – легко слущиваются и отпадают, так как межклеточные связи очень слабые. Данные особенности строения кожи обуславливают легкую мацерацию кожи и появление эрозий, что может явиться входными воротами инфекции. Кислотность кожи у новорожденных детей значительно снижена, т.е. pH приближается к нейтральной – 6,3 – 5,8. Это связано с недостаточным функционированием сальных желез, вырабатывающих кислоты. Поэтому некоторые микроорганизмы могут проникать через неповрежденную кожу новорожденных детей. Однако к концу первого месяца жизни pH существенно снижается, достигая 3,8. Это сопровождается существенным увеличением бактерицидности кожи. Волокнистые структуры дермы недостаточно дифференцированы, имеют мало коллагеновых волокон. Сосочковый слой дермы выражен слабо, а у недоношенных детей отсутствует. Кожа у детей содержит относительно больше воды, чем у взрослых. Содержание воды в коже новорожденных достигает 80%, к 1 году жизни – 50%. Кожа ребенка содержит до 10-17 % всей воды организма, у взрослого – 6-8%. Кожа у детей имеет хорошо развитую капиллярную сеть и хорошее кровоснабжение. Причем капилляры кожи у детей шире не только относительно, но и абсолютно по сравнению с капиллярами кожи у взрослых. Хорошее кровоснабжение кожи предрасполагает к более быстрому распространению инфекции и развитию сепсиса. Базальная мембрана, отделяющая дерму от эпидермиса, также развита недостаточно. Это способствует легкому отделению эпидермиса от дермы и образованию пузырей даже при незначительных патологических процессах. Подкожная жировая клетчатка у детей относительно толще, чем у взрослых – соответственно 12% и 8% от массы тела. Жировые клетки у новорожденных детей морфологически маленькие, незрелые, имеют эмбриональную структуру. Насыщенных жирных кислот в подкожной клетчатке у детей в 4 раза больше, чем у взрослых. Это способствует возникновению у новорожденных детей склеремы, склередемы, адипонекроза. У детей имеется так называемая бурая жировая ткань, локализующаяся в аксиллярной ямке, между лопатками, в перикарде, около пищевода, почек, надпочечников, щитовидной и вилочковой желез. Бурая жировая ткань отличается большим содержанием митохондрий, коэнзима и цитохрома, что обеспечивает интенсивный термогенез независимо от мышечных сокращений. На холоде в бурой жировой ткани у детей происходит интенсивное окисление жирных кислот с образованием большого количества тепла, что позволяет поддерживать постоянную температуру тела. 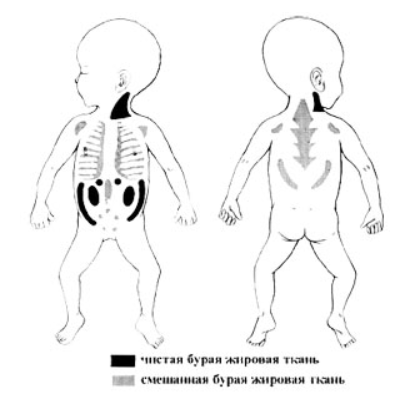 Подкожная жировая клетчатка у детей откладывается в определенной последовательности: сначала на лице (комочки Биша), затем на конечностях и грудной клетке, а затем на животе. При нарушениях питания подкожная клетчатка исчезает в обратной последовательности. К придаткам кожи относятся волосы, ногти. У новорожденных пушковые волосы (лануго) постепенно выпадают и заменяются на постоянные. В первые 2 года жизни рост волос неинтенсивный – 0,2 мм ежедневно. После 2 лет – интенсивность роста увеличивается и составляет 0,3 – 0,5 мм в сутки. Толщина волос с возрастом также увеличивается. У новорожденных толщина волос около 0,06 мм, у детей дошкольного возраста – 0,2 мм, у взрослого – 0,35 мм. Ногти у доношенных новорожденных достигают дистальных окончаний последней фаланги и являются одним из критериев зрелости. В первые дни жизни отмечается временная задержка роста ногтей, что проявляется появлением на ногтевых пластинках так называемой поперечной «физиологической» черты. На 3-м месяце жизни она достигает края ногтя. Это позволяет судить о возрасте ребенка. Замедление роста ногтей отмечается также при тяжелых заболеваниях: у ногтевого ложа белая полоска появляется через 4-5 недель, у края ногтя – через 4-5 месяцев. При белково-калорийной недостаточности питания может появляться двусторонняя ложковидная деформация ногтей – койлонихия. Особенности формирования лимфатических узловОкончательное формирование лимфатических узлов происходит в постнатальном периоде. У новорождённых капсула лимфатических узлов очень тонкая и нежная, трабекулы недостаточно развиты. Лимфатические узлы мелкие, мягкой консистенции, поэтому их пальпация вызывает затруднения. Размеры и количество лимфатических узлов увеличиваются к концу первого полугодия жизни. К 1 году жизни лимфатические узлы уже доступны пальпации у большинства детей. Вместе с постепенным увеличением объёма происходит и дальнейшая дифференцировка лимфатических узлов. К 3 годам жизни тонкая соединительнотканная капсула хорошо выражена, содержит медленно разрастающиеся ретикулярные клетки. К 7–8 годам в лимфатическом узле с выраженной ретикулярной стромой начинают постепенно формироваться трабекулы, прорастающие в определённых направлениях и образующие остов узла. К 12–13 годам лимфатический узел имеет законченное строение. У детей лимфатические узлы, расположенные рядом, соединены друг с другом многочисленными лимфатическими сосудами. Максимальное количество лимфатических узлов насчитывают к 10 годам. С периода полового созревания начинается возрастная инволюция лимфоузлов. Лимфатическая системаЛимфатическая система собирает из межклеточного пространства жидкость и содержащиеся в ней продукты обмена веществ. Функции лимфатической системы: 1. Основная функция лимфатической системы – обеспечение оттока жидкости и некоторых веществ из межклеточного пространства в кровеносную систему и поддержание постоянства объема и состава тканевой жидкости; 2. Обеспечение гуморальной связи между тканевой жидкостью всех органов, тканей и кровью. 3. Всасывание и перенос питательных веществ из пищеварительного канала в венозную систему. Если белки и углеводы из кишечника всасываются в кровь, то большинство жиров всасывается в лимфатические сосуды, а затем вместе с током лимфы поступают в кровоток. 4. Участие в иммунологических реакциях организма посредством доставки из лимфоидных органов лимфоцитов, клеток плазматического ряда, антител. 5. Участие в ответах организма на чрезвычайные воздействия посредством переноса в костный мозг и к месту повреждения мигрирующих из лимфоидных органов лимфоцитов, плазмоцитов и т.д. 6. Обеспечение поступления в кровоток крупных белков. Крупные белки не могут проникнуть из межклеточного пространства в кровеносный капилляр. Между тем, нахождение их в крови чрезвычайно важно для организма. Поскольку проницаемость лимфатических капилляров для белков выше, чем кровеносных капилляров, белки попадают в кровеносное русло с током лимфы. На пути своего движения лимфа проходит через лимфатические узлы. Функции лимфатических узловБарьерно-фильтрационная – основная функция. Лимфоузлы первыми реагируют на контакт с повреждающим агентом. В них происходит задержка поступающих с током лимфы микробов, опухолевых клеток, инородных частиц. Иммунная – связана с выработкой в лимфатических узлах иммуноглобулинов и лимфоцитов, дифференцировкой В-лимфоцитов. Гемопоэтическая – синтез специального лейкоцитарного фактора, стимулирующего размножение клеток крови. Резервуарная – депонирование лимфы. К лимфатической ткани кроме лимфоузлов относятся также Пейеровы бляшки кишечника, лимфоглоточное кольцо Пирогова, в состав которого входят миндалины небные, носоглоточные, языкоглоточные. Данная лимфоидная ткань выполняет также барьерно-фильтрационную функцию. 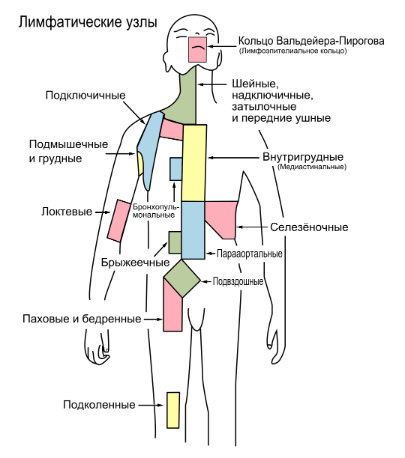 Некоторые методы исследования кожиДля определения состояния кровеносных сосудов, особенно их повышенной ломкости, используются пробы на резистентность капилляров. Симптом жгута – Кончаловского–Румпеля–Лееде. Резиновый жгут или манжету от аппарата измерения артериального давления накладывают непосредственно на среднюю треть плеча. При этом сила, с которой накладывают жгут, должна прекратить венозный отток, не нарушая артериального притока, т.е. пульс на лучевой артерии должен быть сохранен. При наложении манжеты давление в ней повышают до уровня, не превышающего систолическое. Делается это следующим образом. Давление в манжете нагнетают до прекращения пульса на лучевой атрерии, что контролируется пальпаторно. Затем давление в манжете постепенно уменьшают до появления пульса (восстановление артериального кровообращения). На этом уровне давление фиксируется на 3-5 минут. После этого следует внимательно осмотреть кожу в области плеча (место сдавления), локтевого сгиба и предплечья (область венозного полнокровия). Обычно кожа не изменяется, однако при повышенной ломкости сосудов на коже появляется петехиальная сыпь. Патологическим считается появление более 4–5 петехиальных элементов в области локтевого сгиба. Симптом щипка. Необходимо большим и указательным пальцами обеих рук захватить кожную складку (без подкоёжного жирового слоя) рядом с грудиной. Расстояние между пальцами правой и левой рук должно быть около 2–3 мм. Далее следует смещать захваченные части складки поперек длины в противоположном направлении: вверх и вниз, не вызывая болевых ощущений у пациента (следует спросить о наличии болезненности). Появление на месте щипка кровоизлияний – положительный симптом. Молоточковый симптом. Производят постукивание по грудине умеренной силы (не вызывающее болевых ощущений у ребенка) перкуссионным молоточком или пальцем. При появлении на коже геморрагий симптом считается положительным. К дополнительным методам исследования кожи относится определение дермографизма ▼. Исследование дермографизма производится путем штрихового раздражения коже грудной клетки в обасти грудины кончиком указательного пальца правой руки или рукояткой перкуссионного молоточка. Через некоторое время на месте механического раздражения кожи появляется белая (белый дермографизм) или красная полоса (красный дермографизм). Отмечают вид дермографизма (белый, красный), скорость его появления и исчезновения, размеры (разлитой или неразлитой). Если преобладает тонус симпатической нервной системы, отмечается белый дермографизм (сосуды суживаются). Если преобладает тонус парасимпатической нервной системы, отмечается розовый дермографизм (сосуды расширяются). 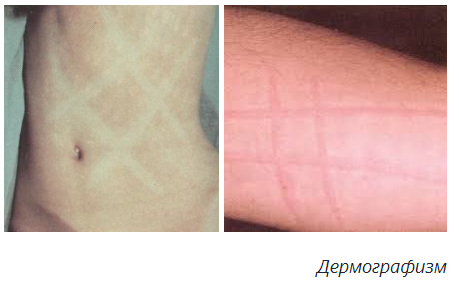  Проба Мак-Клюра-Олдрича отеку кожи и подкожной клетчатки может предшествовать так называемое предотечное состояние, которое называется «скрытые» отеки и обнаруживается с помощью пробы Мак-Клюра-Олдрича ►. Синонимы: волдырная проба, гидрофильная проба. Для этого внутрикожно вводят 0,2 мл физиологического раствора хлорида натрия в область средней трети внутренней поверхности предплечья и определяется время рассасывания образовавшегося волдыря. В норме рассасывание волдыря происходит: до 1 года – до 30 минут 1-5 лет – до 35 минут 5-14 лет – до 50 минут старше 14 лет – до 1 часа Чем младше ребенок, тем больше жидкости содержится в его тканях и тем быстрее происходит рассасывание волдыря. Изменения цвета кожиЦвет кожи у здоровых детей европеоидной расы бледно-розовый или смуглый. Патологические изменения цвета кожи Бледность кожи может быть признаком снижения количества эритроцитов – истинная анемия. Так называемая псевдоанемия связана со спазмом или глубоким расположением сосудов. При истинной анемии слизистые оболочки также бледные, при псевдоанемии – остаются розовыми.  Гиперемия (покраснение) может быть физиологической (после физической нагрузки, под влиянием высоких или низких температур), и патологической. При гипертермическом синдроме и эритроцитозе (увеличении количества эритроцитов) гиперемия общая. Местная (локальная) гиперемия, как правило, является признаком воспаления кожи или глубжележащих тканей. Желтушность кожи может быть экзогенной (ложной) при употреблении в пищу большого количества продуктов питания, содержащих каротин и пищевые красители (морковь, мандарины). Истинная (печеночная) желтуха связана с повышением уровня билирубина в крови. При истинной желтухе в желтый цвет окрашиваются и склеры, при экзогенной желтухе склеры остаются белыми. Цианоз (синюшность) появляется при снижении уровня оксигемоглобина в крови ниже 95%. Цианоз может быть тотальным и региональным: периоральный и акроцианоз. Цианоз является признаком дыхательной или сердечной недостаточности, отравления.Морфологические элементы сыпиМорфологические элементы сыпи делят на 2 группы: Первичные – возникают на здоровой неповрежденной коже. Вторичные – возникают в результате трансформации, преобразования первичных. К первичным морфологическим элементам сыпи относят: пятно, пузырек, пузырь, пустула (гнойничок), папула (узелок), бугорок, узел. К вторичным морфологическим элементам сыпи относят: эрозия, экскориация, трещина, язвочка, рубец, корочки, чешуйки, лихенификации, вегетации, пятна де- и гипер- пигментации. Пятно – локальное изменение цвета кожи без изменения пальпаторных свойств кожи. Различают 3 механизма возникновения пятен. Пятна воспалительного происхождения, т.е. это один из признаков воспаления. Множественные розеолы размером 1-2 мм – мелкоточечная сыпь; До 5 мм – розеола; Множественные пятна от 5 до 10 мм – мелкопятнистая сыпь; Множественные пятна от 10 до 20 мм – крупнопятнистая сыпь; Пятно более 20 мм – эритема. Пятна, связанные с выходом крови из сосудистого русла – экстравазаты – геморрагические высыпания. Мелкоточечные высыпаниия до 1-2 мм – петехии; Геморрагические высыпания размером 2-5 мм – пурпура; Геморрагические высыпания более 5 мм – экхимозы (синяки). Пятна, связанные с изменением количества меланина в коже – пятна гипер- и депигментации. Для того, чтобы отличить пятна воспалительного и невоспалительного происхождения, можно слегка надавить на пятно. Пятна воспалительного происхождения бледнеют и затем восстанавливают свой цвет. Пятна невоспалительного происхождения цвет не изменяют. Волдырь – первичный бесполостной морфологический элемент, связанный с отеком сосочкового слоя кожи. Возникает после укуса насекомых, при аллергодерматозах, крапивнице. Болезни кожиПотница – возникает при неправильном уходе за ребенком первого года жизни – перегревании, или при высокой температуре воздуха. Проявляется появлением на коже шеи, туловища мелкоточечной сыпи, узелков. Это связано с раздражением с элементами воспаления выводных протоков потовых желез. При появлении потницы необходимо чаще купать ребенка (2-3 раза в сутки) и применять так называемое свободное пеленание. Опрелость – возникает при неправильном уходе за ребенком первых месяцев жизни – редкая смена пеленок или памперсов. Наличие упорных опрелостей у ребенка при хорошем уходе свидетельствует об экссудативно-катаральном диатезе (аномалия конституции). Чаще опрелости возникают в паховой области, в складках кожи на бедрах. Различают 3 степени опрелости: I степень – покраснение кожи без нарушения целостности; II степень – наличие эрозий – дефекты эпидермиса; III степень – более глубокое поражение кожи: наличие язвочек или так называемое «мокнутие». Атопический дерматит возникает чаще у детей первого года жизни в результате пищевой аллергии на белок коровьего молока при искусственном вскармливании, или на другие продукты питания. Проявляется появлением на коже гиперемии, узелков, расчесов, эрозий, шелушения. Гиперемия и шелушение на щеках называется молочный струп. Себорейные корочки желтого цвета на волосистой части головы называются гней  Везикулопустулез – возникает в результате инфицирования кожи стафилококками. На коже появляются множественные пузырьки (везикулы) и гнойнички (пустулы). Высыпания на слизистой оболочке полости рта называют энантема. Молочница (кандидоз) – появление на слизистой оболочке полости рта налетов серо-белого цвета грибковой этиологии. Возникает у детей первых месяцев жизни на фоне сниженной саливации. После снятия шпателем этих налетов слизистая оболочка не кровоточит. Следует обрабатывать слизистую оболочку полости рта 2%-ным раствором пищевой соды. У новорожденных детей могут возникать изменения подкожной клетчатки – склерема и склередема. Склерема – уплотнение подкожной клетчатки. Склередема – отечность подкожной клетчатки. Для того, чтобы отличить склерему от склередемы, нужно слегка надавить на кожу. Если остается углубление – ямка – это отечность (склередема). Если углубления – ямки не остается – это уплотнение (склерема). О врожденной дистрофии ногтей можно думать по феномену онихогрифоза, или образования «когтистых» ногтей. При этом ногтевые пластинки выглядят утолщенными за счет подногтевого гиперкератоза, имеют каменистую плотность, серо- или желто-коричневый цвет на их поверхности видны продольные и поперечные борозды. Иногда ногти резко ускоряют рост и при этом перекручиваются. Синдром «желтых ногтей» наблюдается у детей разных возрастных групп. Чаще выявляется после перенесенного заболевания дыхательных путей. Характерные признаки – замедленный рост ногтей, появление тотального или частичного желтого или желто-зеленого прокрашивания и поперечной исчерченности, утолщения ногтевой пластинки с ее отслаиванием от ногтевого ложа. Лимфатические узлы в нормеУ здоровых детей пальпируется не более 3 групп лимфатических узлов (подчелюстные, подмышечные, паховые ►). В каждой группе пальпируется не более 3 лимфоузлов, т.е. они единичные. Размеры лимфоузлов у детей раннего возраста до 0,5 см, у детей школьного возраста – до 1 см. В норме лимфоузлы мягкоэластической консистенции, не спаяны между собой и с окружающими тканями, безболезненны.  Синдром увеличения лимфатических узловЛимфатические узлы могут увеличиваться при инфекционных и соматических заболеваниях, опухолях. Регионарный лимфаденит – воспаление лимфатического узла вследствие попадания инфекции по лимфатическим сосудам из определенного участка (региона). Инфекция чаще стрептококковой или стафилококковой этиологии – инфицированная рана, фурункул, ангина, отит, стоматит, кариес, болезнь «кошачьей царапины» и др. При этом возможно наличие признаков воспаления: боль, покраснение кожи над лимфоузлом, увеличение лимфоузла и отечность близлежащих тканей, местное повышение температуры. Диффузное увеличение лимфоузлов (затылочных, заднешейных, переднешейных и других) отмечается при скарлатине, краснухе, инфекционном мононуклеозе, острых респираторных вирусных заболеваниях. Генерализованное увеличение лимфоузлов может быть при : инфекционных заболеваниях: ВИЧ-инфекции (генерализованная лимфоаденопатия); Туберкулезной инфекции; Бруцеллезе; Токсоплазмозе; ОРВИ; Грибковых заболеваниях; заболевания крови – лейкоз; опухоли – первичные (лимфогранулематоз) или метастазирование. Увеличение периферических лимфатических узлов является основным симптомом при лимфогранулематозе: увеличиваются шейные и подключичные лимфатические узлы, которые представляют собой конгломерат, пакет с нечетко определяемыми узлами. Они вначале подвижны, не спаяны между собой и окружающими тканями. Позднее они могут быть спаяны друг с другом и подлежащими тканями, становятся плотными, безболезненными или умеренно болезненными. Характерно обнаружение клеток Березовского–Штернберга в пунктате или гистологическом препарате. Острый лимфаденит – это бактериальное воспаление лимфоузла, заболевание, которое редко бывает самостоятельным; чаще всего оно развивается в ответ на внедрение инфекции в регион, откуда лимфатический узел собирает лимфу. Такие узлы называют регионарными (лат. regio – область). Острый регионарный лимфаденит характеризуется общей реакцией организма в виде недомогания и повышения температуры тела до 38-39°С. Пораженный лимфатический узел – плотный, резко болезнен при пальпации, но вначале отграничен от окружающих тканей. Через 3-4 дня возникают отечность окружающих тканей, гиперемия кожи над узлом, местное повышение температуры, а затем определяется флюктуация. Кожа истончается, становится лоснящейся, отек нарастает. В запущенных случаях гнойник самопроизвольно вскрывается наружу. Увеличение регионарных лимфатических узлов в ответ на инфекцию вполне закономерно. О лимфадените можно говорить тогда, когда лимфатический узел не просто увеличивается, но становится болезненным, спаивается с кожей и подлежащими тканями или когда дело доходит до нагноения. При выявлении воспаленных лимфоузлов нельзя ставить диагноз только лимфаденита, важно выявить и источник инфекции. Подчелюстные и шейные узлы реагируют не только на ангину, они увеличиваются при дифтерии, скарлатине, воспалительных заболеваниях десен, челюсти. При увеличении лимфатических узлов под мышкой или в паху надо искать источник инфекции на руке или ноге. Сам очаг может быть небольшим, однако реакция лимфоузла обычно говорит о серьезности инфекции. Нередко от очага воспаления к узлу тянутся участки покраснения над воспаленными лимфатическими сосудами. Воспаление лимфатического сосуда называется лимфангит. О синдроме микрополиадении (от греч. mikros – маленький + poly-, от polys – много + aden, adenos – железа) говорят в том случае, когда у ребенка пальпируются более 3-4 групп лимфатических узлов нормальных размеров. Наблюдается часто при острых респираторных вирусных инфекциях. Патология глоточной (носоглоточной) миндалиныПатология глоточной (носоглоточной) миндалиныможет проявляться в виде разрастания – гиперплазии – аденоидные вегетации или в виде воспаления – аденоидит. При этом дыхание через нос у ребенка затруднено, особенно затруднен вдох. Нижняя челюсть отвисшая, может быть пучеглазие, обусловленное застойными явлениями в носоглотке. Во время сна оно становится храпящим. Атмосферный воздух практически не согревается, не очищается и не увлажняется, вследствие чего раздражается слизистая оболочка дыхательных путей. Нарушается газообмен и ликворообмен, в результате чего появляется головная боль, раздражительность нарушение сна, нервный тик. Также характерна гнусавость. У детей наблюдается рецидивирующий насморк, воспалительные процессы задней стенки глотки, рецидивирующий отит. Тонзиллит острый – ангина – воспаление небных миндалин. Ангина может быть: Катаральная – отмечается только гиперемия небных миндалин; Фолликулярная – на поверхности небных миндалин видно множество мелких фолликул белого цвета – картина «звездного неба»; Лакунарная – гной заполняет лакуны; Язвенно-некротическая – на миндалинах видны участки некроза и язвы. 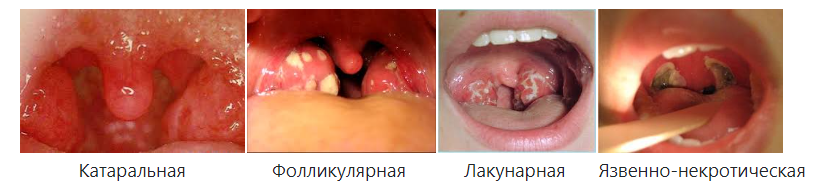 Клиника: Синдром общей интоксикации менее выражен при катаральной ангине и более выражен при других формах. Боли в горле, боли при глотании. Увеличение переднешейных (тонзиллярных) лимфоузлов. При хроническом тонзиллите миндалины часто гипертрофированы, в лакунах часто имеются гнойные пробки. Регионарные лимфатические узлы воспалены. При обострении происходит повышение температуры тела до высоких цифр. Проявлениями тонзилогенной интоксикации являются раздражительность, плаксивость, обидчивость, нарушение сна, головная боль, головокружение, периодически могут отмечаться боли в суставах. Увеличение (гипертрофия) нёбных миндалинможет быть следствием частых повторных ангин или же она является отражением общей гиперплазии лимфаденоидной ткани. Увеличенные нёбные миндалины могут являться причиной нарушения дыхания и дикции, а иногда и приема пищи. В тех случаях, когда наряду с нёбными миндалинами увеличены и аденоиды (носоглоточные миндалины), дыхательная функция резко нарушена, ребенок плохо спит, возникает кашель по ночам, храп, частое пробуждение, в связи с гипоксией мозга могут развиваться нервно-психические расстройства. Принято различать три степени гипертрофии нёбных миндалин: I, II и III. Оценивая степень увеличения миндалин, врач учитывает, какую часть пространства между средней линией глотки и краем передней нёбной дужки эти миндалины занимают. 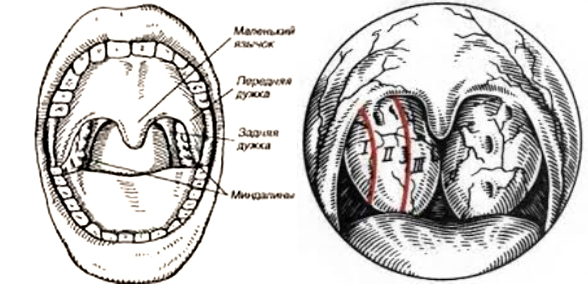 Если каждая из миндалин занимает лишь 1/3 указанного пространства, это расценивается как гипертрофия нёбных миндалин I степени. Если миндалины занимают 2/3 этого пространства – гипертрофия нёбных миндалин - II степени. В том же случае, когда миндалины занимают более 2/3 указанного пространства, диагностируется гипертрофией нёбных миндалин III степени. Уход за кожей ребенка при атопическом дерматитеУход за кожей ребенка при атопическом дерматитедолжен соблюдаться постоянно. 1. Нательное белье должно быть из мягких натуральных тканей, но ни в коем случае не из шерсти. 2. Для стирки следует выбирать специальные стиральные порошки для людей, склонных к аллергии. Требуется двойное полоскание! Нельзя крахмалить белье и обрабатывать кондиционерами. 3. Необходима довольно высокая влажность в комнате, а также температура воздухе не более 22º С. 4. В любое время года нужно стараться предотвращать усиленное выделение пота: не одеваться слишком тепло, не перегружаться физически. 5. В период ремиссии каждый день следует принимать ванну или душ на протяжении 15 минут. Температура воды должна быть 30-32º С. Не следует применять хлорированную воду, ее следует отстоять или пропустить через очистное устройство. 6. Для личной гигиены следует применять только гипоаллергенные шампуни и гели для душа, не включающие в себя мыло. 7. При мытье и вытирании следует быть как можно более аккуратным, не царапать и не растирать кожу. Для высушивания лучше промокать ее полотенцем. 8. После водных процедур следует обработать тело специальными препаратами для смягчения и увлажнения. Наиболее требовательны к подобным мерам кожа кистей рук и лица. При необходимости следует обрабатывать кожу до четырех раз в сутки. Уход за кожей ребенка при потницеДля предупреждения потницы необходимо использовать рациональную одежду с учетом температуры окружающей среды (не перегревать ребенка!). Температура помещения, где находится ребенок, не должна превышать 22°С. При потнице следует чаще купать ребенка. Для профилактики инфицирования кожи проводят ванны с раствором перманганата калия, оказывающие дезинфицирующее и подсушивающее действие. В ванну добавляют 5% раствор перманганата калия до появления розовой окраски. Время приема ванны 5 – 7 минут. Уход за кожей ребенка при опрелостяхПрименять «свободное пеленание» – воздушные ванны. Места опрелостей не мочить (не подмывать). Испражнения убирать ватным тампоном, смоченным стерилизованным растительным маслом или специальными влажными салфетками. Воздержаться от памперсов. Возможно их использование только на ночь. Пеленки стирать только детским мылом (при опрелостях стиральный порошок, даже детский не применять); проглаживать с двух сторон. Перед ночным сном делать ванны с раствором перманганата калия (цвет воды – розовый). Мази и присыпки использовать по назначению врача. Стр. |
