Тема 12. Клінічна смерть. Гостра серцевосудинна недостатність. Непритомність. Колапс
 Скачать 1.3 Mb. Скачать 1.3 Mb.
|
|
Тема 12. Клінічна смерть. Гостра серцево-судинна недостатність. Непритомність. Колапс Тема 12. Клінічна смерть. Гостра серцево-судинна недостатність. Непритомність. Колапс 12.1. Гостра зупинка кровообiгу Визначення нозолоґії Раптова (гостра) зупинка кровообігу – це втрата свідомості, відсутність пульсу та дихання (або аґональне дихання). КЛАСИФІКАЦІЯ А. Первинна (кардіо-циркуляційна) зупинка кровообігу. В. Вторинна (респіраційна) зупинка кровообігу. Раптова серцева смерть – це природна смерть внаслідок кардіальних причин, яка проявляється раптовою втратою свідомості впродовж однієї години від початку гострих симптомів, причому навіть за умов раніше діаґностованого серцевого захворювання час та вид смерті є несподіваним. КЛАСИФІКАЦІЯ гострої зупинки кровообігу за етіолоґічним принципом: А. Основні причини первинної (кардіоциркуляційної) зупинки кровообігу I. Зниження скоротливої функції міокарда: 1. ІМ. 2. Гіпоксія. 3. Ацидоз. 4. Медикаментозна або інша інтоксикація (ААП ІА і ІС груп, інфекція, алкоголь, наркоз тощо). II. Зниження перфузії міокарда: 1. Коронаросклероз. 2. Коронароспазм. III. Аритмії: 1. КМП (гіпертрофічна, дилятаційна тощо). 2. ІХС. 3. Міокардит. 4. Блокади. 5. Ураження електричним струмом, ЕІЛ. 6. Серцеві ґлікозиди, ААП ІА і ІС груп, фенотіазини, трицик-лічні антидепресанти. 7. Медикаментозна інтоксикація. 8. Гіпоксія. 9. Ацидоз. 10. Електролітний дисбаланс (гіпокаліємія, гіперкаліємія, гіпомаґ-ніємія, гіпокальціємія). 11. Ваґусні впливи. 12. Клапанні вади серця. 13. Тиротоксикоз. 14. Синдром здовженого інтервалу QТ (вроджений та набутий). 15. Синдром WPW. 16. Синдром Бруґада. 17. Пароксизмальна катехоламінерґічна поліморфна ШТ. 18. Ідіопатична ФШ. 19. Аномальне відходження вінцевих судин. 20. Травма грудної клітки. 21. Наявність “міокардіальних місточків”. IV. Зниження хвилинного об’єму серця: 1. Шок. 2. ТЕЛА. 3. Перикардіальна тампонада. 4. Клапанні вади серця. 5. Травма грудної клітки. 6. Анафілаксія. 7. Гіпотермія. Б. Основні причини вторинної (респіраційної) зупинки кровообігу I. Захворювання легень: 1. Бронхіальна астма та астматичний статус. 2. Тяжка гостра (крупозна) пневмонія. 3. ХОЗЛ у фазі різкого загострення. 4. Набряк легень (в т.ч. кардіоґенний). 5. ТЕЛА. 6. Гострий РДС у дорослих. II. Екстрапульмональна респіраційна недостатність: 1. Дисфункція дихального центру (центральна гіпо- або гіпервен-тиляція): а) менінґіт; б) енцефаліт; в) гострий церебро-васкулярний інсульт; г) метаболічні порушення (уремія, печінкова енцефалопатія); ґ) гострі інтоксикації (барбітурати, бензодіазепін, чадний ґаз тощо). III. Захворювання периферійної НС: 1. Полінейрорадикуліт (висхідний параліч Ландрі, синдром Guillain-Barre). 2. Поліомієліт. IV. Нервово-м’язові захворювання: 1. Міастенія. 2. Гострі інтоксикації (алкілфосфати, стріхнін, кураре, ботулізм). 3. Тетанус. V. Захворювання скелету грудної клітки: 1. Множинні переломи ребер з парадоксальними дихальними рухами. 2. Кіфосколіоз із супутніми захворюваннями (пневмонія після травми чи операції). Діаґностика І.І. Клінічні ознаки: відсутність реакції на зовнішні подразники; відсутність свідомості; відсутність пульсу на сонних і стегнових артеріях; відсутність серцевих тонів; зупинка дихання або аґональне (спастичне) дихання (припиняється на другій хвилині клінічної смерті); ціаноз або виражена блідість; розширення зіниць, відсутність їх реакції на світло. Прим.:мати на увазі, що розширення зіниць не завжди є об’єктивним кри-терієм зупинки кровообігу, бо може виникати впродовж перших 10–120 с., а може й не виникати взагалі. Крім того, величина і реакція зіниць залежить від впливу різних медикаментів. непритомність за перші 20 с.; на 40–50-й с. може з’явитись (переважно у випадку ФШ) одночасне тонічне скорочення скелетних м’язів; впродовж перших 60 с. первинної зупинки кровообігу дихання переходить в аґональне або зникає. втрати свідомості та м’язового тонусу – з мимовільним сечовиділенням і дефекацією. Формами зупинки кровообігу є: 1. Асистолія (панкардіальна або шлуночкова) – повне припинення механічної та електричної діяльності серця. 2. Фібриляція (миготіння та тріпотіння) шлуночків – відсутність збудження і скорочення шлуночків в цілому за наявності асинхронного збудження і скорочення окремих м’язових волокон шлуночків (причини фібриляції див. вище “Основні причини первинної зупинки кровообігу та причини асистолії”). Цей процес вкрай енерґоємний, використання кисню дуже високе, в умовах гіпоксії міокард несприятливий до імпульсів, що ґенеруються в синусовому вузлі, тому і умов для самостійного відновлення ефективного ритму практично немає. 3. ЕМД – відсутність механічної активності серця за наявності електричної, тобто коли є правильний ритм на ЕКҐ, але не вдається визначити пульс на сонних артеріях, в т. ч. за допомогою доплерівського УЗД. Псевдоелектромеханічна дисоціація – серце скорочується, але сила його скорочення недостатня для пальпаторного визначення пульсу. Спостерігаються, коли є: ТЕЛА; розрив міокарда; аневризма ЛШ; надрив сосочкового м’яза або МШП; розрив аортального клапана; тампонада перикарда; гіповолемійний шок; клапанний пневмоторакс; гіперкаліємія; ацидоз; передозування трициклічних антидепресантів, серцевих ґлікозидів, -адреноблокаторів та антаґоністів кальцію (верапаміл, ділтіазем). ЕМД найчастіше є перехідною фазою між ФШ та асистолією. ІІІ. Інструментальні дослідження ЕКҐ дозволяє визначити форму зупинки кровообігу. 2.1. Асистолія – на ЕКҐ ізолінія, коли є панасистолія (рис. 12.1), а коли є шлуночкова асистолія – зубці Р без комплексів QRS. Необхідно підтвердити відсутність електричної активності серця більше ніж в 1 відведенні ЕКҐ.  Рис. 12.1. Період асистолії (зупинка синусового вузла). 2.2. ФШ: а) тріпотіння шлуночків – на ЕКҐ реєструються великі шлуночкові хвилі (комплекси QRS і зубці Т широкі, деформовані, зливаються один з одним, сеґмент SТ та ізолінія відсутні) більш менш правильної форми, їх частота перевищує 220/хв., ЕКҐ має вигляд синусоїди; Прим.: якщо відсутнє вчасне адекватне лікування, то тріпотіння шлуночків часто переходить в миготіння. б) миготіння шлуночків (рис. 12.2) – на ЕКҐ реєструються великі шлуночкові хвилі меншої амплітуди, різної форми, хаотичні, їх частота – 150–500/хв., ізолінія відсутня (прим.: миготіння відрізняється від тріпотіння не частотою шлуночкових хвиль, а їх меншою амплітудою та більшою хаотичністю). 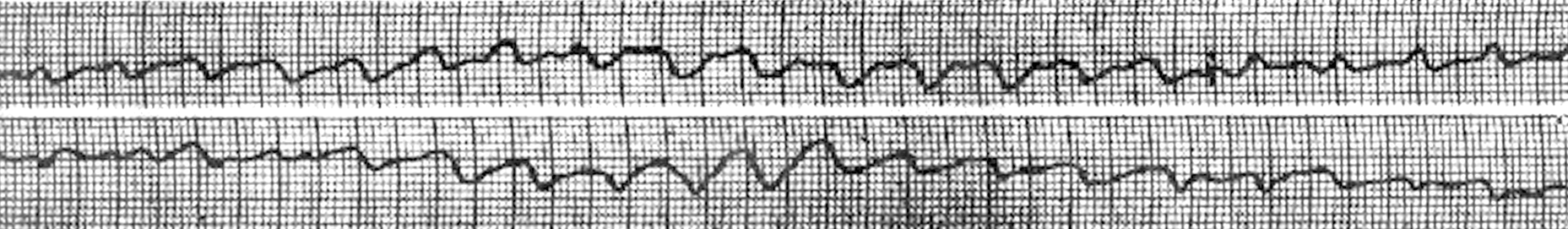 Рис. 12.2. Миготіння шлуночків. 3. ЕМД – на ЕКҐ найчастіше реєструється повільний ідіовентри-кулярний ритм (рис. 12.3) з широкими деформованими комплексами QRS та частотою <40/хв. Можливі також шлуночкові вислизаючі ритми, синусова брадикардія (в т.ч. відносна – невідповідність частоти комплексів QRS на ЕКҐ до очікуваної у цьому випадку компенсаційної тахікардії). 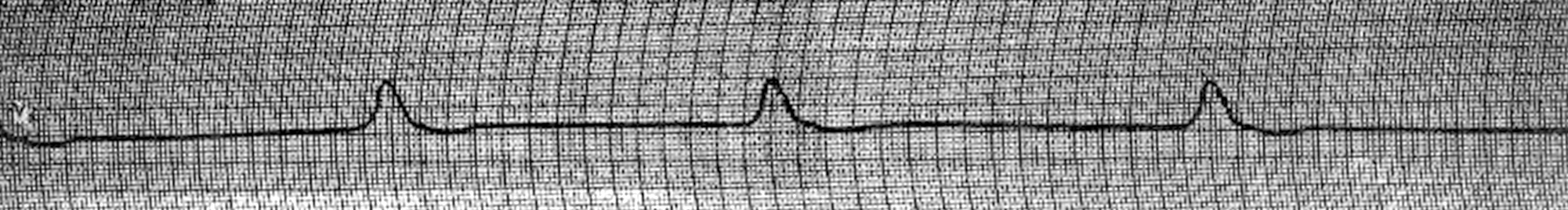 Рис. 12.3. Ідіовентрикулярний ритм з лівого шлуночка. Зупинка кровообігу може призвести до клінічної смерті. Клінічна смерть – це сумація мозкової коми, апное та відсутності пульсу, але порушення функцій головного мозку ще зворотні. Максимальна тривалість клінічної смерті за нормотермії 8 хв., після чого настає біолоґічна смерть. Біолоґічна смерть – незворотнє припинення фізіолоґічних процесів у клітинах і тканинах орґанізму, а реанімаційні заходи є безуспішними. Достовірними ознаками біолоґічної смерті є посмертні зміни: симптом “котячого ока” (бокове здавлювання очного яблука звужує зіниці у вигляді вертикальної щілини), висихання рогівки, трупні плями, трупне заклякнення. Принципи лікування 1. Вчасно діаґностувати раптову зупинку кровообігу (втрата свідомості, відсутність пульсу на сонних артеріях). Час, відведений на їх визначення – 5 с. 2. Запам’ятати точний час раптової зупинки кровообігу та початку реанімаційних заходів. 3. Нанести короткий удар боковою (латеральною) поверхнею кулака по нижній третині тіла грудини з висоти 20,0 см вертикально вниз, що може перервати ФШ (прекардіальний удар). Прим.:якщо є раптова зупинка кровообігу, що триває більше 30 с., прекар-діальний удар не є ефективним. 4. Покликати допомогу, на що відводиться не більше 1 хв. 5. Очистити дихальні шляхи (якщо в роті є сторонні предмети, їх видаляють пальцями; якщо є реґурґітація шлункового вмісту, хворого слід на декілька секунд повернути на бік та провести туалет ротової порожнини). 6. Хворий повинен лежати на спині на рівній твердій поверхні, голову хворого утримувати в закиненому назад стані із висунутою вперед нижньою щелепою. 7. Якщо немає допомоги, виконати два видихи рот в рот (попередньо перекривши носові ходи), слідкуючи, щоб повітря потрапило в легені, а не в шлунок. 8. Опісля виконати 30 рухів непрямого масажу серця з частотою 100/хв., незалежно від того одна людина проводить СЛР чи двоє. Руки того, хто масує, розташовуються одна на другій так, щоб основа долоні, яка лежить на грудині, знаходилася по середній лінії грудини на два поперечних пальці вище мечоподібного паростка. Натискати на грудину власною масою тіла, не згинаючи руки в ліктях. Зміщення грудини до хребта повинно становити 4–5 см. У паузах між компресіями руки завмирають на грудині хворого. Правильність виконання непрямого масажу серця оцінюють за наявністю пульсу на сонних артеріях. Систолічний АТ під час непрямого масажу серця повинен досягати 60–80 мм рт.ст. 9. Переривати масаж лише для виконання дихання рот в рот (два видихи на 30 масажних рухів). 10. Після надання реанімованому допомоги, продовжувати непрямий масаж серця (2 видихи на 30 масажних рухів у дорослих, у дітей 2:15 якщо СЛР проводять двоє людей, та 2:30 – якщо одна), перериваючи його не більше, ніж на 5 с., а для здійснення інтубації трахеї та дефібриляції – до 30 с. За умови протекції дихальних шляхів (інтубація трахеї, використання ларинґомаски або комбітюба), компресія грудної клітки повинна проводитися з частотою 100/хв., вентиляція – з частотою 10/хв., асинхронно (оскільки компресія грудної клітки з одночасним роздуванням легень збільшує коронарний перфузійний тиск). 11. Дефібриляцію слід виконати якнайшвидше (незважаючи на можливу відсутність ЕКҐ – підтвердження ФШ), оскільки її раннє застосування значно збільшує шанси хворого на виживання. Прим.: якщо існує можливість реєстрації ЕКҐ через електроди дефібрилятора, то перед виконанням дефібриляції визначають форму зупинки кровообіґу і дефібриляцію проводять лише за наявності ФШ або ШТ. Дефібриляцію здійснюють електричним розрядом з енерґією: 1-й розряд – 150–200 Дж, якщо використовують двофазний дефіб-рилятор, 360 Дж – монофазний. 2-й розряд – 150–360 Дж – двофазний дефібрилятор, 360 Дж – моно-фазний. 3-й розряд – 360 Дж. За умови відсутності ефекту від перших трьох розрядів, всі наступні проводять з максимальною енерґією (360 Дж) за схемою: Препарат → масаж → розряд → препарат → масаж → розряд... Початковий і всі наступні розряди дефібриляції у дітей проводять з розрахунку 4 Дж/кґ, незалежні від типу дефібрилятора. Зручніше працювати двома ручними електродами, один з яких встановлюють над зоною серцевої тупості, другий – під правою ключицею, а якщо електрод спинний, то під ліву лопатку. Між електродами і шкірою підкладають серветки, змочені ізотонічним р-ном NaCl. Прим.: електролітні пасти використовувати не слід, бо вони сприяють розтіканню заряду по шкірі і роблять її слизькою, затруднюючи закритий масаж серця. У момент нанесення розряду електроди із силою притискають до грудної клітки. Увага! Точно дотримуватися правил техніки безпеки роботи з електроприладами. 12. Доручити іншій людині виконувати штучне дихання за допомогою герметично накладеного мішка за типом Амбу, використовуючи 100,0% кисень. Трахеальна інтубація до цього часу є найбільш оптимальним способом вентиляції. ШВЛ без неї має високий ризик ускладнень: перерозтягнення шлунка, реґурґітація, легенева аспірація. Об’єм одного вдування 10,0 мл/кґ маси тіла (тобто 700,0–1000,0 мл), або навіть менший об’єм (6,0–7,0 мл/кґ маси тіла, тобто 400,0–600,0 мл), якщо до повітря додається кисень. Якщо ШВЛ проводиться шляхом інтубації, то вона не потребує синхронізації з компресією грудної клітки. Прим.:гіпервентиляція під час СЛР, яка підвищує внутрішньоторакальний тиск, знижує венозний притік до серця та зменшує серцевий викид, що асоціюється з нижчим рівнем виживання таких хворих. Тому використання під час ШВЛ низької хвилинної вентиляції легень може забезпечити ефективну оксиґенацію в процесі СЛР. 13. Накласти ЕКҐ електроди для визначення форми зупинки кровообігу та моніторного спостереження за серцевим ритмом. 14. Забезпечити венозний доступ шляхом катетеризації центральної вени або введення канюлі в ліктьову вену. Якщо доступна тільки вена на руці, введення лікарських препаратів у цьому випадку повинно здійснюватись струминно в 10,0–20,0 мл фіз. р-ну, руку слід підняти на вищий рівень, а інфузійну рідину пересувати веною, масуючи вену в напрямку до серця. 15. Якщо довенний доступ неможливий, адреналін та атропін можна вводити до трахеї через інтубаційну трубку. Препарат, що вводиться (наприклад адреналін) у дозі, збільшеній у 2–3 рази, розводять в 10,0 мл фіз. р-ну, вводять через інтубаційну трубку або транстрахеально через голку. Для забезпечення швидкого всмоктування препарату після його введення в ендотрахеальну трубку декілька разів нагнітають повітря, стимулюючи утворення аерозолю. 16. Перш ніж збільшити дозу або застосувати інший препарат, після кожного застосованого медикаменту почекати 30–60 с., спостерігаючи за його ефектом. Прим.:ефективність реанімаційних заходів залежить від своєчасності їх застосування, тому їх слід починати негайно після виявлення раптової зупинки кровообігу, без затрат часу на пошук будь-яких технічних допоміжних засобів. Лише тоді можна попередити біолоґічну смерть, у випадку якої реанімація не є ефективною. Додаткові діаґностичні маніпуляції можуть виконуватися під час реанімації, однак вони не повинні ставити під загрозу ефективність останньої. 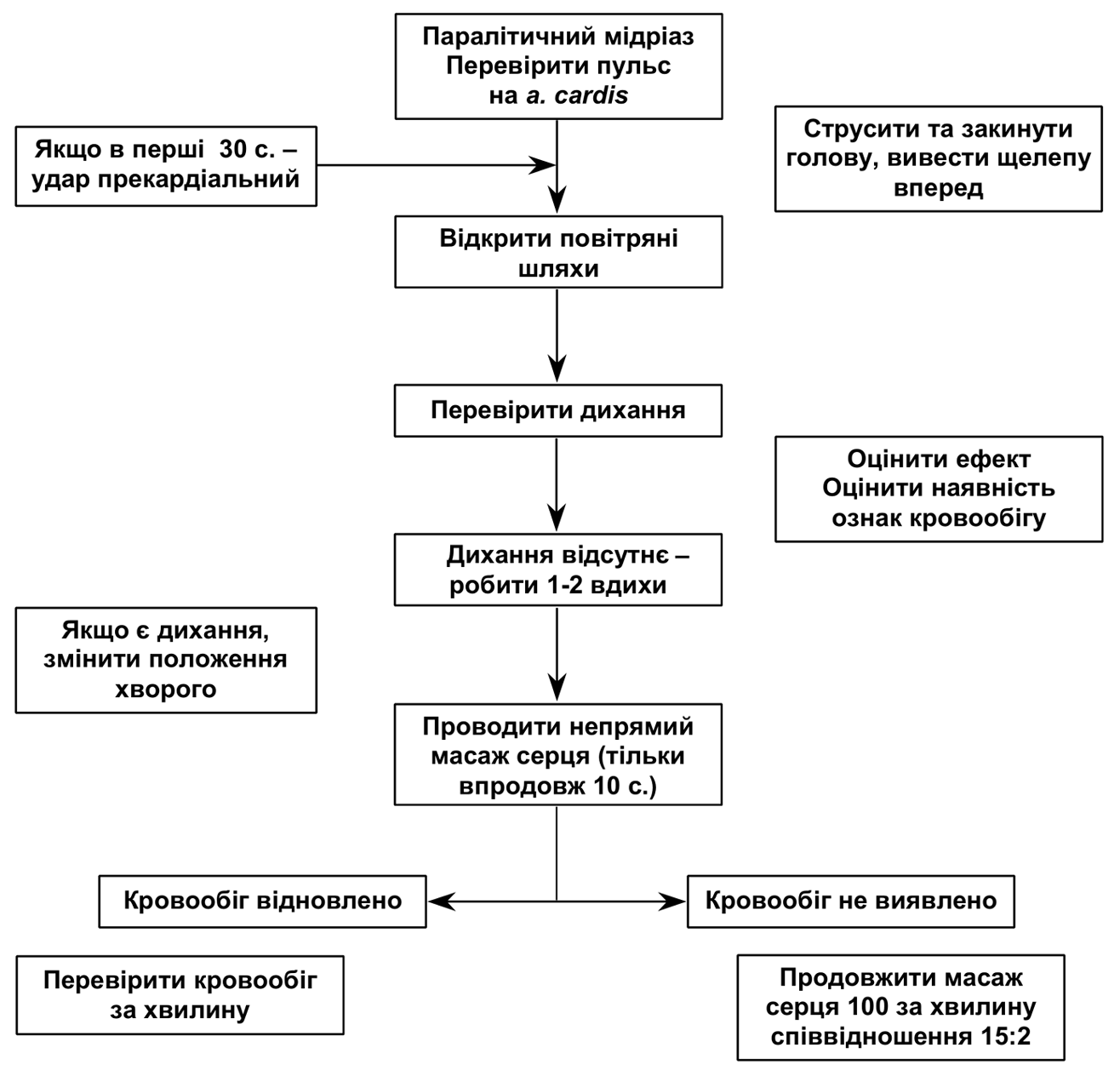 Рис. 12.4. Схема алґоритму первинних реанімаційних заходів у випадку зупинки серця. 17. Поліпшення процесів обміну і запобігання післягіпоксійному набряку головного мозку: відновлення ОЦК; ґлюкоза з інсуліном; ґлютамінова кислота; антигіпоксанти (седуксен); помірна гіпотермія; нормалізація К-ОС і В-ЕО; дегідратація (салуретики – фуросемід, уреґіт, манітол); ҐКС (преднізолон, гідрокортизон); вітамін С; інгібітори протеаз: контрикал. 12.2. НепритомністьВизначення нозолоґіїНепритомність (сінкопе, зомління) – короткочасна втрата свідомості, зумовлена раптовою гострою транзитною гіпоксією мозку. КЛАСИФІКАЦІЯ непритомності за причиною (А.М.Коровин, Г.А.Акимов) 1) вазомоторна непритомність – виникає, коли є різка зміна положення тіла або тривале стояння; 2) ваґусна непритомність (перебігає зі сповільненим серцевим рит-мом) – виникає у випадку психоемоційних стресів, сильного болю; 3) зомління, що зумовлене порушеннями гомеостазу (у випадку кровотеч, гіпоґлікемії, зниженні парціального тиску кисню в повітрі); 4) серцева непритомність – у випадку порушення серцевого ритму (повна передсердно-шлуночкова блокада, групова екстрасистолія, приступи пароксизмальної ШТ), мітрального стенозу, аортальних вад, ІМ, міокардитів, ендокардитів, міксомі передсердя; 5) синдром каротидного синуса (повороти голови, тісний комірець, що подразнюють каротидний синус); 6) вплив гіпотензивних препаратів (ґанґліоблокатори, симпатолітики, клофелін). Фактори, які сприяють зомлінню: перевтома; недосипання; інфекційні захворювання; неповноцінне харчування. ДіаґностикаІ. Клінічні ознаки: передвісники – загальна слабість, запаморочення, нудота, дзвін у вухах, потемніння в очах, “мушки” перед очима, відчуття “пустоти” в голові, холодні кінцівки, посилена пітливість; падіння або повільне опускання на землю; прискорене поверхневе дихання; блідість шкіри; малий, частий пульс, який ледь пальпується; знижений AT; звужені зіниці. Непритомність триває від декількох секунд до декількох хвилин, рідше 10-20 хв. Зомління виникає, в основному, у стоячому положенні, рідше сидячи, і після переходу хворого в горизонтальне положення, як правило, проходить. За ступенем тяжкості розрізняють: 1) непритомність легкого ступеня (звичайна, проста або власне непритомність) – триває 10-40 с.; 2) непритомність тяжкого ступеня – триває декілька хвилин, до цього можуть приєднуватись судоми, парціальні або генералізовані, мимовільні сечовипускання та дефекація. Принципи невідкладної допомоги 1. Покласти хворого на спину, трохи підняти ноги. 2. Звільнити від тісного одягу, розстібнути комір, послабити ремінь, забезпечити надходження свіжого повітря. 3. Вплинути на рецептори шкіри і СО (вдихання парів нашатирного спирту, розтирання, обприскування холодною водою обличчя). 5. У випадку відсутності ефекту: кофеїн, кордіамін, мезатон п/шк. 6. У разі брадикардії – атропіну сульфат п/шк. Відтак госпіталізувати хворого, записати ЕКҐ і обстежити його для встановлення причини непритомності. 12.3. КолапсВизначення нозолоґіїКолапс – форма гострої судинної недостатності, яка характеризується різким зниженням AT та розладами периферійного кровообігу. Причинами колапсу найчастіше є: 1) гострі інфекційні хвороби (грип, харчова токсикоінфекція, пневмо-нія); 2) захворювання серця (ІМ, стеноз гирла аорти, гостра коронарна недостатність, серцеві аритмії, гіпотензія з ортостатичним колапсом); 3) алерґійні захворювання (анафілаксія, медикаментозна алерґія); 4) ендокринні захворювання (діабетна прекома, адренокортикальна недостатність); 5) хірурґічного профілю захворювання (травми, опіки, гострий панкреатит, гостра крововтрата); 6) інтоксикації (отруєння барбітуратами, етанолом, передозування гіпотензивних засобів (-адреноблокаторів, антаґоністів кальцію); 7) вплив медикаментів (цитостатиків – адріаміцин, кардіодепресивні засоби, саліцилати, трициклічні антидепресанти); 8) інші причини: біль, гіпотермія, гірська хвороба, вагітність, ексикоз, плевральна пункція, лапароцентез. ПатоґенезСимпатотонічний колапс – зумовлений спазмом артеріол і централі-зацією кровообігу (скупченням крові в порожнинах серця та у великих маґістральних судинах). Причини: великі крововтрати, важкі пневмонії, кишкові токсикози зі зневодненням. Клінічні прояви: спочатку максимально підвищується AT, потім знижується, виникає тахікардія, зниження пульсового тиску. Ваґотонічний колапс – виникає внаслідок раптового розширення артеріоло-венозних анастомозів та різкого зниження AT, ішемії мозку та виключення його функцій. Причини: гіпоґлікемійні стани, анафілактичний шок, недостатність кори наднирок, передозування гіпотензивних препаратів. Клінічні ознаки: підвищується пульсовий тиск, виникає брадикардія. Паралітичний колапс – виникає у тяжких хворих з нейротоксикозом, глибоким ексикозом, діабетною комою через пасивне розширення капілярів внаслідок виснаження механізмів реґуляції гемодинаміки та проявляється різким зниженням систолічного та діастолічного AT, тахікардією, ниткоподібним пульсом. ДіаґностикаІ. Клінічні ознаки усіх форм колапсу: важчий клінічний перебіг, ніж коли є зомління; різка блідість шкіри, які вкриті холодним липким потом; загострені риси обличчя; глибоко запалі очі, розширені зіниці; тіні навколо очей; слабість, остуда, гіпотермія, затьмарена свідомість, спалі вени, знижений діурез; поверхневе часте дихання; частий, слабкого наповнення, ниткоподібний пульс; низький артеріальний і венозний тиск; глухість серцевих тонів; хворого лежить нерухомо, байдужий до оточуючих, з небажанням відповідати на запитання. Основною ознакою колапсу є зниження артеріального і венозного тиску. Розрізняють 4 ступені колапсу (В.С.Козаков, 1995): І ступінь – AT становить 90 мм рт.ст. і вище; II ступінь – AT становить 70-90 мм рт.ст.; IІІ ступінь – AT становить 50-70 мм рт.ст.; IV ступінь – AT <50 мм рт.ст. Третій та четвертий ступені колапсу є вкрай тяжкі та проґноз їх завжди серйозний. Принципи лікуванняВідновити та підтримати на задовільному рівні хвилинного об’єму серця до встановлення етіолоґії колапсу і лікування основного захворювання, що зумовило колапс. 1. Покласти хворого з дещо опущеною головою. 2. Нижні кінцівки обкласти теплими грілками і накрити теплою ковдрою. 3. Вазопресори (мезатон, норадреналін, допамін). 4. Аналептики (кофеїн, кордіамін). 5. Колоїдні розчини (поліґлюкін, реополіґлюкін, рефортан). 6. Гемотрансфузії (переливання плазми, відмитих еритроцитів). 7. Сечогінні засоби у випадку оліго- чи анурії (якщо систолічний АТ більше 90 мл. рт. ст.) Див. лікування шоку, коми. |
