пропедев. Учащение дыхания тахипноэ
 Скачать 1.14 Mb. Скачать 1.14 Mb.
|
|
Кашель Кашель – один из самых характерных признаков поражения органов дыхания. Наиболее типичен кашель при коклюше; кашель протекает пароксизмами (приступообразно) с репризами (протяженным, высоким вдохом) и сопровождается покраснением лица и рвотой. Пароксизмы кашля чаще наблюдаются ночью. Кашель при поражении гортани обычно сухой, грубый и лающий. Он настолько характерен, что дает возможность на расстоянии заподозрить поражение гортани (ларингит или круп). Кашель при трахеите грубый (как в бочку). При бронхитах кашель может быть как сухим (в начале болезни), так и влажным, с отделением мокроты. При бронхиальной астме обычно отделяется тягучая мокрота. При воспалении легких в первые дни болезни кашель чаще сухой, в последующие дни он становится влажным. При вовлечении в процесс плевры кашель становится болезненным (крупозная пневмония, плеврит). Типы дыхания Учащение дыхания (тахипноэ – более 10% от средневозрастной нормы) у здоровых детей возникает при волнении, физических упражнениях и т.д., а у больных – при обширных поражениях системы органов дыхания, заболеваниях сердечно-сосудистой системы, болезнях крови (анемии), лихорадочных заболеваниях (зависит от раздражения дыхательного центра), при болевых ощущениях, дистресс–синдроме. Урежение дыхания (брадипноэ) наблюдается у детей очень редко и указывает на истощение дыхательного центра. Обычно эти серьезные расстройства дыхания бывают при коматозных состояниях (уремия), отравлениях (например, снотворным), повышенном внутричерепном давлении, а у новорожденных – в терминальных стадиях дистресс–синдрома.  К расстройствам ритма дыхания относятся патологические типы дыхания: 1. Дыхание Чейна-Стокса (J. Cheyne, 1777-1836, шотландский врач; W. Stokes, 1804-1878, ирландский врач) – дыхательные циклы постепенно нарастают, а по достижении максимальной для данного периода глубины дыхания происходит постепенное снижение ее до минимальной глубины и переход в паузу, в период паузы больной может терять сознание. Наблюдается при нарушениях кровообращения, кровоизлияниях в мозг, менингитах, опухолях головного мозга, тяжелых интоксикациях, вызванных химическими отравлениями, и др. 2. Дыхание Биота (С. Biot, роился в 1878 г., французский врач) – чередование равномерных дыхательных движений и продолжительных пауз, строгая закономерность числа дыханий и продолжительность пауз отсутствуют. Наблюдается при опухолях мозга, менингитах, менингоэнцефалитах, диабетической коме. 3. Диссоциированное дыхание Грокко (P. Grocco, 1857 - 1916, итальянский врач) – нарушение координационной функции нервно-регуляторного аппарата, обеспечивающего гармоническую и последовательную работу отдельных групп дыхательной мускулатуры. Этот тип дыхания наблюдается при тяжелых состояниях: нарушениях мозгового кровообращения, абсцессах мозга, базальном менингите, реже – при диабетической коме, уремии. 4. Дыхание Куссмауля (A. Kussmaul, немецкий врач, 1822 - 1902) характеризуется медленными или быстрыми глубокими дыхательными движениями с вовлечением вспомогательной дыхательной мускулатуры. Основным патологическим процессом, вызывающим этот тип дыхания, является ацидоз: диабетическая кома, ацетонемическая рвота, метаболический ацидоз любого происхождения. При осмотре ребенка следует обратить внимание на участие в дыхании вспомогательных мышц (прямых мышц живота, грудиноключичнососцевидной, грудных), что свидетельствует о затруднении дыхания, т.е. одышке. При этом у детей раннего возраста также наблюдается раздувание и напряжение крыльев носа (как бы точеный нос с блеском кожи). Изменения перкуторного звука При поражении органов дыхания появляется изменение перкуторного звука разного характера и интенсивности. Если изменяется только длительность перкуторного звука без изменения громкости и тембра, можно говорить об укорочении перкуторного звука. Если изменяется тембр звука – становится более высоким без изменения продолжительности и громкости – можно говорить о притуплении перкуторного звука. Изменение громкости звука имеет меньшее диагностическое значение, так громкость зависит в том числе и от силы перкуторного удара. Если изменяются все характеристики перкуторного звука, можно говорить о тупом перкуторном звуке (короткий, тихий и высокий). Укорочение и (или) притупление перкуторного звука возможно вследствие: – уменьшения воздушности ткани легкого – при воспалении легких (инфильтрация и отек альвеол и межальвеолярных перегородок); кровоизлияниях в легочную ткань; значительном отеке легких (обычно в нижних отделах); рубцевании легких; спадении легочной ткани – ателектаз, сдавление легочной ткани плевральной жидкостью, сильно расширенным сердцем, опухолью в грудной полости; – образования в легочной полости другой безвоздушной ткани – при опухолях; образования полости в легких и скоплении в ней жидкости (мокрота, гной, эхинококковая киста) при условии, если эта полость более или менее наполнена жидкостью; – фибринозными наложениями на плевральных листках; – заполнения плеврального пространства экссудатом (экссудативный плеврит) или транссудатом (при этом звук становится тупым). Тимпанический оттенок звука может образовываться вследствие: – образования содержащих воздух полостей при разрушении ткани легкого в результате воспаления (каверна при туберкулезе легких, абсцесс), опухолей (распад), кисты; диафрагмальной грыжи и пневматизации кист; скопления в полости плевры газа, воздуха – пневмоторакс (спонтанный пневмоторакс, искусственный); – некоторого расслабления легочной ткани в связи с понижением эластических ее свойств (эмфизема), сжатием легких выше места расположения жидкости (экссудативный плеврит и другие формы ателектаза); – наполнения альвеол воздухом с одновременным наличием в них жидкости при отеке легких, в начале воспаления, при разжижении воспалительного экссудата в альвеолах. Коробочный звук– громкий перкуторный звук с тимпаническим оттенком появляется, когда эластичность легочной ткани ослаблена, а воздушность ее повышена (эмфизема легких). Шум «треснувшего горшка» – своеобразный прерывистый дребезжащий звук, похожий на звук при постукивании по треснувшему горшку. Звук становится яснее, когда больной открывает рот. Он получается при перкуссии грудной клетки во время крика у детей. При ряде заболеваний встречается при полостях, сообщающихся с бронхами узкой щелью. При заболеваниях границы легких могут изменяться. Нижние границы легких опускаются вследствие увеличения объема легких (эмфизема, острое вздутие легких), либо низкого стояния диафрагмы – при резком опущении брюшных органов и понижении внутрибрюшного давления, а также при параличе диафрагмы. Нижние границы легких поднимаются при: – уменьшении легких вследствие их сморщивания (чаще на одной стороне при хронических воспалительных процессах); – оттеснении легких плевральной жидкостью или газом; – поднятии диафрагмы из-за возрастания внутрибрюшного давления или отдавливания диафрагмы вверх тем или иным органом или жидкостью (метеоризм, асцит, увеличение печени или селезенки, опухоль брюшной полости). Уменьшение подвижности легочных краев обусловливается: – потерей легочной тканью эластичности (эмфизема при бронхиальной астме); – сморщиванием легочной ткани; – воспалительным состоянием или отеком легочной ткани; – Наличием спаек между плевральными листками. Полное же прекращение подвижности наблюдается при: – заполнении плевральной полости жидкостью (плеврит, гидроторакс) или газом (пневмоторакс); – полном заращении плевральной полости; – параличе диафрагмы. Изменения типа дыхания Ослабленное дыхание наблюдается при: – общем ослаблении дыхательного акта с уменьшением поступления в альвеолы воздуха (сильное сужение гортани, трахеи, парез дыхательных мышц и т.д.); – закрытии доступа воздуха в определенную часть доли или долю в результате закупорки (инородным телом) или сдавления бронха (опухолью и т.д.) – ателектаз; – значительном бронхоспазме, синдроме обструкции, вызванном отеком и скоплением слизи в просвете бронхов; – оттеснении чем-либо части легкого – при скоплении в плевре жидкости (экссудативный плеврит), воздуха (пневмоторакс); легкое при этом отходит вглубь, альвеолы при дыхании не расправляются; – утрате легочной тканью эластичности при ригидности (малой подвижности) альвеолярных стенок (эмфизема); – начальной или заключительной стадии воспалительного процесса в легких, при нарушении только эластической функции легочных альвеол без инфильтрации и уплотнения; – сильном утолщении плевры (при рассасывании экссудата) или наружных слоев грудной клетки (ожирение). Усиленное дыхание отмечается при: – сужении мелких или мельчайших бронхов (усиление происходит за счет выдоха) при их воспалении или спазме (приступ астмы, бронхиолит); – лихорадочных заболеваниях при компенсаторном усилении на здоровой стороне в случае патологических процессов на другой. Бронхиальное дыхание, называемое также трахеальным или ларингеальным, может быть воспроизведено, если дуть в отверстие стетоскопа или выдыхать ртом воздух с приподнятой верхушкой языка и при этом произносить звук «х». Выдох слышен всегда сильнее и продолжительнее, чем вдох. У здоровых детей бронхиальное дыхание выслушивается над гортанью, трахеей, крупными бронхами, в межлопаточной области на уровне III–IV грудного позвонка. Физиологическое бронхиальное дыхание является результатом прохождения воздушной струи через голосовую щель и близкого расположения трахеи и гортани от поверхности тела. При патологических состояниях бронхиальное дыхание выслушивается только в случаях уплотнения легочной ткани (сегментарные и лобарные пневмонии, абсцесс легкого). Бронхиальное дыхание может быть ослабленным (при сдавлении легкого экссудатом), доносится как бы издали. Если очаги уплотнения расположены глубоко в легочной ткани и закрыты легочной тканью, прослушивается более грубый и продолжительный выдох, приближающийся к бронхиальному (дыхание с бронхиальным оттенком). Бронхиальное дыхание может быть амфорического типа (при гладкостенных полостях – каверны, бронхоэктазы и т.д.). Добавочные дыхательные шумы Хрипы являются добавочными шумами и образуются при передвижении или колебании в воздухоносных полостях секрета, крови, слизи, отечной жидкости и т.д. Хрипы бывают сухие и влажные, что зависит от консистенции мокроты. Если экссудат в бронхах вязкий, выслушиваются сухие хрипы. Если эксудат более жидкий – выслушиваются влажные хрипы. Если вязкая мокрота скопливается в бронхах мелкого калибра или бронхиолах – выслушиваются сухие свистящие хрипы, в бронхах среднего калибра – жужжащие хрипы, в крупных бронхах и трахее – гудящие хрипы. Если мокрота жидкая, то в зависимости от локализации воспаления можно выслушать хрипы крупно-, средне- или мелкопузырчатые. Данные хрипы возникают при прохождении воздуха через бронхи разного калибра и «лопании» образовавшихся при этом пузырьков экссудата. Следует обратить внимание на то, что мелкопузырчатые хрипы могут выслушиваться при локализации жидкого экссудата в мелких бронхах (при бронхите), в бронхиолах (при бронхиолите), в альвеолах (при пневмонии). Влажные хрипы разделяют на звонкие и незвонкие. Звонкие прослушиваются при уплотнении легочной ткани, лежащей рядом с бронхом, что наблюдается при пневмониях. Они могут возникнуть также в полостях (каверны, бронхоэктазы). Незвонкие хрипы встречаются при бронхиолите, бронхитах, отеке легких, ателектазах. У детей первых месяцев жизни хрипы могут прослушиваться с трудом вследствие слабой экскурсии грудной клетки. Характер хрипов, выслушиваемых при аускультации, свидетельствует о консистенции мокроты и уровне воспаления. Варианты хрипов
От хрипов следует отличать крепитацию, которая образуется при разлипании терминальных отделов бронхиол и альвеол. В этих случаях стенки бронхиол при выдохе слипаются, а при последующем вдохе, разлипаясь, вызывают это звуковое явление. Шум трения плевры возникает при трении висцерального и париетального листков плевры и выслушивается только при таких патологических состояниях, как: – воспаление плевры, когда она покрывается фибрином или на ней образуются очаги инфильтрации, что приводит к неровностям, шероховатостям плевральной поверхности; – образование в результате воспаления нежных спаек плевры; –поражение плевры опухолью, туберкулез плевры; – резкое обезвоживание организма (коли–инфекция, холера и т.д.). Шум трения плевры можно воспроизвести, если плотно положить одну руку плотно на поверхность ушной раковины, а пальцем другой руки водить по тыльной поверхности положенной руки. Шум трения плевры иногда бывает настолько интенсивным, что его можно ощутить при пальпации. Интенсивность его зависит от силы дыхательных движений, поэтому он лучше всего выслушивается в подмышечных областях, где движения легкого наиболее активны. Нередко шум трения плевры похож на крепитацию. От крепитации и мелкопузырчатых хрипов шум трения плевры отличается следующими признаками: – хрипы нередко исчезают после покашливания, тогда как шум трения плевры остается; – шум трения плевры выслушивается в обе фазы дыхания, а крепитация только на высоте вдоха; – хрипы при дыхательных движениях при закрытом рте и носе вследствие недостаточного движения воздуха в бронхах не возникают, а шум трения плевры продолжает выслушиваться; – плевральные шумы при надавливании фонендоскопом на грудную клетку усиливаются, тогда как крепитация остается без изменений; – плевральные шумы слышны более поверхностно, чем образующиеся в глубине легкого мелкопузырчатые хрипы. Исследование мокроты Исследование мокроты. Определяют общее количество мокроты, выделяемое больным за сутки, ее общий вид (серозный, гнойный, кровянистый). Для исследования берут утреннюю мокроту. При микроскопическом исследовании в норме находят под микроскопом лейкоциты, эритроциты, клетки плоского эпителия и тяжи слизи. При заболеваниях легких можно обнаружить ряд образований, имеющих диагностическое значение. Эластические волокна встречаются в мокроте при распаде легочной ткани (туберкулез, абсцесс). Кристаллы Шарко-Лейдена (J. М. Charcot, 1825—1893, французский невропатолог; Е. V. Leyden, 1832—1910, немецкий невропатолог) представляют собой бесцветные, остроконечные, блестящие ромбы, состоящие из белковых продуктов, освобождающихся при распаде эозинофилов. Эти кристаллы встречаются при бронхиальной астме. Спирали Куршмана (H.Curschmann, 1846-1910, немецкий врач) представляют собой слизистые спиралевидно закрученные образования. Встречаются они при астматических бронхитах и бронхиальной астме. Клетки опухоли, обнаруживаемые в мокроте – крупные с большими ядрами, напоминают зернистые шары. Это объясняется жировым перерождением клеток опухоли. Кристаллы гематоидина в виде тонких игл и буро-желтых ромбических пластинок находят в мокроте в тех случаях, когда кровь после легочного кровотечения выделяется с мокротой не сразу, а некоторое время спустя. Друзы актиномицета под микроскопом представляются в виде центрального клубка с расходящимися лучистыми блестящими нитями, имеющими на конце колбовидные утолщения. Эхинококк легких может диагносцироваться по наличию в мокроте его элементов в виде пузырей или крючьев. Проводится бактериологическое исследование мокроты на туберкулезные микобактерии, пневмококк, стрептококк, стафилококк, грибы. Синдромы нарушения внешнего дыхания I. Обструктивный синдром – нарушение проходимости (уменьшение внутреннего диаметра) дыхательных путей. Причины обструкции: 1) попадание инородного тела в дыхательные пути; 2) сдавление извне трахеи, бронха (увеличенным лимфатическим узлом, опухолью); 3) отек слизистой оболочки гортани, трахеи, бронхов; 4) гиперсекреция слизи; 5) спазм гладких мышц бронхов. II. Рестриктивный синдром – нарушение внешнего дыхания вследствие нарушения способности легких к расширению и спадению. Причины возникновения рестриктивного синдрома: 1) со стороны грудной клетки – перелом ребра, миозит межреберных мышц, невралгия межреберных нервов; 2) со стороны плевральной полости – слипчивый плеврит, экссудативный плеврит, пневмоторакс; 3) со стороны легких: пневмосклероз, ателектаз, эмфизема, крупозная пневмония; III. Синдром нарушения альвелярно-капиллярной диффузии газов – интерстициальная пневмония, синдром гиалиновых мембран у новорожденных. Одышка Одышка (диспноэ) – затрудненное дыхание. Является клиническим проявлением нарушения проходимости дыхательных путей в верхних отделах (инспираторная одышка), мелких бронхах или бронхиолах (экспираторная одышка) или признаком нарушения оксигенации крови в нижних дыхательных путях (смешанная одышка). Для определения характера одышки следует оценить: 1) соотношение длительности фаз вдоха и выдоха; 2) участие вспомогательных мышц в фазе вдоха или выдоха; 3) наличие втяжения или выбухания податливых мест грудной клетки. Различают следующие виды диспноэ. Инспираторная одышка – затруднение вдоха характеризуется наличием следующих клинических проявлений: удлинение фазы вдоха; участие вспомогательных мышц в фазе вдоха; втяжение податливых мест грудной клетки (над- и подключичные ямки, межреберные промежутки, эпигастральная зона) в фазе вдоха. Инспираторная одышка наблюдается при нарушении проходимости воздуха на уровне гортани, трахеи, крупных бронхов (попадание инородного тела в дыхательные пути, стенозирующий ларингит). Экспираторная одышка – затруднение выдоха характеризуется наличием следующих клинических проявлений: удлинение фазы выдоха; участие вспомогательных мышц в фазе выдоха; выбухание податливых мест грудной клетки (над- и подключичные ямки, межреберные промежутки, эпигастральная зона) в фазе выдоха; «экспираторное» положение грудной клетки – бочкообразная грудная клетка; при перкуссии – коробочный звук; при аускультации выслушиваются многочисленные сухие свистящие хрипы. Экспираторная одышка наблюдается при обструкции мелких бронхов (бронхиальная астма, обструктивный бронхит) При смешанной одышке присутствуют симптомы затрудненного вдоха и затрудненного выдоха. Наблюдается при бронхиолите, пневмонии. Одышка Шика (В. Schick, 1877-1967, амер. педиатр). Экспираторное пыхтение возникает при сдавлении туберкулезными инфильтратами и лимфатическими узлами корня легкого, нижней части трахеи и бронхов, свободно пропускающих воздух только при вдохе. Дыхательная недостаточность Дыхательная недостаточность является результатом нарушения внешнего дыхания и снижения уровня оксигемоглобина в крови и представляет собой такое состояние организма, при котором либо не обеспечивается поддержание нормального газового состава крови, либо последнее достигается за счет ненормальной работы аппарата внешнего дыхания, что приводит к снижению функциональных возможностей организма. Для выявления дыхательной недостаточности и определения ее степени врач должен оценить основные два симптома: 1) наличие и степень тахипное; 2) наличие и распространенность цианоза. Различают следующие степени дыхательной недостаточности (ДН): Дыхательная недостаточность I степени характеризуется тем, что в покое либо нет ее клинических проявлений, либо они выражены незначительно. Однако при легкой физической нагрузке появляются тахипноэ (10 – 25%), периоральный цианоз и тахикардия. Насыщение крови кислородом нормальное или может быть снижено до 90% (рО2 80–90 мм рт ст.), МОД увеличен, а МВЛ и резерв дыхания уменьшены при некотором увеличении основного обмена и дыхательного эквивалента. При дыхательной недостаточности II степени в покое отмечаются умеренное тахипноэ (25 – 50%), тахикардия, бледность кожи и периоральный цианоз, акроцианоз. Изменено соотношение между пульсом и дыханием за счет учащения последнего, имеется тенденция к повышению артериального давления и ацидозу (рН 7,3), МВЛ (МОД), предел дыхания уменьшается более чем на 50%. Кислородное насыщение крови составляет 70–90% (рО2 70–80 мм рт. ст.). При даче кислорода состояние больного улучшается. При дыхательной недостаточности III степени дыхание резко учащено (тахипноэ более 50%), наблюдается общий цианоз с землистым оттенком, липкий пот. Дыхание поверхностное, возможно наличие патологического дыхания (Биота, Куссмауля). Артериальное давление снижено, резерв дыхания падает до 0. Насыщение крови кислородом менее 70% (рО2 меньше 70 мм рт. ст.), отмечается метаболический ацидоз (рН меньше 6,3), возможна гиперкапния (рСО2 70–80 мм рт. ст.). Дыхательная недостаточность IV степени – гипоксемическая кома. Сознание потеряно; дыхание аритмичное, периодическое, поверхностное. Наблюдаются общий цианоз (акроцианоз), набухание шейных вен, гипотензия. Насыщение крови кислородом – 50% и ниже (рО2 менее 50 мм рт. ст.), рСО2 более 100 мм рт. ст., рН равен 7,15 и ниже. Ингаляция кислорода не всегда приносит облегчение, а иногда вызывает и ухудшение общего состояния. Дыхательная недостаточность чаще наблюдается у детей первого года жизни и особенно у новорожденных. Наиболее тяжелые ее степени отмечаются при синдроме дыхательных расстройств – дистресс-синдроме («дыхательное страдание»).  Возможные причины дыхательной недостаточности. 1. Дыхательная недостаточность может возникать при снижении рО2 во вдыхаемом воздухе – аноксемическая гипоксемия. В клинической практике это наблюдается при нарушении подачи кислорода в наркозных аппаратах или кювезах. Падение рО2 во вдыхаемом воздухе вызывает снижение насыщения крови кислородом в легочных капиллярах и, таким образом, возникает тканевая гипоксемия. В то же время артериовенозная разница содержания кислорода в этих случаях не изменяется по сравнению с нормой. В этих случаях быстрый лечебный эффект достигается при вдыхании кислорода. 2. При поражениях органов дыхания недостаточность может возникать вследствие поражения дыхательных мышц, нарушения прохождения воздуха по дыхательным путям (обструкция), нарушения диффузии кислорода через альвеолярно-капиллярную мембрану (альвеолярно-капиллярный блок), нарушения капиллярного кровотока вследствие перерастяжения альвеол (при эмфиземе, бронхиальной астме и др.). Обструкция дыхательных путей у детей возникает при аспирации инородных тел, сужении просвета бронхов и бронхиол вследствие гиперсекреции, отека слизистой оболочки при бронхиолите и бронхопневмонии, реже при бронхите, а также при стенозирующих ларингитах (крупе), деструктивных формах пневмонии. Рестриктивный (ограничительный) тип нарушения вентиляции возникает при ограничении способности легких к расширению и спадению. Этот вид характерен для пневмосклероза, массивного выпота при экссудативных плевритах, ограничения подвижности или поражения ребер (перелом, остеомиелит) или дыхательной мускулатуры (миопатия, парез и паралич межреберных нервов при полиомиелите). Нарушение диффузии через альвеолярно-капиллярную мембрану, т.е. альвеолярно-капиллярный блок, является одной из наиболее тяжелых форм дыхательной недостаточности. В результате различных бронхолегочных заболеваний толщина альвеолярно-капиллярного эпителия может увеличиваться в 10 раз или на поверхности альвеол может образовываться пленка, состоящая из гиалиноподобного вещества. В результате этого нарушается процесс диффузии кислорода. Эта форма дыхательной недостаточности у новорожденных наблюдается при некоторых формах респираторного дистресс–синдрома – синдрома гиалиновых мембран, при вирусных интерстициальных пневмониях, врожденных фиброзирующих пневмониях, гемосидерозах. 3. Дыхательная недостаточность может возникать и при нарушении транспорта газов кровью, что наблюдается при тяжелых формах анемии (особенно постгеморрагической), или при изменении структуры гемоглобина (мет– или карбоксигемоглобинемии). 4. При нарушениях кровообращения – так называемой застойной гипоксемии – происходит большее поглощение кислорода вследствие замедления кровотока в органах и тканях. 5. Особое место занимает так называемая тканевая гипоксия, которая объясняется поражением ферментных систем клеток, участвующих в утилизации диффундируемого из крови кислорода. Обычно это наблюдается при тяжелых инфекциях и отравлениях. У больных часто наблюдаются смешанные формы дыхательной недостаточности с различными механизмами ее возникновения. Врожденный стридор  Врожденный стридор (лат. stridor – шипение, свист) – своеобразная болезнь раннего возраста, характеризующаяся инспираторным шумом при дыхании. Врожденный стридор в большинстве случаев обусловлен ларингомаляцией – запаздыванием формирования хрящей гортани, в результате чего она и после рождения остается мягкой, податливой; надгортанник при этом сложен в трубочку. Черпаловидно-надгортанные связки приближены друг к другу и образуют как бы ненатянутые паруса, которые при вдохе колеблются, образуя шум. Стридор, обусловленный ларингомаляцией, появляется обычно на 4—6-й неделе после рождения. Шум свистящий, звонкий, напоминающий воркование голубей, иногда мурлыканье кошки, кудахтанье курицы. Интенсивность шума уменьшается во время сна, в положении на животе, при переносе ребенка из холодного помещения в теплое и может увеличиваться при волнении, крике, кашле. При этом голос ребенка остается звонким, чистым, общее состояние не нарушается, дыхание мало затруднено, сосание происходит нормально. По мере роста и развития хрящей гортани (обычно к одному году) стридор исчезает. Муковисцидоз  Муковисцидоз (лат. mucus – слизь + viscidus – вязкий) – заболевание с аутосомно-рецессивным типом наследования и поражением экзокринных желез в жизненно важных органах и системах. Впервые выделено в 1936 г. венским педиатром Гвидо Фанкони. Проявления муковисцидоза связаны с дефектом синтеза белка, выполняющего роль хлоридного канала, участвующего в водно-электролитном обмене клеток дыхательных путей, желудочно-кишечного тракта, поджелудочной железы, печени, половой системы. В итоге сгущается секрет большинства желез внешней секреции, затрудняется его выделение, в органах возникают изменения, наиболее серьезные — в бронхолегочной системе. Муковисцидоз (лат. mucus – слизь + viscidus – вязкий) – заболевание с аутосомно-рецессивным типом наследования и поражением экзокринных желез в жизненно важных органах и системах. Впервые выделено в 1936 г. венским педиатром Гвидо Фанкони. Проявления муковисцидоза связаны с дефектом синтеза белка, выполняющего роль хлоридного канала, участвующего в водно-электролитном обмене клеток дыхательных путей, желудочно-кишечного тракта, поджелудочной железы, печени, половой системы. В итоге сгущается секрет большинства желез внешней секреции, затрудняется его выделение, в органах возникают изменения, наиболее серьезные — в бронхолегочной системе. В стенках бронхиального дерева развивается хроническое воспаление различной степени выраженности, разрушается соединительнотканный каркас, формируются бронхиоло- и бронхоэктазы. 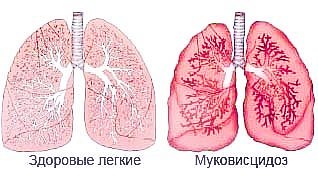 В условиях постоянной закупорки вязкой мокротой бронхоэктазы становятся распространенными, нарастает гипоксия, развивается легочная гипертензия и так называемое «легочное сердце».   Изменение пальцев при "легочном сердце" Выделяют следующие основные формы муковисцидоза: 1) смешанная (легочно-кишечная, 75-80%); 2) респираторная (15-20%); 3) кишечная (5%). Смешанная форма является наиболее тяжелым проявлением муковисцидоза. С первых недель жизни отмечаются повторные тяжелые бронхиты и пневмонии с затяжным течением, постоянный кашель, нередко коклюшеподобный, с вязкой мокротой, кишечные нарушения и расстройства питания. Нарушения бронхиальной проходимости является неотъемлемой частью бронхолегочных изменений. Нарушение процесса самоочищения приводит к закупорке бронхиол и мелких бронхов. Типичными изменениями являются постоянные разнокалиберные хрипы, которые выслушиваются обычно с двух сторон. Перкуторный звук носит коробочный оттенок. Диагноз муковисцидоза, как правило, ставят на основании отягощенного семейного анамнеза, типичных клинических проявлений заболевания в сочетании с высоким содержанием натрия и хлора в секрете потовых желез. Потовая проба является наиболее специфичным диагностическим тестом муковисцидоза. Стандартная методика предусматривает сбор пота после ионофореза пилокарпина. У здоровых детей концентрация натрия и хлоридов в секрете потовых желез не превышает 40 ммоль/л. Положительной потовой пробой считается концентрация хлора более 60 ммоль/л. Потовый анализатор Бронхиальная астма Бронхиальная астма (от греч. asthma – удушье) – аллергическое заболевание, имеющее в основе хронический воспалительный процесс в дыхательных путях и гиперреактивность бронхов на воздействие различных стимулов. Заболевание характеризуется периодически возникающими эпизодами бронхиальной обструкции, сопровождающимися приступообразным кашлем, свистящими хрипами, экспираторной одышкой. Развитие бронхиальной астмы у детей обусловлено генетической предрасположенностью и факторами окружающей среды. Выделяют три основные группы факторов, способствующих развитию заболевания: 1) предрасполагающие (отягощенная аллергическими заболеваниями наследственность, атопия, бронхиальная гиперреактивность); Гиперреактивность бронхов – это такое состояние ирритативных («быстрых») рецепторов бронхов, когда они резко реагируют бронхоспазмом и появлением сухих хрипов в легких на воздействие очень низких концентраций ацетилхолина или гистамина, тогда как при нормальной реактивности бронхов указанные медиаторы в тех же концентрациях не вызывают никаких реакций. 2) причинные, или сенсибилизирующие (аллергены, вирусные инфекции, лекарственные средства); 3) триггеры (пусковые механизмы), вызывающие обострение и стимулирующие воспаление в бронхах и/или провоцирующие развитие острого бронхоспазма (аллергены, вирусные и бактериальные инфекции, холодный воздух, табачный дым, эмоциональный стресс, физическая нагрузка, метеорологические факторы и др.). Основные симптомы приступа бронхиальной астмы – чувство нехватки воздуха, приступообразный кашель с тягучей, трудноотделяемой мокротой, экспираторная одышка. Положение ребенка вынужденное – ортопное (греч. orthos – прямой, вертикальный + pnoē – дыхание). Пациент сидит на кровати и опирается руками о край кровати или колени для того, чтобы создать точку опоры для сокращения вспомогательных мышц – больших и малых грудных, при сокращении которых облегчается выдох. При перкуссии над легкими определяется коробочный звук (симптом эмфиземы). При аускультации: выдох удлинен, выслушиваются сухие свистящие хрипы с обеих сторон. Нередко эти хрипы слышны на расстоянии – дистанционно.  У детей раннего возраста эквивалентами приступа бронхиальной астмы могут быть эпизоды кашля ночью или в предутренние часы, от которых ребёнок просыпается, а также затяжной повторный обструктивный синдром с положительным эффектом бронхолитиков. Бронхиальная астма у детей нередко сочетается с аллергическим ринитом (сезонным или круглогодичным) и атопическим дерматитом. Вне приступа при спокойном дыхании хрипы выслушивают лишь у небольшой части больных. Лабораторно-инструментальные критерии диагностики бронхиальной астмы: нарушение функции внешнего дыхания по обструктивному типу; снижение пиковой скорости выдоха по данным пикфлуометрии; обнаружение при микроскопии мокроты кристаллов Шарко-Лейдена и спиралей Куршмана; эозинофилия в периферической крови; повышенное содержание Ig E в крови. Поллиноз Поллиноз(pollinosis; от англ. pollen – пыльца)– группа аллергических заболеваний, вызываемая пыльцой растений и характеризующаяся острыми воспалительными изменениями со стороны покровных тканей (слизистых оболочек и кожи). Заболевание имеет четко повторяющуюся сезонность, совпадающую с периодом цветения определенных растений. В зависимости от периода цветения различных растений выделяют три пика заболеваемости поллиноза: весенний, летний и осенний. У некоторых больных клинические проявления поллиноза могут наблюдаться весь период, начиная с весны до глубокой осени. В зависимости от локализации патологического процесса выделяют: а) аллергические поражения глаз; б) аллергические заболевания дыхательных путей; в) аллергические заболевания кожи; г) сочетанные аллергические проявления; д) редкие клинические проявления пыльцевой этиологии.  Наиболее частыми клиническими проявлениями поллиноза являются аллергический ринит/риносинусит, аллергический конъюктивит, бронхиальная астма, отек Квинке, крапивница, аллергический (контактный) дерматит. Наиболее частыми клиническими проявлениями поллиноза являются аллергический ринит/риносинусит, аллергический конъюктивит, бронхиальная астма, отек Квинке, крапивница, аллергический (контактный) дерматит.Эти клинические проявления пыльцевой аллергии могут возникать изолированно или в сочетании друг с другом. Наиболее часто поллиноз возникает у детей в возрасте от 3 до 10 лет. Наиболее частым проявлением поллиноза у детей является алллергический ринит, аллергический конъюктивит и их сочетание (рино-конъюктивальный синдром). Аллергический ринит, связанный с пыльцой растений, характеризуется частым чиханием, обильными (обычно серозно-слизистыми) выделениями из носа, зудом и заложенностью носа. Аллергический конъюктивит пыльцевой этиологии начинается с появлением зуда в области глаз и может сопровождаться жжением. Одновременно появляется покраснение век с последующим отхождением прозрачного слизистого секрета, возникает слезотечение, светобоязнь, болезненные ощущения в области надбровных дуг. Риноконъюктивальный синдром может сопровождаться повышенной утомляемостью, снижением аппетита, потливостью, плаксивостью, нарушением сна.  Кожные проявления пыльцевой аллергии встречаются в виде крапивницы и отека Квинке и характеризуются появлением разной величины волдырных элементов бледно-розового или белого цвета. Отмечается зуд кожи в месте контакта с пыльцевым аллергеном. Сердечно-сосудистые изменения, обусловленные пыльцевой аллергией характеризуются тахикардией, приглушенными тонами сердца, систолическим шумом на верхушке, повышением артериального давления. Эти изменения носят функциональный характер и не отмечаются вне периода цветения. Поллиноз в некоторых случаях сопровождается такими симптомами со стороны пищеварительной системы как тошнота, болями в эпигастральной области, неустойчивым стулом. Они возникают вместе с другими проявлениями поллиноза и могут быть связаны с попаданием пыльцевых и/или пищевых аллергенов в желудочно-кишечный тракт. Изменения нервной системы носят функциональный характер и характеризуются появлением в период цветения у детей головных болей, слабости, нарушение сна, повышение температуры. Указанные симптомы наблюдаются при тяжелом течении поллиноза при массивной концентрации пыльцы в воздухе. Вероятность постановки диагноза поллиноза высока при наличии следующих критериев постановки диагноза: 1) положительный аллергологический анамнез (наличие аллергических заболеваний в роду); 2) возникновение симптомов болезни в период цветения растений; 3) отсутствие клинических проявлений заболевания вне сезона цветения; 4) ежегодное появление клинических признаков аллергических заболеваний в одно и то же время, соотнесенное с периодом пыления растений. С целью специфической диагностики (определение причинно-значимых пыльцевых аллергенов, вызывающих обострение заболевания) используют: кожные тесты (аппликационные, скарификационные) и выявление специфических антител к пыльцевым аллергенам в сыворотке крови с использованием реакции иммунолейколиза (РИЛ). Туберкулезный бронхоаденит Туберкулезный бронхоаденит – воспаление внутригрудных лимфатических узлов туберкулезной этиологии. Клиническая симптоматика: туберкулезная интоксикация (субфебрилитет, снижение аппетита, повышенная потливость, слабость и др.); битональный и коклюшеподобный кашель; «экспираторное пыхтение» – одышка Шика; положительные симптомы увеличения внутригрудных лимфоузлов (чаши Философова, Филатова, Аркавина, Кораньи, Д’Эспина); жесткое дыхание; на рентгенограмме и томограмме легких – увеличение внутригрудных лимфатических узлов; положительная реакция Манту. Проведение реакции (пробы) Манту. В среднюю треть внутренней поверхности предплечья вводят 0,1 мл препарата (туберкулина), который содержит 2 туберкулиновые единицы (ТЕ). После введения туберкулина образуется покраснение и папула. Диагностическое значение имеет размер папулы. Оценивается размер папулы через 72 часа после введения туберкулина при помощи прозрачной линейки. Оценка результатов: папула до 5 мм – реакция отрицательная; папула 6-10 мм – реакция сомнительная; папула 11-17 мм – реакция положительная; папула более 17 мм – реакция гиперергическая.   Реакция Манту может быть положительная в следующих случаях: туберкулезное инфицирование; после прививки БЦЖ; аллергическая аномалия конституции (аллергия на туберкулин); несоблюдение методики обследования (загрязненный туберкулин, инфицирование места инъекции и др.). Уход за детьми с гипертермическим синдромом Наиболее часто гипертермический синдром у детей наблюдается при острых респираторных инфекциях. Поэтому целесообразно разместить информацию о доврачебной помощи и уходе за детьми с высокой температурой тела в этом разделе. Температура тела 37—38 °С называется субфебрильной, 38—38,9 °С — фебрильной, 39—40,5 °С — пиретической (от греч. pyretos — жар), выше 40,5 °С — гиперпиретической. В развитии гипертермии различают три основных периода: постепенного повышения температуры тела, максимального ее повышения и снижения.  1. В периоде повышения температуры тела основным клиническим симптомом является ознобом, который сопровождается сократительным термогенезом и увеличением теплопродукции. Также могут быть головная боль, ухудшение общего состояния. В этот период ребенку холодно и мероприятия по уходу должны быть направлены на согревание ребенка. Его следует тщательно укрыть одеялом, к ногам приложить теплую грелку, напоить крепким чаем. В помещении, где находится ребенок, не должно быть сквозняков.  2. Период максимального повышения температуры тела характеризуется ухудшением общего состояния: появляется чувство жара, гиперемия кожи, ощущение тяжести в голове, резкая слабость, ломота во всем теле. Нередко отмечаются судороги (фебрильные). Возможны бред и галлюцинации. В это время ребенку жарко и мероприятия по доврачебной помощи и уходу должны быть направлены на увеличение теплоотдачи и уменьшение теплопродукции.  Увеличение теплоотдачи осуществляется физическими методами: ребенка раздеть; растереть кожу полуспиртовым раствором (водкой) до появления гиперемии кожи; приложить холод (пластиковые бутылки с холодной водой или льдом) на область крупных сосудов (через пеленку) – на подключичную, подмышечную, паховую области, область печени, верхняя треть передней поверхности бедра; компрессы на лоб, руки и ноги с использованием уксусной воды (1 столовая ложка уксуса на 1 литр воды); Уменьшение теплопродукции достагается за счет применения лекарственных препаратов (панадол, аспирин и др.). Ребенка в период максимального повышения температуры тела следует часто и обильно поить: давать жидкость в виде фруктовых соков, морсов, минеральных вод. При повышении температуры тела выше 37 °С на каждый градус требуется дополнительное введение жидкости из расчета по 10 мл на 1 кг массы тела. Пример. Ребенку 2 года, вес 15 кг. Температура тела 39 °С. На каждый градус выше 37 нужно давать: 15x10=150 мл жидкости. Если таких градусов 2 (39 – 37 = 2), следовательно, нужно дать: 150x2=300 мл жидкости дополнительно к суточной потребности. 3. Период снижения температуры тела может протекать критически либо литически. Быстрое падение температуры тела (с 40 до 36 °С) называют критическим. Одновременно происходит резкое снижение сосудистого тонуса и артериального давления. Пульс становится слабым, нитевидным. У ребенка развиваются слабость, обильное потоотделение, конечности становятся холодными на ощупь. Ребенку в это время холодно. Мероприятия по уходу направлены на согревание ребенка: к телу и конечностям прикладывают грелки, дают крепкий теплый чай. Ребенка необходимо переодеть в чистое и сухое белье, предварительно насухо вытерев тело, особенно складки. Если требуется, то меняют также постельное белье. Необходимо контролировать величину артериального давления. При гипотонии вводится кордиамин или кофеин.  Литический (а) и критический (б) варианты снижения температуры тела Постепенное снижение температуры тела, называемое литическим, сопровождается небольшой испариной и умеренной слабостью. Ребенок спокойно засыпает. Специальных мероприятий по уходу не требуется.  Температурящий ребенок нуждается в назначении соответствующей диеты. Учитывая снижение аппетита, кормить больного ребенка нужно чаще и дробными порциями, уменьшив в рационе количество белка животного происхождения. При уходе за температурящими больными тщательно следят за состоянием кожных покровов и слизистых оболочек, принимают меры для предупреждения пролежней. | |||||||||||||||||||||||
