Учебник для студентов фармацевтических вузов и факультетов Под редакцией
 Скачать 7.13 Mb. Скачать 7.13 Mb.
|
|
РАЗДЕЛ 4 СТЕРИЛЬНЫЕ И АСЕПТИЧЕСКИ ПРИГОТОВЛЯЕМЫЕ ЛЕКАРСТВЕННЫЕ ФОРМЫ К лекарственным формам, которые должны готовиться в асептических условиях, относятся: лекарственные формы для инъекций; лекарственные формы для лечения глаз; лекарственные формы с антибиотиками; лекарственные формы для детей. Все эти лекарственные формы характеризуются тем, что в них не должно содержаться микроорганизмов и их спор. Необходимость получения стерильных и асептически приготовляемых лекарственных форм вызвано особым способом их применения, например, инъекции вводятся в организм через полую иглу с нарушением целостности кожных и слизистых покровов. Наличие в них микроорганизмов может привести к инфицированию организма, а следовательно, к тяжелым последствиям. Лекарственные формы с антибиотиками требуют асептических условий приготовления, так как в присутствии микроорганизмов антибиотики теряют свою активность. Перечисленные лекарственные формы независимо от того, подвергаются они дальнейшей стерилизации или нет, должны готовиться в асептических условиях. Санитарные требования при приготовлении лекарств в асептических условиях регламентируются приказом МЗ Украины № 139 от 14.06.93 г. «Об утверждении инструкции по санитарно-противоэпидемическому режиму аптек». Глава 25 ЛЕКАРСТВЕННЫЕ ФОРМЫ ДЛЯ ИНЪЕКЦИЙ ХАРАКТЕРИСТИКА ЛЕКАРСТВЕННЫХ ФОРМ ДЛЯ ИНЪЕКЦИЙ К инъекционным лекарственным формам относятся стерильные водные и неводные растворы, суспензии, эмульсии и сухие твердые вещества (порошки, пористые массы, таблетки), которые растворяют в стерильном растворителе непосредственно перед введением. Это специфические лекарственные формы, известные под общим названием инъекции (injectiones). Лекарства для инъекций начали применяться в медицинской практике немного позднее, чем другие лекарственные формы. Впервые подкожное впрыскивание лекарства было осуществлено в 1851 году русским врачом Лазаревым. Его прибор состоял из барометрической трубки с поршнем, на свободном конце которой был укреплен серебряный наконечник, вытянутый в иглу. Современный шприц был предложен в 1852 году Правацем. Инъекционный способ введения лекарств имеет положительные стороны и недостатки. К преимуществам его можно отнести следующее: — полнота всасывания и быстрота действия вводимых лекарственных веществ, иногда через несколько секунд; — лекарственные препараты вводятся, минуя такие защитные барьеры организма как желудочно-кишечный тракт и печень, где под влиянием ферментов могут изменяться, а иногда и разрушаться лекарственные вещества; — при этом методе введения полностью исключаются неудобства, связанные с неприятным запахом и вкусом лекарств; — возможность точно дозировать лекарства; — возможность локализации действия лекарственных веществ; — возможность введения лекарства больному, находящемуся в бессознательном состоянии; — возможность пополнения крови необходимым объемом жидкости после значительных ее потерь; — возможность заготовки стерильных лекарств впрок. В то же время инъекционный способ введения имеет недостатки: — возникает серьезная опасность внесения инфекций в организм; — при введении растворов в кровь возникает опасность эмболии вследствие попадания твердых частиц или пузырьков воздуха с диаметром, превышающим диаметр мелких сосудов (при эмболии сосудов, питающих мозг, возможен смертельный исход); — наносится травма больному как физически, так и морально; — применение метода введения связано с необходимостью привлечения медицинского персонала; — введение лекарств может вызвать сдвиги давления, рН среды и т. д., особенно при введении больших количеств раствора внутривенно или внутриартериально. Эти физиологические нарушения подчас болезненно воспринимаются организмом (резкая боль, жжение, иногда лихорадочные явления). Виды инъекций. В зависимости от места введения инъекции делят на: внут-рикожные, подкожные, внутримышечные, внутривенные, внутриартериальные, спинномозговые, внутричерепные, внутрибрюшинные, внутриплевральные, внутрисуставные и др. Внутрикожные инъекции — injectionesintracutaneae. При этом способе введения игла прокалывает только эпидермис кожи и жидкость в очень малом количестве вводится в пространство между эпидермисом и дермой. Внутрикожные инъекции применяют с целью диагностики инфекционных заболеваний (реакция Пирке), реже с лечебной целью. Подкожные инъекции — injectionessubcutaneae. Растворы вводятся в подкожную клетчатку. Для подкожных инъекций могут употребляться водные и масляные растворы, а также суспензии и эмульсии. Скорость всасывания зависит от природы растворителя. Водные растворы всасываются быстро, масляные растворы, взвеси и эмульсии — медленно. Внутримышечные инъекции — injectionesintramusculares. При этом способе введения жидкость вводится в толщу крупной мышцы. Внутримышечно можно вводить водные и масляные растворы, тонкие суспензии и эмульсии. По сравнению с подкожной клетчаткой мышцы снабжены большим количеством кровеносных сосудов, что обусловливает более быстрое всасывание лекарственных препаратов. В то же время внутримышечные инъекции менее болезненны, так как мышечная ткань, сравнительно с подкожной клетчаткой, содержит меньше чувствительных нервных окончаний. Внутривенные инъекции — injectionesintravenosae. Раствор вводится в вену медленно и осторожно. Действие лекарства в этом случае наступает через 1—2 секунды. Внутривенный способ позволяет вводить в организм большие количества жидкости: от 1 до 500 мл, а в некоторых случаях и больше. Часто эти растворы вводят капельным методом (в этом случае раствор вводят в вену не через иглу, а через канюлю со скоростью 40—60 капель в минуту). Наличие в крови буферной системы, регулирующей величину рН, позволяет П вводить в кровь растворы резко кислой или щелочной реакции. При медленном введении даже растворы с рН = 3—10 в небольших объемах (15—20 мл) не вызывают заметных осложнений. Внутрь сосудов можно вводить только водные растворы, хорошо смешивающиеся с кровью (физиологические, кровезаменители, растворы глюкозы и др.). Нельзя вводить в кровь взвеси, эмульсии с диаметром частиц, превышающим диаметр эритроцитов. При внутривенном введении дозу лекарственного вещества берут в 3 или 4 раза меньше, чем при приеме через рот. Внутриартериальные инъекции — injectionesintraarteriales. Раствор вводится в артерию, медленно, осторожно, действие лекарств наступает уже в процессе введения. При внутрисосудистом введении резко возрастает опасность эмболии и инфицирования организма. Спинномозговые инъекции — injectionescerebrospinales. Жидкость вводится в субарахноидальное или перидуральное пространство позвоночного канала. Для спинномозговых инъекций применяются только истинные водные растворы с рН не менее 5 и не более 8. Обычно этим методом пользуются для введения анестезирующих веществ и антибиотиков. Условия распространения и резорбции лекарственных веществ в субарахно-идальном и перидуральном пространстве различны. Так, при введении анестезирующего раствора в субарахноидальное пространство уже через 5—7 минут наступает так называемая спинальная анестезия, а при инъекции в перидуральное пространство — лишь через 20—30 минут. Всасывание лекарственных веществ в кровь при этом методе введения идет очень медленно. Спинномозговые инъекции должны производиться опытным врачом-хирургом, так как ранение концевой нити спинного мозга может привести к параличу нижних конечностей. Внутричерепные инъекции — injectionessubarachnoidales. Раствор вводится в расширенную часть субарахноидального пространства, и лекарства действуют мгновенно. Вводятся только истинные водные растворы нейтральной реакции. Метод часто используется для введения пенициллина и стрептомицина при менингите. Более редко назначаются внутрикостные, внутрисуставные, внутриплевральные и другие инъекции. В настоящее время применяется метод впрыскивания без иглы. Раствор с помощью специального инъектора вводится под давлением в подкожную клетчатку без нарушения целостности кожного покрова. Способ струйного введения лекарственных веществ по сравнению с обычными инъекциями с помощью иглы имеет преимущества: безболезненность инъекций, быстрое наступление эффекта, уменьшение требуемой дозы, невозможность передачи «шприцевых инфекций», более редкая стерилизация инъектора, увеличение количества инъекций, производимых в единицу времени (до 1000 в час). Безыгольные инъекторы различаются по следующим основным признакам: по глубине введения препарата — для внутрикожных, подкожных, внутримышечных инъекций и универсальные: по количеству вводимых доз — много-и однодозовые, по конструкции — с пружинным гидравлическим, электромеханическим, электромагнитным и пневматическим приводом. В настоящее время выпускаются безыгольные инъекторы БИ-1 («Пчелка»), БИ-2, БИ-3, БИ-5. Применение безыгольного инъектора способствует появлению самостоятельного высокоэффективного способа парентерального введения. Требования, предъявляемые к инъекционным лекарственным формам.К инъекционным формам предъявляются следующие требования: отсутствие механических примесей, стерильность, стабильность, апирогенностъ, к отдельным растворам — изотонич-ность, что указывается в соответствующих нормативных документах или рецептах. Инъекционные растворы могут быть изогидричными и изоионичными в соответствии с требованиями частных статей. Для реализации указанных требований необходимо соблюдение особых условий приготовления инъекционных лекарственных форм, которые предусматривают: требования к помещению, производственному оборудованию, персоналу, лекарственным и вспомогательным веществам, растворителям, укупорочным материалам, организации и проведению технологических процессов (растворение, стабилизация, фильтрация, стерилизация, упаковка, маркировка). Важнейшей составной частью технологического процесса всех инъекционных лекарственных форм является организация работы в асептических условиях и стерилизация. РАСТВОРИТЕЛИ При приготовлении инъекционных лекарственных форм в качестве растворителей применяют воду для инъекций, жирные масла, этилолеат, а также комплексные растворители. Вода для инъекций (Aquaproinjectionibus). Санитарные требования к получению, транспортированию и хранению воды для инъекций приведены в приказе МЗ Украины № 139 от 14.06.93 г. «Об утверждении инструкции по санитарно-противоэпидемическому режиму аптек». Она должна отвечать всем требованиями, предъявляемым ФС 42-2620—89 к воде очищенной, и не содержать пироген-ных веществ.
Для определения пирогенности в Украине принят метод, описанный в ГФУ (2.6.8. Пирогены), ранее — в ГФ XI («Испытание на пи-рогенность»). Современные мировые фармакопеи, такие, как Британская (1998 г.), Европейская (1997 г.), США (1995 г.), Чешская (1997 г.) наряду с тестом на бактериальные эндотоксины также содержат и «Тест на пирогены». Кроме официального биологического метода испытания на пирогенность, за рубежом широко применяют лимулус-тест (лим-тест), основанный на образовании геля при взаимодействии бактериальных пирогенов с лизатом амебоцитов. В НИИФ России разработан аналогичный чувствительный, но более простой метод, основанный на способности грамотрицательных микроорганизмов (основные продуценты пирогенных веществ) образовывать гель в 3 % -ном растворе калия гидроксида. Химический состав пирогенных веществ очень сложный — это ВМС с большой молекулярной массой, имеют липосахаридную или липопептидную природу. При попадании в организм они вызывают аллергические реакции, повышение температуры, озноб, цианоз, удушье, вплоть до анафилактического шока. При высоком содержании пирогенных веществ в растворах для инъекций может быть даже летальный исход. Токсичность пирогенных веществ объясняется наличием в них фосфатных группировок. Освободиться от пирогенных веществ в воде и инъекционных растворах термической стерилизацией практически невозможно, так как это термостабильные вещества. Пирогенные вещества проходят также через фарфоровые бактериальные фильтры. Инъекционные растворы освобождают от пирогенных веществ использованием сорбентов (уголь активированный, целлюлоза и др.). Вода для инъекций может быть получена перегонкой питьевой воды в асептических условиях в аппаратах, конструкция которых позволяет освобождать водяные пары от мельчайших капель непе-регнанной воды, попавших в пар. Известно, что пирогенные вещества не летучи и не перегоняются водяным паром. Загрязнение дистиллята пирогенными веществами происходит путем уноса мельчайших капелек воды струей пара в холодильник. Таким образом, главная задача приполучении воды для инъекций — это отделение капелек воды от паровой фазы. Для этой цели в настоящее время предложены перегонные аппараты, в которых, в отличие от обычных, водяной пар проходит через специальные сепараторы. По конструкции они бывают центробежные, пленочные, объемные, массо-объемные, комбинированные. В центробежных сепараторах создается вращательное движение сепарируемого пара и под действием ускорений частицы воды интенсивно выделяются из потока пара. Пленочные сепараторы состоят из набора пластинок, через зазоры которых проходит сепарируемый пар. В объемных сепараторах капли воды выпадают из потока пара под действием силы тяжести, в комбинированных — используется комбинация двух или нескольких видов сепарации. В некоторых аппаратах пар проходит длинный извилистый путь, и на этом пути в конденсатор постепенно теряет капельно-жидкую фазу. Очищенный таким образом пар после конденсации дает воду апирогенную. В настоящее время выпускаются аппараты АА-1 (рис. 132), А-10, А-25, дистиллятор «Вапоникс» (США), включающий комбинацию способов: резкое изменение скорости потока пара, его фильтрование через специальный фильтр с диаметром отверстий 40 мкм и отделение капель в центробежном поле и другие. Аппарат АА-1 выпускается Санкт-Петербургским заводом электромедицинского оборудования «ЭМО». Имеет номинальную производительность 1 л/ч. Основные части — камера испарения 10 с уловителями 8, конденсатор 1, сборник-уравнитель 25 и электрощит. Камера испарения 10 снаружи защищена стальным кожухом 9, предназначенным для уменьшения тепловых потерь и предохранения обслуживающего персонала от ожогов. В дно 12 камеры испарения вмонтированы четыре электронагревателя 11 мощностью по 2 кВт каждый. В камере испарения 10 вода (с добавлением химических реагентов), нагреваемая электронагревателями 11, превращается в пар, который через уловители 8 и паровую трубку 7 поступает в конденсационную камеру 3, охлаждаемую снаружи холодной водой, и, конденсируясь, превращается в апирогенную воду, которая вытекает через ниппель 5. Для предотвращения повышения давления в камерах 3 и 10 имеется предохранительная щель 6, через которую может выйти излишек пара. На одной из ножек аппарата есть специальный болт 14 с гайками и шайбами для присоединения провода заземления. 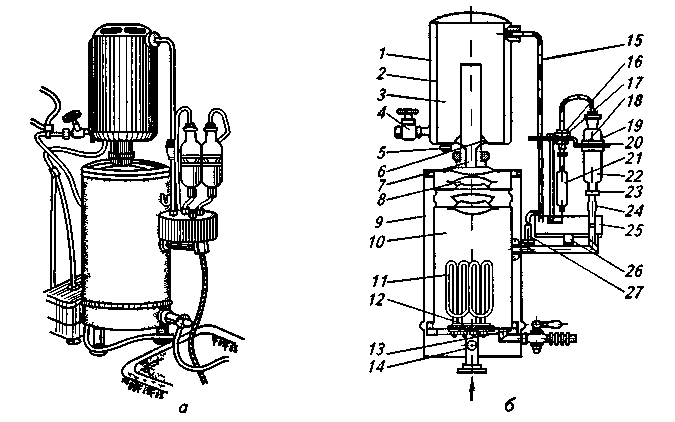 Рис. 132. Аппарат для получения апирогенной воды АА-1 Охлаждающая вода, непрерывно поступая через вентиль 4 в водяную камеру 2 конденсатора 1, по сливной трубке 15 сливается в сборник-уравнитель 25. Сборник-уравнитель 25, сообщающийся с камерой испарения 10, предназначен для постоянного поддержания уровня воды в ней. В начале работы аппарата вода заполняет камеру испарения до установленного уровня. В дальнейшем, по мере выкипания, вода будет поступать в камеру испарения частично, основная же часть через штуцер 26 будет сливаться в канализацию. Для визуального наблюдения за уровнем воды в камере испарения 10 на штуцере сборника-уравнителя 25 имеется водоуказательное стекло 27. Сборник-уравнитель 25 также предназначен для смешивания воды с химическими реагентами, добавляемыми в камеру испарения для получения качественной апирогенной воды, отвечающей требованиям фармакопеи. Для этой цели в сборнике-уравнителе имеется специальная трубка, через которую химические реагенты поступают в камеру испарения 10 вместе с водой. Строгая дозировка химических реагентов обеспечивается специальным дозирующим устройством, состоящим из двух стеклянных сосудов 22 с капельницами 24, двух фильтров 21 и двух дозаторов 18, соединенных резиновыми трубками. Дозирующее устройство соединено со сборником-уравнителем 25 через капельницы 24. Крепление дозирующего устройства осуществляется на кронштейне 19, в котором имеются специальные отверстия для стеклянных сосудов 22, закрепляемых при помощи резиновых колец 20 в специальные пазы, в которых свободно вставлены дозаторы 18, которые крепятся на кронштейне 19 контргайками 17. Аппарат А-10 отличается от аппарата АА-1 наличием полуавтоматического управления, отключающего электронагревательные элементы в случае прекращения подачи воды. Аппарат Д-25 отличается от других дистилляторов компактностью и экономичностью. Имеет производительность 25 л/ч. В случае прекращения подачи воды или при малом напоре аппарат автоматически отключается. Работа аппарата контролируется сигнальными лампами. При получении воды для инъекций применяются также аппараты двукратной перегонки. Удобный в эксплуатации и достаточно производительный (5—6 л/ч) бидистиллятор БД-1. Он состоит из дистилляционной камеры, где образуется первичный пар, бидистилляционной камеры для образования вторичного пара, конденсатора и сборника. Перед поступлением в бидистилляци-онную камеру происходит смешение дистиллята с химическими реагентами, которые подаются специальным устройством, состоящим из двух стеклянных сосудов с капельницами, фильтрами и дозаторами. В один сосуд заливается раствор двузамещенного фосфата натрия и алюмокалиевых квасцов, в другой — раствор калия перманганата. Процесс получения бидистиллированной воды в этом аппарате сводится к следующему: водопроводная вода поступает в конденсатор, затем через уравнитель — в камеру испарения, где нагревается, превращается в пар и направляется в конденсатор. Вода из конденсатора стекает в сборник и после смешения с химическими веществами поступает в бидистил-ляционную камеру, где нагревается, вторично превращается в пар, который поступает в конденсатор и после конденсации стекает в приемник дважды перегнанной воды. Наиболее широкое применение в условиях аптек нашел серийно выпускаемый отечественной промышленностью аппарат марки АЭВС-60 (аква-дистиллятор апирогенный электрический с водопоглотителем и сборником). Номинальная производительность аквадистиллятора 60 л/ч. Расчетный расход потребляемой водопроводной воды 900 л/ч. Аппарат АЭВС-4А — аквадистиллятор электрический с водоподготовкой для получения воды апирогенной (рис. 133). Состоит из испарителя, сборника воды для инъекций, электрошкафа, про-тивонакипного магнитного устройства (ПМУ), системы трубопроводов. Это стационарная установка, работающая по следующей схеме: образующийся в испарителе пар проходит через сепаратор, паропровод и поступает сначала в конденсационную камеру сборника, а затем в его внутреннюю полость, где дистиллят окончательно охлаждается до требуемой температуры. На линии подачи водопроводной воды находится ПМУ для освобождения исходной (водопроводной) воды от солей и различных примесей, затем вода попадает в охлажденную рубашку сборника и испаритель. По достижении воды в камере испарения до заданного уровня излишки ее сбрасываются в канализацию. После заполнения сборника водой электронагреватель в камере испарения отключается. Производительность аппарата 4 л/ч. Аппарат АЭВС-25 — аквадистиллятор электрический с водоподготовкой для получения воды апирогенной (рис. 134). 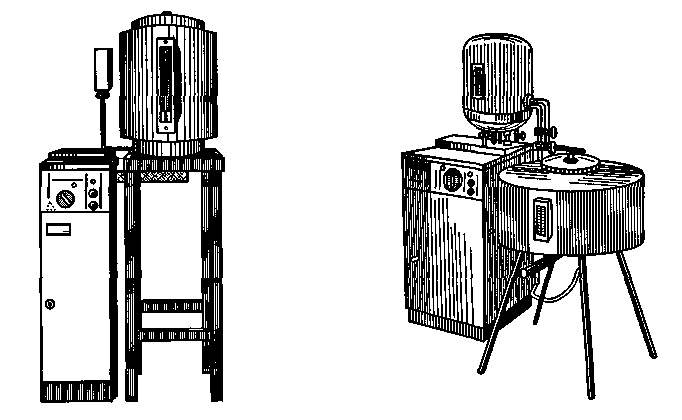 Рис. 133. Аквадистиллятор АЭВС-4А Рис. 134. Аквадистиллятор АЭВС-25 Представляет собой стационарную установку и состоит из: испарителей I и II ступеней, сборника воды для инъекций, трубопроводов и электрошкафа. На линии подачи водопроводной воды в испарители вмонтировано противона-кипное магнитное устройство, предназначенное для предварительной очистки исходной воды. Вначале вода поступает в испаритель II ступени до тех пор, пока плавное устройство не перекроет подачу воды, после чего начнется наполнение водой испарителя I ступени. Одновременно с подачей воды в испарители по специальному трубопроводу водопроводная вода подается в охлажденную рубашку сборника. Образовавшийся в испарителе I ступени пар проходит через сепаратор и затем по паропроводу поступает в нагревательную камеру испарителя II ступени. В нагревательной камере пар теряет часть своей теплоты на нагревание воды и образование пара в испарителе II ступени и частично конденсируется. Паропроводящая смесь из нагревательной камеры и пар, прошедший через сепаратор испарителя II ступени, поступают по трубопроводам в сборник. В сборнике, благодаря его водяной охлаждающей рубашке, проходит окончательная конденсация пароводяной смеси и собирается вода для инъекций. После заполнения сборника водой до установленного верхнего уровня поплавок опускается и концевой выключатель оказывается в исходном положении. 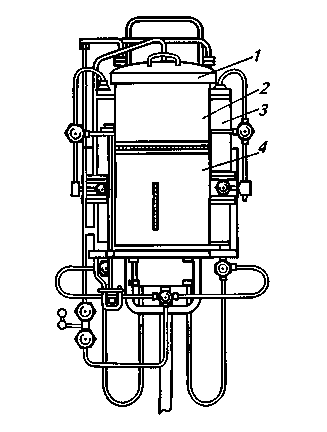 Рис 135: Схема аппарата для получения апирогеннои воды конструкции ЦАНИИ Аппарат конструкции ЦАНИИ (рис. 135). Представляет комбинированную установку из ионообменных колонок и перегонного аппарата, в котором водопроводная вода подвергается обессоливанию, а затем перегонке и стерилизации. Аппарат для получения воды апирогеннои портативен, поскольку выполнен в виде вертикально расположенного цилиндра. Составные части аппарата: испаритель 2, конденсатор 1, сборник апирогеннои воды 4, деминерализационные колонки 3. Устройство для регенерации колонок и электронагреватели расположены в камере испарения. Две деминерализационные колонки, установленные сзади аппарата, изготовлены из органического стекла и заполнены ионообменными смолами. В работе участвует одна колонка, а другая (после регенерации) — резервная. Каждая колонка в верхней части заполнена кагионитом, а в нижней — анионитом, обе части сообщаются между собой краном. Производительность аппарата 12 л апирогеннои воды в час. В перегонном аппарате производства фирмы «Хирана» водяной пар при перегонке освобождается от капелек воды с помощью дефлегматорной насадки (патрубок с поперечными перегородками, не доходящими до конца). В другом аппарате той же фирмы пар из парообразователя направляется в конденсатор через камеру, заполненную отрезками стеклянных трубок, где теряет капельножидкую фазу. В последнее время возрос интерес к разработкам недистилляци-онных методов получения воды особо чистой. Это связано с прогрессом в области технологии и техники, требующих применения воды такой степени очистки. Технологические схемы недистилляционной подготовки получения воды особо чистой включают различные комбинации сорбции активированным углем, ионного обмена, мембранной технологии, ультрафильтрации, обратного осмоса и озонирования. Так, на предприятиях фирм «Крист А. Г.» и «Хофман Ла-Рош» (Швейцария) была разработана и внедрена в производство технологическая схема получения воды особо чистой для фармацевтической промышленности (В. P. Reider, М. Bruch). В качестве исходной использовали городскую водопроводную воду без предварительной очистки. После деионизации вода подается на установку обратного осмоса с использованием фильтровальных элементов из пористых волокон или спиральных элементов. Полученный концентрат с 90 % устранением растворенных веществ подвергается УФ-облучению, микробному обеззараживанию в ионообменнике смешанного типа (разработка фирмы «Крист А. Г.») до получения воды, отвечающей стандарту. Далее вода фильтруется через стерилизующие фильтры с диаметром пор 0,22 мкм. Достижение оптимальных условий функционирования отдельных компонентов установки и повышения длительности срока службы стерилизующих фильтров позволило снизить стоимость полученной воды на 20 %. G. С. Ganzi, P. L. Parise предложили комбинированную установку, имеющую модуль обратного осмоса и установку непрерывной деионизации воды. Как показали результаты исследований, при такой комбинации получают воду особо чистую без применения химической регенерации и ионообменной обработки. Последние разработки в технологии непрерывной деионизации позволяют выводить растворенный углекислый газ без предварительного определения кислотно-основного показателя. Существующая комплексная система дает возможность получать воду с низким содержанием микроорганизмов и пирогенов. При подготовке воды особо чистой С. Nebel показал необходимость использования озона для дезинфекции деионизирующего слоя и самой деионизирован-ной воды. Гранулированный активированный уголь и деионизирующий слой в отдельных случаях способствуют росту микроорганизмов и одно УФ-облучение не может обеспечить полную стерилизацию обрабатываемой воды. Было установлено, что обработка образцов воды озоном до концентрации ≥2,5 мг 03/л дает нулевой показатель наличия микроорганизмов в полученной воде. Далее обработанную воду деозонируют УФ-облучением. К. Margardt было показано, что при разработке компонентов установок для получения воды особо чистой для фармацевтической промышленности, включающие устройства ионообменной обработки и установки обратного осмоса, необходимо включать технологические стадии дезинфекции систем обратного осмоса с последующим выведением озона и углекислого газа из воды. Хаяси Акио (Япония) показал возможность получения воды особо чистой, отвечающей требованиям Британской фармакопеи. Обрабатываемая вода (объем 35 л) после прохождения через деионизатор поступала в кварцевый облучатель и обрабатывалась УФ-светом с одновременным пропусканием потока озона в течение 20 минут. Испытания показали соответствие воды существующим нормам, возможность выводить из нее при применении этого метода микроорганизмы, пирогены и химические примеси. Итак, недистилляционные методы дают возможность получать воду особо чистую для фармацевтических производств. Однако при постановке вопроса о получении воды для инъекций ответ не так прост. На западе только XXI фармакопея США позволяет получать воду для инъекций с использованием обратного осмоса с применением специального оборудования. В качестве такового в настоящее время используются: трехстадийная установка «Osmocarb» (Англия) с автоматическим регулированием работы, производящая тонкую очистку методом обратного осмоса, деминерализатор «Elgamat DUO Rapids» (Англия), обессоливающий воду методом ионного обмена и др. Ультрафиолетовые модули выпускают зарубежные фирмы, такие, как «Asahi Chemical» (Япония), «Hoffmann La-Roche» (Швейцария), «Еlgа»(Великобритания) и др. Большое значение для качества воды имеют способ ее сбора и хранения. Получаемая вода для инъекций собирается в чистые просте-рилизованные или обработанные паром сборники промышленного производства. Необходимые санитарно-гигиенические условия хранения воды для инъекций обеспечивают отечественные сборники типа СИ вместимостью 40 и 100 л. Выбор сборника типа СИ для аптек зависит от объема работы и расхода воды очищенной. Сборники должны иметь четкую надпись: «Вода для инъекций». Если используется одновременно несколько сборников, они нумеруются. В порядке исключения вода для инъекций может храниться в стерильных стеклянных сборниках (бутылях), которые плотно закрываются пробками (крышками) с двумя отверстиями: одно — для трубки, по которой поступает вода, другое — для стеклянной трубки, в которую вставляется тампон из стерильной ваты для фильтрования воздуха (меняется ежедневно). Приемник в целях защиты от пыли должен быть обязательно заключен в герметический стеклянный бокс. Необходимо тщательно следить за чистотой баллонов, соединительных трубок, по которым поступает вода в сборник. Обычные стеклянные бутыли с корковыми или притертыми пробками непригодны для хранения воды для инъекций. Воду для инъекций используют свежеприготовленной или хранят при температуре от 5 до 10 °С. При подготовке запаса воды для инъекций ее необходимо стерилизовать сразу же после перегонки . в плотно закрытых сосудах при 120 °С в течение 20 минут или при 100 °С — в течение 30 минут, либо подогревать в сборнике до температуры 80—95 °С в процессе перегонки, сбора и затем сохранять в асептических условиях не более 24 часов. Проверка качества воды для инъекций. В аптеках качество воды для инъекций проверяется химическими методами ежедневно из каждого баллона в соответствии с требованиями ГФ на отсутствие хлоридов, сульфатов, солей кальция, восстанавливающих веществ, аммиака и угольного ангидрида. Ежеквартально вода для инъекций направляется в контрольно-аналитическую лабораторию для полного химического анализа. В этом случае, кроме вышеупомянутых испытаний, в воде определяют рН, кислотность или щелочность, наличие сухого остатка, нитратов, нитритов, тяжелых металлов. Бактериологический контроль проводится не реже двух раз в квартал. В 1 мл воды очищенной, используемой для приготовления растворов для инъекций сразу же после перегонки, предельно допустимое содержание микроорганизмов не должно превышать 10—15 колоний. Ежеквартально вода для инъекций контролируется на пиро-генность, так как исследование на восстанавливающие вещества с калия перманганатом не может указывать на отсутствие пироген-ных веществ. В соответствии с ФС 42-2620—89 вода для инъекций проверяется на отсутствие видимых механических включений. Испытание проводят в соответствии с РД 42У-001—93. Вода деминерализованная (обессоленная)— Aquademiniralisata(см. главу 13). Жирные масла (Oleapinguia).Для приготовления инъекционных растворов используют абрикосовое, миндальное и персиковое масла, которые имеют незначительную вязкость, что особенно важно для прохождения их через узкий канал иглы. Обычно масла используют в тех случаях, когда лекарственное вещество не растворимо в воде или для пролонгированного действия лекарственных веществ. Масло персиковое (OleumPersicorum) — прозрачная жидкость светло-желтого цвета, без запаха или со слабым своеобразным запахом приятного маслянистого вкуса. На воздухе не высыхает, растворимо в абсолютном спирте этиловом, легкорастворимо в эфире, хлороформе. При температуре -10 °С масло не должно застывать, оставаясь жидким и прозрачным; допускается лишь появление тонкой пленки на поверхности. Применяется для приготовления инъекционных растворов камфоры, дезоксикортикостерона ацетата, диэтилстиль-бестрола пропионата, ретинола ацетата, синэстрола. Масло оливковое (OleumOlivarum) — прозрачная маслянистая жидкость светло-желтого или золотистого цвета, без запаха или со слабым своеобразным запахом, непрогорклого вкуса. На воздухе не высыхает, не дает осадка даже при продолжительном отстаивании при 15 °С, образуя прозрачные растворы. Применяется для приготовления 20%-ного раствора камфоры, 2%-ного раствора синэстрола и др. Масло миндальное (OleumAmygdalarum) — прозрачная жидкость желтоватого цвета без запаха, приятного маслянистого вкуса. На воздухе не высыхает. При температуре -10 °С не должно застывать, оставаясь жидким и прозрачным. Растворимо в 60 частях абсолютного спирта, легкорастворимо в эфире и хлороформе. Этилолеат (Aethyliioleas) — это сложный эфир ненасыщенных кислот с этанолом: СН3—(СН2)7—СН=СН—(СН2)7—СО—О—С2Н5. Обладает большей растворяющей способностью, чем растительные масла, меньшей вязкостью, имеет постоянный химический состав, легко проникает в ткани, хорошо рассасывается, сохраняет однородность при пониженной температуре. В этилолеате хорошо растворяются витамины, гормональные вещества. Он также применяется как добавка к масляным растворам для увеличения растворимости лекарственных веществ и понижения вязкости раствора. Комплексные растворители. Для приготовления инъекционных растворов применяют неводные растворители как индивидуальные, так и смешанные. В качестве комплексных растворителей могут быть использованы спирт этиловый, глицерин, пропиленгликоль, спирт бензиловый, бензилбензоат и другие, разрешенные к медицинскому применению. Они позволяют приготовить инъекционные растворы нерастворимых или нестабильных в воде лекарственных веществ. При приготовлении инъекционных растворов на неводном растворителе необходимо учитывать свойства растворителя, его способность смешиваться с водной средой, высвобождать лекарственные вещества, резорбцию его организмом, фармакологическое действие и ряд других факторов. Если неводный растворитель не смешивается с водой, то после введения в результате контакта с тканями организма происходит выделение лекарственного вещества, которое более или менее быстро резорбируется организмом. В этом случае неводный растворитель является «носителем» лекарственного вещества. Если же неводный раствор смешивается с водной средой, то после введения лекарственное вещество, оставаясь в растворе, постепенно диффундируют в ткани организма. Для приготовления инъекционных растворов применяют смешанные неводные растворители, такие, как водно-глицериновые, спир-то-водно-глицериновые, смеси растительных масел с бензилбензоа-том, этилолеатом и др., которые обладают большей растворяющей способностью, чем каждый растворитель в отдельности. Сораствори-тели используются для растворения таких веществ, как гормоны, витамины, антибиотики, барбитураты и др. |
