Учебное пособие по клинической фармакологии. Учебное пособие для самостоятельной подготовки студентов медицинского факультета одесса 2011
 Скачать 2.42 Mb. Скачать 2.42 Mb.
|
|
Клинико-фармакологическая характеристика лекарственных средств, нормализующих сосудистый тонус (антигипертензивные и гипертензивные ЛС) Сердечно-сосудистые заболевания являются самыми распространенными и опасными болезнями XXI века и являются одной из основных причин смертности взрослого трудоспособного населения. Важное место в группе сердечно-сосудистых патологий занимает артериальная гипертензия (АГ), которая приводит к повреждению различных органов и снижает качество и продолжительность жизни. АГ во всех странах с развитой экономикой, является одной из актуальных медико-социальных проблем. Это обусловлено высоким риском осложнений, широкой распространенностью и недостаточным контролем в масштабе популяции. В странах Запада АД должным образом контролируется менее чем у 30% населения больных АГ. Польза от снижения АД доказана не только в целом ряде крупных, многоцентровых исследований, но и реальным увеличением продолжительности жизни в Западной Европе и США. Лекарственная регуляция сосудистого тонуса – важнейшая сфера деятельности практического врача, позволяющая спасти жизнь больному при неотложных состояниях (шок, коллапс, нарушение коронарного кровообращения и др.), проводить эффективную вторичную профилактику целого ряда широко распространенных заболеваний (ИБС, первичная гипотензия и др.). Знание основных групп ЛС, влияющих на системный сосудистый тонус, умение рационально использовать их у конкретного больного, проводить комбинированную терапию и предотвращать побочные эффекты определяют важность этой темы для врача любой клинической специальности. ЛС, применяемые при АГ, шоке и коллапсе, имеют полифункциональное назначение, так как воздействуют на патологические механизмы, лежащие в основе регуляции сосудистого тонуса, синдрома нарушения ритма сердца и проводимости, острой и хронической сердечной недостаточности и др. Особую важность имеет их применение в сочетании с другими ЛС, ведущими для данной патологии. Умение ориентироваться в мире механизмов действия препаратов, научно обоснованно использовать их для управления этиологией и патогенезом болезней, применять лекарственную терапию как метод верификации диагноза – формирует клиническое мышление у будущего врача. Антигипертензивные лекарственные средства Под термином "артериальная гипертензия" подразумевают синдром повышения АД при "гипертонической болезни" и "симптоматических артериальных гипертензиях". Термин "гипертоническая болезнь" (ГБ), предложенный ГФ. Лангом в 1948 г, соответствует употребляемому в других странах понятию "эссенциальная гипертензия". Под ГБ принято понимать хронически протекающее заболевание, основным проявлением которого является АГ, не связанная с наличием патологических процессов, при которых повышение АД обусловлено известными, в современных условиях часто устраняемыми причинами ("симптоматические артериальные гипертензии"). В силу того, что ГБ—гетерогенное заболевание, имеющее довольно отчетливые клинико-патогенетические варианты с существенно различающимися на начальных этапах механизмами развития, в научной литературе вместо термина "гипертоническая болезнь" часто используется понятие "артериальная гипертензия". Причина длительного и устойчивого подъема АД выше верхнего предела диапазона нормальных колебаний у 95% больных в возрасте от 18 до 65 лет обычно остается не вполне ясной. Таких пациентов считают страдающими от гипертонической болезни, то есть первичной или эссенциальной АГ. При эссенциальной АГ длительный и патологический подъем АД представляет собой первичное звено патогенеза болезни, саму ее сущность, а не является следствием какого-либо другого заболевания. Вторичная или симптоматическая АГ представляет собой следствие заболеваний и патологических состояний с вполне ясными этиологией и патогенезом и подразделяется на следующие основные формы: I. Гемодинамическая гипертензия, т.е. обусловленная нарушениями условий гемодинамики вследствие органической патологии крупных сосудов (главным образом аорты) или сердца. Причинами этого вида АГ могут быть: коарктация аорты; склероз стенок аортальной камеры, чаще всего обусловленный атеросклерозом аорты; крупные артериовенозные фистулы; недостаточность клапана аорты; выраженная брадикардия при полной атриовентрикулярной блокаде. II. Нейрогенная гипертензия: центрально-нервная артериальная гипертензия (при энцефалопатиях в исходе черепно-мозговых травм, энцефалита, при опухолях головного мозга); гипертензия вследствие ослабления депрессорных рефлексов с барорецепторов рефлексогенных зон аорты и сонных артерий (чаще при их атеросклерозе); гипертензия при болезнях периферической нервной системы (полиомиелит, отравление солями таллия). III. Эндокринопатические гипертензии: при гормонально-активных опухолях гипофиза (болезнь Иценко — Кушинга), надпочечников (первичный гиперальдостеронизм, синдром Иценко — Кушинга, хромаффинома, феохромоцитома), а также рениноме — опухоли околоклубочкового (юкстагломерулярного) аппарата почек, вырабатывающего ренин; при диффузном токсическом зобе; в период климакса. IV. Нефрогенная, или почечная гипертензия: при диффузном воспалении почек (нефрите, пиелонефрите), их сдавлении (при паранефрите, опухолях, травмах с образованием гематом и др.), при почечнокаменной болезни; реноваскулярная гипертензия — при нарушении артериальной васкуляризации почек, например стенозе или дисплазии почечных артерий. V. Лекарственная гипертензия, связанная с применением медикаментов, повышающих АД (эфедрин и другие адреномиметики) или влияющих на системы его регуляции (глюкокортикоиды и гормональные противозачаточные средства). Гипертоническая болезнь (ГБ) – заболевание, основные проявления которого обусловлены артериальной гипертензией не являющейся симптоматической. Классификация ГБ (ВОЗ) 1 стадия - есть увеличение АД без изменений внутренних органов. 2 стадия - увеличение АД, есть изменения внутренних органов без нарушения функций (ГЛЖ, изменения глазного дна, микропротеинурия). 3 стадия - повышенное АД с изменениями внутренних органов и нарушениями их функций. Мозг (инсульт), сердце (инфаркт), почки (нефросклероз). Артериальная гипертензия — это патологическое состояние организма взрослых, обусловленное длительным подъемом систолического АД выше уровня в 140 мм рт. ст. и диастолического АД выше 90 мм рт. ст. Если диастолическое АД ниже 90 мм рт. ст., а систолическое АД выше 140 мм рт. ст., то такую артериальную гипертензию определяют как изолированную систолическую артериальную гипертензию. Классификация уровней А/Д (с выделением степеней АГ)
Основная причина гипертонической болезни: повторный, как правило, затяжной психоэмоциональный стресс. Стресс-реакция носит выраженный отрицательный эмоциональный характер. Факторы риска гипертонической болезни делятся на: управляемые и не управляемые. К неуправляемым факторам риска относятся: наследственность, пол, возраст, климактерический период у женщин, факторы окружающей среды. К управляемым факторам риска относятся: курение, употребление алкоголя, стресс, атеросклероз, сахарный диабет, избыточное потребление соли, гиподинамия, ожирение. Цели терапии. Основная цель лечения больных АГ состоит в максимальном снижении риска развития ССО и смерти от них. Для достижения этой цели требуется не только снижение АД до нормального уровня, но коррекция всех модифицируемых ФР: курение, ДЛП, гипергликемия, ожирение, и лечение сопутствующих заболеваний — СД и т.д. Целевым уровнем АД при лечении АГ принят < 140/90 мм рт.ст. у всех больных АГ. При хорошей переносимости назначенной терапии полезно снижение АД до более низких значений. При сочетании АГ с СД или поражением почек рекомендуется снижение АД < 130/80 мм рт.ст. При антигипертензивной терапии следует иметь в виду, что трудно достичь уменьшения САД < 140 мм рт.ст. у пожилых больных. При достижении целевых уровней АД необходимо учитывать нижнюю границу снижения АД до 110 мм рт.ст. — САД и 70 мм рт.ст.— ДАД. Современные методы лечения и профилактика гипертонической болезни Критериями успешности лечения гипертонической болезни являются уровень артериального давления, которое должно быть близким к возрастной норме, удовлетворительное самочувствие, отсутствие осложнений лечения. В принципе необходимо избегать резких перепадов давления, особенно у больных с признаками атеросклеротического поражения сердца, мозга, почек. Нормализация давления у этих больных иногда сопровождается ухудшением самочувствия. В таких случаях целесообразно поддерживать артериальное давление на немного повышенном уровне (диастолическое — до 100 мм рт. ст.). Подход к лечению гипертонической болезни — обычной или злокачественной — и к симптоматическому лечению вторичной гипертонии принципиально не различается. В ранней стадии болезни желателен более продолжительный сон, отдых после обеда. Во время отдыха важно стремиться к полной физической и психологической релаксации. При необходимости используют седативные и снотворные средства. Полезны умеренные нагрузки, например лечебная физкультура, ходьба, в пределах, не повышающих артериальное давление и не вызывающих одышку и другие неприятные ощущения. Следует избегать резких и значительных нагрузок — как физических, так и эмоциональных. Обострение болезни, плохая переносимость лечения, осложнения вынуждают дополнительно ограничивать режим. Целесообразно умеренное ограничение поваренной соли. Есть специальная диета для гипертоников. В период тяжелого обострения ограничение должно быть значительным — до 1 г/сут в течение нескольких дней или недель. В остальном диета должна быть обычной, рациональной, при избыточной массе больного — малокалорийной. Употребление алкоголя противопоказано. Использование гипотензивных средств должно основываться на следующих основных принципах: 1) лечение должно быть длительным, а в более тяжелых случаях — непрерывным. Следует избегать смены лекарств, если к этому не вынуждают неэффективность или плохая переносимость лечения; 2) доза должна быть минимально эффективной; 3) выбор лекарств должен соответствовать патофизиологическим особенностям гипертензии у данного больного. Неадекватное лечение, особенно длительное, хуже переносится и чаще ведет к осложнениям; 4) комбинации лекарств должны, как правило, включать препараты разнонаправленного действия с учетом патофизиологических особенностей гипертензии у больного и возможных осложнений лекарственного лечения. В начальных стадиях заболевания широко применяют нелекарственные методы лечения: рациональную психотерапию, релаксационную терапию, аутотренинг, физические упражнения (при этом следует избегать статических нагрузок и большого объема физической работы). Больным с проявлениями эмоциональной гиперреактивности показаны валериана, пустырник, корвалол или транквилизаторы группы бензодиазепина (элениум, седуксен, нозепам, феназепам и др.) в индивидуально подобранных дозах. Медикаментозная терапия антигипертензивными средствами включает на сегодняшний день применение 5 ведущих групп: ингибиторы АПФ, антагонисты рецепторов, чувствительных к ангиотензину II, бета-адреноблокаторы, блокаторы кальциевых каналов, мочегонные. Механизм действия и классификация ингибиторов АПФ Ингибиторы ангиотензинпревращающего фермента (АПФ) с 70-х гг. прошлого века широко вошли в клиническую практику для лечения АГ и являются общепризнанными стандартами. Оригинальность препаратов ингибиторов АПФ состоит в том, что они впервые предоставили врачу возможность активно вмешиваться в ферментативные процессы, протекающие в ренин-ангиотензин-альдостероновой системе (РААС). Широкое применение ингибиторов АПФ обусловлено особенностями их действия и функциями РААС. Локальный ангиотензин II играет значительную роль в развитии структурных изменений при таких патологических процессах, как гипертрофия и ремоделирование миокарда, ишемическая болезнь сердца и атеросклероз. Действуя через блокаду образования ангиотензина II (рис.1), ингибиторы АПФ оказывают влияние на систему регуляции АД и в конечном итоге приводят к уменьшению отрицательных моментов, связанных с активацией рецепторов ангиотензина II 1 подтипа: они устраняют патологическую вазоконстрикцию, подавляют клеточный рост и пролиферацию миокарда и гладкомышечных клеток сосудов, ослабляют симпатическую активацию, уменьшают задержку натрия и воды. Кроме того, кроме воздействуя на прессорные системы регуляции АД, они действуют и на депрессорные системы, повышая их активность за счет замедления деградации вазодепрессорных пептидов – брадикинина и простагландина Е2, которые вызывают релаксацию гладких мышц сосудов и способствуют продуцированию вазодилатирующих простаноидов и высвобождению эндотелий-релаксирующего фактора. Эти патофизиологические механизмы обеспечивают основные фармакотерапевтические эффекты ингибиторов АПФ: антигипертензивное и органопротективное действие, отсутствие значимого влияния на углеводный, липидный и пуриновый обмен, уменьшение продукции альдостерона корой надпочечников, уменьшение выработки адреналина и норадреналина, подавление активности АПФ, снижение содержания ангиотензина II и повышение содержания брадикинина и простагландинов в плазме крови. Начальный эффект ингибиторов АПФ обусловлен их влиянием на РААС системного кровотока, что проявляется подавлением активности АПФ, снижением образования ангиотензина II и приводит к вазодилатации, снижению выработки альдостерона, натрийурезу и некоторому увеличению калия в плазме. К настоящему времени внедрены в клиническую практику уже 3 поколения ингибиторов АПФ. В зависимости от характера химической группы в молекуле препарата, ответственной за взаимодействие с активным центром АПФ, различают:
Существенным различием в химических формулах современных ингибиторов АПФ является наличие или отсутствие сульфгидрильной группы. Эта группа, являющаяся активным лигандом цинка, может усиливать активность ингибитора, то есть степень связывания его с активным центром АПФ. В то же время с сульфгидрильной группой связывают развитие некоторых нежелательных побочных эффектов каптоприла, таких как нарушение вкуса, сыпь. Эта же сульфгидрильная группа, вследствие легкого окисления, может быть ответственна за более короткую продолжительность действия препарата. С другой стороны, некоторые исследователи связывали благоприятное повышение уровней сосудорасширяющих простагландинов с прямым взаимодействием SH-группы каптоприла с фосфорилазой. 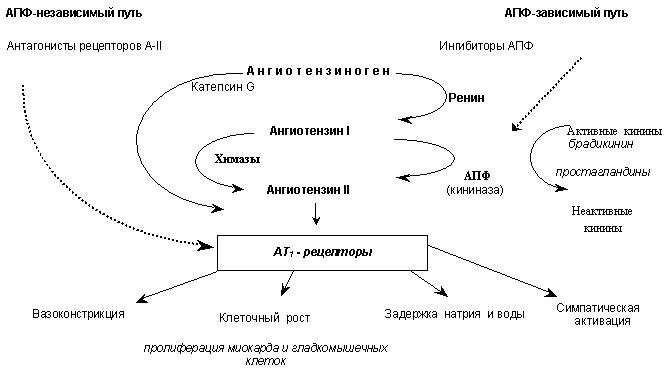 Рис. 1. Механизмы антигипертензивного действия ингибиторов АПФ и антагонистов рецепторов А-II С целью улучшения всасывания большинство современных ингибиторов АПФ выпускаются в виде пролекарств. Ингибиторы АПФ в виде пролекарств отличаются от неэстерифицированных препаратов несколько более отсроченным началом действия и увеличением продолжительности эффекта. Все ингибиторы АПФ можно разделить на активные лекарственные формы и пролекарства.
По продолжительности клинического эффекта ингибиторы АПФ делятся на три группы:
При первичном назначении ингибиторов АПФ больным ГБ в условиях стационара целесообразно проводить острый лекарственный тест с измерением АД и ЧСС ежечасно в течение суток с целью не пропустить «эффект первой дозы», а также ориентировочно прогнозировать наличие эффекта при длительном применении препарата. При первичном назначении ингибиторов АПФ в амбулаторных условиях также желательно проводить острый лекарственный тест. Длительность наблюдения может быть сокращена до 3 часов. Для длительной терапии ГБ рекомендуемая начальная доза каптоприла составляет 12,5 мг 2 – 3 раза в сутки. При необходимости дозу увеличивают с интервалом в 1 – 2 недели, максимально до 100 мг в сутки (табл. 1). Начальная доза эналаприла – 2,5 мг 1 раз в сутки. При необходимости дозу увеличивают с интервалом в 1 –2 недели, максимально до 20 мг 2 раза в сутки. Другие пролонгированные ингибиторы АПФ (лизиноприл, цилазаприл, рамиприл, беназеприл, квинаприл и др.) также начинают принимать с минимальной дозы 1 раз в сутки с последующим поэтапным титрованием дозы до терапевтически эффективной. Таблица 1. |
