Основы ухода за больными хир.профиля. Учебное пособие для студентов II курса благовещенск 2010г. Учебное пособие
 Скачать 6.68 Mb. Скачать 6.68 Mb.
|
|
Сифонная клизма 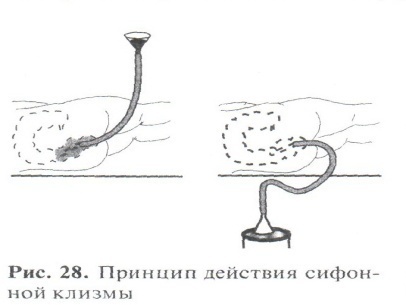 Сифонная клизма является весьма ответственной манипуляцией. Ее обычно ставит врач или сестра в присутствии врача. Подготовка больного и места для процедуры аналогична таковой при обычной очистительной клизме, но длительность манипуляции дольше и затягивается до 1 ч и даже более, когда во что бы то ни стало надо добиться опорожнения кишечника. Иногда эта процедура, вернее ее результат, является жизненно важной и обусловливает дальнейшую лечебную тактику, в то числе и показания к неотложной операции. В ряде случаев настойчивость и терпение при проведении сифонной клизмы позволяют избавить больного от операции, риск которой достаточно велик, а прогноз сомнителен. Так бывает при длительных послеоперационных парезах (атонии) кишечника, когда благодаря действенной сифонной клизме отменяют предполагавшееся наложение кишечного свища для отведения кала или экстренное вмешательство по поводу непроходимости. Для сифонной клизмы пользуются длинным – желудочным (внутренний диаметр не менее 1 см), мягким, но упругим зондом с несколькими боковыми отверстиями в нижнем отделе; стеклянной (металлической или пластмассовой) воронкой емкостью 1-1,5 л. Заготавливают много воды (около 20 л). Воронку надевают плотно на верхний конец зонда. Смазанный вазелином конец зонда вводят не менее чем на 20-30 см (о глубине судят по отметке на зонде). В начале манипуляции зонд и воронка опущены книзу. Заполнив воронку водой так, чтобы в кишечник не вошел воздух, поднимают ее на максимальную высоту (сестра держит правой рукой воронку, а левой фиксирует зонд в заднем проходе или продвигает его), следят, как входит вода в кишечник (быстро или медленно), прислушиваются к ощущениям больного, манипулируют так, чтобы вода не изливалась из заднего прохода мимо трубки. Как только вода почти полностью уйдет из воронки (очень важно именно это «почти», поскольку если уйдет вся вода, то в кишечник попадет воздух, и не создастся феномена сообщающихся сосудов из двух трубок – кишечника и зонда), последнюю опускают, и устанавливаются желаемые условия сифона, когда все жидкое и газообразное содержимое толстого кишечника стремится заполнить зонд и поэтому изливается из воронки в ведро. Заполнение кишечника водой и обратный ток жидкости чередуются много раз. При этом, если из кишечника в воронку поступает обратно чистая вода (признак неэффективности манипуляции), ее можно вернуть в кишечник, а если в воде появляется примесь кала, ее сливают в ведро, а воронку заполняют чистой водой. Зонд в кишке нужно продвигать, способствуя орошению различных отделов кишечника: так, при поступлении воды зонд следует ввести выше, а при опорожнении – оттянуть его назад, помогая излиянию жидкости. Все время надо следить, чтобы в систему не попал воздух и не нарушился механизм сифона. Сифонная клизма является весьма ответственной манипуляцией. Ее обычно ставит врач или сестра в присутствии врача. Подготовка больного и места для процедуры аналогична таковой при обычной очистительной клизме, но длительность манипуляции дольше и затягивается до 1 ч и даже более, когда во что бы то ни стало надо добиться опорожнения кишечника. Иногда эта процедура, вернее ее результат, является жизненно важной и обусловливает дальнейшую лечебную тактику, в то числе и показания к неотложной операции. В ряде случаев настойчивость и терпение при проведении сифонной клизмы позволяют избавить больного от операции, риск которой достаточно велик, а прогноз сомнителен. Так бывает при длительных послеоперационных парезах (атонии) кишечника, когда благодаря действенной сифонной клизме отменяют предполагавшееся наложение кишечного свища для отведения кала или экстренное вмешательство по поводу непроходимости. Для сифонной клизмы пользуются длинным – желудочным (внутренний диаметр не менее 1 см), мягким, но упругим зондом с несколькими боковыми отверстиями в нижнем отделе; стеклянной (металлической или пластмассовой) воронкой емкостью 1-1,5 л. Заготавливают много воды (около 20 л). Воронку надевают плотно на верхний конец зонда. Смазанный вазелином конец зонда вводят не менее чем на 20-30 см (о глубине судят по отметке на зонде). В начале манипуляции зонд и воронка опущены книзу. Заполнив воронку водой так, чтобы в кишечник не вошел воздух, поднимают ее на максимальную высоту (сестра держит правой рукой воронку, а левой фиксирует зонд в заднем проходе или продвигает его), следят, как входит вода в кишечник (быстро или медленно), прислушиваются к ощущениям больного, манипулируют так, чтобы вода не изливалась из заднего прохода мимо трубки. Как только вода почти полностью уйдет из воронки (очень важно именно это «почти», поскольку если уйдет вся вода, то в кишечник попадет воздух, и не создастся феномена сообщающихся сосудов из двух трубок – кишечника и зонда), последнюю опускают, и устанавливаются желаемые условия сифона, когда все жидкое и газообразное содержимое толстого кишечника стремится заполнить зонд и поэтому изливается из воронки в ведро. Заполнение кишечника водой и обратный ток жидкости чередуются много раз. При этом, если из кишечника в воронку поступает обратно чистая вода (признак неэффективности манипуляции), ее можно вернуть в кишечник, а если в воде появляется примесь кала, ее сливают в ведро, а воронку заполняют чистой водой. Зонд в кишке нужно продвигать, способствуя орошению различных отделов кишечника: так, при поступлении воды зонд следует ввести выше, а при опорожнении – оттянуть его назад, помогая излиянию жидкости. Все время надо следить, чтобы в систему не попал воздух и не нарушился механизм сифона. При проведении сифонной клизмы отмечают сначала помутнение, каловое окрашивание воды, поступление в воронку газов, затем комочков кала и слизи и, наконец, густое окрашивание воды, выделение жидкого кала, что свидетельствует об эффективности клизмы. Заканчивая сифонную клизму, следует еще раз промыть кишечник и подставить судно, ибо часто после эффективной сифонной клизмы продолжается опорожнение более высоких отделов кишечника, освобождение от каловых завалов. После эффективной сифонной клизмы больной чувствует значительное улучшение, иногда ее эффект поразителен – он буквально воскресает, освободившись от многодневного калового завала, скопившихся газов, продуктов брожения и гниения. Однако следует учитывать, что это довольно тяжелая процедура для ослабленного пациента, во время ее проведения следует обращать внимание на общее состояние больного. Для очистительных и сифонных клизм пользуются водопроводной водой. Для усиления действия очистительной клизмы к воде добавляют растительное (подсолнечное, оливковое) или вазелиновое масло, а также мыло (мелко наструганные кусочки) без пены. Масло, обволакивая кусочки кала, проникая между калом и кишечной стенкой, способствует их соскальзыванию вниз, мыло оказывает такое же действие и, к тому же, раздражая кишечную стенку, возбуждает перистальтику. Гипертоническая клизма В случае, если очистительная клизма больному противопоказана (ранний послеоперационный период после вмешательства на органах брюшной полости), а необходимо провести стимуляцию перистальтики кишечника, пользуются так называемыми послабляющими клизмами. Среди них в хирургической практике наиболее распространены клизмы из гипертонического раствора поваренной соли: 150-200 мл гипертонического раствора NaCl (9-12%) вводят в ампулу прямой кишки. Вследствие того, что гипертонический раствор является осмотически активным, по осмотическому градиенту в просвет прямой кишки через слизистую кишечной стенки обильно поступает межтканевая жидкость, разжижающая кал; кроме того, крепкий солевой раствор возбуждает перистальтику, и в результате такого сочетанного действия в течение 15-20 мин появляется отчетливая перистальтика и наступает опорожнение кишечника. Гипертоническую клизму можно осуществить с помощью кружки Эсмарха или резинового баллона. Не обязательно пользоваться аптечным гипертоническим раствором; можно готовить его в отделении по мере надобности: 100г соли растворить в 1 л (без осадка) теплой воды; температура раствора для клизмы 37-38о. Солевые гипертонические клизмы нельзя применять длительно, поскольку они раздражают слизистую оболочку прямой кишки. По этой же причине они противопоказаны при различных заболеваниях прямой кишки (геморрое, проктите, полипозе). Поэтому при постоянных запорах, заболеваниях прямой кишки для послабления назначают масляные или ромашковые клизмы: растительное масло, согретое до температуры тела, в количестве 200-150 мл вводят в прямую кишку на ночь, поскольку послабляющий эффект наступает через 10-12 ч; эффективны клизмы из настоя ромашки – 2 столовые ложки ромашки заваривают 4-6 стаканами кипятка, затем процеживают настой через марлю и в теплом виде употребляют для клизмы в количестве 150-200 мл. Постановка клизмы через колостому В ряде случаев приходится ставить клизму через противоестественный задний проход (anuspraeternaturalis) – колостому. Первый раз врач показывает сестре порядок манипуляции, которая требует известной осторожности. Надевают перчатки, затем в свищ вводят густо смазанный вазелином указательный палец, чтобы выявить направление свища и удалить плотные каловые массы у его наружного отверстия. По ходу свища вставляют хорошо смазанную резиновую трубку и далее делают назначенную клизму: очистительную, гипертоническую и даже сифонную (последнюю производят с меньшим количеством воды и под меньшим напором). При этом обязательно защищают бельем кожу вокруг свища. Подготовка больных к оперативным вмешательствам и уход после операций на органах брюшной полости Предоперационный период – это время от момента поступления больного в хирургический стационар до начала проведения оперативного вмешательства. В течение предоперационной подготовки проводятся лечебно-диагностические мероприятия для уточнения основного диагноза и определения оптимальных сроков и объема операции, для выявления и коррекции сопутствующей патологии, подготовки жизненно важных систем и органов к предстоящему вмешательству. Таким образом, комплекс лечебных мероприятий, проводимых перед операцией для перевода основного заболевания в наиболее благоприятную фазу, лечения сопутствующих заболеваний, а также подготовки жизненно важных органов и систем с целью профилактики послеоперационных осложнений и обеспечения гладкого течения послеоперационного периода называется подготовкой больных к операции. Основными задачами предоперационной подготовки являются снижение операционного риска и создание объективных предпосылок для благоприятного исхода оперативного вмешательства. Предоперационная подготовка проводится всем больным. В минимальном объеме и в кратчайшие сроки предоперационная подготовка проводится лишь больным, оперируемым по экстренным и неотложным показаниям. Перед плановой хирургической операцией проводится предоперационная подготовка, целями которой являются: - психологическая подготовка больного; - подготовка органов и систем с целью создания компенсаторных резервов на время операции и послеоперационного периода, коррекция сопутствующей патологии; - специфическая подготовка к конкретному виду оперативного вмешательства; - непосредственная предоперационная подготовка, включающая гигиенические мероприятия, подготовку операционного поля. Выздоровление больного зависит не только от правильно выполненной операции, но и в неменьшей степени от тщательно проведенной предоперационной подготовки. Медперсонал хирургической клиники не только должен знать, как выполнить назначение врача, но и понимать, почему сделано это назначение, в чем заключается позитивное действие процедуры и, что не менее важно, каковы потенциальные негативные последствия невыполнения данного назначения. Врач, назначая ту или иную схему предоперационной подготовки, должен разъяснять среднему и младшему персоналу цели и особенности подготовки к операции каждого конкретного больного и контролировать правильность выполнения назначений. Психоэмоциональная подготовка больных к операции Операция по своей сути является фактом агрессии по отношению к организму больного. Именно так подсознательно больной воспринимает предстоящее оперативное вмешательство, при этом в полной мере осознавая необходимость и потенциальную пользу операции. Поэтому тревога и страх больных являются закономерными спутниками любой операции. Травмирование психики хирургических больных начинается уже с поликлиники, когда врач рекомендует оперативное лечение, и продолжается в стационаре во время предоперационного обследования и подготовки к ней. Предоперационный период – психологически особенно тяжелый для больного. Для этого периода характерны чувство неопределенности, неуверенности, беспомощности, страх перед наркозом, операцией и ее последствиями. Конечно, все люди способны это преодолевать, но практически каждый пациент нуждается в это время в особом внимании и поддержке. В этой связи особое значение приобретает чуткое, внимательное отношение к больному со стороны лечащего врача, среднего и младшего медперсонала. Авторитет врача, высокий профессионализм медицинских сестер способствует установлению доверительных отношений с больным для создания атмосферы спокойствия и уверенности в благополучном исходе операции. Важно проследить, чтобы во время беседы с больным и в документах, доступных для больного (направлении, заключениях исследований и т.д.), не встречались такие пугающие слова, как «рак», «саркома», «злокачественная опухоль» и др. Недопустимо в присутствии больного делать замечания персоналу о неправильном выполнении назначений, тем самым причиняя ущерб авторитету врача или медсестры. При принятом решении об операции врач должен убедительно объяснить больному целесообразность ее выполнения. Недопустимо комментировать состояние больного и высказывать собственное суждение о предстоящей операции. В случае настойчивых расспросов медсестры больным или его родственниками следует тактично переадресовать все вопросы к лечащему или дежурному врачу. При правильно построенной беседе врач укрепляет свой авторитет и больной доверяет ему свое здоровье. Отдельным этапом при работе с пациентом в предоперационный период является помощь в преодолении страха перед болью. Опыт показывает, что страх перед болью усиливает ее восприятие, тогда как отвлечение от переживаний болевых ощущений уменьшает их интенсивность. Аутогенная тренировка и другие техники позволяют задействовать внутренние ресурсы человека, которые обязательно есть у каждого, и направить их на исцеление и умение нейтрализовать болевые ощущения. Выбор метода обезболивания зависит от компетенции врача. В доходчивой форме врач убеждает больного в необходимости того вида обезболивания, который следует применить. Само хирургическое отделение своим внешним видом и режимом работы должно благоприятно действовать на пациента, предупреждая усугубление негативных эмоций. Больные люди всегда угнетены, испытывают страх перед операцией и физической болью. Хирург должен предпринять все усилия для того, чтобы рассеять эти сомнения. Однако врач не должен утверждать, что операция не причинит никакого беспокойства, указывая, что всякая операция сопряжена с риском и возможными осложнениями. Тем не менее необходимо твердо настаивать на том, что реальная польза операции во много раз превышает потенциальный риск. Врач в беседе с больным должен объяснять ему сущность болезни. Если же больной со злокачественной опухолью продолжает сомневаться и упорно отказывается от оперативного лечения, то допустимо сказать, что его заболевание через некоторое время может перейти в рак. Наконец, при категорическом отказе целесообразно сказать больному, что у него начальная стадия опухоли и промедление с операцией приведет к запущенности заболевания и неблагоприятному исходу. Больной должен понять, что в данной ситуации операция является единственным видом лечения. В ряде случаев хирург должен объяснить больному истинную сущность операции, ее последствия и прогноз. Основную роль в нормализации психики больного играет доверие больного по отношению к врачу отделения и всему лечащему персоналу, авторитет и компетентность хирурга. Тем не менее вселение в больного уверенности в успешном исходе операции, выздоровлении зависит не столько от врача, сколько от среднего медперсонала, постоянно контактирующего с больным. Этому способствуют положительные эмоции, музыка, чтение, беседы в строго определенные часы, рекомендованные врачом. Важную роль играет помещение больных, готовящихся к операции, в одну палату с выздоравливающими больными, уже перенесшими аналогичную операцию и подготавливающимися к выписке. В предоперационном периоде (обязательно накануне операции) больным назначаются седативные препараты, анксиолитики, транквилизаторы. Особое внимание следует уделять больным в первые дни пребывания в отделении и непосредственно накануне операции в связи с тем, что именно в это время чаще всего возникают эмоционально-стрессовые реакции. В день операции хирург должен уделить максимум внимания больному, ободрить его, спросить о самочувствии, осмотреть, как подготовлено операционное поле, выслушать сердце и легкие, осмотреть зев, успокоить. Медперсонал, участвующий в операции, должен находиться в операционной еще до прибытия туда больного. Если же больного доставляют туда раньше времени, то там должен быть обеспечен полный порядок и тишина. При операции под местной анестезией разговор должен вестись между хирургом и больным. Громкие разговоры медперсонала, обсуждение отвлеченных тем при сохраненном сознании пациента совершенно недопустимы. При возникновении технических сложностей, когда необходима интраоперационная консультация с другими специалистами, для щажения психики больного целесообразен переход к медикаментозному выключению сознания. Следует учитывать, что момент пробуждения больного не всегда очевиден. Поэтому во избежание последующих недоразумений и неловкости персоналу следует воздержаться от комментариев по поводу оперативного вмешательства до транспортировки больного из операционной. В послеоперационном периоде абсолютно закономерными являются тревога, настороженность, тенденциозное отношение к любым, даже самым незначительным изменениям внешней обстановки и собственных ощущений. В этой ситуации у больного ни в коем случае не должно создаваться впечатления собственной «брошенности» и, что еще хуже, неконтролируемости ситуации медперсоналом. Рядом с больным в первые часы послеоперационного периода должна неотлучно находиться медсестра. Желательно, чтобы во время пробуждения рядом с больным был лечащий врач или оперировавший хирург. При этом при разговоре с больным медперсоналу следует только позитивно комментировать результаты операции вне зависимости от объективной реальности. Предоперационная подготовка к операциям на брюшной стенке и органах брюшной полости Специальной подготовки требуют больные с длительно существующими большими грыжами, у которых в грыжевой мешок входят брюшные органы. Вправление этих органов в брюшную полость вызывает в ней повышение давления, смещение и подъем диафрагмы, что затрудняет деятельность сердца и легких с возможным возникновением острой дыхательной и сердечно-сосудистой недостаточности в послеоперационном периоде. Для адаптации к послеоперационному повышению внутрибрюшного давления больных в течение нескольких дней тренируют. Для этого используют плотно-эластические бандажи на брюшную стенку с изменяемой длиной окружности. Постепенно, в течение 1-2 недель бандаж затягивают все туже, вплоть до полного вправления содержимого грыжевого мешка в брюшную полость. Большое значение в предоперационной подготовке больных с грыжами имеют очищение кишечника слабительными, клизмами и соответствующая диета. Подготовка больных к операциям на желудке определяется общим состоянием больного (обезвоживание, истощение, малокровие), характером заболевания (язва, рак), кислотностью желудочного сока. При сниженной кислотности назначают желудочный сок или хлористоводородную кислоту с пепсином. При повышенной кислотности проводят лечение антацидными, антисекреторными препаратами. При нарушении эвакуации, являющейся следствием стенозирующей опухоли, рубцово-язвенного стеноза, частично переваренная пища, задерживаясь в желудке, подвергается процессам гниения, что является показанием к проведению промывания желудка. При декомпенсированном стенозе, сопровождающимся многократными рвотами, промывание желудка проводят не менее 2 раз в день. Желудок промывают через толстый зонд теплой водой. Критерием эффективности промывания желудка является полное отсутствие примесей в промывных водах («отмыть до чистой воды»). В предоперационном периоде у больных с патологией желудка и двенадцатиперстной кишки назначается диета в рамках 1 стола. При наличии декомпенсированного стеноза пациентам в ходе эзофагогастроскопии за зону сужения устанавливают тонкий термопластичный трубчатый зонд, по которому поступает энтеральное питание, сбалансированные аминокислотные смеси и энергоносители (разведенные питьевой водой до состояния суспензии Нутрикомб, Нутризол и т.п.). При невозможности установки назоэнтерального зонда единственным способом восполнить потребности в энергии и пластическом материале является проведение полного парентерального питания. У больных с длительно существующим стенозом привратника в результате частой и обильной рвоты возникают сильное обезвоживание, истощение, нарушается водно-солевой обмен. При подготовке таких больных к операции все мероприятия направлены на восстановление водно-солевого обмена. На фоне проводимой инфузионной терапии обязательно измеряют суточное количество мочи. Медицинская сестра должна точно знать, сколько мочи выделил больной. Не следует допускать приблизительного подсчета, нужно точно записывать и суммировать количество мочи за сутки, так как показатели диуреза диктуют назначение или отмену ряда мероприятий, направленных на восстановление нарушенного водно-солевого обмена. Так, если количество мочи достигает 1,5-2л за сутки, это указывает на удовлетворительный баланс водного обмена. Особенностями подготовки больных к операциям на печени и желчевыводящих путях являются снижение функциональной нагрузки на эти органы с помощью щадящей диеты и приема пищеварительных ферментов, а также компенсация нарушенных функций печени. При наличии печеночной недостаточности наряду с безжировой диетой, приемом лактулозы назначают витаминотерапию, дезинтоксикационную и антиоксидантную терапию, введение гепатопротекторов. При обтурационной желтухе из-за нарушения синтеза в печени витамина К возникает состояние гипокоагуляции, что требует назначения викасола (синтетического аналога витамина К). Частым спутником механической желтухи является кожный зуд. Купирование зуда, несмотря на прием антигистаминных препаратов и фенобарбитала, является сложной задачей. В связи с этим пациент становится раздражительным и недовольным, что требует понимания и деятельного сочувствия со стороны медперсонала. Следует обращать внимание на наличие у больных с желтухой кожных расчесов для своевременной и регулярной их обработки растворами антисептиков. Особое значение в профилактике послеоперационных осложнений имеет качественная подготовка больных к операциям на толстой кишке. Предоперационная подготовка кишечника при наличии частичной толстокишечной непроходимости обычно проводится стандартными мероприятиями – бесшлаковой диетой и механической очисткой. Ряд авторов рекомендуют применять специальные элементные диеты. При поступлении больному выполняется одна очистительная клизма и назначается диета, включающая детские молочные смеси, витамины, минеральные вещества в течение 10 дней. Питье не ограничено. Перед операцией – еще одна очистительная клизма. Одним из способов подготовки больных к операции на толстой кишке является метод общего промывания желудочно-кишечного тракта (лаваж). Этот метод применим при отсутствии стеноза или его компенсированной стадии и заключается в медленном введении в установленный назогастральный зонд 10л теплой воды. Противопоказаниями являются острая и хроническая субкомпенсированная кишечная непроходимость, выраженная сердечно-сосудистая, почечная, печеночная недостаточность, сахарный диабет, гипопаратиреоз, старческий возраст. В настоящее время с появлением мощных слабительных типа «Фортранс» метод общего промывания желудочно-кишечного тракта потерял актуальность. При стенозирующем раке подготовка толстой кишки сводится к бесшлаковой диете со дня поступления, приему 15% раствора сернокислой магнезии по 30мл 4-6 раз в сутки, вечером накануне операции – 2 очистительные клизмы, утром – одна. При явлениях полной (декомпенсированной) толстокишечной непроходимости консервативные мероприятия имеют характер непосредственной предоперационной подготовки (инфузии, голод), в течение нескольких часов больных экстренно оперируют. Следует отметить, что при подготовке к операциям на толстой кишке голодать не следует, ибо это не только ухудшает общее состояние больного, но и нарушает функцию кишечника. Оптимальным питанием в данном случае следует признать прием сбалансированных смесей для энтерального питания (Нутрикомб, Нутризол и т.п.). Необходимость перорального приема антибиотиков, влияющих на кишечную флору, с целью деконтаминации толстой кишки в настоящее время многими авторами оспаривается. Для операции на заднем проходе (по поводу геморроя, анальных трещин, околопрямокишечных свищей) тщательно освобождают кишечник, так как в послеоперационном периоде искусственно задерживается стул на 4-7 суток. Накануне операции ставят очистительные клизмы до чистой воды. Утром в день операции повторно ставят клизму. Иногда рекомендуется ввести в ампулу прямой кишки после последней клизмы резиновую трубку, с которой больной должен посидеть в туалетной комнате на унитазе в течение 10-15 мин. Это помогает освобождению кишечника от промывных вод. Особенно тщательно выполняют после этого туалет промежности. Иногда в предоперационную подготовку входят ванны для промежности (в воду добавляют перманганат калия до получения розового цвета). |
