Лис - Пропедевтика внутренних болезней (1). Учебное пособие для студентов лечебного, педиатрического, медикопсихологического факультетов допущено Министерством образования
 Скачать 7.2 Mb. Скачать 7.2 Mb.
|
|
Эмбриокардия – наблюдается при выраженном учащении ритма сердца, когда I тон значительно усилен, диастола очень укорочена, II тон практически не слышен. При этом мы выслушиваем только первый тон. Это бывает при пароксизмальной тахикардии (смотри раздел «аритмии»). Сердечные шумы Помимо тонов, при аускультации сердца могут выслушиваться дополнительные звуки, которые называются шумами. У здорового человека шумов нет или выслушиваются функциональные шумы. Не все шумы, выслушиваемые в области сердца, возникают внутри самого сердца. Существуют шумы, которые возникают и вне сердца. Поэтому все выслушиваемые шумы разделяются на: внутрисердечные и внесердечные. Внутрисердечные шумы делятся на: органические (они связаны с поражением клапанов, сужением сосудов и отверстий, сердечной мышцы), функциональные (не связаны с поражением клапанов сосудов и сердечной мышцы). Органические шумы делятся на: 1) клапанные и 2) мышечные. К внесердечным шумам относят: 1) шум трения перикарда, 2) плевроперикардиальный шум, 3) кардиопульмональный шум. Механизм возникновения внутрисердечных шумов В 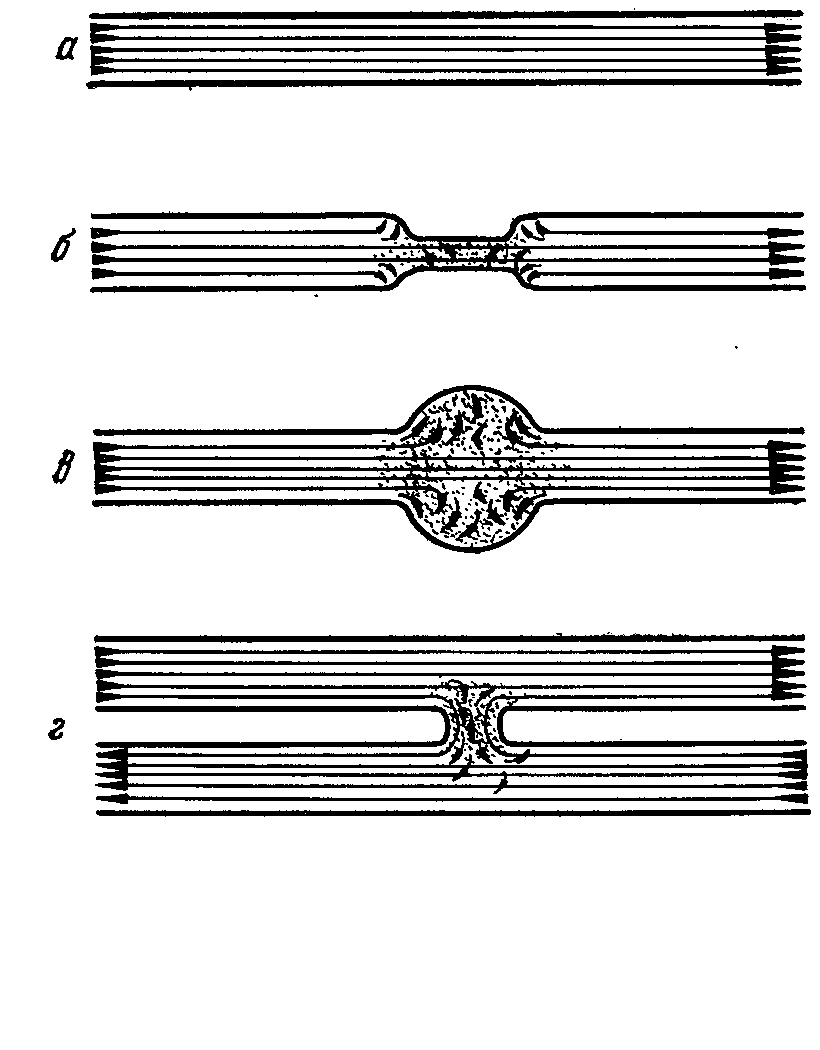 нутрисердечные шумы возникают при прохождении крови через узкие отверстия (рис.33). Так, если створки клапанов спаяны (сращены) между собой, то происходит их сужение (стеноз) и кровь, проходя через него, вызывает образование шума. При уменьшении поверхности створок клапана (при их сморщивании, разрушении) или расширении отверстия, в норме полностью закрываемого клапаном, происходит неполное закрытие его и возникает обратный ток крови через него. Так как это не полностью прикрытое клапаном отверстие оказывается суженым по отношению к нормальному, то при движении крови через образовавшуюся узкую щель возникают вихревые (турбулентные) потоки крови и так же образуется шум. нутрисердечные шумы возникают при прохождении крови через узкие отверстия (рис.33). Так, если створки клапанов спаяны (сращены) между собой, то происходит их сужение (стеноз) и кровь, проходя через него, вызывает образование шума. При уменьшении поверхности створок клапана (при их сморщивании, разрушении) или расширении отверстия, в норме полностью закрываемого клапаном, происходит неполное закрытие его и возникает обратный ток крови через него. Так как это не полностью прикрытое клапаном отверстие оказывается суженым по отношению к нормальному, то при движении крови через образовавшуюся узкую щель возникают вихревые (турбулентные) потоки крови и так же образуется шум. Рис.33. Механизмы возникновения шумов. Сила или громкость шума зависит от двух основных составляющих: 1) скорости движения крови через суженое отверстие. Чем выше скорость движения крови, тем громче шум. Скорость движения крови зависит от сократительной способности миокарда. При возникновении сердечной недостаточности из-за уменьшения скорости движения крови шум может значительно уменьшиться и стать более мягким по тембру. Кроме этого на скорость движения крови оказывает влияние вязкость крови. Чем меньше вязкость крови, тем интенсивнее шум. Так, при анемии шум возникает при движении крови даже через неизмененные отверстия. 2) степени сужения. Чем меньше отверстие (больше сужение), тем интенсивнее шум. Однако это правило выполняется до определенной степени сужения. При резко выраженном сужении шум не усиливается, а, наоборот, ослабевает. Поэтому будет более правильным утверждение (почти аксиома), что возникновение шума, его сила и громкость зависят не столько от каждого из этих факторов в отдельности, сколько от оптимального сочетания степени сужения отверстий и скорости кровотока. Меняя любую из этих составляющих в ту или иную сторону (до оптимального их сочетания), можно добиться возникновения шума или усиления его интенсивности как в эксперименте, так и в клинической практике. Приведем примеры. В норме у здорового человека над областью сердца шумы не выслушиваются, хотя выходные тракты и аорты и ствола легочной артерии относительно уже по отношению к соответствующим желудочкам. Шум не возникает, ибо при относительном стенозировании этих сосудов скорость кровотока через них не достаточна для возникновения шума (нет оптимального сочетания степени сужения и скорости кровотока). Однако при интенсивной физической нагрузке, когда скорость кровотока значительно увеличивается, практически у каждого здорового человека (особенно в подростковом возрасте) можно выслушать шумы над крупными сосудами, в первую очередь над легочной артерией. Почему, например, исчезает диастолический шум при тяжелой степени митрального стеноза? Нарушен оптимальный баланс между составляющими компонентами: степень стеноза высокая, а скорость кровотока через суженое отверстие резко падает. В клинической практике также известны случаи, когда при выраженной недостаточности митрального клапана на фоне одновременной слабости левого желудочка бывший ранее систолический шум резко ослабевает или исчезает, так как падает скорость кровотока. После проведенного курса лечения, когда энергетика левого желудочка восстанавливается и увеличивается скорость кровотока, шум вновь выслушивается с прежней силой. 3) На интенсивность шума оказывает влияние положение больного. Шумы лучше выслушиваются в положении, при котором облегчается ток крови через суженное отверстие. Все систолические шумы лучше выслушиваются в положении лежа, диастолические – сидя или стоя. 4) На громкость выслушиваемого шума оказывают влияние и внесердечные факторы. Те причины, которые приводят к ослаблению тонов сердца, ухудшают выслушивание и шумов (эмфизема легких, ожирение, гидроторакс слева и др.) Шумы в сердце всегда соотносятся с определенной фазой сердечного цикла. Выделяют шумы: систолические - возникают в систолу, выслушиваются между I и II тоном; диастолические - возникают в диастолу между II и I тоном. Так как диастола более продолжительная, то выделяют: протодиастолический шум, он возникает в первой трети диастолы; мезодиастолический шум, он возникает в середине диастолы; пресистолический шум, он возникает в конце диастолы, перед I тоном. Систолический шум возникает при стенозе устья аорты, стенозе устья легочного ствола. При этом в систолу во время сокращения желудочков кровь проходит через суженые отверстия, вызывая завихрения крови и образования шума. Кроме этого систолические шумы возникают при недостаточности атриовентрикулярных клапанов (митрального и трикуспидального). В этих случаях кровь из желудочков движется в направлении обратном основному току крови, т.е. в полость левого или правого предсердия, что называется регургитацией. Она течет через суженное отверстие, поэтому возникают завихрения тока крови и образуется шум. Диастолические шумы возникают при стенозе левого или правого предсердно-желудочкового отверстия, а также при недостаточности аортального клапана или клапана легочного ствола. По тембру выделяют: мягкие или дующие шумы (негрубые) и грубые(скребущие, пилящие). По силе (громкости): тихиеигромкие. По продолжительности: продолжительные и короткие. Если шум занимает всю систолу, сливается с I и II тоном, то его называют пансистолическим, а если он, занимая всю его систолу, но не сливается ни с I, ни со II тоном - голосистолическим. По форме шумы бывают: нарастающие, убывающие, нарастающе-убывающие, убывающе-нарастающие. Нарастающимназывается шум, громкость которого постепенно усиливается. К нему относится пресистолический шум при митральном стенозе. Убывающим называется шум, громкость которого постепенно убывает. К нему относятся шумы при недостаточности митрального, недостаточности аортального, недостаточности трикуспидального клапана и недостаточности клапана легочного ствола. Следует отметить, что большинство клапанных шумов имеют убывающую часть. Нарастающе-убывающие шумы бывают при стенозе устья аорты и легочного ствола. Шумы, связанные с изгнанием крови при сокращении желудочков, как правило, нарастающие-убывающие. Убывающе-нарастающийшум бывает при митральном стенозе. При записи фонокардиограммы можно выявить форму шума: ромбовидную, лентовидную, седловидную, веретенообразную. По наличию или отсутствию интервала между тоном и последующим шумом выделяют: интервальные шумы безинтервальные шумы Есть определенная закономерность: при всех стенозах (митральный, трикуспидальный, стеноз устьев аорты и легочной артерии) фиксируются интервальные, а при недостаточности клапанов (митрального, трикуспидального, аорты, легочной артерии) – безинтервальные шумы. В зависимости от гемодинамической ситуации, в которой шумы возникают, они делятся на: 1. Шумы изгнания, возникающие при изгнания крови в фазу систолы: 1.1. Предсердные систолические (в фазу изгнания крови из предсердий в желудочки через суженные атриовентрикулярные отверстия при митральном и трикуспидальном стенозе). 1.2. Желудочковые систолические (при изгнании крови в систолу желудочков при стенозах устьев аорты и легочной артерии). 2. Шумы обратного тока крови (шумы регургитации) – в результате патологического тока крови через щель, образующуюся между деформированными и укороченными створками клапанов: 2.1. Желудочковые систолические (при недостаточности митрального и трикуспидального клапанов). При этих пороках, помимо основного тока крови в аорту и легочную артерию, часть крови через патологический ток забрасывается в левое и правое предсердие – возникают систолические шумы регургитации. 2.2. Желудочковые диастолические (возникают в фазу диастолы желудочков при обратном токе крови из аорты и легочной артерии в сторону левого и правого желудочков при недостаточности клапанов аорты и легочной артерии. 3. Шумы наполнения (при наполнении кровью левого и правого желудочков в фазу их диастолы): 3.1. Желудочковые диастолические. Естественно, они могут быть только при стенозе левого или правого атриовентрикулярного отверстий. Мышечные шумы Так как работа атриовентрикулярных клапанов зависит от состояния папиллярных мышц, то при их поражении могут возникать мышечные шумы. Объясняются они возникновением относительной недостаточности митрального клапана из-за провисания створок клапана при удлинении или снижении тонуса папиллярных мышц. Кроме этого относительная недостаточность митрального клапана может возникнуть при расширении полости левого желудочка из-за поражения миокарда. При этом расширяется фиброзное кольцо митрального клапана и его створки во время систолы полностью не закрывают митральное отверстие. Подобная же ситуация может возникнуть и при относительной недостаточности трехстворчатого клапана. Функциональные шумы Функциональные шумы возникают при неизмененных клапанах. Механизм их образования может быть связан: с повышением тонуса симпатической вегетативной нервной системы (ускорение тока крови), а также понижением тонуса папиллярных мышц; с уменьшением вязкости крови и в связи с этим с ускорением тока крови через неизмененные отверстия клапанов (анемические шумы). Наблюдаются они чаще у детей и молодых лиц. Проведенные исследования показали, что в подростковом возрасте на пике пубертатного «взрыва» ростовых процессов происходит непропорциональный рост камер сердца и крупных сосудов (аорты и легочной артерий). В частности, формирование аорты и легочного ствола несколько отстает от самого сердца – возникает своеобразный относительный стеноз этих сосудов. Именно этим объясняется наиболее частое выслушивание функциональных шумов в этом возрасте в проекции легочной артерии. Как правило, одновременно здесь же выслушивается физиологический акцент II тона. Отличие функциональных шумов от органических: 1) чаще всего это систолические шумы (диастолические шумы крайне редко бывают функциональными); 2) более изменчивы, непостоянно выслушиваются, исчезают или изменяются при изменении положения тела; 3) по тембру мягкие, негрубые, по продолжительности короткие, часто интервальные; 4) при этом тоны сердца и границы сердца не изменены; 5) функциональные шумы никуда не проводятся; 6) выслушиваются они чаще на верхушке и легочном стволе; 7) функциональные шумы не приводят к нарушению внутрисердечной гемодинамики и общего кровообращения. Повторяемое почти во всех учебниках утверждение о том, что функциональные шумы при физической нагрузке исчезают, справедливо лишь к ситуациям, когда шумы обусловлены дисфункцией папиллярных мышц, понижением их тонуса. При диспропорциональном развитии сердечно-сосудистой системы в детском и подростковом возрасте функциональные шумы при физической нагрузке могут даже усиливаться и особенно хорошо слышны над легочным стволом в положении лежа с задержкой дыхания на выдохе вследствие ускорения тока крови. Внесердечные шумы Шум трения перикарда возникает при сухом перикардите, выраженном обезвоживании, при уремии. Механизм его образования напоминает шум трения плевры. Выслушивается лучше всего в области абсолютной сердечной тупости, при более сильном прижатии стетоскопа на выдохе. Выслушивается в систолу и диастолу, но, в отличие от внутрисердечных шумов, он с тонами сердца не всегда совпадает. Плевроперикардиальный шум – это по существу шум трения плевры. Он выслушивается по границе относительной сердечной тупости, связан с фазами сокращения сердца. При глубоком вдохе усиливается, так как легкие и воспаленная плевра плотнее прижимаются к сердцу. Кардиопульмональный шум наблюдается исключительно редко. Механизм его образования связан с уменьшением в систолу размеров сердца. При этом прилежащие участки легких расправляются, в них поступает воздух. В это время возникает шум, напоминающий везикулярное дыхание. На выдохе, наоборот, – воздух выходит из альвеол и возникает так же шум, напоминающий везикулярное дыхание. Шумы как возможный диагностический признак пороков сердца. Говоря о шумах, следует помнить, что выявление их в области сердца часто ассоциируется с врожденными или приобретенными пороками сердца, обусловленными либо недостаточностью клапана, либо стенозами отверстий, устьев крупных сосудов, либо дефектами межжелудочковой, межпредсердной перегородки и т.д. По своей сути пороки делятся на простые, когда имеется порок какого-то одного анатомического образования (недостаточность митрального клапана, стеноз устья аорты и т.д.); сочетанные, или пороки в одном уровне, например, сочетание недостаточности митрального клапана и стеноза левого атриовентрикулярного отверстия (сочетанный митральный порок); комбинированные (сложные) пороки, или пороки в разных уровнях, например, комбинированный митрально-аортальный порок, представленный недостаточностью митрального клапана и стенозом устья аорты. Анализируя выявленные шумы и решая вопрос о возможном пороке сердца, следует ответить на несколько важных вопросов: 1. Локализация шума (место его наилучшего выслушивания). Она часто напрямую указывает, какой клапан или сосуд поражен. 2. Свойства шума, его характер, сила, тембр, продолжительность. Грубые, продолжительные шумы, как правило обусловлены органическими пороками сердца. 3. Направление проведения (иррадиация) шума. Есть общая закономерность: шумы проводятся по ходу патологического тока крови. Для разных пороков характерно разное направление иррадиации шума. 4. Отношение шума к фазе сердечной деятельности (систолический или диастолический шумы). 5. В каком положении лучше выслушивается шум (стоя, лежа)? Закономерность: шум лучше выслушивается в том положении, в котором облегчается внутрисердечная гемодинамика. Все систолические шумы лучше выслушиваются в положении лежа, диастолические – сидя или стоя. 6. Какова связь шума с фазами дыхания? Известно, что при глубоком вдохе лучше выслушиваются шумы, обусловленные пороком трехстворчатого, на выдохе – двухстворчатого клапанов. 7. Шумы выслушиваются в одной или нескольких точках? Если шумы одновременно выслушиваются над разными клапанами, приходится решать, сколько клапанов поражено, один порок у пациента или несколько. В связи с этим полезно помнить следующее: 7.1. Наличие систолического и диастолического шумов над одним из клапанов свидетельствует о сочетанном пороке (недостаточности клапана и стенозе отверстия или устья). 7.2. Если над одним из клапанов выслушивается систолический шум, а над другим – диастолический, речь идет, как минимум, о двух пороках. 7.3. Если над разными клапанами выслушиваются шумы в одну и ту же фазу (например, в систолу), но тембр этого шума совершенно разный (над одним мягкий, дующий, над другим – грубый, скребущий), то речь идет о двух пораженных клапанах. 7.4. Если над разными клапанами выслушиваются в одну и ту же фазу одинаковые по тембру шумы, можно воспользоваться следующим приемом: перемещаем стетоскоп по линии, соединяющей клапаны, над которыми выслушиваются шумы, и отмечаем изменение его громкости; если в каком-либо месте шум прерывается или резко ослабевает, а затем при приближении к другому клапану вновь усиливается, то чаще всего имеется поражение двух клапанов. 7.5. Помогает разграничить шумы и характер их проведения. Например, систолический шум при недостаточности митрального клапана хорошо слышен на верхушке сердца, проводится в левую подмышечную область и т. Боткина-Эрба; он может выслушиваться и над аортальным клапаном, но проводиться на сонные артерии этот шум не может в отличие от систолического шума, связанного со стенозом устья аорты. Комплексная характеристика шумов при наиболее распространенных пороках сердца 1. Недостаточность митрального клапана. Шум регургитации вследствие обратного тока крови в левое предсердие в систолу левого желудочка. Шум систолический, точка наилучшего выслушивания – верхушка сердца, проводится в двух направлениях: в левую подмышечную впадину и по левому краю грудины в III-IV межреберья (т. Боткина-Эрба). Лучше выслушивается в положении лежа на левом боку с задержкой дыхания на выдохе. 2. Недостаточность трехстворчатого клапана. По аналогии с митральным клапаном по гемодинамическому механизму возникающий шум – шум регургитации вследствие обратного тока крови в правое предсердие в систолу правого желудочка. Шум систолический, точка наилучшего выслушивания – основание мечевидного отростка, может проводиться по правому краю грудины. Лучше выслушивается в положении лежа с задержкой дыхания на вдохе. 3. Стеноз левого атриовентрикулярного отверстия. Шум диастолический (прото-мезо-диастолический или, чаще, пресистолический), возникает в фазу диастолы желудочков при прохождении крови из левого предсердия в левый желудочек. Лучше всего выслушивается на верхушке или в точке проекции митрального клапана (место прикрепления III ребра к левому краю грудины), точка выслушивания его часто ограничена, шум практически никуда не проводится. Лучше выслушивается в положении сидя с задержкой дыхания на выдохе. 4. Стеноз правого атриовентрикулярного отверстия. Как самостоятельный порок, встречается редко. Шум диастолический, возникает при прохождении крови через суженое атриовентрикулярное отверстие в правый желудочек. Точка выслушивания – основание мечевидного отростка, в положении сидя.  Рис.34. Схема возникновения шумов при пороках сердца (слева направо): при недостаточности митрального клапана, митральном стенозе, стенозе устья аорты, недостаточности аортального клапана 5. Недостаточность клапана аорты. Диастолический шум обратного тока крови, возникает в фазу диастолы желудочков в результате обратного тока крови через щель между деформированными створками аортального клапана. Шум нежный, льющийся, иногда трудно диагностируемый. Точка максимального выслушивания – II межреберье у правого края грудины (точка выслушивания аортального клапана), но очень часто лучше выслушивается по центру грудины или в точке Боткина-Эрба. Лучше выслушивается в положении сидя с наклоном туловища вперед. 6. Недостаточность клапана легочной артерии. Чаще имеет место относительная недостаточность этого клапана на фоне длительной легочной гипертензии и последующего расширения ствола легочной артерии. Возникающий в таких случаях шум (шум Грехема-Стилла) – протодиастолический шум в результате обратного тока крови из легочной артерии в правый желудочек. Точка максимального выслушивания – II межреберье у левого края грудины (точка выслушивания клапана легочной артерии). Шум может проводиться вниз по направлению к правому желудочку. Лучше выслушивается в положении сидя или стоя. 7. Стеноз устья аорты. Часто встречающийся порок сердца, особенно у мужчин. Возникающий шум систолический, грубый, скребущий. Точка наилучшего выслушивания - II межреберье у правого края грудины. Проводится в подключичные, сонные артерии, в межлопаточную область. Лучше выслушивается в положении лежа на спине. 8. Стеноз легочной артерии. Чаще встречается как изолированный врожденный порок, редко – ревматического происхождения. Шум систолический. Точка оптимального выслушивания - II межреберье у левого края грудины. Практически никуда не проводится. Лучше выслушивается в положении лежа на спине. Систематизация областей аускультации сердца I. Зона левого желудочка: это большая зона вокруг и выше верхушки, простирающаяся от точки максимального толчка до третьего, четвертого и пятого межреберья и передней подмышечной линии. При увеличении левого желудочка эта область распространяется медиально, а также вниз и влево. При увеличении правого желудочка она начинается на верхушке и распространяется латерально и иногда вверх. В этой зоне лучше всего выслушивается I тон. В эту область хорошо проводится аортальный компонент II тона, III физиологический и патологический тоны, IV тон; диастолические и пресистолические шумы при митральном стенозе; тон открытия митрального клапана; мягкий дующий диастолический шум при аортальной недостаточности, резкий систолический шум аортального стеноза, мягкий систолический шум митральной недостаточности. Тон открытия митрального клапана хорошо выслушивается именно в этой области (III межреберье слева), но он может распространяться на всю область и за ее пределы благодаря своей высоте. Легочный компонент II тона обычно плохо передается в данную область. В случае легочной гипертензии легочный компонент II тона может выслушиваться на верхушке вследствие того, что область правого желудочка у этих больных распространяется до верхушки. II. Зона правого желудочка: эта область включает в себя четвертое и пятое межреберье с обеих сторон грудины, а также саму грудину в ее нижней части. При увеличении правого желудочка она распространяется до точки верхушечного толчка, так что шум трикуспидальной недостаточности будет выслушиваться даже на верхушке. Легочный компонент II тона обычно плохо проводится в эту область, но может хорошо прослушиваться при легочной гипертензии. В этой зоне хорошо выслушивается щелчок открытия трехстворчатого клапана, III и IV тон, (если они образованы в правом желудочке); мягкий дующий диастолический шум недостаточности клапана легочной артерии; грубый систолический шум стеноза легочной артерии; диастолический шум трехстворчатого стеноза; дующий систолический шум трикуспидальной недостаточности; грубый систолический шум при ДМЖП. III. Зона левого предсердия: это зона, расположенная слева от позвоночника (между позвоночником и углом левой лопатки). В ней часто хорошо выслушивается тон открытия митрального клапана. Здесь же хорошо выслушивается систолический шум митральной недостаточности. Эта зона включает в себя III, IV и V межреберья от срединно-ключичной до средней подмышечной линии слева. IV. Зона правого предсердия: эта область находится в IV и V правых межреберьях, справа и частично выше области правого желудочка. Тоны и шумы здесь плохо прослушиваются. Однако мягкий, дующий систолический шум трехстворчатой недостаточности часто хорошо прослушивается в этой области. V. Аортальная зона: она начинается в III левом межреберье, достигает III и II правых межреберий и поворачивает вверх к правой ключице и правой шейной области. В этой зоне хорошо выслушивается сосудистый компонент I тона и аортальный компонент II тона (в III межреберье слева). Именно акцент II тона при артериальной гипертензии лучше выслушивается в в III межреберье слева. Грубый систолический шум аортального стеноза обычно лучше слышен в III межреберье слева, но есть исключения: при выраженном постстенотическом расширении шум лучше выслушивается в III и II правом межреберьях. Шум аортального тока может быть максимальным слева или справа от грудины. Мягкий диастолический шум при аортальной недостаточности ревматической этиологии лучше слышен в III межреберье слева и II или III межреберьях справа при сифилитических и атеросклеротических поражениях с выраженным расширением восходящей аорты. В этой же зоне хорошо слышен «шум мотора» при открытии Баталлового протока и систолический шум при коарктации аорты. VI. Зона легочной артерии: она начинается в I левом межреберье и распространяется вниз до второго и третьего межреберий. В случаях аневризмы легочной артерии она может распространяться латерально почти до борозды между левым плечом и грудью. В этой зоне хорошо выслушивается легочный компонент II тона, грубый систолический шум стеноза клапана легочной артерии и мягкий, дующий диастолический шум недостаточности клапана легочной артерии; множество шумов у детей; шум мотора при незаращении Баталового протока. VII. Зона нисходящей грудной аорты. Задняя пульмонарная зона. Задняя левопредсердная зона. Зона нисходящей грудной аорты расположена над позвоночником и слева от него от II до Х позвонка. Характерный шум коарктации аорты слышен здесь как постоянный шум. Задняя пульмонарная зона расположена с обеих сторон от позвоночника – от IV до VII позвонка. Шумы клапанного стеноза легочной артерии или коарктации легочных сосудов часто хорошо выслушиваются над этими областями. Задняя левопредсердная зона находится слева от позвоночника – от VI до VII позвонка. Систолический шум митральной недостаточности часто слышен в этой зоне, особенно если левое предсердие резко расширено и шум грубый. ИССЛЕДОВАНИЕ СОСУДОВ АРТЕРИАЛЬНЫЙ ПУЛЬС Исследование периферических артерий начинают с осмотра, во время которого может быть обнаружена видимая пульсация, например, сонных артерий на шее. В норме эта пульсация незначительная. Усиленная пульсация сонных артерий наблюдается при недостаточности аортального клапана и называется «пляской каротид». Но наибольшее значение в исследовании периферических артерий имеет пальпаторное определение периферического артериального пульса. Пульсом (pulsus) называют ритмичные колебания стенки артерий, обусловленные изменением их кровенаполнения в результате сокращений сердца. Основной клинический метод оценки состояния артерий и их пульсации - это пальпация (ощупывание). Пульс можно определять на сонных, плечевых, лучевых, бедренных, подколенных артериях и артериях стоп. Общепринятыми являются оценка периферического артериального пульса и его характеристика на лучевых артериях. Исследование пульса производят в области лучевой артерии в дистальной ее части. Это место наиболее удобно для оценки пульса, потому что артерия лежит здесь сразу под кожей, на плотной кости. Сначала исследуют пульсацию лучевых артерий одновременно на обеих руках (рис.35). 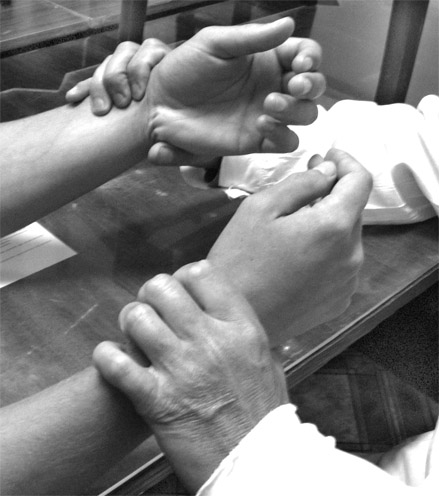 Рис.35. Исследование пульса на двух руках В норме пульсовые колебания одинаковы на обеих соответствующих артериях. Если пульсовые волны отличаются по своим характеристикам на правой и левой лучевых артериях, то такой пульс называется различным (р. differens). Это различие касается наполнения и напряжения пульса. Если с одной стороны пульс оказывается меньшего наполнения и напряжения, то следует думать о сужении артерии по пути прохождения пульсовой волны. Это может быть при расслаивающей аневризме аорты, периферической эмболии артерии, сдавлении подключичной артерии расширенным левым предсердием (синдром Савельева-Попова) или увеличенными лимфатическими узлами. В дальнейшем определение пульса проводят только на одной руке. Пальцами правой кисти врач охватывает предплечье обследуемого близ лучезапястного сустава таким образом, чтобы большой палец располагался на тыльной стороне предплечья, а два - три других - на передней его поверхности, в области лучевой артерии. Двумя - тремя пальцами осторожно ощупывают область артерии, сдавливая ее с различной силой, вплоть до полного прекращения периферического кровотока. Обычно лучевая артерия прощупывается в виде эластического тяжа. При атеросклеротическом поражении стенки артерии могут быть уплотнены, она становится извитой. Исследование пульса производят с целью оценки следующих его основных свойств: частоты, ритмичности, напряжения, наполнения, величины, формы пульсовой волны. Частота пульса определяется путем подсчета пульсовых ударов за 15-30 секунд с умножением полученной цифры на 4-2. При неправильном ритме следует считать пульс в течение всей минуты. Нормальная частота пульса 60-90 ударов в минуту, у детей пульс чаще. Частый пульс – p. frequens, редкий – rarus. В положении сидя частота пульса увеличивается на 4-6, стоя – на 6-8 ударов. С возрастом пульс замедляется из-за снижения активности синусового узла. Повышение температуры на 1º учащает пульс на 8-10 ударов. Наиболее частые причины учащения пульса: сердечная недостаточность, интоксикации, анемия, повышение тонуса симпатической нервной системы (тиреотоксикоз, физическая нагрузка), прием некоторых лекарств (кофеин, атропин, коринфар и др). Причины замедления пульса: повышение тонуса блуждающего нерва (менингит, опухоли головного мозга, почечная, печеночная колики, микседема, механическая желтуха); применение наркотиков, сердечных гликозидов, β-адреноблокаторов; тяжелые поражения синусового узла (синдром слабости синусового узла), атриовентикулярная блокада III степени. Ритм пульса может быть правильным(р. regularis) и неправильным (р. irregularis). Обычно пульсовые волны следуют через одинаковые по продолжительности промежутки времени. При аритмиях систолический выброс при отдельных сокращениях сердца может быть очень маленьким. Пульсовая волна при этом может не доходить до лучевой артерии и пульсовые колебания не воспринимаются пальпаторно. Поэтому, если одновременно определять число сердечных сокращений при аускультации сердца и при пальпации пульса на лучевой артерии в течение одной минуты, то выявится разница. Она нызывается дефицитом пульса. Такой пульс с дефицитом (р. deficiens) бывает при мерцательной аритмии с тахикардией вследствие большого различия в продолжительности разных диастолических пауз и, следовательно, в величине наполнения левого желудочка. Это приводит к значительной разнице в величине сердечного выброса во время отдельных систол. При большом дефиците пульса страдает периферическое кровообращение. Например, если дефицит пульса по отношению к числу сердечных сокращений составляет 30, то это значит, что сердце 30 раз сократилось «вхолостую», при этом органы и ткани не получили необходимые питательные вещества, кислород, энергию. Для подсчета дефицита пульса необходимо участие двух медицинских работников: по команде одновременно один из них подсчитывает число сердечных сокращений аускультативным методом, второй - частоту пульса на лучевой артерии. Напряжение пульса характеризуется тем давлением, которое нужно оказать на сосуд, чтобы полностью прервать пульсовую волну на периферии. Напряжение пульса зависит от артериального давления внутри артерии, которое и может быть ориентировочно оценено по напряжению пульса. Различают пульс напряженный, или твердый (р. durus), и пульс мягкий (р. mollis), ненапряженный. Наполнение пульса соответствует колебаниям объема артерии в процессе сердечных сокращений. Оно зависит от величины систолического выброса, общего количества крови и ее распределения. По наполнению различают пульс полный (р. р1еnus), и пульс пустой (р. vacuus). Таким образом, по наполнению пульса мы косвенно судим о функциональном состоянии левого желудочка. Величина пульса – интегральный показатель, зависящий от наполнениия, напряжения пульса, эластических свойств сосудов и величины колебания систолического и диастолического артериального давления. Если у пациента одновременно увеличивается ударный объем левого желудочка и отмечаются значительные перепады АД в систолу и диастолу, а также снижается тонус сосудистой стенки, то пульс на периферической артерии воспринимается большим, полным (р. мagnus, или altus). Такой пульс встречается при недостаточности клапана аорты, тиреотоксикозе, лихорадке. Наоборот, при одновременном уменьшении выброса крови на периферию, небольшом перепаде АД в систолу и диастолу, фиксируется малый по величине пульс (р. parvus). Такой пульс отмечается при стенозе устья аорты, тахикардии, острой сердечной недостаточности. Крайне низкая величина пульса – нитевидный (p. filiformis) отмечается при шоке, массивной кровопотере, когда одновременно снижается наполнение и напряжение пульса, систолический выброс и давление. Форма пульса характеризуется быстротой подъема и падения давления внутри артерии. Пульс, характеризующийся быстрым подъемом пульсовой волны и быстрым падением, носит название быстрого(р. celer). Такой пульс наблюдается при недостаточности аортального клапана. При этом пульс бывает не только скорым, но и высоким (р. celer et altus). Противоположная форма пульса – медленныйи малый (р. tardus et parvus) характеризуется медленным подъемом пульсовой волны и постепенным ее снижением. Такой пульс встречается при стенозе устья аорты. Обычно при ритмичном пульсе пульсовые волны, следующие друг за другом, одинаковы по величине - это равномерный пульс (р. aequalis). При расстройствах ритма пульсовые волны могут иметь разную величину - неравномерный пульс (р. inaequalis), что зависит от разницы в величине диастолического наполнения и систолического выброса левого желудочка. Однако бывают ситуации, когда пульс ритмичный, а пульсовые волны разные по величине альтернирующий пульс (р. alternans). Это связано с существенными колебаниями сердечного выброса и встречается при тяжелом поражении миокарда, быстрой его истощаемости (миокардит, инфаркт миокарда). В период снижения пульсовой волны может ощущаться небольшой новый подъем. Такой двойной пульс носит название дикротического (p. dicroticus). В норме дикротическая волна очень хорошо заметна на центральных сфигмограммах и обусловлена отраженной волной при ударе крови о закрывшиеся створки клапана аорты в начале диастолы. При сохраненном тонусе сосудистой стенки дикротическая волна пальпаторно на периферических артериях не определяется. Появление дикротического пульса – результат падения тонуса сосудистой стенки и часто бывает при тяжелых интоксикациях, инфекционных заболеваниях, лихорадках. В редких случаях при слипчивом перикардите за счет сдавления крупных вен и уменьшения кровенаполнения сердца на вдохе пульсовые волны могут быть меньше, чем на выдохе – парадоксальный пульс (p. paradoxux). Артериальный пульс можно записать графически в виде сфигмограммы с помощью аппарата сфигмографа. При этом датчик прибора накладывается на сонную, подключичную или лучевую артерии и колебания сосудистой стенки записываются на бумаге в виде кривой сфигмограммы. Различают сфигмограммы: 1. Прямую и объемную. 2. Центральную и периферическую. При прямой сфигмографии регистрируются колебания непосредственно с сосудистой стенки. Объемная сфигмография регистрирует суммарные колебания объема определенного участка тела. Регистрируется объемная сфигмограмма с помощью манжеты, накладываемой на конечность. Центральная сфигмограмма записывается с сонных и подключичных артерий, периферическая – с лучевой, бедренной и других периферических артерий. Кривая периферической сфигмограммы состоит из крутого восходящего колена (анакроты), вершины кривой и более пологого нисходящего колена (катакроты). На катакроте регистрируется дикротический зубец, обусловленный отраженной волной при ударе крови о створки клапана аорты в начале диастолы. На центральной сфигмограмме регистрируются небольшие преанакротические колебания, анакрота более крутая, имеется выраженная инцизура на катакроте, соответствующая моменту закрытия аортального клапана и малой дикротической волне. С помощью сфигмограммы можно оценить практически все параметры пульсовой волны: форму, скорость подъема анакроты и падения катакроты, амплитуду колебания пульсовой волны, величину дикротической волны, ритм, равномерность и т.д. Практикующий врач любой специальности должен уметь исследовать пульс на других сосудах: височных, сонных, бедренных, подколенных артериях, артериях тыла стопы и др. Это особенно необходимо при подозрении на их поражение (облитерирующий эндартериит, атеросклероз, тромбоз сосудов). 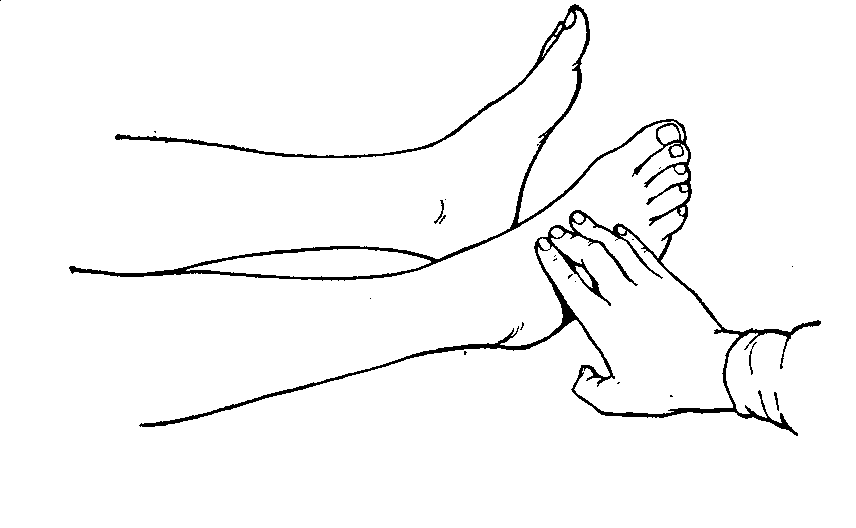 Рис.36. Исследование пульса на тыльной артерии стопы Височные артерии пальпируют кончиками II-IV пальцев в проекции височной ямки. Для пальпации сонных артерий поворачивают голову в противоположную сторону и, слегка отодвигая внутренний край m. sternocleidomastoideus, легким давлением определяют пульсирующую сонную артерию. Производить это надо осторожно из-за опасности каротидного рефлекса, вследствие которого может возникать резкое замедление сердечной деятельности и значительное падение артериального давления. Клинически это проявляется головокружением, обмороком, судорогами. Бедренная артерия (a. femoralis) хорошо прощупывается в паховой области, легче – при выпрямленном бедре с небольшим его поворотом кнаружи. Пульс подколенной артерии (a. poplitea) прощупывается в подколенной ямке в положении больного лежа на животе с согнутой в коленном суставе ногой. Задняя большеберцовая артерия (a. tibialis posterior) пальпируется в мыщелковом желобке за внутренней лодыжкой; артерии тыла стопы (a. torsalis pedis) прощупываются на тыльной поверхности стопы, в проксимальной части первого межплюсневого пространства (рис.36). Исследование капилляров Исследование капилляров осуществляется с помощью осмотра и методом капилляроскопии. В частности, при недостаточности клапана аорты, а иногда при тиреотоксикозе можно визуально выявить патологический капиллярный пульс Квинке. Для его выявления следует слегка нажать на конец ногтя, чтобы посредине его образовалось небольшое белое пятно: при каждом пульсовом ударе оно будет расширяться, а затем сужаться. При капилляроскопии наиболее часто изучается состояние капилляров края ногтевого ложа фаланги IV пальца под малым увеличением микроскопа. В нормальных условиях капилляры видны в виде вытянутых петель на желтовато-розовом фоне. Число капилляров в норме 16-20 в поле зрения. Капилляроскопическая картина изменяется при спазме сосудов, застойных явлениях, сахарном диабете. Аускультация артерийОна производится без существенного надавливания стетоскопом на артерию, так как при большом давлении искусственно вызывается стенотический шум. Отмечают следующие основные места выслушивания: сонная артерия - у внутреннего края грудинно-ключично-сосцевидной мышцы на уровне верхнего края щитовидного хряща; подключичная - под ключицей; бедренная - под пупартовой связкой; почечная - в околопупочной области слева и справа. В нормальных условиях I и II тоны выслушиваются только над сонными и подключичными артериями: I тон зависит от прохождения пульсовой волны, II тон связан с захлопыванием клапанов аорты и легочной артерии. Над периферическими артериями в норме выслушивается только систолический тон и шум. При недостаточности аортального клапана на бедренной артерии может выслушиваться двойной тон Траубеи двойной шум Виноградова-Дюрозье. Шумы в артериях выслушиваются при их расширении или сужении, а также при проведении шумов, образующихся в сердце. |
