Лекция 5
Дисциркуляторные процессы: тромбоз, эмболия, инфаркт, нарушение лимфообращения и содержания тканевой жидкости.
1. ТРОМБОЗ
Thrombosis - свертывание. Прижизненное свертывание крови.
Выделяют 4 биохимических стадий свертывания крови:
тромбопластина;
тромбина;
фибрина-мономера;
фибрина полимера.
Процесс свертывания крови осуществляется в виде каскада реакций (теория каскада). Он характеризуется последовательной активизацией белков-предшественников - факторов свертывания.
Известны 13 факторов свертывания:
фибриноген (гликопротеид, синтезируется в печени);
протромбин (гликопротеид, синтезируется в печени);
тромбопластин (простой белок + липидный компонент);
кальций;
проакцеллерин (бета глобулин);
акцеллерин (бета глобулин);
проконвертин (бета глобулин, синтезируется в печени);
антигемофилический (бета глобулин);
фактор Кристмаса (бета глобулин);
фактор Колера (алфа глобулин, синтезируется в печени);
предшественник тромбопластина плазмы (бета глобулин);
фактор контакта (фактор Хагемана) (гамма глобулин);
фибринстабилизирующий фактор (бета глобулин, синтезируется в печени).
Решающую роль в процессах тромбообразования играют тромбоциты, которые выделяют больше 10 факторов, влияющих на всех стадиях свертывания крови.
Характеристика биохимических стадий свертывания крови
1. Стадия тромбопластина
Начало – контакт крови с чуждой поверхностью с активизацией 12 фактора (фактора контакта или фактора Хагемана). После чего происходят 8 последовательных процессов:
разрушение тромбоцитов;
выделение особого тромбоцитарного фактора (фактор 3);
активизация группы факторов(4,7,8,9);
образование немного тромбопластина;
переход проконвертина в конвертин;
образование небольших количеств тромбина;
активизация ацеллерина;
образование больших количеств тромбопластина.
2. Стадия тромбина
На этой стадии под влиянием факторов 3,4,5,7 протромбин (очень большая и сложная молекула) расщепляется и образуется небольшая активная молекула тромбина.
3. Стадия фибрина- мономера
Под влиянием тромбина фибриноген из растворимой формы переходит в нерастворимую – фибрин-полимер, образующий желеподобную гомогенную массу. Это незрелый фибрин.
4. Стадия фибрина – полимера
Под влиянием 13 фактора (фибрин-стабилизирующего) незрелый фибрин-мономер путем полимеризации превращается в зрелый фибрин- полимер. Фибрин – полимер формирует волокна, большие количества которых образуют войлочноподобную (ватоподобную) массу. Эта ватоподобная масса и является тромбом- сгустком крови.
Именно такая масса способна задержать (агглютинировать) белки крови и клетки крови.
Выделяют также и морфологические стадии тромбообразования (морфогенез тромбообразования).
Их – 4:
агглютинация тромбоцитов;
образование фибрина;
агглютинация эритроцитов;
преципитация белков плазмы.
1. Агглютинация тромбоцитов
Происходит в несколько этапов. На которых тромбоцит выполняет разные действия, в результате которых образуется особое вещество
ТРОМБОКСАН. Он вызывает лавинообразную агглютинацию (склеивание) большого числа тромбоцитов в месте повреждение. Это позволяет сконцентрировать на месте повреждения большое количество факторов свертывания крови.
2. Образование фибрина
Базой для образования нитей фибрина являются скопления тромбоцитов, где концетрируются много факторов крови. На заключительном этапе этой стадии под влиянием ретрактозима (фермент отжатия) рыхлые волокна фибрина теряют воду и приобретают достаточную прочность, чтобы удержать белки и клетки крови.
3. Агглютинация эритроцитов
Начинается после формировния прочных нитей фибрина, способных удержать клетки крови- эритроциты, лейкоциты.
4. Преципитация белков плазмы
Заключительный этап формирования тромба. На этом этапе происходит пропитывание белками плазмы тромботической массы.
Морфология тромба
Размеры - разнообразны – от мелких до очень крупных, иногда заполняющих всю венозную систему нижней части тела.
Внешний вид – это сухая крошащаяся масса с волнообразной поверхностью.
Прикрепление- головка тромба обязательно очень прочно спаяна с местом повреждения и при отделении тромба образуется язвенный дефект.
Состав тромба: фибрин, эритроциты, лейкоциты, тромбоциты , белки.
Выделяют 3 типа тромбов:
белый;
красный;
смешанный.
Белый тромб. Состав-фибрин, лейкоциты, тромбоциты, белки плазма. Цвет - белый, поскольку отсутствуют эритроциты.
Красный тромб. Состав- фибрин, лейкоциты, тромбоциты, белки, эритроциты. Цвет- красный, поскольку присутствуют эритроциты.
Смешанный тромб характеризуется чередованием красных и белых полос.
На формирование типов тромба влияют 2 фактора: скорость кровотока и скорость тромбообразования. При быстром токе крови и медленном тромбообразовании формируется белый тромб (вымываются эритроциты). При медленном токе крови и быстром тромбообразовании формируется красный тромб (эритроциты успеваются осесть в массе тромба).
Тромбы могут быть:
пристеночными (остается просвет сосуда);
закупоривающими (просвет сосуда закрыт);
прогрессирующими (быстро растущий процесс тромбообразования чаще в венах нижней части тела, когда тромбообразование начинается с вен ног, а завершается в нижней полой вене);
шаровидный тромб образуется в левом предсердии (чаще при стенозе отверстия между предсердием и желудочком);
дилятационный (образуется в местах выбухания стенки сердца и сосуда).
Патогенез тромбоза
Включает 2 группы факторов: местные и общие.
Местные:
изменения сосудистой стенки;
замедление кровотока;
нарушения тока крови.
Общие
нарушение регуляции свертывающей и противосвертывющей систем;
изменения качества крови.
МЕСТНЫЕ
1. Изменения сосудистой стенки играют особую роль. Главное- функция эндотелия. При выработке эндотелием противосвертывающих факторов тромбоза не происходит. Особым противосвертывающим фактором является ПРОСТАЦИКЛИН. Он препятствует склеиванию (агглютинации тормбоцитов).
Повреждение эндотелия ведет к тромбообразованию. Повреждения могут быть травматическими, воспалительными, атеросклеротическими, ангиневротическими (артериальная гипертония).
2. Замедление тока крови.
3. Нарушение тока крови способствуют тромбообразованию. Обычно эти факторы сопровождают такие патологические процессы, как-то: аневризмы сосудов и сердца, варикозные расширения вен чаще на ногах, ослабление сердечной деятельности.
Однако оба эти фактора срабатывают только тогда, когда имеет место тяжелое повреждение эндотелия.
ОБЩИЕ
1. Нарушение регуляции гемостаза.
Это значит изменение соотношения между свертывающей и противосвертывающей системами. В норме оно находится в пропорции: 1:5. Противосвертывающая система должна быть в 5 раз мощнее, чем свертывающая.
Причины: инфекции, аутоаллергия, интоксикация, неправильное лечение при использовании коагулянтов и антикоагулянтов.
2. Изменения качества крови. Это:
Причин: лейкозы, атеросклероз, ревматические болезни, лекарства, стероиды, контрацептивы.
Исход тромбоза
Бывает:
1. Благоприятный:
асептическое расплавление (аутолиз) - под влиянием ферментов;
организация - замещение тромба соединительной тканью;
обезыствление - пропитывание известью.
2. Неблагоприятный:
отрыв – тромбоэмболия;
гнойное расплавление (нагноение).
Значение тромбоза
Бывает:
1. Благоприятное.
Способствует заживлению ран, повреждений стенок сосудов и сердца.
2. Неблагоприятное:
обтурация просветов сосудов с развитием инфаркта;
сепсис - при нагноении- с распространением гнойного процесса на весь организм;
тромбоэмболии.
2. ЭМБОЛИЯ
Эмболия - греческое слово (em-ballein – бросать внутрь).
Определение: эмболия это ДВИЖЕНИЕ по крови и лимфе необычных частиц.
Еще раз - ДВИЖЕНИЕ!!! ЦИРКУЛЯЦИЯ!!!
По характеру движения и конечному результату различают 3 типа эмболий:
правильная (ортодоксальная);
ретроградная;
парадоксальная.
1. Правильная (ортодоксальная) – движение по току крови с остановкой эмбола в ожидаемом месте. Пример, движение тромбоэмбола из вен ног с остановкой в легочной артерии.
2. Ретроградная – движение против тока крови. Пример, движение пули из правого отдела сердца в нижние отделы нижней полой вены.
3. Парадоксальная – движение по току крови с остановкой эмбола в необычном месте. Пример, движение тромбоэмбола из вен ног с остановкой в артериях головного мозга, почек, кишечника, селезенки, ног. Такое может быть при наличии отверстия в межпредсердной или межжелудочковой перегородке.
Патогенетическое действие эмбола складывается:
из механической закупорки сосуда;
рефлекторного спазма основного сосуда и его коллатералей. Примеры: рено-ренальный рефлекс, пульмоно-коронарный рефлекс.
Классификация эмболий в зависимости от природы эмбола. Всего 7 типов:
тромбоэмболия;
жировая;
воздушная;
газовая;
тканевая;
микробная;
эмболия инородными телами.
1) Тромбоэмболия.
Это самый частый вариант эмболии. Возникает при отрыве тромба и его частей от мест прикрепления. Размеры тромб-эмбола колеблются от мелких частиц до очень больших - величиной до 7- 10 см.
Часто тромб – эмбол возникает из вен ног и, в конечном счете, попадает в легочную артерию. Развивается хорошо известный в патологии синдром- тромбоэмболия легочной артерии.
При небольших тромбоэмболах закупориваются мелкие ветви легочной артерии с развитием небольших инфарктов легких. Клинически это проявляется сердечно-сосудистыми расстройствами.
При больших тромбоэмболах (несколько см.) наступает моментальная смерть (остановка сердечной деятельности вследствие пульмоно-коронарного рефлекса).
Тромбоэмболия в системе большого круга кровообращения развивается при отрыве тромбов от клапанов сердца, трабекул , от тромботических масс, находящихся в аневризмах аорты и других артерий. Тромбоэмболы попадают в артерии головного мозга , почек , кишечника, ног с развитием ишемии и инфарктов.
2) Жировая эмболия.
Источником может быть жир при разрушении подкожно-жировой клетчатки, костного мозга, а также при введении в вены жировых веществ.
Жировые капли попадают в кровь и затем в капилляры легкого. В легком они частично разрушаются и рассасываются. Но частично через анастомозы микроциркуляторного русла попадают в большой круг кровообращения и достигают головного мозга, почек, селезенки, кишечника, ног. При массивной жировой эмболии смертельная травма при катастрофах, когда разрушаются большие массы подкожно-жировой ткани, костный мозг вследствие переломов костей. Очень впечатляют патоморфологические изменения в головном мозге.
На фоне бледно-розовой ткани головного мозга отмечаются многочисленные темнокрасные точки. Это очаги скопления жира в капиллярах, где развивается полнокровие и геморрагия.
Жировая эмболия легких становится опасной для жизни при закупорке жиром более 65-70% капилляров. Наступает внезапная остановка сердца.
При небольших масштабах поражения в легких развивается пневмония.
3) Воздушная эмболия.
Имеет место при попадании в кровь пузырьков воздуха. Она бывает при:
ранении вен шеи и матки при родах (засасывание воздуха вследствие отрицательного давления);
введении в вену воздуха при лечебных манипуляциях.
4) Газовая эмболия.
Развивается при переходе из зоны высокого атмосферного давления в зону низкого атмосферного давления.
Почему?
Имеет место процесс, который мы образно можем обозначить как вскипание крови с появлением в ней пузырьков газа. Газом является азот, который при переходе от высокого к низкому атмосферному давлению не успевает выйти из сосудов и накапливается в крови в виде пузырьков.
Пузырьки газа (азота) закупоривают капилляры, что ведет к ишемическому повреждению тканей различных органов головного и спинного мозга, печени, почек, сердца, суставов.
Этот вид патологии определяется как кессонная болезнь. Болезнь отмечается у водолазов, летчиков, кессонных рабочих.
5) Тканевая (клеточная) эмболия.
Отмечается при попадании кусочков ткани в сосуды. Ими могут быть:
опухолевые ткани (метастазы- отсевы раковых клеток);
ткани головного мозга при его травме;
кусочки клапанов сердца;
амниотическая жидкость у беременных женщин.
6) Микробная эмболия.
Возникает при попадании в кровь – колоний бактерий, паразитов, грибов. Способствует распространению гнойного процесса по всему организму (сепсис).
7) Эмболия инородными телами.
В качестве эмболов могут быть осколки мин, снарядов, пули при попадании их в крупные сосуды. А также куски извести, кристаллы холестерина при атеросклерозе.
Значение эмболии всегда отрицательное. Она является причиной многих осложнений при болезнях, иногда даже смертельных. Например, тромбоэмболия легочной артерии.
3. ИНФАРКТ
Infacire – нафаршировывать, набивать.
Инфаркт – это некроз тканей в результате прекращения кровообращения. Он является следствием глубокой ишемии. Это сосудистый некроз.
Морфология инфаркта
Форма:
клиновидная - селезенка, печень, легкие;
неправильная - сердце, мозг, кишечник.
Размеры:
субтотальный или тотальный (поражен весь орган);
микроинфаркты.
Консистенция:
сухой – по типу коагуляционного некроз - сердце, почки, селезенка
влажный по типу колликвационного некроза – мозг, кишечник.
Вид и цвет:
Белый.
Красный.
Белый с геморрагическим венчиком.
1. Белый ишемический инфаркт.
Развивается в участках недостаточного коллатерального кровоснабжения. Органы: селезенка, головной мозг, сетчатка глаза.
2. Красный геморрагический инфаркт.
Зона инфаркта пропитана кровью, красная. Границы четкие. Развивается при сопутствующем венозном застое.
Органы: легкие, кишечник.
3. Белый с геморрагическим (красным) венчиком
Развивается при магистральном типе кровоснабжения при наличии коллатералей заполненных кровью. Вид инфаркта - белый, но есть полоски красного цвета.
Органы: миокард, почки.
Инфаркты разных органов
1. Инфаркт миокарда – белый с геморрагическим венчиком, неправильной формы. Локализация- левый желудочек, межжелудочковые перегородки. Может быть субэндокардиальным, субэпикардиальным, трансмуральным (поражается вся толща миокарда). В зоне инфаркта при разрушении эндокарда образуются тромбы с возможным развитием тромбоэмболии. Некротическая масса часто подвергается размягчению (миомаляция) с источением стенки левого желудочка и выбуханием (аневризма). При благоприятном исходе на месте инфаркта формируется соединительная ткань (организация).
2. Инфаркт головного мозга – белый. В зоне крупных очагов инфаркта ткань мозга размягчается и затем формируется полость – киста. Локализация инфаркта разная.
3. Инфаркт легких - красный, конусовидный. Возникает на фоне венозного застоя. Локализация – разная. Размеры – разные. Исход:
замещение соединительной тканью – организация- благоприятный.
Но может развиваться воспаление: инфаркт-пневмония.
4. Инфаркт почек.
Белый с геморрагическим венчиком, реже белый. Клиновидный.
Размеры разные. На месте инфаркта образуется соединительно-тканный рубец.
5. Инфаркт кишечника.
Красный, кольцевидный. Размеры разные, в тяжелых случаях поражается весь тонкий кишечник. На месте инфаркта формируется рубец.
6. Инфаркт селезенки.
Белый. Клиновидный. На месте инфаркта формируется рубец.
Динамика развития инфаркта. Две стадии:
донекротическая;
некротическая.
1. Донекротическая стадия совпадает с началом глубокой ишемии и продолжается до суток. В это время морфологические признаки некроза отсутствуют.
2. Некротическая стадия начинается через сутки после глубокой ишемии. На этой стадии четко проявляются морфологические признаки некроза. Макроскопически это проявляется в изменении конситенции и цвета, микроскопически в разрушении ядра и цитоплазмы клеток с последующим их расплавлением и полным исчесзновением.
Причины инфаркта:
длительный спазм сосудов;
тромбоз;
эмболия;
функциональное перенапряжение;
недостаточность анастомозов;
характер кровоснабжения.
Исход:
благоприятный: при небольшом инфаркте полная регенерация, при большом – организация;
неблагоприятный - гнойное расплавление, сепсис.
Значение очень велико. Это осложнение многих заболеваний.
Особенно опасны инфаркты:
сердца: серденая недостаточнось, смерть;
головного мозга – параличи, инвалидность, смерть.
4. НАРУШЕНИЕ ЛИМФООБРАЩЕНИЯ И СОДЕРЖАНИЯ ТКАНЕВОЙ ЖИДКОСТИ
Лимфатическая система осуществляет дренажные функции - всасывание воды, белков, липидов. Значение – обеспечение метаболического равновесия между кровью и лимфой.
Патология проявляется в недостаточности дренажной функции.
Выделяют 3 типа недостаточности:
механическая;
динамическая;
резорбционная.
1. Механическая недостаточность.
Включает два типа:
органическая;
функциональная.
1) Органическая недостаточность, причины:
сдавление лимфатических сосудов;
закупорка лимфатических сосудов;
блокировка лимфатических узлов (опухолевыми клетками при метастазировании);
удаление грудного протока;
удаление лимфатических узлов.
2) Функциональная недостаточность, причины:
спазм лимфатических протоков;
недостаточность клапанов лимфатических протоков;
венозный застой.
2. Динамическая недостаточность.
Главный фактор: усиленная капиллярная фильтрация, лимфатическая система не в состоянии удалить отечную жидкость.
3. Резорбционная недостаточность.
Развивается:
при повышении вязкости тканевой жидкости за счет накопления грубодисперстных белков, которые не могут пройти через стенку внутрь лимфатического капилляра;
при уплотнении стенки лимфатического капилляра, через которую внутрь его не может просочиться обычная тканевая жидкость.
Морфологически недостаточность лимфообращения проявляется в:
застое лимфы;
расширении лимфатических сосудов и развитии коллатералей;
лимфангиоэктазии, лимфотромбозе, лимфоррее (хилоррея);
хилезном асците, хилотораксе.
Недостаточность лимфообращение может быть острой и хронической, местной и общей.
Острая общая недостаточность развивается при: двухстороннем тромбозе подключичных вен (лимфа не может проникнуть из общего лимфатического протока в вены из- за механического препятствия). В результате возникает ретроградный застой лимфы по всему организму.
Хроническая общая недостаточность имеет место при общей сердечной недостоточности, когда развивается флебогипертония, которая препятствует прохождению лимфы через общий лимфатический проток в подключичную вену.
Острая местная недостаточность отмечается при сдавлении местного лимфатического протока или удалении лимфатических узлов на операции (пример, мастэктомия при раке молочной железы с развитием отека верхней конечности).
Хроническая местная недостаточность может быть при хроническом воспалении со склерозом и зарастанием фиброзной тканью лимфатических сосудов и узлов. При локализации процесса на ногах развивается значительное их утолщение, которое описано под термином – слоновость нижних конечностей.
При нарушении лимфообращения могут развиваться тканевая гипоксия, дистрофия, некроз, склероз, инфаркт.
Нарушение содержания тканевой жидкости.
Различают 2 типа патологии:
увеличение;
уменьшение тканевой жидкости.
1. Увеличение - проявляется в форме отека и водянки.
Отек – это увеличение жидкости в тканях. Водянка- увеличение жидкости в полостях – желудочки головного мозга (гидроцефалия), перикард (гидроперикард), плевральная полость (гидроторакс), брюшная полость (асцит), яичко (гидроцеле).
Отек может быть местным и общим (анасарка). Морфологически он проявляется в разрыхлении тканей, тестоватости, увеличении их в размерах, разжижжении цементирующего вещества, разволокнении, сдавлении сосудов, дистрофии и некрозе.
Патогенетически нарушения содержания тканевой жидкости могут быть связаны с разными факторами:
механическими - повышение гидростатического давления;
онкотическими - уменьшение онкотического давления в пламе из-за уменьшения белков;
мембраногенными - поврежение мембран капилляров;
осмотическими - повышение осмотического давления в тканевой жидкости при увеличении в ней натрия.
Классификация отеков
Принцип - этио-патогенетический. Выделяют 9 типов отеков:
застойный – при тромбозе вен, лимфостазе;
сердечные – при сердечной недостаточности за счет повышения гидростатического давления в сосудах и увеличения альдостерона;
почечные – нарушение осмотического и онкотического давления;
дистрофические - гипоротеинемические: снижение онкотического давлени в крови;
воспалительные – повреждение мембран капилляров;
аллергические - повреждение мембран капилляров аллергенами;
токсические – повреждение мембран капилляров;
невротические - повреждение мембран капилляров;
травматические - повреждение мембран капилляров.
Клиническое значение отеков и водянки зависит от локализации процесса. Особенную опасность представляют отек и водянка головного мозга.
2. Уменьшение содержания тканевой жидкости.
Определяют терминами эксикоз и дегидратация
Причины: холера – обильные поносы; диспепсия - поносы при болезнях кишечника; неукротимая рвота при патологии желудка и другие факторы.
Патоморфология – внешний вид:
морщинистая кожа;
заостренные черты лица;
сухость;
исхудание.
Исход зависит от длительности и степени выраженности процесса. Так, при холерных поносах за сутки теряется 8- 9 литров жидкости, что ведет к гибели больного в течение нескольких дней. Очень опасны поносы у новорожденных. Быстро развивается обезвоживание тканей, а затем сердечно-сосудистая недостаточность.
Микропрепараты к лекции:
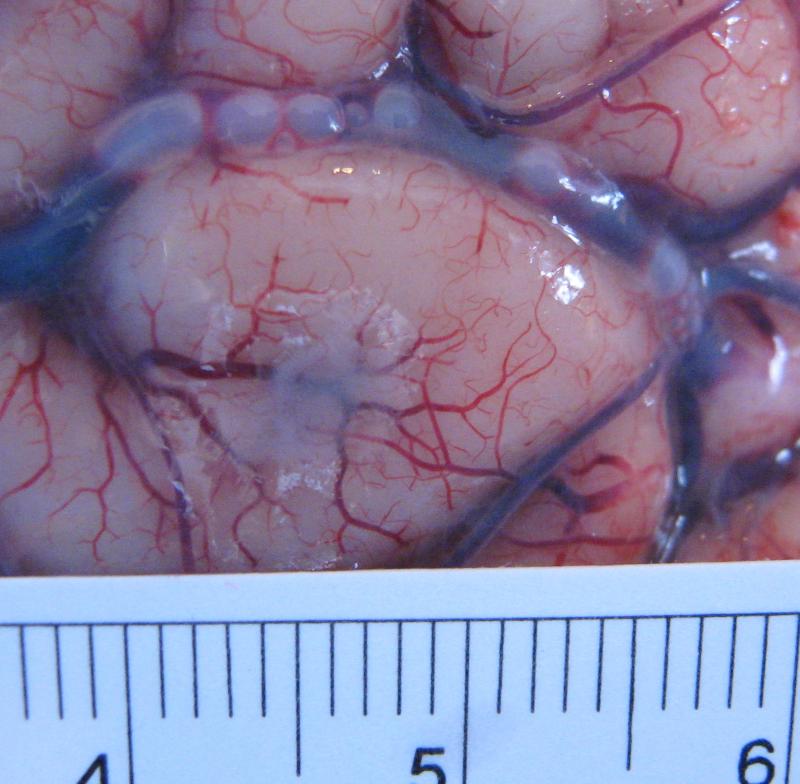
Рисунок 21 - Воздушная эмболия сосудов мягкой мозговой оболочки.
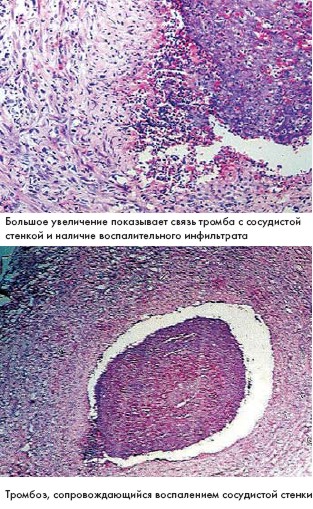
Рисунок 22 - Тромбоз глубоких вен.
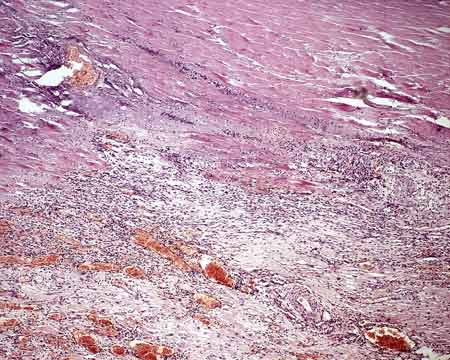
Рисунок 23 - Инфаркт миокарда.
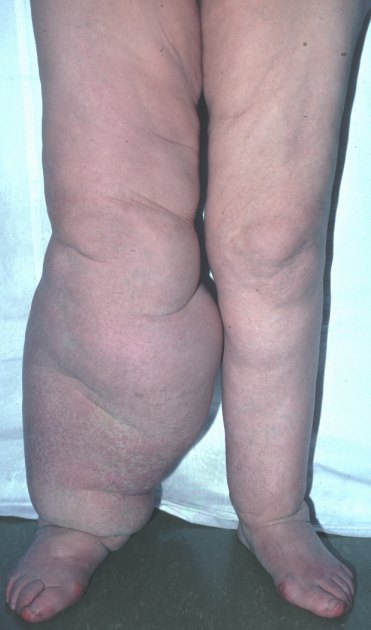
Рисунок 24 - Веногенная лимфедема.
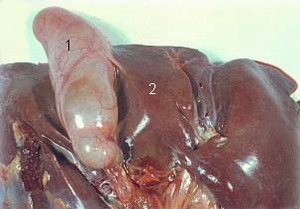
Рисунок 25 - Водянка желчного пузыря.
|
 Скачать 37.07 Mb.
Скачать 37.07 Mb.