Лекция 4
Общая характеристика дисциркуляторных процессов. Патоморфология полнокровия, стаза, кровотечения, плазморрагии
Кровеносная система и лимфатические сосуды обеспечивают доставку питательных веществ к тканям и удаление из них вредных метаболитов .
Нарушение деятельности их является одним из семи причинных факторов повреждения.
Выделяют 2 типа кровообращения:
центральное, которое осуществляют сердце, кровеносные и лимфатические сосуды;
периферическое, которое осуществляет микроциркуляторное русло.
Составные элементы микроциркуляторного русла.
Их 8 – это:
артериолы;
прекапиллляры;
капилляры;
посткапилляры;
венулы;
анастамозы между артериолами и венулами;
лимфатические капилляры;
нервные элементы.
Вся кровеносная и лимфатическая система работает по принципу интеграции. Это означает, что изменения в одной части её влечет изменения в других компонентах.
И в то же время каждый компонент системы выполняет определенную функцию. Сердце является мощным мотором, который перекачивает кровь, крупные сосуды осуществляют доставку и удаление питательных веществ и вредных метаболитов. Но центральное место во всей деятельности системы занимает микроциркуляторное русло. Именно на уровне микроциркуляторного русла осуществляются основные процессы - доставка и очистка. Что в конечном итоге обеспечивает нормальные условия для функции клеток и тканей.
Особенности функции микроциркуляторного русло изучается в науке о микроциркуляции.
При этом обращают внимание на следующие закономерности-
закономерности циркуляции крови и лимфы (особенности гидродинамики на уровне микрососудов);
характер поведения клеток крови, особенно эритроцитов, которое предопределяет феномены деформации тока крови и лимфы, аггрегации и адгезии клеток (например феномен склеивания эритроцитов - сладж синдром);
механизмы транскапиллярного обмена.
Регуляция деятельности кровеносной и лимфатической системы осуществляется общими (центральная нервная система, эндокринная система) и местными (нервные элементы сердца и сосудов, вазоконсткрикторы и вазодилятаторы микрососудов, гуморальны константы крови) механизмами.
Регуляторные процессы деятельности кровеносной и лимфатической системы сложны и неоднозначны.
Но очень важно знать, что они предопределяют структурно- функциональную интеграцию системы.
А это значит, что патология кровеносной и лимфатической системы затрагивает одновременно все её компоненты.
По патогенезу патология сердечно – сосудистой системы может быть приобретенной и врожденной.
Приобретенная патология проявляется или разрушением каких-то компонентов системы или нарушением нервной регуляции.
Врожденная патология реализуется через пороки развития сердца и сосудов- артерий, вен, лимфатических протоков, микроциркуляторного русла.
При повреждении сердца имеет место общее или распространенное нарушение сердечно-сосудистой системы.
Повреждение других отделов кровеносной и лимфатической системы приводит к местным нарушениям, клиническое значение которых зависит от локализации процесса.
При дисциркуляторных процессах чаще всего имеет место сочетание и общих, и местных расстройств, что обычно и предопределяет исход болезни.
Виды нарушения дисциркуляции:
полнокровие;
малокровие;
стаз;
кровотечение;
плазморрагия;
тромбоз;
эмболия;
инфаркт;
нарушение лимфообращения и содержания тканевой жидкости.
Они могут иметь местный и общий характер и часто переходят один в другой.
Частоту процесса предопределяют и такие факторы как зрелость регуляторного аппарата. В раннем возрасте при недостаточной зрелости сердечно-сосудистой системы патология чаще проявляет себя через нарушение наполнения кровеносных и лимфатических сосудов. У взрослых преобладают – тромбоз и эмболия.
1. ПОЛНОКРОВИЕ
Полнокровие (гиперемия) возникает в результате дисбаланса между притоком и оттоком крови.
Различают 2 вида полнокровия:
1. Артериальное полнокровие
Патогенез: приток больше оттока. Кровь накапливается в артериях.
Артериальное полнокровие может быть общим и местным.
Общее артериальное полнокровие отмечается при увеличении объема циркулирующей крови (плетора) или количества эритроцитов (эритремия).
Местное артериальное полнокровие может быть-
физиологическим;
патологическим.
а. Физиологическое - варианты:
рефлекторное – при чувствах гнева, стыда;
действие адекватных доз физических и химических факторов;
рабочая гиперемия - при усилении функции органа.
б. Патологическая артериальная гиперемия.
В зависимости от этио-патогенетических факторов имеет следующие разновидности:
ангионевротическая;
коллатеральная;
гиперемия после анемии;
вакатная;
воспалительная;
гиперемия на почве артерио-венозного свища.
1) Ангионевротическая (нейропаралитическая) гиперемия.
Имеет место при раздражении сосудорасширяющих нервов и паралича сосудосуживающих нервов. Она возникает при нарушении иннервации какого-либо участка тела (лицо, конечности, и другие локализации) как результат повреждения симпатических узлов.
Признаки артериальной гиперемии: покраснение, припухание, потепление.
Имеет обычно переходный характер.
2) Коллатеральная гиперемия связана с затруднением оттока крови по магистральному сосуду при разнообразных ситуациях (тромб, эмбол, порок развития, лигатура, атеросклеротическая бляшка, сдавление опухолью или гиперплазированными тканями). Кровь устремляется по анастомозам, коллатералям в обход препятствия. Происходит рефлекторное расширение окольных сосудов, переполнение их кровью. Ткани получают необходимое количество питательных веществ, если коллатеральное кровоснабжение достаточно интенсивное. При недостаточном кровоснабжении могут наступить малокровие и некроз.
3) Гиперемия после анемии (постанемическая).
Это следствие быстрого перераспределения крови, возникающего после ликвидации предшествующей анемии большами массами жидкости (классический вариант - асцит с наплением жидкости в брюшной полости), огромной опухолью или при наложении лигатуры на магистральный сосуд (операции на сосудах).
Особенности данной гиперемии. В момент ликвидации причины анемии кровь быстро устремляется в сосуды, вызывает переполнение их, значительное расширение, гиперемию.
Последствия:
разрыв сосуда в месте гиперемии – кровотечение;
анемия (малокровие) других участков тела.
Особенно опасно малокровие головного мозга, при котором наступает обморочное состояние.
Отсюда правило: извлечение жидкостей из полостей, удаление больших опухолей, снятие лигатур с пережатых сосудов надо делать медленно, постепенно, чтобы не допустить нежелательного перераспределения крови.
4) Вакатная гиперемия.
Вакуум означает пустой. Она возникает при снижении барометрического давления на тело:
общего: у водолазов при кессонных работах и работах на большой глубине под водой, когда опасность возникает при быстром подъеме водолаза с глубины и развитие кессонной болезни;
местного: при выполнении медицинских манипуляций (банки, присоски), на месте которых на коже развивается гиперемия вследствие снижения барометрического давления на соответствующий участок кожи.
5) Воспалительная гиперемия.
Она развивается в участках воспаления в результате воздействия многих биоактиваторов, вызывающих расширение артериаол и переполнение их кровью.
6) Гиперемия на почве артерио-венозного свища.
Развивается при образовании соустья между артерией и веной как результат механической травмы. При этом кровь устремляется из артерии в вену.
Значение артериального полнокровия зависит от вида. В одних случаях (например, коллатеральная гиперемия она носит компенсаторный характер, обеспечивает анемизированные ткани кровью), в других – это компонент защитно-приспособительной реакции (воспаление), в-третьих один из элементов сложной патологии (кессонная болезнь).
Осложнениями при артериальной гиперемии могут быть кровоизлияния или кровотечения (гиперемия после анемии, коллатеральная гиперемия).
2. Венозное полнокровие
Развивается в условиях нормального притока и снижения оттока.
Причины: общие и местные.
Общее венозное полнокровие имеет место при острой или хронической недостаточности сердца.
Острая сердечная недостаточность (инфаркт миокарда, миокардит) приводит к острому венозному полнокровию. Хроническая сердечная недостаточность (кардиосклероз, кардиомиопатии, пороки) приводит к общему хроническому венозному полнокровию.
Острое общее венозное полнокровие приводит к гипоксическому повреждению гистогематических барьеров, вследствие чего развиваются:
плазморрагия с повышенной капиллярной проницаемостью и плазматическим пропитыванием тканей;
отек;
стаз в микроциркуляторном русле;
диапедезное кровоизтлиянии;
повреждение клеток и межклеточных тканей.
Патоморфология зависит от органной локализации. Так, в легких преобладают отек и геморрагия; в почках - дистрофия и некроз, особенно эпителия канальцев; в печени - центролобулярные некрозы и кровоизлияния.
Хроническое общее венозное полнокровие встречается часто и ведет к тяжелым последствиям. При нем развивается длительная тканевая гипоксия, которая и вызывает повреждение с явлениями:
плазморрагии, отека, кровоизлияний, дистрофии, некроза;
атрофические и склеротические процессы.
Склероз (разрастание соединительной ткани) развивается вследствие длительной гипоксии, которая стимулирует синтез фибробластами тропоколлагена. Разросшаяся соединительная ткань замещает гибнущие паренхиматозные элементы и приводит к уплотнению (индурации) органов.
Склеротические процессы могут идти около фибробласта и на отдалении (дистанционный фиброз, склероз) в случаях когда сборка молекул тропоколлагена происходит на расстоянии от места синтеза.
Патоморфология органов при хроническом венозном застое имеет свои особенности в зависимости от локализации.
Кожа - отмечаются синюшность (цианоз), расширение вен и лимфатических сосудов, отек дермы и подкожно жировой клетчатки, фиброз (уплотнение), частое возникновение трофических язв, воспалительные процессы. Кажа холодна на ощупь. Трофические язвы часто осложняются массивными кровотечениями.
Печень при венозном полнокровии увеличена в размерах, края ее закруглены. Поверхность разреза пестрая - на фоне серо-желтого цвета определяются темно-красные точечные участки. Такая картина напоминает вид мускатного ореха на разрезе. Поэтому печень при данной патологии получает образное название - мускатная печень. Под микроскопом при мускатной печени наблюдается полнокровие и дистрофические процессы в центре долек, тогда как на периферии долек полнокровия и дистрофии нет.
Почему? Это объясняется особенностями кровообращения в печени. Именно: на приферии долек происходит слияние артериол печеночной артерии и венул воротной вены. Образуется своеобразная структура - синус, от которого к центру долек идут капилляры, впадающие в центральную вену. Кровь проталкивается за счет артериолярного давление к центру долек. Толчковый импульс при этом более мощный на периферии ближе к синусу, а по мере приближения к центру долек угасает. И это приводит к тому, что при хроническом венозном застое в печени первоначально повреждается центр дольки и только в финале повреждается периферия дольки. В финале развивается мускатный цирроз печени.
Причем одновременно с фиброзом и гибелью гепатоцитов имеют место процессы повышенной регененации гепатоцитов с появлением узлов регенератов с грубой деформацией органа. Это есть компенсаторно–приспособительный процесс, но он несовершенен и не может в полном объеме восстановить и структуру, и функцию печени.
Легкие – при хроническом венозном застое развиваются два процесса:
гемосидероз (результат кровоизлияний);
фиброз.
Патологически измененное легкое называют бурая индурация легких (смотри раздел - смешанные дистрофии, гемосидероз).
Причины бурой индурации легких разные. Но особенно частой является хроническая недостаточность левого отдела сердца при повреждении миокардиоцитов (инфаркт), воспалении миокарда, кардиомиопатиях.
Патоморфологическая динамика изменений в легких:
застой крови в сосудах;
гипоксия;
геморрагии;
пневмосклероз;
адаптивные процессы (сужение вен и артериол), гипертрофия их стенок, склероз и облитерация их просветов;
недостаточность лимфатической системы из-за механического блока грубодиспестными белками, проникающими в строму и подлежащие удалению через лимфатические сосуды.
Все вышесказанное предопределяет диффузный пневмосклероз легких.
В почках при хроническом венозном застое развивается цианотическая индурация. Почки увеличены в размерах, синюшны. На разрезе определяется выраженное полнокровие мозгового слоя. Хронический венозный застой провоцирует развитие типичной патогенетической цепочки: гипоксия- дистрофия и некроз эпителия извитых канальцев - лимфостаз – нефросклероз. Однако нефросклероз не ведет к почечной недостаточности, поскольку он не настолько глубок, чтобы полностью заблокировать функцию органа.
В селезенке также развивается картина цианотической индурации. Орган увеличен в размерах, плотный, синюшно-красного цвета, фолликулы атрофированы, в пульпе отмечается разрастание фиброзной ткани.
Местное венозное полнокровие
Возникает при нарушении оттока крови по вене в результате:
тромбоза;
сдавления;
эмболии.
Примеры:
венозное полнокровие нижних конечностей при тромбофлебитах;
венозное полнокровие желудочно-кишечного тракта при тромбозе воротной вены;
мускатная печень при тромбозе печеночных вен- цирроз Киари- Бадда;
цианотическая индурация почек вследствие тромбоза почечных вен при амилоидозе почек.
Местное венозное полнокровие может быть при развитии коллатералей при затруднении или прекращении кровотока по магистральной вене. Это отмечается после перевязки нижней полой вены. Это наблюдается при циррозе печени, когда вследствие разрастания фиброзной ткани происходит редукция в системе воротной вены. И поэтому кровь в полном объеме не может пройти из воротной вены в печеноную вену и далее в нижнюю полую вену. Она застаивается в воротной вене и затем сбрасывается по коллатералям в полые вены.
Особую роль при этом играют три вида коллатералей:
пищеводный - по нему кровь переходит в верхнюю полую вену;
пупочный - по нему кровь переходит и в верхнюю и в нижнюю полые вены;
геморроидальный - через него происходит сброс крови в нижнюю полую вену.
К сожалению, переполненные венозные коллатерали на определенном этапе могут разрываться и давать смертельное кровотечение. Особенно часто это происходит с пищеводным анастамозом.
При хроническом венозном застое на фоне склеротических, дистрофических изменений, недостаточности микроциркуляторного русла нередко возникает некроз тканей. Он получает особое название – венозный (застойный) инфаркт.
2. МАЛОКРОВИЕ
Малокровие ишемия (иш - задержка; ем - кровь) - это уменьшение притока крови к тканям и органам. Орган при малокровии имеет характерный вид - уменьшен в размерах, бледный, дряблый, морщинистый. Снижается его температура.
Главным повреждающим фактором при ишемии является гипоксия (аноксия) - снижение или отсутствие кислорода. Этот фактор вызывает дистрофию и некроз тканей и органов, что отражают и макроскопические, и микроскопические, и гистохимические, и электронно-микроскопические исследования.
Различают острую и хроническую ишемию.
При острой ишемии имеет место острая гипоксия. Она вызывает особенно вырожденные повреждения структур. При хронической ишемии наблюдается хроническая гипоксия. При ней процессы повреждение менее выражены и развиваются в замедленном темпе. Наблюдается типичная патоморфологическая цепь изменений: активизация функции фибробластов - фиброз и атрофия паренхимы.
Различают 4 вида ишемий:
ангиоспастические;
обтурационные;
компрессионные;
как результат перераспределения крови (перераспределительные).
1) Ангиоспастические – (рефлекторные) возникают при действии таких раздражителей как-то: боль, эмоции, гормоны (адреналин, биогенные амины).
Под их влиянием возникает спазм артерий, артериол, и малокровие соответствующих участков ткани. Обычно этот вид ишемии носит скоротечный характер и не вызывает тяжелых повреждений.
2) Обтурационные - имеет место при:
закупорке артерий тромбом;
заращении просвета соединительной тканью;
перекрытие просвета при отечном набухании при воспалении;
облитерации атеросклеротической бляшкой.
Этот вид малокровия часто бывает длительным и глубоким. К нему присоединяется ангиоспазм артерий, что утяжеляет процесс. Поэтому очень часто он заканчивается гибелью тканей - некроз, инфаркт.
3) Компрессионные. Причины: сдавление артерий опухолью, выпотом, жгутом, лигатурой, давящей повязкой, гипсом.
Результат зависит от длительности и глубины ишемии. Например перекрытие просвета бедренной артерии с помощью жгута для остановки кровотечения уже через час может вызвать необратимые изменения в тканях. Поэтому рекомендуется каждые 15- 20 минут ослаблять жгут, чтобы ткани получали кровь.
4) Ишемия при перераспределении крови. Яркий пример этой патологии - ишемия головного мозга при быстром удалении жидкости из брюшной полости при асците . Ишемия головного мозга может вызвать тяжелые повреждения нервных клеток.
3. СТАЗ
Стаз-остановка. Остановка тока крови в сосудах микроциркуляторного русла - в капиллярах.
Стаз развивается при изменении реологических свойств крови (способности крови находится в жидком состоянии, позволяющем крови проходить через капилляры). Эта способность определяется свойством эритроцитов находится во взвешенном состоянии.
При нарушении этого свойства эритроциты начинают образовывать агрегаты, закупоривающие просветы капилляров, что и ведет к стазу крови.
В развитии стаза есть несколько фаз:
1ая фаза - престатическое состояние, когда начинается процесс сладжирования (загущения крови вследствие склеивания эритроцитов, тромбоцитов, лейкоцитов с образованием агрегатов этих клеток), что увеличивает вязкость крови; замедление кровотока и развитию.
2й фазы- остановки кровотока, стаза.
При ослаблении или исчезновении действия причин, вызвавших стаз, агрегаты кровяных телец распадаются, вязкость крови уменьшается, кровоток восстанавливается и наступает
3я фаза - постстатическая, в которой развивается резкое расширение просвета капилляров.
Длительный и глубокий стаз может вызвать вследствие гипоксии тяжелые повреждения тканей. Особенно часто это бывает при малярийном стазе в головном мозге. Он может привести к гибели больного на высоте приступа болезни (малярийная кома).
Факторы, способствующие аггрегации эритроцитов и лейкоцитов:
плазморрагия - повышенное истечение плазмы из крови;
снижение поверхностного электростатического потенциала эритроцитов;
увеличение грубодисперстных белков крови;
венозное полнокровие;
ишемия;
нарушение иннервации микроциркуляторного русла.
Причины:
высокая и низкая температура;
химические факторы- кислоты, щелочи;
инфекции - малярия, сыпной тиф;
болезни сердечно-сосудистой системы- пороки, ишемическая болезнь сердца, что ведет к тяжелым дисциркуляторным состояниям;
травматические и воспалительные повреждения периферической нервной иннервации.
4. КРОВОТЕЧЕНИЕ
Геморрагия (гемо – кровь, ррагия - теку). Выход крови за пределы сосудистого русла.
Типы:
Причины, вызывающие нарушение целостности стенки сосудов и приводящие к кровотечению, по механизму действия делятся на 3 группы:
разрыв стенки сосуда;
разъедание стенки сосуда;
повышенная проницаемость.
Разрыв стенки сосуда может быть при ранении, травмах, патологии со снижением ее прочностных свойств (туберкулез, сифилис, атеросклероз).
Разъедание стенки сосуда может вызвать гнойное воспаление, опухоль, язвенный процесс (язва желудка) трубная беременность (действие протеолитических ферментов децидуальной оболочки, ворсин хориона).
Повышенная проницаемость (диапедез, отсюда- термин: диапедезное кровотечение) - могут быть при ангионеврозах, тканевой гипоксии, ревматических болезнях, системных васкулитах, инфекуции, болезнях крови, действии антикоагулянтов, авитаминозах. Это проявления геморрагического синдрома.
Терминология различных вариантов геморрагий:
Полостные кровотечения обозначаются словом гемо + название полости:
гемоперикардиум;
гемоторакс;
гемоперитонеум;
гематоцеле (оболочки яичка);
тампонада сердца: выход крови в полость перикарда при разрыве сердца.
Кровоизлияния в тканях:
гематома: скопление больших количеств крови в тканях с нарушением их целостности;
кровоподтеки: плоские кровоизлияния;
петехии: мелкоточечные кровоизлияния.
Наружные кровотечения:
гемоптое - из легких;
гематомезис – из желудка;
мелена – из кишечника;
эпистаксис – из носа;
метроррагия – из матки.
Клиническая классификация кровотечений. Типы:
первичное – возникает без предшетвующей патологии;
вторичное – развивается в результате гнойного процесса.
Анатомическая классификация кровоотечений. Типы:
кровотечение из сердца;
аорты;
из артерий;
мелких сосудов;
вен;
паренхиматозных органов.
Исход геморрагий:
рассасывание крови;
образование кисты (полости);
прорастание соединительной тканью (организация);
нагноение.
Значение - определяется рядом факторов:
быстроты кровопотери (сердце, аорта, артерии, вены, капилляры);
локализация (кожа и головной мозг);
длительность.
5. ПЛАЗМОРРАГИЯ
Выход плазмы за пределы сосудистого русла и пропитывание окружающей ткани. Плазмотическое пропитывание.
Место действия – микроциркуляторное русло, капилляры.
В норме этот процесс происходит постоянно, но в ограниченных количествах в целях обеспечения доставки питательных веществ в ткани и удаления из них вредных метаболитов.
В патологии плазморрагия приобретает совсем иной характер и качественно и количесвенно. Это проявляется в больших количествах выхода плазмы из сосудов и в переходе в ткани за счет увеличения проницаемости стенок микроциркуляторного русла грубодисперсттных белков.
Плазморрагия сопровождает многие патологические состояния и болезни - гипертоническая болезнь, атеросклероз, инфекции, аутоиммунные заболевания, сердечную недостаточность, венозное полнокровие, болезни крови, ангионеврозы, гипоксию.
Плазморрагия вызывает нарушение траскапиллярного обмена и как следствие повреждение тканей из-за нарушения их трофики.
Плазморрагия закрепляет и усугубляет первоначальные повреждения микрососудов, что имеет очень тяжелые последствия.
Микропрепараты к лекции:
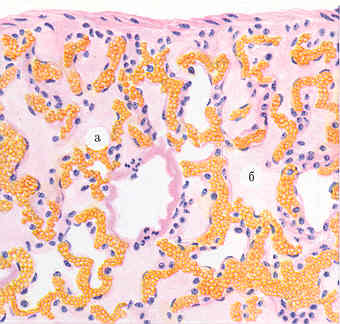
Рисунок 16 - Острое венозное полнокровие и отёк лёгких.
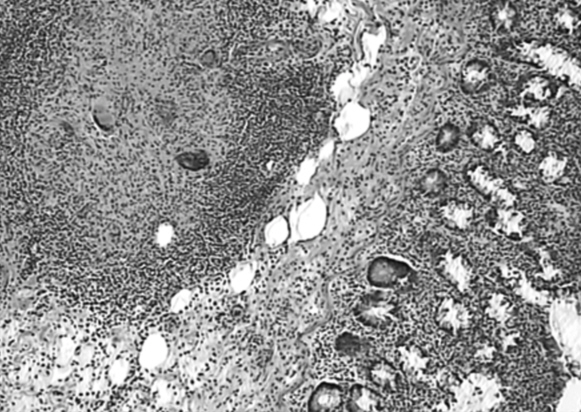
Рисунок 17 – Плазморрагия.
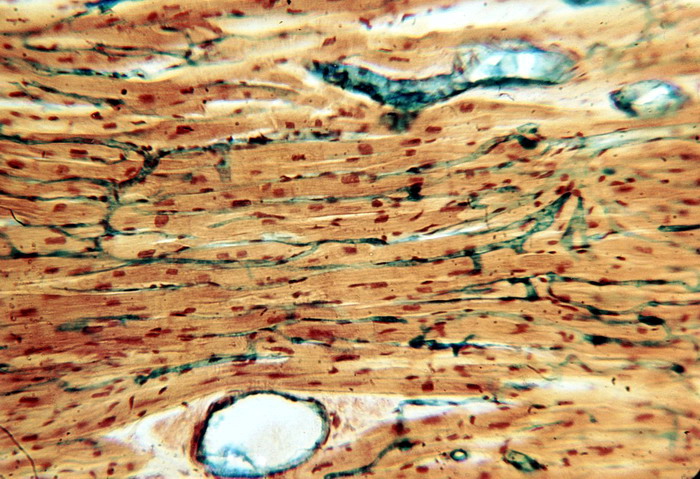
Рисунок 18 - Ишемия сердца.
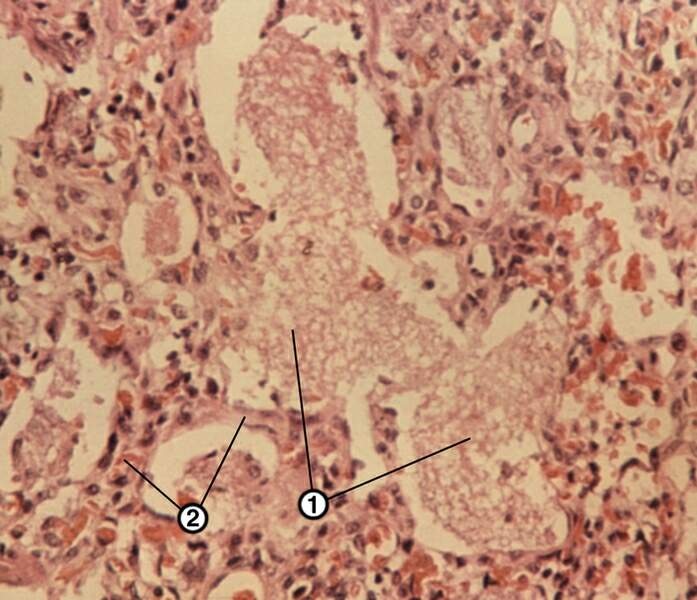
Рисунок 19 - Диапедезное кровоизлияние головного мозга.
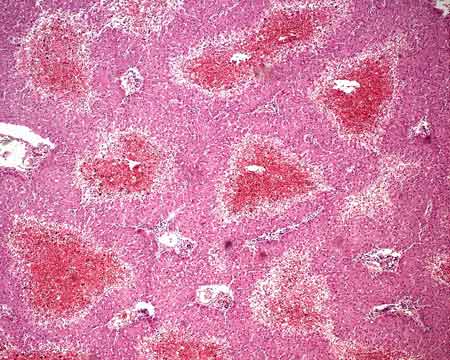
Рисунок 20 - Мускатная печень.
|
 Скачать 37.07 Mb.
Скачать 37.07 Mb.