Ортодонтия- кафедральный учебник. Учебное пособие для студентов стоматологического факультета и врачейинтернов Под редакцией
 Скачать 41.29 Mb. Скачать 41.29 Mb.
|
Удаление клыка.Удаление клыка показано очень редко при: 1) ретенции клыка и закладке его зачатка не в направлении прорезывания, когда под его давлением происходит смещение соседних зубов, чаще верхнего бокового резца, или же он препятствует исправлению положения зубов; 2) мезиальной или дистальной транспозиции, чаще верхнего клыка с одной или обеих сторон, прорезывании между премолярами с вестибулярной или небной поверхности альвеолярного отростка; 3) вестибулярном смещении, отсутствии места в зубном ряду, наличии плотных бугровофиссурных контактов между зубными рядами (при макродентии); 4) небном и небно-мезиальном смещении, расположении позади боковых резцов, отсутствии места в зубном ряду. После удаления значительно орально смещенных постоянных клыков, а также при их транспозиции можно сохранить в зубном ряду временные клыки, имеющие хорошо сформированные корни и интактные коронки. При нормальном смыкании боковых зубов после удаления одного или двух клыков на верхней челюсти можно переместить мезиально верхние премоляры и моляры и достигнуть дистального бугрово-фиссурного смыкания боковых зубов или же избрать зубы на нижней челюсти для "выравнивающей экстракции" - одноименные или первые премоляры. При дистальном прикусе после удаления верхних клыков перемещают боковые зубы мезиально, "выравнивающая экстракция" не требуется. При мезиальном прикусе желательно сохранять верхние клыки; в случае их удаления возможна "выравнивающая экстракция" нижних боковых резцов или первых премоляров. Удаление первого премоляра.У 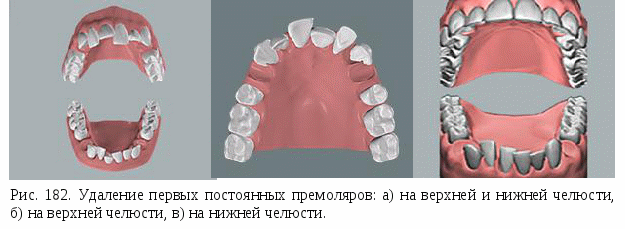 даление первого премоляра одного или двух, на одной челюсти или обеих возможно при: 1) вестибулярном положении клыков, место для которых в зубном ряду отсутствует; 2) вестибулярном положении клыков с мезиальным наклоном их коронок, препятствующим выведению из орального положения боковых резцов; 3) тесном положении передних зубов, обусловленном макродентией; 4) тесном положении передних зубов на одной из челюстей в результате несоответствия величины сегментов зубных рядов верхней и нижней челюстей (превалирование размеров верхнего сегмента - удаляют верхние первые премоляры, нижнего - нижние первые премоляры; 5) резкой протрузии передних зубов и их тесном расположении; 6) вестибулярном или небном смещении первых премоляров и отсутствии для них места в зубном ряду; 7) дистальной транспозиции клыка и вытеснении из зубного ряда премоляра; 8) ретенции вторых премоляров, правильном расположении их зачатков, недостатке места в зубном ряду; удаляют прорезавшиеся первые премоляры; 9) врожденном отсутствии вторых премоляров на одной челюсти; удаляют первые премоляры на другой челюсти в случаях аномалий положения клыков; 10) ретенции клыков и вторых премоляров при недостатке для них места в зубном ряду и правильном расположении зачатков; 11) резкой протрузии передних зубов с наличием между ними трем, дистальном прикусе; 12) тесном положении передних верхних зубов при дистальном прикусе и дизокклюзии резцов; 13) тесном расположении нижних передних зубов и мезиальном прикусе. даление первого премоляра одного или двух, на одной челюсти или обеих возможно при: 1) вестибулярном положении клыков, место для которых в зубном ряду отсутствует; 2) вестибулярном положении клыков с мезиальным наклоном их коронок, препятствующим выведению из орального положения боковых резцов; 3) тесном положении передних зубов, обусловленном макродентией; 4) тесном положении передних зубов на одной из челюстей в результате несоответствия величины сегментов зубных рядов верхней и нижней челюстей (превалирование размеров верхнего сегмента - удаляют верхние первые премоляры, нижнего - нижние первые премоляры; 5) резкой протрузии передних зубов и их тесном расположении; 6) вестибулярном или небном смещении первых премоляров и отсутствии для них места в зубном ряду; 7) дистальной транспозиции клыка и вытеснении из зубного ряда премоляра; 8) ретенции вторых премоляров, правильном расположении их зачатков, недостатке места в зубном ряду; удаляют прорезавшиеся первые премоляры; 9) врожденном отсутствии вторых премоляров на одной челюсти; удаляют первые премоляры на другой челюсти в случаях аномалий положения клыков; 10) ретенции клыков и вторых премоляров при недостатке для них места в зубном ряду и правильном расположении зачатков; 11) резкой протрузии передних зубов с наличием между ними трем, дистальном прикусе; 12) тесном положении передних верхних зубов при дистальном прикусе и дизокклюзии резцов; 13) тесном расположении нижних передних зубов и мезиальном прикусе.При нормальном смыкании боковых зубов и показаниях к одностороннему удалению одного премоляра необходима "выравнивающая экстракция" одноименного зуба или второго премоляра на той же стороне но на противоположной челюсти. Следует обращать внимание расположение средней линии между центральными резцами и ее соотношениесо средней линией лица. После одностороннего удаления зуба средняя линия между резцами смещается в сторону удаленных зубов. Чтобы избежать такого осложнения, неблагоприятно влияющего на эстетику лица целесообразно провести серийное удаление премоляров на противоположой стороне. Симметричное удаление первых премоляров более показано при: 1) сужении челюстей; тесном положении передних зубов, вестибулярном положении клыков); 2) перекрестном прикусе в области премоляров, места для которых в зубном ряду недостаточно; 3) ретенции вторых премоляров и недостатке для них места; 4) тесном положении передних зубов, обусловленном макродентией; 5) биальвеолярной протрузии с тенденцией к образованию дизокклюзии передних зубов. Следует учитывать, что "систематическая экстракция" приводит к углублению резцового перекрытия. Если оно нежелательно, то комбинировать по показаниям удаление первых премоляров на верхней челюсти и вторых - на нижней. После удаления одного или двух первых премоляров на верхней при нормальном смыкании боковых зубов можно переместить боковые зубы мезиально и достигнуть бугрово-фиссурных контактов дистальном смыкании зубных рядов. При дистальной окклюзии, обусловленной ранней потерей отдельных верхних временных зубов и мезиальным смещением постоянных, следует удалять первые премоляры или другие зубы только на верхней челюсти. Если при дистальном прикусе недоразвита нижняя челюсть и имеется тесное положение передних зубов, то удаление верхних первых премоляров не позволяет достигнуть функционального и эстетического оптимума. При выпуклом лице, скошенном подбородке, сужении челюстей, протрузии верхних передних зубов следует стремиться к расширению зубных рядов и стимулированию роста нижней челюсти. Решение об удалении первых премоляров на верхней челюсти можно принять лишь после тщательного обследования пациента, применения клинической функциональной пробы Эшлера - Биттнера и оценки профиля лица. При мезиальном прикусе, тесном расположении нижних передних зубов без их значительной ретрузии можно удалить нижние первые премоляры, что обеспечивает улучшение контактов между зубными рядами. Удаление второго премоляра.У 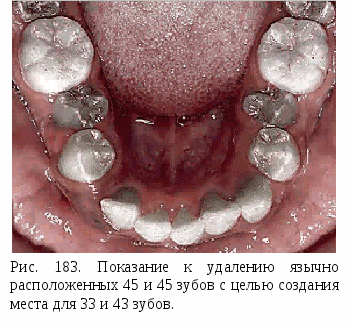 даление второго премоляра (одного или двух) проводится значительно Реже, чем первого. Их удаление возможно при: 1) небном, язычном или вестибулярном положении, значительном недостатке или отсутствии для них места в зубном ряду; 2) сочетании удаления первых премоляров на одной челюсти и «выравнивающей экстракции» вторых премоляров - на другой, чаще нижней челюсти, при выраженном тесном расположении нижних резцов; 3) адентии отдельных вторых премоляров ("выравнивающая экстракция" на противоположной челюсти); 3) ретенции вторых премоляров, показаниях к мезиальному перемещению первых постоянных моляров. даление второго премоляра (одного или двух) проводится значительно Реже, чем первого. Их удаление возможно при: 1) небном, язычном или вестибулярном положении, значительном недостатке или отсутствии для них места в зубном ряду; 2) сочетании удаления первых премоляров на одной челюсти и «выравнивающей экстракции» вторых премоляров - на другой, чаще нижней челюсти, при выраженном тесном расположении нижних резцов; 3) адентии отдельных вторых премоляров ("выравнивающая экстракция" на противоположной челюсти); 3) ретенции вторых премоляров, показаниях к мезиальному перемещению первых постоянных моляров.Если в зубных рядах нет вторых премоляров, то перед решением вопроса об удалении каких-либо зубов необходим рентгенологический контроль, так как нередко наблюдается либо ретенция, либо врожденное отсутствие зачатков этих зубов. После удаления верхних вторых премоляров обычно происходит самопроизвольное перемещение моляров в сторону дефекта после удаления нижних - перемещение первых премоляров в дистальм направлении, а моляров - в мезиальном. В последнем случае тесное положение нижних передних зубов может самоустраниться. После удаления вторых премоляров увеличивается глубина резцового перекрытия. В связи с этим нередко применяют комбинированное удаление при нормальное смыкании боковых зубов, а именно верхних первых премоляров и нижних вторых. Желательно удалять нижние вторые премоляры до прорезывания нижних клыков. Удаление первого моляра. Удаление первых постоянных моляров возможно при: 1) разрушении их коронок и изменениях периапикальных тканей, не поддающихся консервативному лечению; 2) резко выраженой дизокклюзии, наличии контактов между зубными рядами только на первых постоянных молярах (до прорезывания вторых постоянных моляров); 3) дистальном прикусе, резко выраженном тесном расположении верхних зубов, ретенции вторых постоянных премоляров или разрушенных коронках 16 и 26 зубов; 4) мезиальном прикусе, резко выраженном тесном расположении нижних зубов адентии 35 и 45 зубов и разрушенных коронках 36 и 46 зубов.; После удаления первых постоянных моляров в старшем возрасте для закрытия места в зубном ряду требуется большой объем лечебных мероприятий. Наблюдаются осложнения в виде поворотов по оси вторых моляров, их мезиального наклона, образования перекрестного прикуса. Первые постоянные моляры целесообразно удалять в возрасте 9 ½ - 10 лет, т.е. до прорезывания вторых моляров. Эта рекомендация особенно важна при определении показаний к удалению нижних моляров. Если необходимо удалить их в период смены зубов, то лучше это сделать либо до смены временных моляров, либо после прорезывания премоляров и установления их в окклюзию. Во время прорезывания вторых нижних премоляров и приближения нижних вторых моляров к поверхности альвеолярного отростка желательно воздерживаться от удаления нижних первых моляров. Если пациент не может лечиться у ортодонта, то лучше удалить эти зубы 11 - летнем возрасте. Более благоприятное перемещение соседних зубов наблюдается на верхней челюсти. У подростков старше 12 лет предпочтительнее удалять первые премоляры, чем первые моляры. Удаление второго моляра.Удаление второго моляра рекомендуется редко и возможно при следующих нарушениях: 1) тесном расположении премоляров, мезиальном наклоне их коронок, кариозном разрушении вторых моляров и хорошем качестве первых; 2) тесном расположении зубов, дизокклюзии передних зубов, когда имеются контакты между зубными рядами только на вторых молярах (их следует удалить до прорезывания третьих моляров); 3) резком вестибулярном отклонении вторых верхних моляров и лингвальном - нижних, когда они находятся в глубоком перекрестном смыкании при наличии зачатков третьих моляров; 4) предположении затрудненного прорезывания третьих моляров, когда вторые сильно разрушены, плохо вылечены. Решить вопрос об удалении вторых постоянных моляров можно после рентгенологической оценки состояния их периапикальных и периапикальных тканей первых моляров, наличия и третьих моляров. Следует также учитывать закономерности смешения зубов. Удаление третьего моляраУдаление третьего моляра проводят по ортодонтическим показаниям редко. При зубочелюстных аномалиях важно определить величину зачатков этих зубов, их расположение, адентию отдельных третьих моляров. Формирование зачатков этих зубов начинается с 6-8 лет. Их отсутствие, обнаруженное при рентгенологическом обследовании после 14 лет, свидетельствует об адентии. Известно, что при прорезывании третьих моляров усиливается тесное расположение передних зубов, активируется рост челюстей. В 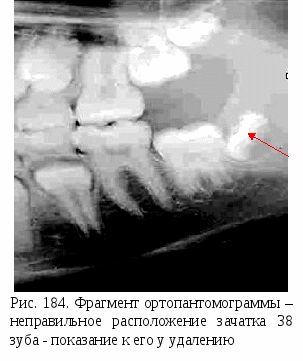 связи с этим, после завершения ортодонтического лечения сагиттальных аномалий прикуса, для прогнозирования его отдаленных результатов важно решить вопрос о целесообразности сохранения или удаления зачатков этих зубов. связи с этим, после завершения ортодонтического лечения сагиттальных аномалий прикуса, для прогнозирования его отдаленных результатов важно решить вопрос о целесообразности сохранения или удаления зачатков этих зубов.Удаление зачатков третьих моляров возможно при: 1) мезиальном прикусе гнатической разновидности в возрасте 11 лет У девочек и 13 лет у мальчиков (целесообразно удалять зачатки нижних восьмых зубов в предпубертатном периоде с целью задержки развития нижнего зубного ряда при адентии аналогичных верхних зубов); 2) мезиальном прикусе, обусловленном односторонним сквозным несращением губы, альвеолярного отростка и неба. Следует подчеркнуть, что удаление зачатков нижних третьих моляров не представляет значительных трудностей, а верхних - затруднительно. В редких случаях имеются зачатки четвертых постоянных моляров. Если они находятся на одной челюсти, то зубы на этой челюсти смещаются мезиально, что нарушает прикус. Такие сверхкомплектные зубы подлежат удалению. Вопрос об удалении отдельных зубов по ортодонтическим показаниям следует решать лишь после оценки данных исследования пациента и определения прогноза лечения с морфологической, функциональной и эстетической точек зрения. Известно, что после длительного ортодонтического расширения и удлинения зубных рядов они не всегда сохраняют приданную им величину и форму на длительное время. Значительно увеличить недоразвитый апикальный базис зубных рядов затруднительно. В связи с этим ортодонтическое лечение нередко приводит к наклону зубов, их неблагоприятному установлению в окклюзии, иногда к малому резцовому перекрытию или дизокклюзии. Чрезмерное расширение зубных рядов, особенно при узком лице, неблагоприятно влияет на челюстно-лицевые взаимоотношения. Эти соображения обосновывают ортодонтические показания к удалению отдельных зубов, которые должны быть расширены при плохом контакте пациентов с врачом-ортодонтом и при заболеваниях слизистой оболочки полости рта, когда пользование ортодонтическими аппаратами нежелательно. Нарушения правил удаления отдельных зубов, неправильный их выбор, отказ от "выравнивающей экстракции" зубов приводит к ошибкам в ортодонтической практике. Метод лечения путем удаления отдельных зубов имеет недостатки, которые проявляются при его неправильном планировании. К ним относят наклоны осей зубов, расположенных по краям дефекта зубного ряда, Промежутки в зубном ряду, оставшиеся после удаления зубов, углубление Резцового перекрытия. Чтобы свести до минимума эти недостатки, важно удалять зубы своевременно, но не преждевременно. Раннее удаление отдельных зубов (чаще первых премоляров) задолго до прорезывания клыков вторых премоляров невыгодно, так как может произойти мезиальное смещение боковых зубов и возникнет недостаток места в зубном ряду для клыков. Тенденция к мезиальному перемещению зубов с возрастом не означает что закроется каждый промежуток, оставшийся после удаления зуба, так как этому препятствуют контакты зубов-антагонистов, однако прорезывани вторых и третьих моляров способствует уменьшению трем. Следует учитывать, что при тесном расположении зубов оно усугубится при прорезывании вторых и третьих моляров. Состояние пародонта тесное расположенных зубов после "экстракционной терапии" обычно улучшается. Результаты лечения бывают устойчивыми после применения современной эджуайз-техники, позволяющей достигнуть плотных контактов между зубами. В связи с широким внедрением в ортодонтическую практику различных несъемных дуговых назубных аппаратов (эджуайз-техника, Бегг-техника лингвальная техника и др.) появились большие возможности копрусного перемещения зубов, их ангуляции и торка. Это позволяет ограничить показания к удалению отдельных зубов, если пациент имеет возможность лечиться у врача-ортодонта. 13.2. Хирургическая подготовка к ортодонтическому лечению. Х 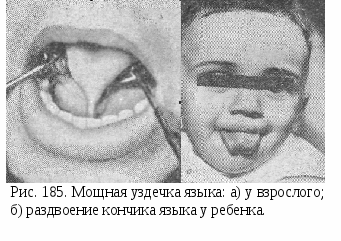 ирургическую подготовку полости рта к ортодонтическому лечению осуществляют при короткой уздечке языка, которая ограничивает его подвижность и может способствовать как парафункциям полости рта, так и формированию аномалий прикуса. ирургическую подготовку полости рта к ортодонтическому лечению осуществляют при короткой уздечке языка, которая ограничивает его подвижность и может способствовать как парафункциям полости рта, так и формированию аномалий прикуса.В таких случаях проводят оперативное вмешательство, именуемое френулотомией – рассечением уздечки. Простейшим способом устранения уздечки языка является френулотомия. О 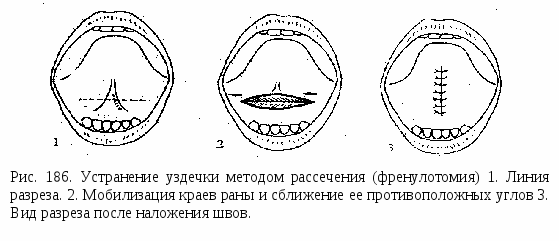 на проводится в грудном или раннем детском возрасте. Ее рассечение проводится в поперечном направлении с последующей иммобилизацией краев раны и ушиванием ее в вертикальном направлении. на проводится в грудном или раннем детском возрасте. Ее рассечение проводится в поперечном направлении с последующей иммобилизацией краев раны и ушиванием ее в вертикальном направлении. Одной из самых распространенных аномалий зубочелюстной системы является диастема. Диастемой называется промежуток между центральными резцами. Встречается чаще на верхней челюсти. Различают 2 вида диастем: ложную и истинную. П 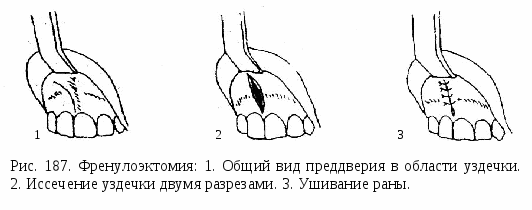 ричинами ложной диастемы являются следующие факторы: вредные привычки, позднее удаление молочных зубов, отсутствие латеральных резцов или задержка их прорезывания, наличие сверхкомплектных зубов, вестибулярный наклон верхних фронтальных зубов и другое. ричинами ложной диастемы являются следующие факторы: вредные привычки, позднее удаление молочных зубов, отсутствие латеральных резцов или задержка их прорезывания, наличие сверхкомплектных зубов, вестибулярный наклон верхних фронтальных зубов и другое.Истинная диастема встречается только в одном случае – короткая уздечка верхней губы или низкое ее прикрепление. А.П. Ненашев выделили 3 вида аномалии уздечки:
Френулоэктомия – иссечение уздечки с ее перемещением. Показана при короткой уздечке, препятствующей нормальному развитию губы и образованию диастемы. Двумя полуовальными вертикальными разрезами иссекают уздечку между центральными резцами, проводят компактостеотомию, слизистую оболочку вокруг разреза мобилизируют, отсепарировав ее тупым путем, края раны сближают и зашивают наглухо. В 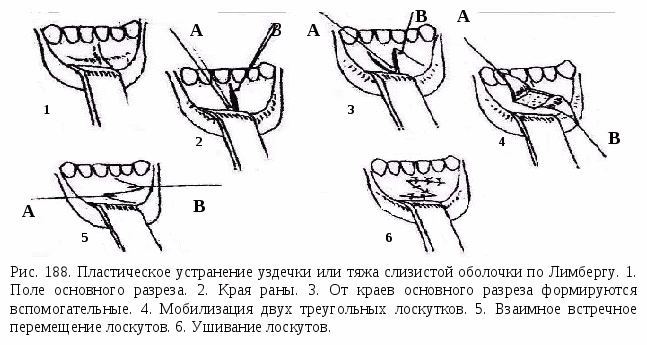 комплексе с ортодонтическим лечением диастемы френулоэктомию проводят в возрасте 7 – 8 лет. Прорезавшиеся в зубной ряд постоянные латеральные резцы укрепят полученный результат. комплексе с ортодонтическим лечением диастемы френулоэктомию проводят в возрасте 7 – 8 лет. Прорезавшиеся в зубной ряд постоянные латеральные резцы укрепят полученный результат.При невозможности сближения краев раны производят пластику слизистонадкостничными треугольными лоскутками по Лимбергу. Этот способ основан на взаимном перемещении встречных треугольных лоскутов. При этом происходит устранение уздечки или тяжа слизистой, прирост тканей по вертикали. Степень прироста зависит от величины угла, под которым формируется вершина лоскута. Первый разрез делается вдоль уздечки по всей ее длине. От верхнего и нижнего концов первого разреза проводят два добавочных разреза под углом 45-60 градусов к основному. Отслаивают 2 слизисто-надкостничных лоскута треугольной формы, после чего взаимно перемещают их и накладывают швы. Существует множество методов хирургического лечения мелкого преддверия полости рта. Самый простой метод – вестибулопластика. Делается разрез до кости по переходной складке, после чего тупо отслаивают ткани от тела челюсти на нужную глубину. Затем образовавшуюся щелевидную рану выполняют йодоформенным тампоном. Тампон периодически меняют до полной эпителизации раны. В 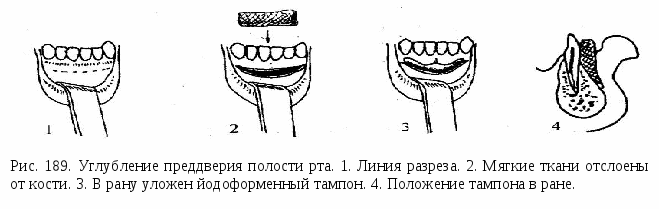 естибулопластика по Кларку. Под двухсторонней ментальной анестезией Sol. Lidocaini 2% - 3ml проводится два вертикальных рассечения в области 83, 73 зубов и горизонтальный по слизистой оболочке на границе десен и подвижной части слизистой оболочки преддверия. Острыми ножницами маленьких размеров отслаивают слизистую оболочку губы в подслизистом слое на глубину 10 мм. Отслоенный край опускают вглубь новообразованного преддверия полости рта и фиксируют шелком к надкостнице. естибулопластика по Кларку. Под двухсторонней ментальной анестезией Sol. Lidocaini 2% - 3ml проводится два вертикальных рассечения в области 83, 73 зубов и горизонтальный по слизистой оболочке на границе десен и подвижной части слизистой оболочки преддверия. Острыми ножницами маленьких размеров отслаивают слизистую оболочку губы в подслизистом слое на глубину 10 мм. Отслоенный край опускают вглубь новообразованного преддверия полости рта и фиксируют шелком к надкостнице. Медикаментозно обрабатывают раневую поверхность и оставляют йодоформенный тампон. На второй и четвертый день операционную рану промывают раствором антисептика. Швы снимают на седьмой день после операции. Остеотомия и компактостеотомия. Неотъемлемой частью сочетанного ортодонтического и хирургического лечения зубочелюстных аномалий и деформаций являются подготовительные вмешательства, чаще всего компактостеотомии, которые проводят в пределах кортикального слоя челюстной кости. В 1935 г. А. Я. Катц предложил для лечения микрогении, открытого прикуса и прогении использовать метод, в основу которого был положен принцип ослабления сопротивляемости костной ткани. Автор занимался зубочелюстными деформациями, в образовании которых ведущую роль сыграла нижняя челюсть. Основные лечебные мероприятия были направлены на изменение ее патологического состояния. Препятствием для аппаратного исправления деформации нижней челюсти, в после окончания формирования прикуса, А. Я. Катц считал мощный кортикальный слой кости, дополнительно усиленный в области внутренней и наружной косой линий, у подбородка, в области угла и по нижнему краю челюсти (рис. 137). Исходя из этого, автор рекомендовал проводить декортикацию нижней челюсти в области моляров. Сплошная полоса декортикации опоясывала нижнечелюстную кость с оральной и вестибулярной сторон. Последующей механической тягой предполагалось изгибание нижней челюсти в области декортикации при открытом прикусе, растяжение при микрогении, чтобы увеличить продольный размер нижнечелюстной кости, и наоборот, сдавление по сагиттали при нижней прогнатии, чтобы уменьшить длину челюсти. В настоящее время эту методику применяют для лечения открытого прикуса. Операции на верхней челюсти, рассчитанные на ослабление ее механической прочности, применяли Тальбот (1896), Скогсборг (1926), Бихемьмейер (1931). Kole (1958, 1959, 1964, 1966) все подготовительные хирургические вмешательства распространял только на поверхностный слой кости, хотя в начале работы использовал методику остеотомии альвеолярного отростка, которая заключалась в рассечении межзубных перегородок. Операцию по рассечению проводили при помощи круговых пил. Ввиду большой травматичности и возникающих осложнений автор отказался от нее. Впоследствии применяли кортикотомию в пределах компактного слоя кости. Термин «кортикотомия» принадлежит Kole. Для оперативного подхода к кости альвеолярного отростка и к телу челюсти автор пользовался разрезом по десневому краю, однако впоследствии он обнажал вестибулярную поверхность кости посредством волнистого разреза на расстоянии 0,5 см от края десны с последующим отслаиванием слизисто-надкостничного лоскута. Этот разрез стал наиболее приемлемым для подготовительных хирургических вмешательств, так как при краевом разрезе не всегда бывает возможность хорошо зашить послеоперационную рану. Часто наблюдается плохое прилегание десневых сосочков, что открывает ворота для инфицирования. После отслаивания слизисто-надкостничного лоскута Ко1е рекомендует круглыми и фиссурными борами трепанировать компактный слой кости в проекции межзубных промежутков до губчатого вещества, затем соединить эти насечки при помощи долота до появления дефектов кортикального слоя в виде борозд, располагающихся параллельно направлению корней зубов, приблизительно до уровня их верхушек. Эту методику широко использовала Byloff-Clar (1959, 1961, 1962). Она полагала, что организму необходимо более длительное время для разрушения остеокластами компактного слоя кости, чем тонких пластинок губчатого вещества. И когда поверхностный плотный слой рассечен, то губчатый слой со стороны давления разрушается быстрее и легче. Впоследствии Ко1е, в дополнение к вышеописанной методике, предложил полную декортикацию альвеолярного отростка с сохранением альвеолярного гребня. На нижней челюсти участок декортикации дополнительно распространяется и на тело челюсти, нетронутым остается только ее нижний край. Применение декортикации верхней челюсти затруднено, так как между кортикальным слоем кости и стенкой лунки практически нет губчатой прослойки. В результате имеется угроза травмы тканей периодонта и корней зубов. Поэтому на верхней челюсти используют линейную кортикотомию по межзубным промежуткам. Методика полной декортикации на нижней челюсти себя оправдала, в частности при ее расширении. Особенно она показана в тех случаях, когда нижняя челюсть не соответствует быстро изменяющейся в процессе лечения форме верхней челюсти. Кортикотомию проводят в боковых участках, где линейно рассекают кортикальный слой кости между зубами; если он хорошо развит, необходима полная декортикация челюсти, кроме ее нижнего края. При такой подготовке лечение расширяющимися аппаратами длится 3-4 мес. Большой вклад в развитие сочетанного метода лечения зубочелюстных деформаций внес А. А. Лимберг и его ученики. До появления работ этого автора хирургические вмешательства рассматривались как средства, уменьшающие только механическую сопротивляемость костной ткани. В 1958 г. А. А. Лимберг предложил полную декортикацию участка челюсти, однако ввиду сложности ее выполнения и высокой травматичности эта методика требовала усовершенствования. В дальнейшем А.А. Лимберг 1960г. дал принципиально новую оценку сущности компактостеотомии. Он указал, что главное не механическое ослабление кости в результате операции, а возникающая в ней в ответ на травму биологическая реакция воспаления. В результате этого наблюдаются деминерализация костной ткани, затем активизируются репаративные процессы, что облегчает перестройку кости под воздействием ортодонтических аппаратов. А 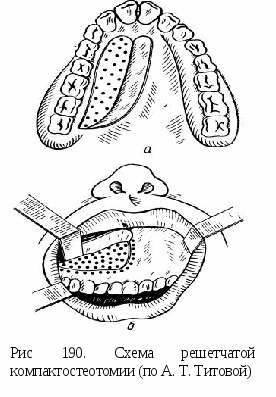 .Т. Титова (1960— 1962) разработала методику подготовительного хирургического вмешательства, получившую название решетчатой компакт-остеотомии ( рис. 190). .Т. Титова (1960— 1962) разработала методику подготовительного хирургического вмешательства, получившую название решетчатой компакт-остеотомии ( рис. 190).На верхней челюсти проводится следующим образом: рассекают слизистую оболочку десны с надкостницей до кости поочередно, один разрез производится в преддверии полости рта, другой разрез проводят со стороны твердого нёба, на 2—3 мм ниже от шеек зубов. Через первый разрез широко обнажают переднюю поверхность тела верхней челюсти и альвеолярный отросток. Круглым бором в кости просверливают углубления, проникающие через всю толщу ее компактного слоя. Эти углубления располагаются в шахматном порядке, в несколько рядов над корнями зубов, подлежащих перемещению, а также между и вдоль их лунок. Расстояние между отдельными углублениями и рядами составляет в среднем около 3—4 мм. Гуще углубления располагаются в участках повышенной прочности кости – в области края грушевидного отверстия, передней носовой ости, бугра челюсти. Послеоперационную рану зашивают кетгутом. На твердом нёбе отслаивается слизисто-надкостничный лоскут к середине нёба. На альвеолярном и нёбном отростках верхней челюсти также делают множественные углубления в компактном слое кости. По окончании операции отслоенный лоскут укладывают па место, придавливают йодоформенным тампоном и фиксируют, заранее приготовленной защитной пластинкой. Тампон и пластинку спустя 7—8 дней после операции удаляют. Решетчатую компактостеотомию на нижней челюсти проводят в участке обнаженной кости круглым бором в виде углублений, проникающих на всю толщину компактного слоя. По краю челюсти, где кость особенно плотна и массивна, делают сквозные насечки. Рану мягких тканей послойно зашивают наглухо, снаружи на оперированный участок накладывают давящую повязку. Дальнейшему развитию сочетанного метода лечения зубочелюстных деформаций способствовали исследования К. В. Тюкалова (1964, 1966, 1968), Основные работы автора посвящены характеристике тканевых преобразований пародонта в разные сроки после операции компактостеотомии и проводились для выявления наиболее оптимального срока начала аппаратного лечения. Применяемая автором методика компактостеотомии имеет свои характерные особенности и выполняется под местной анестезией. С наступлением эффекта обезболивания производят трапециевидный разрез, горизонтальная часть которого проходит на расстоянии 0,5 см от десневого края После отслойки слизисто-надкостничного лоскута крупными шаровидными борами перфорируют компактный слой кости над верхушками корней зубов, подлежащих перемещению. Затем эти перфорации соединяют бороздой. Такая последовательность исключает повреждение корней аномалийных зубов, которые могут быть расположены на различных уровнях. При нанесении борозд со стороны твердого нёба хорошим ориентиром служит линия соединения нёбных и альвеолярных отростков нижней челюсти. В заключительном этапе проводят межальвеолярные рассечения компактного слоя, которые начинаются от борозды, проведенной над верхушками корней зубов При этом слизисто-надкостничный лоскут у шеек зубов не отслаивается полностью, а борозда продолжается путем туннелирования до края альвеолярного гребня. Соблюдение этого правила исключает образование костных карманов вокруг шеек зубов, их нагноение, что может отрицательно сказаться на последующем ортодонтическом лечении. При нанесении борозд автор рекомендует рассекать компактный слой только до губчатого вещества. Для избежания перегрева кости операционное поле орошают изотоническим раствором натрия хлорида. Поскольку при ортодонтическом лечении требуется перемещение зубов в различных направлениях, компактостеотомию рекомендуют делать с обеих сторон альвеолярного отростка Приведенные методики являются значительным достижением отечественных ученых, по-новому оценивших реакцию кости на механическое повреждение. Г. П. Соснин, А К. Яровой, А. В. Крицкий (1966) предложили методику компактостеотомии, согласно которой при помощи фрезы удалялся кортикальный слой кости на пути перемещения зуба. Этим уменьшалась прочность кости и в ней возбуждались регенеративные процессы, обусловливающие высокую результативность ортодонтического лечения. Г. Е. Цалолихин (1966) предложил в комплексном лечении зубочелюстных аномалий компактостеотомию альвеолярйого отростка, которую можно проводить у детей (в возрасте 11—14 лет) и у взрослых в условиях амбулатории. Операция заключается в следующем, после проводникового обезболивания на вестибулярной поверхности альвеолярного отростка проводят 2—3 пунктирных разреза мягких тканей в проекции межзубных перегородок той части альвеолярного отростка, который подлежит перемещению Поочередно через эти разрезы, не травмируя слизистую оболочку и надкостницу, вплотную к костной ткани подводят металлическую канюлю, которая дает направление бору и защищает мягкие ткани операционной области от травмы При помощи легкого нажима на наконечник круглым бором проникают в компактный и спонгиозный слой альвеолярного отростка, образуя в нем каналы. Не производя дополнительных разрезов, из одной и той же раны, меняя направление бора, проникают при необходимости в более плотную часть межальвеолярной перегородки, равномерно ослабляя ее наружную и внутреннюю стенки Костные опилки и стружку из раны не удаляют для лучшей регенерации костной ткани Операцию заканчивают проверкой гемостаза и наложением сухой асептической давящей повязки. Согласно данным И. И. Ермолаева, Ф. Я. Хорошилкиной, М.С. Шварцмана (1967), компактостеотомию проводили в условиях поликлиники под местной анестезией по следующей методике. После разреза по переходной складке со стороны преддверия полости рта отсепаровывали вверх и вниз слизисто-надкостничный лоскут и затем перфорировали шаровидным бором № 3 компактный слой кости, стараясь не погружаться в губчатое вещество. Отверстия располагали преимущественно над корнями зубов, вдоль лунок в области межзубных перегородок, а также в тех участках альвеолярного отростка и аппекального базиса, где деформация была выражена особенно резко. Учитывали степень и направление требующегося перемещения зубов. В некоторых случаях перфорировали бором переднюю носовую ость, край грушевидного отверстия и основание скулового отростка, то есть те участки, где компактный слой кости утолщен. Разрез со стороны нёба производили, отступя на 5—6 мм от десневого края После отсепаровывания слизисто-надкостничного лоскута наносили перфоративные отверстия с учетом расположения корней зубов На операционные раны накладывали швы. Применяли также щадящую методику компактостеотомии. Скальпелем или бором перфорировали слизистую оболочку и надкостницу с вестибулярной стороны в области межлуночковой перегородки перемещаемых зубов на уровне середины их корней, а с нёбной стороны — отступя 3—4 мм от десневого края. Узкой гладилкой, а затем бором делали тоннель под слизисто-надкостничным лоскутом вверх и вниз и бором нарушали компактный слой кости Заживление раны происходило в более короткий срок. Е. Л. Кирияк (1970), используя комбинированный метод лечения аномалийно расположенных верхних фронтальных зубов, высказал мнение, что при применении некоторых известных методик недостаточно нарушается костная ткань в области межзубных перегородок, что препятствует корпусному перемещению зубов В связи с этим он предлагает видоизмененную методику компактостеотомии, заключающуюся в образовании слизисто-надкостничного тоннеля в области аномалийно расположенного зуба В тоннель вводят специально изготовленную защитку из нержавеющей стали, которая имеет ручку и желобок, заканчивающийся в виде распатора. Длина желобка 1,5—2 см, глубина 2,5—3 мм, ширина — 4 мм. По желобку металлической защитки, предохраняющей мягкие ткани от травмирования, вводят вращающийся удлиненный фиссурный бор № 3, при помощи которого разрушается компактный и спонгиозный слой межзубной перегородки, а иногда и кортикальный слой кости небной стороны Преимущество этой методики автор усматривает в том, что исключается необходимость больших разрезов с отслаиванием надкостницы и обнажением костной ткани на большом протяжении В Н Ралло (1970) применял аппаратно-хирургический метод для устранения вторичных деформаций окклюзионной поверхности зубных радов. Операцию проводили под местным обезболиванием Отступя на 0,5 см от шеек зубов, выполняли трапециевидный или угловой разрез, отслаивали слизисто-надкостничный лоскут с основанием, обращенным к переходной складке. Линия разреза не совпадала с линией декортикации, которая после удаления компактной пластинки кости альвеолярного отростка имела форму буквы П. Верхняя «перекладина» этой линии находится над корнями зубов и ширина ее соответствует высоте предполагаемого смещения. На нёбе дополнительно проводят решетчатую компактостеотомию, так как нёбные корни встречают большое сопротивление со стороны нёбной компактной пластинки На нижней челюсти проводят ленточную и решетчатую декортикацию, поперечная линия декортикации проходит над m. mylohyoideus Компактостеотомию методом прокола рекомендует В. Н. Зайцев (1978). Под местной анестезией нарушали целостность компактного слоя кости путем прокола его сквозь слизистую оболочку альвеолярного отростка Отверстия располагались в шахматном порядке над верхушками корней перемещаемых зубов и между их лунками с вестибулярной и нёбной сторон. Операция выполняется остеотомом, рабочая часть которого представлена сужающимся стержнем с ограничительным уступом Необходимо применять наименее травматичные и щадящие оперативные вмешательства, исходя, при этом из полученных данных в эксперименте о зонах деминерализации. При имеющемся большом разнообразии зубочелюстных аномалий и деформаций невозможно ограничиться одной методикой операции. Клинические проявления аномалий определяют выбор той или иной хирургической методики или их сочетание. При сравнении результатов ортодонтического лечения после проведенных хирургических вмешательств различными способами, но с одинаковой травмой альвеолярного отростка оказалось, что во всех случаях наблюдается аналогичное течение аппаратного этапа лечения и перемещение зубов происходит в одинаковый срок. На основании собственных клинических и экспериментальных наблюдений, Криштаб С.И., Василевская А.Я., Мухина А.Д., Неспрядько В.П. 1982 г. пришли к заключению, что для эффективности ортодонтического лечения имеет значение степень и глубина хирургической травмы твердых тканей челюсти, то есть протяженность по площади, на которой она наносится, а не способ ее нанесения. Поэтому едва ли следует оказывать предпочтение решетчатой компактостеотомии перед линейной. И в том и другом случае — это прежде всего травма твердых и мягких тканей. Различные способы воздействия на ткани пародонта с получением одинаковых результатов подтверждают точку зрения авторов о ведущем значении травмы, ее количественной характеристики, а также индивидуальных особенностей организма, от которых во многом зависит течение и исход развивающегося в тканях реактивного процесса. Однако это не значит, что чем интенсивнее травма, тем лучшие условия для ортодонтического перемещения зубов. Как показали данные клинических наблюдений, чрезмерное повреждение альвеолярного отростка сопряжено с опасностью тяжелых и более частых осложнений, длительным течением послеоперационного периода, резкой подвижностью перемещаемых зубов и более продолжительным ретенционным периодом. В вопросе о глубине хирургического воздействия клинические наблюдения аналогичны мнению авторов, которые полагают, что подготовительные оперативные вмешательства должны распространяться на толщину кортикальной пластинки костной ткани челюсти. Как правило, во время операции травмируется и близлежащее губчатое вещество. Хирургическое вмешательство следует проводить в пределах альвеолярного отростка до уровня высоты корней соответствующих зубов, на компактном слое челюсти в проекции межальвеолярных перегородок зубов. Этой травмы вполне достаточно для ослабления механических свойств кости с последующим развитием реактивного регенераторного процесса в оперированном участке. Во время операции необходимо щадить гребень альвеолярного отростка, особенно верхушки межзубных перегородок. Операции на обеих сторонах альвеолярного отростка создают более выгодные условие для перемещения зубов и некоторого смещения альвеолярного отростка. Однако более тщательно следует подготавливать сторону давления перемещаемых зубов При операции в боковых участках челюсти выкраивают слизисто-надкостничный лоскут, основание которого находится у переходной складки Горизонтальная линия разреза мягких тканей проходит на 0,5 см от десневого края. Во фронтальном участке челюсти операции чаще без формирования слизисто - надкостничного лоскута, а оперативный подход готовят по следующей методике. После анестезии вертикально расюкают десневой сосочек до альвеолярного гребня Затем при помощи гладилки сосочек вместе с надкостницей отслаивают В дальнейшем тем же инструментом отслаивают надкостницу по линии предполагаемого распила, тоесть образуется пространство в виде -туннеля для введения бора, боковой поверхностью которого распиливают кортикальную пластинку в проекции межлунковой перегородки. При соответствующем навыке отслаивание надкостницы для введения бора можно не проводить Достаточно, отодвинув десневой сосочек и надкостницу, сохраняя при этом альвеолярный гребень, войти торцовой частью фиссурного бора в толщу альвеолярного отростка, продвигая его на границе губчатого и компактного вещества, одновременно производят движение бора кнаружи и распиливают кортикальную пластинку Этот этап проводят под контролем пальца оперирующего, наложенного на слизистую оболочку десны. Манипуляции с бором выполняют на малых оборотах бормашины, если же их количество увеличивается, то работать следует с перерывами для охлаждения инструмента (В П. Неспрядько, 1971, Вторая группа операций хирургической подготовки может быть представлена методиками, которые не заканчиваются пределами кортикального слоя челюстной кости, а распространяются на большую глубину. Речь идет о поперечных распилах альвеолярного отростка по межзубным перегородкам. Двухэтапно пересекал межзубную перегородку Skogsborg (1926), частично, только с нёбной стороны, рассекал ее А. Я. Катц (1935) Подобные оперативные вмешательства предлагают И Л Злотник (1952), Н П Мозговой (1964, 1966, 1970), 3 Ф Василевская и П В Ходорович (1966), Ristow (1951),Ertmger (1955), Adams (1956) Последовательность операции состоит в следующем В области неправильно расположенных зубов, после соответствующих разрезов и отслаивания слизисто-надкостничного лоскута, при помощи долота, бора № 3 или циркулярной пилой пересекают вначале гребень альвеолярного отростка, а затем, постепенно углубляясь инструментом, рассекают межзубную перегородку почти до верхушки зуба. Особоследует уделить внимание оперативным вмешательствам, носящим реконструктивный характер. В этих случаях костнопластическая операция выступает как основное средство исправления деформаций. Подобные методики используют в своей работе многие авторы, в частности Petrovic, Kufner (1968), которые полагают, что отслаивание слизисто-надкостничного лоскута с повреждением костной ткани может дать осложнения при заживлении раны в области альвеолярного отростка. Исходя из этого, авторы предложили свой способ выполнения кортикотомии и альвеолотомии при лечении аномалий зубного ряда у подростков. Эти оперативные вмешательства проводят без отслаивания большого слизисто-надкостничного лоскута и травмы десневого сосочка. Техника предложенной операции следующая: над десневым сосочком по межзубной перегородке кверху проводят разрезы по обе стороны от сегмента, который планируется переместить. Затем распатором отслаивают слизистую оболочку с надкостницей по обе стороны от разреза на незначительное расстояние, чтобы был виден ход корней зубов, между которыми будет рассечен альвеолярный отросток. Затем острым тонким долотом проходят через поперечник альвеолярного отростка до нёбного периоста. Выполнить эту манипуляцию возможно там, где корни зубов отдалены друг от друга и имеются мощные перегородки. Такую операцию проводят под контролем ранее полученных рентгеноснимков перегородок и корней зубов. Линия остеотомии проходит от гребня альвеолярного отростка на 3—5 мм над верхушками корней на верхней челюсти или 3—5 мм под верхушками корней на нижней челюсти Вертикальные рассечения альвеолярного отростка дополняют горизонтальным рассечением костной ткани. Перед тем в области верхушек зубов отслаивается в виде туннеля слизистая оболочка с надкостницей. При альвеолотомии от верхней или нижней челюсти отделяют костный сегмент, который удерживается на 2 слизисто-надкостничных лоскутах, затем его устанавливают в нужном положении и фиксируют по прикусу на протяжении 3—5 нед. К. Мушко (1977) считает, что исправить зубо-челюстную деформацию с лучшим эффектом можно при расчленении альвеолярного отростка на множество фрагментов С этой целью автор предлагает проводить множественные остеотомии на блоки по 1—3 зуба в каждом блоке. На верхней челюсти операцию на кости проводят только с вестибулярной стороны альвеолярного отростка, не нарушая нёбного периоста, играющего большую роль в трофике костных фрагментов. Горизонтально блоки отсекают на 3 мм выше верхушек корней зубов, слизистую оболочку с надкостницей отсепаровывают только в месте разреза, при этом широко используется туннелирование. Для проведения операции автор применяет тонкое долото, чтобы не травмировать корни зубов. Вычлененные фрагменты альвеолярного отростка можно смещать в различных направлениях с последующим шинированием Остеотомию альвеолярных отростков челюстей с одномоментным смещением костных фрагментов в правильное положение и последующей иммобилизацией используют редко. Такие оперативные вмешательства таят в себе опасность некроза отдельных фрагментов кости и их нельзя рекомендовать Чтобы избежать нежелательных осложнений, остеотомию проводят без смещения костных фрагментов во время операции. К аппаратному их вытяжению приступают через некоторое время после операции. Этот период необходим для заживления послеоперационной раны и стабилизации кровоснабжения травмированной кости. Фиксацию и начало активации ортодонтической аппаратуры следует проводить после компактостеотомии на 12-14 день. Срок активного ортодонтического лечения после хирургической подготовки ограничен в пределах 2-2,5 месяца. Ретенционный период, начатый в это время, наиболее благоприятно сказывается на состоянии пародонта перемещаемых зубов и устойчивости результатов. Обьясняется это тем, что аппаратное перемещение зубов происходит в оперированном участке челюсти на фоне регенерации тканей и является травмирующим агентом для тканей пародонта. Это приводит к замедлению регенераторных процессов до стадии соединительнотканных образований, чем обьясняется подвижность альвеолярного отростка. Если период активного аппаратного лечения 2- 2,5 мес, то окончательная перестройка регенерирующих тканей и последующая минерализациякости происходит уже в ретенционный период. Если же имеет место более длительное действие ортодонтической аппаратуры на размягченный альвеолярный отросток при незначительной подвижности зубов, то в тканях поддерживается воспалительный процесс, что приводит в дальнейшем к остеопорозу кости, уменьшению высоты альвеолярного отростка за счет атрофии его гребня. Контрольные вопросы: 1.Какие виды амбулаторных хирургических операций применяются при лечении зубочелюстных аномалий и деформаций. 2.Какие виды оперативных вмешательств применяются при лечении зубочелюстных аномалий и деформаций. 3.С какой целью применяются хирургические вмешательства при лечении зубочелюстных аномалий и деформаций. 4. Вклад Катца А.Я., Лимберга А.А. в разработку оперативных вмешательств, которые применяются при лечении зубочелюстных аномалий и деформаций. 5. Характерные особенности и методика проведения оперативного вмешательства по А.Т.Титовой. 6. Разновидности операции компактостеотомии при лечении зубочелюстных аномалий и деформаций. 7. Разработка методов хирургических вмешательств С.И. Криштабом. 8. Особенности начала и методики проведения ортодонтического лечения с использованием оперативных вмешательств. 9. Осложнения при проведении хирургических вмешательств, их последствия и профилактика. РАЗДЕЛ 14. ФИЗИОТЕРАПИЯ В ОРТОДОНТИИ Ортодонтическое лечение сопровождается сложными процессами перестройки костной ткани, с преобладанием остеорезорбции над остеообразованием в активном периоде и остеообразования над остеорезорбцией в ретенционном. В зависимости от возраста пациента эти процессы протекают с различной интенсивностью. В позднем сменном и постоянном прикусе они значительно замедляются, что приводит к необходимости стимуляции ортодонтического лечения, как в активном, так и ретенционном периодах для сокращения его продолжительности. Что обусловливает применение физиотерапевтических процедур в комплексе с аппаратурным или аппаратурно-хирургическим лечением. Использование физических факторов в лечебных целях относится к глубокой древности (Гиппократ, Авиценна и др.). Большое внимание применению в лечебной медицине и в стоматологии физических факторов уделяли многие выдающиеся ученые дореволюционного периода. К концу XVIII века в клиниках Харьковского императорского университета сравнительно широко использовалась электротерапия. На современном этапе широко применяются физические, медикаментозные и комплексные методы оптимизации ортодонтического лечения. В основу воздействия физических методов положено воздействие таких физических факторов как: электрический ток, магнитное поле, ультразвук, вибрация, очаговый дозированный вакуум и лазерное излучение. Медикаментозное воздействие предполагает оптимизацию лечебного процесса ортодонтического лечения за счет лекарственных средств, позволяющих изменять резистентность костной ткани челюстей. Комплексные методы сочетают в себе как воздействие физическими факторами так и медикаментозными препаратами. 14.1. Физиологические основы действия физических факторов. Для правильного применения физических факторов с целью оптимизации ортодонтического лечения необходимо знать факторы, позволяющие оптимизировать применение физиотерапевтических процедур, совместимость и несовместимость физических факторов, их основные механизмы действия. К основным факторам оптимизации воздействия лечебными физическими факторами относятся:
При назначении нескольких методов оптимизации ортодонтического лечения основное внимание следует уделять несовместимости некоторых физических факторов. Явление несовместимости возможно при применении физических факторов, механизм действия которых близок по своей сущности вызываемых процессов. Т 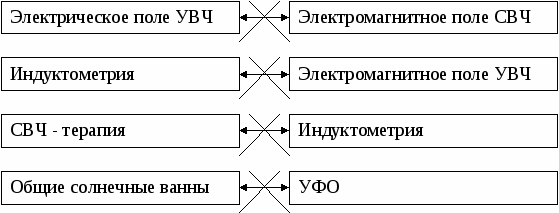 ак, например, не сочетаются: Выделяют также 3 группы совместимости физиотерапевтических процедур (А.И. Шеина, 1982 г.): 1 группа: физиопроцедуры общего действия и физиопроцедуры местного действия, в основе которых лежат различные физические факторы. Например общеукрепляющая гимнастика, направленная на коррекцию осанки ребенка и электрофорез лекарственных веществ в области перемещаемых зубов. 2 группа: два различных по принципу действия местных фактора: ультразвук и электрофорез; ультразвук и миотерапия; ультразвук и аппликации; вакуум-терапия и электрофорез. 3 группа: два различных по принципу действия местных фактора для лечения основного и сопутствующего заболеваний. Например, в качестве сопутствующего заболевания при лечении аномалий зубочелюстной системы нередко возникают локализованные гингивиты. Поэтому в некоторых случаях в комплексном лечении применяют электровакуумфорез для стимуляции перемещения зубов и лечения заболеваний пародонта. 14.1.1. Гальванический ток. Лечебный фактор. Постоянный непрерывный электрический (гальванический) ток низкого напряжения (30-80 В) и небольшой силы (до 50 мА), подводимый к телу больного через контактно наложенные электроды. различные органы и системы и проявляется изменением их кровенаполнения, обмена веществ и трофики. Физиологическое действие. Физиологические реакции в зависимости от исходного функционального состояния организма, параметров воздействия и расположения электродов могут носить местный, метамерный или генерализованный характер:
Терапевтический эффект. Улучшение кровообращения, стимуляция лимфообращения, активизация трофических процессов, увеличение в тканях АТФ и оксигенации. Повышение фагоцитарной активности лейкоцитов, усиление выработки антител, повышение в крови свободных форм гормонов и усиленная их утилизация тканями. Противовоспалительное и рассасывающее действие. Противопоказания. Новообразования, острые воспалительные процессы, системные заболевания крови и соединительной ткани, резко выраженный остеосклероз, нарушение целостности кожного покрова, расстройства чувствительности кожного покрова. Используемая аппаратура. "Поток-1", "ГР-2", "ГЭ -5 -03". Техника и методика проведения процедуры. На кожу или слизистую оболочку полости рта накладывают электроды (металлические пластинки и гидрофильные прокладки) толщиной не менее 1 см. смачиваемые теплой водой. При электрофорезе между прокладкой и кожей помещают фильтровальную бумагу, смоченную лекарственным веществом. Дозирование. Сила тока 0,03-0,1 мА/см2 в полости рта - 0,1-0,5 мА/см2, продолжительность процедуры -20-30 минут, количество процедур от 10 до 25. Особенности методики гальванизации в детской практике. В детской практике фиксация электродов у детей всех возрастов проводится только бинтованием с последующим наложением мешочков с песком. Перед каждой процедурой необходимо проверять целостность кожного покрова, так как на нежной детской коже могут быть дерматиты в местах приложения электродов. Продолжительность процедур не должна превышать 10-20 минут. |
