Учреждение образования гомельский государственный медицинский университет
 Скачать 1.01 Mb. Скачать 1.01 Mb.
|
|
ЛЕЧЕНИЕ Лечебная тактика при остром аппендиците впервые определена в нашей стране в 1933 г. на Всероссийской конференции по острому аппендициту — при остром аппендиците показана ранняя операция. В 1967 г. на Всероссийской конференции хирургов определено, что острый аппендицит является показанием для экстренного оперативного лечения, независимо от сроков заболевания. В настоящее время выставленный диагноз острого аппендицита является показанием к экстренному оперативному лечению. Пациенты наблюдаются при подозрении на данное заболевание не более 6 часов. В течение этого времени подтверждается или исключается диагноз острого аппендицита. Предоперационная подготовка больных состоит из следующих этапов: — получение информированного согласия больного на операцию; — санитарно-гигиеническая обработка, в т. ч. и подготовка операционного поля; — промывание желудка (при наличии показаний); — освобождение мочевого пузыря; — профилактика тромбоэмболии легочной артерии; — премедикация. Предоперационная подготовка у больных с перитонитом дополнительно включает в себя дезинтаксикационную, антибактериальную терапию, коррекцию сопутствующей патологии. На современном этапе развития медицины аппендэктомия производится под общим обезболиванием. В исключительных случаях под местной анестезией. Классификация аппендэктомий:
— антеградная; — ретроградная.
— трансгастральная аппендэктомия (инструменты вводят через крошечное отверстие в стенке желудка); — трансвагинальная аппенэктомия (инструменты вводят через небольшой разрез во влагалище). Предложено большое количество различных доступов при типичной (открытой) аппендэктомии. Все они делятся на прямые, поперечные, косопоперечные доступы. Открытая аппендэктомия может осуществляться из косо-переменного («кулисного») доступа по Волковичу-Дьяконову через точку Мак-Бернея, из доступа по Ленандеру (продольного, по наружному краю правой прямой мышцы живота), трансректальному, из доступа по Шпренгелю (поперечного), по Колесову (поперечный с пересечением правой прямой мышцы живота), нижней срединной лапаротомии, по Богуславскому (рассечение раны вниз по наружному краю влагалища правой прямой мышцы живота), но Богоявленскому (рассечение переднего и заднего листков влагалища правой прямой мышцы живота в медиальную сторону перпендикулярно к средней линии тела, прямая мышца живота также отводится медиально) и других доступов. У больных разлитым перитонитом при возникновении трудностей в ходе выполнения аппендэктомии производится нижняя срединная лапаротомия. Червеобразный отросток удаляется антеградно или ретроградно. Его культя обычно обрабатывается погружным («кисетным») способом (перевязывается рассасывающим шовным материалом и погружается кисетным и Z-образным или узловыми швами). В отдельных случаях (у детей, при лапароскопической аппендэктомии) культя обрабатывается лигатурным способом — культя отростка перевязывается нерассасывающимся шовным материалом и не погружается в купол слепой кишки. Типичная аппендэктомия Косым переменным доступом Волковича-Дьяконова в правой подвздошной области вскрывают брюшную полость путем рассечения кожи, подкожно-жировой клетчатки, рассечением поверхностной фасции (Томсона), апоневроза наружной косой мышцы живота. Внутреннюю косую и поперечные мышцы тупым путем разводят по ходу мышечных волокон без их рассечения, вскрывают брюшину. Выпот в брюшной полости необходимо взять для бактериального исследования. Разрез на коже обычно должен составлять 10–12 см. В рану выводят купол слепой кишки с измененным червеобразным отростком (рисунок 1). После этого на зажимах пересекают брыжеечку отростка и перевязывают ее не рассасывающим шовным материалом. Отросток выделяют до основания (рисунок 2). Затем червеобразный отросток отводят к верху и, отступая от основания 1–1,5 см, накладывают вокруг него кисетный серозно-мышечный шов из нерассасывающего шовного материала на атравматической игле (рисунок 3). Пережимают зажимом основание отростка и перевязывают его тонким кетгутом или другой быстро рассасывающийся нитью (рисунок 4). Чуть выше кетгутовой лигатуры накладывают зажим и отсекают отросток (рисунок 5). Культю отростка обрабатывают 5 %-ным спиртовым раствором йода и погружают в кисетный шов (рисунок 6). Поверх кисетного шва на атравматической игле накладывают Z-образный серозно-мышечный шов (рисунок 7). После этого купол слепой кишки погружают в брюшную полость. Брюшную полость осушивают от выпота. Проводят контроль гемостаза. Послойно ушивают рану передней брюшной стенки. 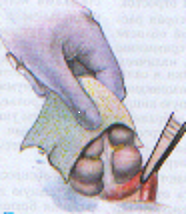 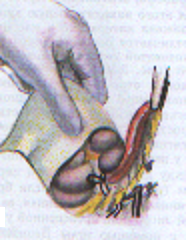 Рисунок 1 — Извлечение купола Рисунок 2 — Отсечение и перевязка слепой кишки и червеобразного брыжейки отростка на зажимах. отростка в рану Выделение отростка до его основания. 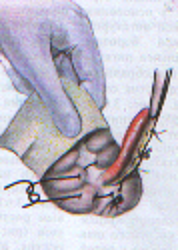 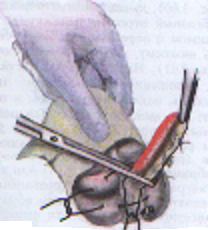 Рисунок 3 — Наложение кисетного шва Рисунок 4 — Перевязка отростка на купол слепой кишки вокруг кетгутом червеобразного отростка 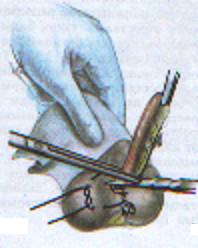 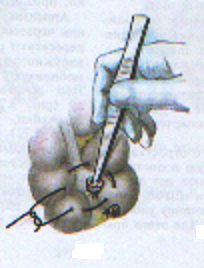 Рисунок 5 — Отсечение Рисунок 6 — Погружение культи червеобразного отростка отростка в кисетный шов 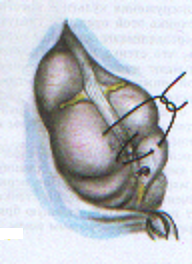 Рисунок 7 — Наложение Z-образного шва В случае выраженных воспалительных изменений купола слепой кишки, крайне затрудняющих наложение швов, культю отростка укрывают отдельными узловыми швами или осуществляют ее перитонизацию париетальной брюшиной. Затем из брюшной полости удаляют экссудат и проводят тщательную ревизию брюшной полости. При деструктивном аппендиците в брюшную полость ставится микроирригатор для последующего введения антибиотиков. Брюшная полость после аппендэктомии ушивается наглухо и дренируется полихлорвиниловыми трубками, в т. ч. в сочетании с тампонами. Показанием к дренированию служит наличие в брюшной полости выпота. Тампоны применяются: 1) для остановки паренхиматозного кровотечения; 2) при ненадежном укрытии культи отростка; 3) при не устраненном очаге инфекции (неполное удаление червеобразного отростка и некротически измененных тканей, флегмона забрюшинного пространства и т. д.). Тампоны для гемостаза ставятся в брюшную полость плотно, а тампоны, используемые для дренирования, подводятся к ложу и культе отростка рыхло. Как тампоны, так и дренажные трубки не должны плотно прилегать к органам брюшной полости, поскольку они способны вызывать образование кишечных свищей. На поверхность брюшной стенки тампоны и дренажные трубки целесообразно выводить через контрапертуры. Если у лиц, оперированных в связи с подозрением на наличие острого аппендицита, видимые воспалительные изменения в червеобразном отростке отсутствуют, то показано выполнение тщательной ревизии тонкой и толстой кишок, их брыжеек, гениталий, желчного пузыря и двенадцатиперстной кишки на предмет обнаружения источника воспалительного процесса. В настоящее время широкое распространение получила лапароскопическая аппендэктомия, которая позволяет значительно сократить послеоперационный период и добиться отличных косметических результатов. Внедряется аппендэктомия через единый лапароскопический доступ (SILS — Single incision laparoscopic surgery). Кроме того развивается транслюминальная аппендэктомия с использованием NOTES-технолигий (Natural orifice transluminal endoscopic surgery — транслюминальная эндохирургия естественных отверстий человека), когда удаление отростка производят трансгастрально (через крошечное отверстие в стенке желудка) или трансвагинально (через небольшой разрез во влагалище). После аппендэктомии при отсутствии осложнений больным разрешается вставать на 2-е сут. В эти же сроки им назначается 1-А хирургический стол по Певзнеру, на 3–5-е сут — № 1, с 6-х — № 15. Критерием расширения питания является нормализация функции желудочно-кишечного тракта — появление перистальтики и отхождения газов. По показаниям проводится антибактериальная, противовоспалительная, дезинтоксикационная терапия. Назначаются наркотические и ненаркотические аналгетики, физиотерапевтическое лечение (поле УВЧ, магнитотерапия и т. д.). Дренажи и микроирригаторы из брюшной полости удаляются на 3–4-е сут, тампоны — на 7–10 сут, швы снимаются через 6–8 дней. ОСЛОЖНЕНИЯ ОСТРОГО АППЕНДИЦИТА Осложнения острого аппендицита подразделяются по периодам возникновения на дооперационные и послеоперационные. К дооперационным осложнениям относятся:
Послеоперационные осложнения классифицируются по клинико-анатомическому принципу: I. Осложнения со стороны операционной раны: кровотечение из раны, гематома, серома, инфильтрат, нагноение, послеоперационные грыжи, расхождение краев раны без или с эвентрацией, келоидные рубцы, невриномы, эндометриоз рубцов. II. Острые воспалительные процессы брюшной полости: инфильтраты и абсцессы илеоцекальной области, абсцессы прямокишечно-маточного углубления, межкишечные абцессы, забрюшинные флегмоны, поддиафрагмальный абсцесс, подпеченочный абсцесс, местный перитонит, распространенный перитонит, культит. III. Осложнения со стороны желудочно-кишечного тракта: динамическая кишечная непроходимость, острая механическая кишечная непроходимость, кишечные свищи, желудочно-кишечное кровотечение, спаечная болезнь. IV. Осложнения со стороны сердечно-сосудистой системы: сердечно-сосудистая недостаточность, тромбофлебит, пилефлебит, эмболия легочной артерии, кровотечение в брюшную полость. V. Осложнения со стороны дыхательной системы: бронхит, пневмония, плеврит (сухой, экссудативный), абсцессы и гангрены легких, ателектаз легких. VI. Осложнения со стороны выделительной системы: острая задержка мочи, острый цистит, острый пиелит, острый нефрит, острый пиелоцистит. VII. Прочие осложнения: острый паротит, послеоперационный психоз и т. д. По срокам развития послеоперационные осложнения подразделяются на ранние и поздние. Ранние осложнения возникают в течение первых 2-х недель с момента операции. В эту группу входят большинство осложнений со стороны послеоперационной раны (гнойно-воспалительные процессы, расхождение краев раны без или с эвентрацией; кровотечения из раны передней брюшной стенки) и практически все осложнения со стороны смежных органов и систем. Поздними осложнениями острого аппендицита считаются заболевания, развившиеся по истечении 2-х-недельного послеоперационного периода. Среди них наиболее часто встречаются: 1. Из осложнений со стороны послеоперационной раны — инфильтраты, абсцессы, лигатурные свищи, послеоперационные грыжи, келлоидные рубцы, невриномы рубцов. 2. Из острых воспалительных процессов в брюшной полости — инфильтраты, абсцессы, культит. 3. Из осложнений со стороны желудочно-кишечного тракта — острая механическая кишечная непроходимость, спаечная болезнь. Причинами возникновения осложнений острого аппендицита являются: 1. Несвоевременное обращение больных за медицинской помощью. 2. Поздняя диагностика острого аппендицита (вследствие атипичного течения заболевания, неправильной интерпретации имеющихся типичных для воспаления червеобразного отростка клинических данных и т. д.). 3. Тактические ошибки врачей (отсутствие динамического наблюдения за больными с сомнительным диагнозом острого аппендицита, недооценка распространенности воспалительного процесса в брюшной полости, неправильное определение показаний к дренированию брюшной полости и т. д.). 4. Ошибки в технике операции (травмирование тканей, ненадежное лигирование сосудов, неполное удаление червеобразного отростка, плохое дренирование брюшной полости и т. д.). 5. Прогрессирование хронических или возникновение острых заболеваний смежных органов. Аппендикулярный инфильтрат Аппендикулярный инфильтрат — это конгломерат спаянных между собой вокруг деструктивно измененного червеобразного отростка и петель тонкого и толстого кишечника, большого сальника, париетальной брюшины, матки с придатками, мочевого пузыря, надежно отграничивающих проникновение инфекции в свободную брюшную полость. Он встречается у 0,2–3 % больных острым аппендицитом. Клиническая картина. Аппендикулярный инфильтрат появляется на 3–4-е сутки после начала острого аппендицита. В его развитии выделяют 2 стадии — раннюю (прогрессирования, формирования рыхлого инфильтрата) и позднюю (ограниченную, плотного инфильтрата). В ранней стадии происходит формирование воспалительной опухоли. У больных отмечается симптоматика, близкая к таковой при остром деструктивном аппендиците, в т. ч. с признаками раздражения брюшины, лейкоцитозом, сдвигом лейкоцитарной формулы влево. В поздней стадии аппендикулярного инфильтрата явления острого воспаления стихают. Общее состояние пациентов улучшается. Диагностика. При постановке диагноза аппендикулярного инфильтрата решающую роль играет наличие клинической картины острого аппендицита в анамнезе или в момент осмотра больного в сочетании с болезненным опухолевидным образованием в правой подвздошной области. В стадии формирования пальпируемый инфильтрат мягкий, болезненный, не имеет четких границ, легко разрушается при разъединении сращений во время операции. В стадии отграничения он становится плотным, незначительно болезненным, четким. Инфильтрат легко пальпируется при больших его размерах и типичной локализации червеобразного отростка. В таких случаях он определяется вне проекции слепой кишки. У больных с тазовым расположением аппендикса инфильтрат находится в тазу, а при ретроперитонеальном и ретроцекальном аппендицитах — по задней стенке полости живота. Из-за глубины залегания внебрюшинные и ретроцекальные инфильтраты, а также инфильтраты у лиц с ожирением часто обнаруживаются только на операции. При диагностике аппендикулярного инфильтрата используют пальцевое исследование через прямую кишку, вагинальное исследование, УЗИ брюшной полости, лапароскопию, компьютерную томографию, ирригографию (скопию), колоноскопию. Дифференциальная диагностика. Аппендикулярный инфильтрат дифференцируют со злокачественными опухолями слепой и восходящей ободочной кишок, придатков матки, гидро- и пиосальпинксом, т. е. с заболеваниями, при которых в правой подвздошно-паховой области или в малом тазу определяется опухолевидное образование. При проведении дифференциальной диагностики между аппендикулярным инфильтратом и вышеперечисленными заболеваниями важное значение придается изменению размеров опухоли на фоне консервативного лечения, назначаемого при аппендикулярном инфильтрате. У больных, страдающих раком ободочной кишки, яичника, они не уменьшаются. Лечение. При аппендикулярном инфильтрате показано комплексное консервативное лечение. Назначаются постельный режим, щадящая диета в ранней фазе — холод на область инфильтрата, а после нормализации температуры тела (чаще на 3–4-й день) — физиотерапевтическое лечение (магнитотерапия и т. д.). Проводится антибактериальная терапия, выполняются двусторонняя паранефральная блокада 0,25–0,5 %-ным раствором новокаина по А. В. Вишневскому, новокаиновая блокада по Школьникову. Используется УФО крови. В случае благоприятного течения аппендикулярный инфильтрат рассасывается в сроки от 2 до 4-х недель. По истечении последующего 2-3-х-месячного периода, в ходе которого полностью исчезают признаки воспалительного процесса в брюшной полости, выполняется плановая аппендэктомия. Это связано с опасностью возникновения рецидива заболевания. Отсутствие признаков уменьшения инфильтрата на фоне проводимого лечения является показанием к обследованию толстой кишки и органов малого таза. Возможно замещение инфильтрата соединительной тканью с образованием в брюшной полости плотной, болезненной воспалительной опухоли, нередко осложняющейся частичной кишечной непроходимостью (фибропластический инфильтрат). Таким больным иногда производится правосторонняя гемиколэктомия, а диагноз заболевания уточняется только после гистологического исследования опухоли. При обнаружении во время операции рыхлого инфильтрата он разъединяется. Плотный, малоподвижный инфильтрат без признаков абсцедирования не разрушается, т. к. это сопряжено с угрозой повреждения образующих его органов. К инфильтрату подводят ограничивающие тампоны и микроирригаторы для введения антибиотиков. В послеоперационном периоде назначается медикаментозное лечение по изложенным выше принципам. При неэффективности консервативных мероприятий инфильтрат нагнаивается с образованием аппендикулярного абсцесса. Аппендикулярный абсцесс Аппендикулярный абсцесс встречается в 0,1–2 % случаев острого аппендицита. Он может формироваться в ранние сроки (до 1–3 сут) с момента развития воспаления червеобразного отростка или осложняет течение существовавшего несколько дней или недель аппендикулярного инфильтрата. Клиническая картина и диагностика. Признаками абсцесса являются симптомы интоксикации, гипертермия, нарастание лейкоцитоза со сдвигом формулы белой крови влево, повышенная СОЭ, напряжение мышц брюшной стенки, усиление боли в проекции определяемой ранее воспалительной опухоли. Иногда развивается кишечная непроходимость. Сонографически абсцесс определяется как анэхогенное образование неправильной формы, в просвете которого нередко виден детрит. Абсцессы небольших размеров трудно отличимы от кишечных петель, что требует проведения УЗИ в динамике в целях выявления конфигурации кишечника. Лечение. Абсцесс вскрывается внебрюшинным доступом по Н. И. Пирогову или по Волковичу-Дьяконову. Доступ по Н. И. Пирогову используется для опорожнения абсцесса, находящегося глубоко в правой подвздошной области, в т. ч. ретроперитонеальных и ретроцекальных абсцессов. Производится рассечение тканей передней брюшной стенки до париетальной брюшины длиной 10–15 см сверху вниз, справа налево на 1–1,5 см медиальнее верхней горизонтальной ости подвздошной кости или на 2–2,5 см латеральнее и параллельно разрезу Волковича-Дъяконова. Затем париетальная брюшина отслаивается от внутренней поверхности подвздошной кости, что позволяет подойти к наружной стороне абсцесса. Доступ по Волковичу-Дьяконову применяется в случае прилегания гнойника к передней брюшной стенке. После вскрытия и санации абсцесса при наличии в его полости червеобразного отростка он удаляется. В полость абсцесса подводятся тампон и дренажная трубка. Брюшная стенка ушивается до тампонов и дренажей. При обнаружении поверхностно расположенного гнойника во время выполнения аппендэктомии из доступа по Волковичу-Дьяконову абсцесс опорожняется и дренируется через произведенный разрез передней брюшной стенки. Если же он располагается глубоко, рана брюшной стенки ушивается. Гнойник опорожняется и дренируется по способу Н. И. Пирогова. Флегмона забрюшинной клетчатки Флегмона забрюшинной клетчатки обычно развивается у больных с ретроцекальным и ретроперитонеальным расположениями червеобразного отростка. Вместе с тем, проникновение инфекции в забрюшинное пространство возможно через брыжейку отростка при его внутрибрюшинном расположении. Гнойник может локализоваться в параколярной, околопочечной, собственно ретроперитонеальной клетчатке или поражать ее полностью. Клиническая картина и диагностика. Клиническая картина флегмоны развивается постепенно: усиливается боль в правой половине живота или поясничной области, повышается температура тела, увеличивается лейкоцитоз, нарастает интоксикация. Иногда вследствие распространения процесса на поясничные мышцы наблюдается сгибательная контрактура правого бедра. Воспалительный инфильтрат у больных с параколитом, как при объективном обследовании, так и при УЗИ, определяется по ходу восходящей ободочной кишки, а у больных с паранефритом — в проекции почек, у больных с пораженной собственно забрюшинной клетчаткой — над пупартовой связкой или вдоль гребня подвздошной кости. Лечение. Наличие флегмоны забрюшинной клетчатки является показанием к аппендэктомии и вскрытию абсцессов забрюшинного пространства с учетом локализации воспалительного процесса. Гнойник параколярной и собственно забрюшинной клетчатки опорожняется внебрюшинным доступом по Н. И. Пирогову, поясничные гнойники — люмботомией. Тазовые абсцессы Тазовые абсцессы (абсцессы прямокишечно-маточного углубления) встречаются у 0,03–1,5 % больных, перенесших аппендэктомию. Они локализуются в самом низком отделе брюшной полости: у мужчин в excavatio retrovesicalis, а у женщин — в excavatio retrouterina. Возникновение гнойников связано с плохой санацией брюшной полости во время операции, неадекватным дренированием полости малого таза, наличием в малом тазу склонного к абсцедированию инфильтрата при тазовом расположении червеобразного отростка. Клиническая картина. Абсцесс прямокишечно-маточного углубления формируется в срок от 6 до 30 суток после выполнения аппендэктомии. Он характеризуется наличием 2-х групп симптомов: общих и местных. Общие симптомы сопровождаются гектической температурой, слабостью, потливостью. Местные симптомы представлены болью в нижних отделах живота, за лоном, нарушением функций тазовых органов (дизурические расстройства, тенезмы, выделение слизи из прямой кишки). Диагностика. В пользу гнойно-воспалительного процесса в брюшной полости свидетельствуют лейкоцитоз, сдвиг лейкоцитарной формулы крови влево, токсическая зернистость нейтрофилов, повышенная СОЭ. Per rectum находят снижение тонуса сфинктера, что связано с токсическим повреждением n. pelvicum; болезненность передней стенки прямой кишки, ее нависание. При длительно существующих абсцессах пальпируется болезненный инфильтрат по передней стенке кишки с очагами размягчения. Per vaginum отмечаются болезненность заднего свода, интенсивные боли при смещении шейки матки кверху — симптом Промптова. Для уточнения диагноза применяют УЗИ и диагностическую пункцию. Пункция предполагаемого гнойника у женщин выполняется через задний свод влагалища, а у мужчин и детей — через переднюю стенку прямой кишки. Лечение. После получения во время пункции гноя у женщин производят заднюю кольпотомию, а у мужчин и детей абсцесс вскрывают по игле. В полость гнойника на 2–3 дня вводится дренажная трубка. Вовремя не диагностированный тазовый абсцесс осложняется прорывом в: а) свободную брюшную полость с развитием перитонита; б) соседние полые органы (мочевой пузырь, прямую и слепую кишки, фаллопиеву трубу и т. д.). Пилефлебит Пилефлебит — гнойный тромбофлебит ветвей воротной вены, осложненный множественными абсцессами печени и пиемией. Данное осложнение острого аппендицита развивается вследствие распространения воспалительного процесса с вен червеобразного отростка на подвздошно-ободочную, верхнебрыжеечную, а затем портальную вены. Чаще пилефлебит возникает при ретроцекальном и ретроперитонеальном расположениях отростка, а также у больных с внутрибрюшинными деструктивными формами аппендицита. Заболевание обычно начинается остро и может наблюдаться как в до-, так и в послеоперационном периодах. Клиническая картина и диагностика. Клиническая картина пилефлебита складывается из гектической температуры с ознобами, проливным потом, желтушным окрашиванием склер и кожных покровов. Пациентов беспокоят боль в правом подреберье, а нередко и в нижней части грудной клетки, иррадиирующая в спину, в правую ключицу. Течение пилефлебита неблагоприятное. Нередко он осложняется сепсисом. У больных пилефлебитом находят увеличение печени и селезенки, асцит. В крови обнаруживаются лейкоцитоз со сдвигом формулы влево, токсическая зернистость нейтрофилов, повышенная СОЭ, гиперфибринемия, анемия. При рентгенологическом исследовании определяются высокое стояние правого купола диафрагмы, ограничение ее подвижности, реактивный выпот в правой плевральной полости, облитерация плеврального синуса, увеличение тени печени с повышением интенсивности в области абсцесса. УЗИ подтверждает наличие гепатомегалии и зон измененной эхогенности печеночной ткани, тромбоз воротной вены. На компьютерных томограммах в печени выявляются гомогенные одиночные или множественные очаги с неровными и нечеткими контурами. Просвет воротной вены резко сужен или не определяется. Лечение. Больным с острым аппендицитом, осложненным пилефлебитом, показано выполнение аппендэктомии с последующим комплексным медикаментозным лечением в палате интенсивной терапии, которое включает внутривенное и внутриартериальное назначение антибиотиков широкого спектра действия, проведение экстракорпоральных методов детоксикации (гемосорбции, плазмафереза), УФО крови и т. д. Применяется внутрипортальное введение лекарственных веществ через канюлированную пупочную вену. Ее обнажают на 2–3 см выше пупка в клетчатке между поперечной фасцией и брюшиной. Периферический конец вены перевязывается, центральный бужируется и канюлируется. Внутрипеченочные инфузии препаратов проводятся длительно. Единичные и множественные абсцессы печени больших размеров вскрываются и дренируются по одному из известных методов или под контролем УЗИ. ХРОНИЧЕСКИЙ АППЕНДИЦИТ Клиническая картина. Классификация хронического аппендицита:
Хронический резидуальный аппендицит рассматривается как исход острого аппендицита. Больные жалуются на постоянную, тянущую боль, неприятные ощущения в правой подвздошной области, усиливающиеся при физической нагрузке, переедании. Одновременно отмечаются диспептические расстройства в виде запоров и поносов. Первично-хронический аппендицит развивается незаметно для больного без приступа острого аппендицита и сопровождается постепенным появлением в правой подвздошной области чувства тяжести, ноющей боли, а также диспептическими нарушениями. Температура тела больных нормальная. Отклонения в анализах крови и мочи отсутствуют. При глубокой пальпации в правой подвздошной области определяется болезненность. Для хронического рецидивирующего аппендицита типично чередование болевого приступа в правой подвздошной области с периодом ремиссии. Во время обострения процесса повышаются температура тела и СОЭ, увеличивается лейкоцитоз. Диагностика. Постановка диагноза хронического резидуального и хронического рецидивирующего аппендицита трудностей не представляет при четко прослеживающихся в анамнезе приступах острого аппендицита. Однако для подтверждения первично-хронического аппендицита необходимо провести комплексное общеклиническое и лабораторно-инструментальное обследование. Его цель — исключить заболевания, протекающие со сходной клинической картиной: язвенную болезнь желудка и двенадцатиперстной кишки, хроническую патологию почек, почечнокаменную болезнь, желчнокаменную болезнь, хронический колит, а у женщин — хронические заболевания придатков матки. Также необходима консультация невролога. В комплекс инструментальных исследований включают фиброгастроскопию, фиброколоноскопию, УЗИ гепатопанкреатобилиарной системы, почек и мочевого пузыря; внутривенную урографию, колоноскопию, ирригографию (скопию) и т. д. Во время контрастного исследования толстого кишечника при исключении патологии других органов и систем организма и наличии клинической картины хронического аппендицита прямыми рентгенологическими признаками заболевания могут быть незаполнение или плохое заполнение червеобразного отростка контрастным веществом (облитерация просвета, перегибы, каловые камни), контрастирование фиксированного отростка (спайки). К косвенным признакам относятся всевозможные функциональные изменения в области илеоцекального перехода, т. е. спазмы или атония кишечника. На ультрасонограмме просвет червеобразного отростка не визуализируется или резко сужен. Его стенка утолщена. Отросток плохо смещается при изменении больным положения тела. Лечение. Больным хроническим аппендицитом проводится хирургическое вмешательство — аппендэктомия, во время которой в брюшной полости находят склеротически измененный червеобразный отросток, окруженный множеством спаек между ним и прилежащими органами брюшной полости. При гистологическом исследовании удаленного аппендикса определяются рубцово-атрофические поражения всех слоев стенки, облитерация просвета. СИТУАЦИОННЫЕ ЗАДАЧИ Задача 1. Больной, 40 лет, поступил в хирургическую клинику с жалобами на тупую боль в правой подвздошной области, усиливающуюся при физической работе. В анамнезе боли появились 2 ч назад в около пупочной области, затем переместились в правую подвздошную область. Однократная рвота. Температура — 37,2 °С. Пульс — 92 уд./мин. При пальпации определяется невыраженная болезненность в правой подвздошной области. Симптомы раздражения брюшины отсутствуют. Предварительный диагноз? План обследования? Рекомендуемое лечение? Задача 2. У больного, 67 лет, при лапаротомии доступом Волковича-Дьяконова выявлен разлитой гнойный перитонит аппендикулярной этиологии. Какие мероприятия должен осуществить хирург во время операции? Какие лечебные мероприятия он должен выполнить в ближайшие дни после операции? Задача 3. Больная, 65 лет, доставлена в хирургическую клинику бригадой скорой помощи с диагнозом «острый аппендицит». Жалуется на выраженные боли в правой подвздошной области, которые появились внезапно 6 ч тому назад. Тошноты и рвоты не было. Из анамнеза заболевания установлено, что 3 дня назад у больной был озноб, общая слабость, температура тела поднялась до 38,9 °С, появилась одышка. В области нижней доли правого легкого определяется резкое укорочение перкуторного звука, прослушивается бронхиальное дыхание, мелкопузырчатые хрипы. При пальпаторном исследовании выявляется напряжение передней стенки живота справа и болезненность в этой же области, Лейкоцитоз — 18,5 × 109 с резким сдвигом лейкоцитарной формулы влево, СОЭ — 35 мм/ч. Какие специальные исследования необходимо произвести? Ваш предварительный диагноз? Какова ваша тактика? Задача 4. У больного, 42-х лет, 5 дней тому назад появились тупые постоянные невыраженные боли в области пупка, которые в последующем сместились в правую поясничную область. Тошноты и рвоты не было. Продолжая работать к врачам не обращался. Спустя 3 дня поднялась температура до 38,5 °С, боли усилились, появилась контрактура правого бедра в тазобедренном суставе, при поступлении в клинику через 5 дней после заболевания у больного определяются: высокая гектическая температура; резкая болезненность в правой поясничной области. Глубокой пальпацией выявляется плотный инфильтрат в правой подвздошной области, который распределяется на правую поясничную область. Передняя брюшная стенка мягкая, симптомов раздражения брюшины нет. Лейкоцитоз — 12,5 × 109, сдвиг лейкоцитарной формулы влево; токсическая зернистость лейкоцитов; СОЭ — 25 мм/ч. Ваш диагноз? Каковы Ваши лечебные мероприятия? Задача 5. У больного, 27 лет, перенесшего операцию по поводу гангренозного аппендицита, на 1-е сутки усилились боли в правой подвздошной области, которые стали иррадиировать в пупок и распространились по всему животу. У больного лихорадочный румянец на щеках, он несколько возбужден. Пульс — 106 уд./мин, ритмичный, удовлетворительного наполнения. АД — 120/60 мм рт. ст. Брюшное дыхание отсутствует. Видно напряжение мышц передней стенки живота. Выявляется выраженная мышечная защита. Симптом Щеткина-Блюмберга резко выражен. Кишечные шумы не прослушиваются. Лейкоцитоз — 14,5 × 109. Температура тела — 38 °С. Ваш диагноз? Тактика? Лечение? Задача 6. Больной, 35 лет, заболел остро 5 ч тому назад, Появились режущие боли в эпигастральной области, тошнота, однократная рвота, Боли через 2 часа переместились в низ живота. Появились позывы к испражнению; поноса не было. При госпитализации: живот мягкий, болезненный только при глубокой пальпации над лобком. При исследовании через прямую кишку определяется выраженная болезненность передней ее стенки. Лейкоцитоз — 8 × 109 , сдвиг формулы влево. Ваш предварительный диагноз? Тактика? Возможное лечение? Задача 7. У больной, 25 лет, вечером появились внезапные слабовыраженные ноющие боли постоянного характера в зпигастральной области. Через 2 часа почувствовала тошноту, была однократная рвота. Боли к утру стали режущими и переместились в правую подвздошную область. К этому времени температура тела повысилась до 37,6 °С, пульс достиг 90 уд./мин. Больная бала госпитализирована в хирургический стационар. При госпитализации: напряжение мышц передней брюшной стенки в правой подвздошной области; там же положительный симптом Щеткина-Блюмберга, лейкоцитоз — 10,7 × 109. Ваш диагноз? Какое Вы назначите лечение? Задача 8. Больной, 32 года, поступил в хирургическую клинику с жалобами на тупые боли в правой подвздошной области, высокую температуру, общее недомогание. Пять дней назад появились тянущие постоянные боли в области пупка, тошнота, была однократная рвота. К 4-му дню боли уменьшились, стали тупыми и переместились в правую подвздошную область. Живот не вздут, мягкий, болезненный в правой подвздошной области, где пальпаторно определяется неподвижное болезненнее, эластической консистенции образование размером 10 × 6 × 4 см. Симптомы раздражения брюшины отсутствуют. Лейкоцитоз — 10,5 × 109 со сдвигом лейкоцитарной формулы влево. Ваш диагноз? Тактика? Лечение? Задача 9. Больной, 56 лет, поступил в хирургическую клинику с жалобами на тупые боли по всему животу. Два дня назад появились режущие боли в эпигастральной области, тошнота, была однократная рвота. Вскоре боли переместились в правую подвздошную область и стали менее интенсивными. Однако за 3 часа до поступления в стационар боли стали иррадиировать в пупок и постепенно распространились то всему животу. При поступлении: больной возбужден, с лихорадочным румянцем на щеках, пульс — 100 уд./мин. Температура — 38,2 °С. Брюшное дыхание отсутствует, на глаз видно напряжение мышц. При пальпации и перкусии живота напряжение мышц возрастает. Симптом Щеткина-Блюмберга резко выражен. Кишечные шумы не прослушиваются. Ваш диагноз? Лечение? Задача 10. У больного, 27 лет, на 6-й день после аппендэктомии по поводу флегмозного аппендицита ухудшилось общее состояние, появились тупые боли в правом подреберье, усиливающиеся при глубоком вздохе. Температура тела повысилась до 39 °С, пульс участился до 120 уд./мин. Объективно: выявлено выбухание 9, 10, 11-го межреберий справа, увеличение границ печеночной тупости, выпот в правый плевральной полости, высокое стояние и неподвижность правого купола диафрагмы. Какие дополнительные исследования надо выполнить? Ваш диагноз? Лечение? Задача 11. Больной, 35 лет, заболел остро 5 часов тому назад, появились режущие боли в эпигастральной области, тошнота, однократная рвота, Боли через 2 ч переместились в низ живота. Появились позывы к испражнению, поноса не было. При госпитализации: живот мягкий, болезненный только при глубокой пальпации над лобком. При исследовании через прямую кишку определяется выраженная болезненность передней ее стенки. Лейкоцитоз — 8 × 109, сдвиг формулы влево. Ваш предварительный диагноз? Тактика? Возможное лечение? |
