диплом АНАЛИЗ РЕВМАТОИДНОГО АРТРИТА. диплом. Выпускная квалифицированная работа
 Скачать 401.72 Kb. Скачать 401.72 Kb.
|
|
Государственное автономное профессиональное образовательное учреждение Саратовской области «Энгельсский медицинский колледж Святого Луки (Войно-Ясенецкого)» ВЫПУСКНАЯ КВАЛИФИЦИРОВАННАЯ РАБОТА Анализ лабораторных биомаркеров в диагностике ревматоидного артрита
Энгельс 2022 года С  одержание одержаниеВведение……….……………………………………………………….….………3 Глава I Теоретическая часть……….……………………………………………..6 1. Понятие о ревматоидном артрите…………………………………….….……6 1.1. Этиология и патогенез заболевания……….……..…………………………6 1.2. Ревматоидный фактор……….…………………………………….…………8 1.3. Виды ревматоидного артрита……….………………………...……………10 1.4. Стадии ревматоидного артрита……….……………………………………11 1.5. Клиническая картина ревматоидного артрита……….……………………11 2.Лабораторная диагностика ревматоидного артрита……….…………..……14 3. Лабораторные биомаркеры в диагностике ревматоидного артрита……….15 3.1. Определение ревматоидного фактора……………………………………..15 3.2.Определение скорости оседания эритроцитов……….……………………18 3.3.Определение С-реактивного белка……….………………………………...20 3.4. Другие методы диагностики ревматоидного артрита……….……………21 ГлаваII Практическая часть……….…………………………………………….22 1.Лабораторные методы исследования….……………………………………..22 Заключение………………………………………………………………………27 Список литературы……………………………………………………………...28 Приложение………………………………………………………………………29  Введение Ревматоидный артрит — аутоиммунное ревматическое заболевание, характеризующееся хроническим эрозивным артритом и системным поражением внутренних органов. Ревматоидный артрит является довольно распространенным заболеванием, в России им страдает около 1% населения. Заболеть ревматоидным артритом может и ребенок, и старик, но преимущественно недуг поражает женщин активного возраста (женщины заболевают ревматоидным артритом в 2-3 раза чаще, чем мужчины). Пик начала заболевания 30-55 лет, по данным Института ревматологии, средний возраст начала болезни — 47 лет. Врачам до сих пор не ясно, что является причиной заболевания. Известно только, что некоторые люди генетически предрасположены к ревматоидному артриту, однако болезнь не передается от родителей к детям напрямую. У 20-30% пациентов болезнь начинается после перенесенной инфекции, чаще всего носоглоточной. В то же время многолетние поиски специфического микроорганизма, вызывающего ревматоидный артрит, не привели к успеху, поэтому нет оснований считать эту болезнь инфекционной. Другой существенный фактор, провоцирующий развитие заболевания — сильный эмоциональный стресс (ссоры, разводы, экзамены и др.). Также доказано, что курение увеличивает риск развития ревматоидного артрита. Примерно у трети больных первые симптомы появляются среди полного здоровья, без видимой причины. Несмотря на то, что истинная причина ревматоидного артрита неизвестна, ученым медикам удалось раскрыть многие глубокие механизмы развития болезни. Сущность этого тяжелого заболевания состоит в нарушении работы иммунной системы организма. В результате некоторые иммунные клетки начинают вырабатывать слишком много веществ, вызывающих воспалительную реакцию, и тем самым повреждают свои собственные ткани. Это очень важный момент, который должны понимать пациенты — в основе ревматоидного артрита лежит не «пониженный иммунитет», а избыточная иммунная реакция! Поэтому основные лечебные мероприятия состоят не в «поднятии иммунитета», как многие думают, а в нормализации работы иммунной системы путем избирательного подавления ненормально активных клеток. Ревматоидный артрит приводит к хроническому воспалению суставов, поражаются околосуставные и некоторые другие ткани, органы и системы организма, поэтому ревматоидный артрит относят к системным (поражающим весь организм, а не какой-либо конкретный орган) заболеваниям. Эта болезнь, как правило, имеет прогрессирующее течение, изредка прерывающееся ремиссиями (периодами временного улучшения). После стрессов, простуд или переохлаждений состояние больного может существенно ухудшаться. Со временем к поражению суставов присоединяются различные осложнения. Может развиваться ревматоидное поражение сердца, легких, сосудов и других органов. При отсутствии активного современного лечения почти половина больных в течение первых пяти лет после постановки диагноза получает инвалидность. Ревматоидное воспаление способствует развитию атеросклероза и как следствие — инфаркта миокарда, инсульта, укорачивая продолжительность жизни на 8-10 лет. В связи с вышесказанным целью выпускной квалификационной работы является изучение теоретических и практических вопросов лабораторных биомаркеров в диагностике ревматоидного артрита В соответствии с поставленной целью необходимо решить следующие задачи: 1. Изучить теоретические основы лабораторной диагностики ревматоидного артрита; 2. Проанализировать современные методы лабораторной диагностики ревматоидного артрита; 3. Провести лабораторное исследование ревматоидного артрита; 4. Обработать полученные результаты исследования. Объект исследования- сыворотка крови. Предмет исследования- лабораторные показатели ревматоидного артрита. Глава I Теоретическая часть 1. Понятие о ревматоидном артрите 1.1. Этиология и патогенез ревматоидного артрита Ревматоидный артрит - это системное воспалительное заболевание соединительной ткани, характеризуется прогрессирующим полиартритом. Это заболевание относится к группе коллагенозов, при этом поражаются преимущественно суставы (коленные, голеностопные, локтевые, лучезапястные), суставная капсула и суставные хрящи утолщаются, в связи с чем нарушается функция сустава (подвижность). Важное значение в развитии данного заболевания имеют наследственность, нарушение иммунокомпетентной системы, не исключено провоцирующее влияние стрессов. Причины развития болезни не установлены. Достоверно доказано, что в организме больных ревматоидным артритом вырабатывается особый белок - так называемый ревматоидный фактор. Этот белок, соединяясь с другими белками сыворотки крови (иммунные комплексы), откладывается в синовиальной оболочке сустава и вызывает ее воспаление. Кроме того, эти комплексы могут откладываться в стенке мелких сосудов внутренних органов (почки, сердце, печень, легкие), вызывая их последующее поражение. Отмечено, что ревматоидный артрит чаще встречается в странах с холодным влажным климатом. Непосредственно развитию болезни могут предшествовать переохлаждение, неспецифическая инфекция (ангина, обострение хронического тонзиллита, ОРВИ). Имеют значение также неблагоприятные условия работы: пребывание в холодном помещении с повышенной влажностью, сочетающееся с тяжелой физической работой. В последнее время изучается роль наследственности. Вероятно, она имеет значение в передаче типа реакции организма на воздействие повреждающего фактора (например, стрептококковой инфекции). Причины, приводящие к развитию ревматоидного артрита, неизвестны. В настоящее время обсуждаются следующие возможные этиологические факторы: 1.генетические факторы. У больных ревматоидным артритом установлена наследственная предрасположенность к нарушению иммунологической реактивности. Семейно-генетическая предрасположенность к ревматоидному артриту доказывается повышенной частотой заболевания среди родственников больных; 2.инфекционные агенты. Выявлено несколько инфекционных агентов, «претендующих» на роль этиологического фактора ревматоидного полиартрита. Это вирус Эбштейна-Барра, ретровирусы, вирусы краснухи, герпеса, цитомегаловирус, микоплазма, и другие. Развивается в результате инфекции, вызывающей нарушения иммунной системы у наследственно предрасположенных лиц; при этом образуются т. н. иммунные комплексы (из антител, вирусов и проч.), которые откладываются в тканях и приводят к повреждению суставов. Патогенез связан с аутоиммунными нарушениями, в первую очередь с ревматоидными факторами (антителами к иммуноглобулинам) и иммнокомплексными процессами, которые приводят к развитию синовита, а в яде случаев и генерализованного васкулита. Деформацию суставов при РА связывают с образованием и разрастанием в синовиальной оболочке грануляционной ткани, которая постепенно разрушает хрящ и субхондральные отделы костей с возникновением эрозий, развитием склеротических изменений, фиброзного, а затем и костного анкилоза. Характерные подвывихи и контрактуры обусловлены отчасти и изменениями сухожилий, серозных сумок и капсулы сустава. В основе патогенеза ревматоидного артрита лежат генетические детерминированные аутоиммунные процессы, возникновению которых способствует дефицит Т- супрессорной функции лимфоцитов. Повреждение суставов начинается с воспаления синовиальной оболочки (синовита), приобретающего затем пролиферативный характер (паннус) с повреждением хряща и костей. Паннус - грануляционная ткань, происходящая из воспалённой синовиальной оболочки, состоящая из активно пролиферирующих фибробластов, лимфоцитов, макрофагов богатая сосудами. Паннус интенсивно растёт, проникает из синовиальной ткани в хрящ и разрушает его. Постепенно внутрисуставной хрящ исчезает, происходит замена его грануляционной тканью и развивается анкилоз. 1.2. Ревматоидный фактор Ревматоидный фактор представляет собой семейство аутоантител, направленных против Fc фрагмента молекулы иммуноглобулина G. Чаще всего выявляется ревматоидный фактор класса IgM. Благодаря своей высокой встречаемости в норме и при ряде ревматических заболеваний ревматоидный фактор относят к наиболее часто встречающимся аутоантителам. Существующие стандарты сыворотки учитывают только ревматоидный фактор класса IgM, таким образом, в международных единицах (МЕ/мл) может быть получен ответ только по ревматоидному фактору класса IgM. Определение других классов иммуноглобулинов имеет вспомогательное значение и может использоваться при прогнозировании течения ревматоидного артрита. Рекомендуемая ВОЗ норма составляет до 25 МЕ/мл, в то время как обнаружение значительных концентраций (>40 МЕ/мл) характерно для серопозитивного ревматоидного артрита с большим риском деструктивного артрита. При классическом ревматоидном артрите можно обнаружить ревматоидный фактор у 70-80% больных, что позволяет классифицировать ревматоидный артрит на серопозитивную и серонегативную формы. Очевидно, что серонегативный ревматоидный артрит протекает мягче и реже приводит к тяжелым формам деструкции суставов. Однако такое деление не абсолютно, так как нередки случаи сероконверсии из серонегативной в серопозитивную форму. При эффективном лечении титры ревматоидного фактора могут снижаться ниже детектируемых. С практической точки зрения, выявление ревматоидного фактора позволяет выделить форму серонегативныхспондило-артропатий, к которым относят болезнь Бехтерева и реактивные артриты, при которых ревматоидный фактор отсутствует. Необходимо отметить, что специфичность выявления ревматоидного фактора при ревматоидном артрите невысока и в лабораторной практике составляет 60-70%. Это означает, что каждый 3-4 положительный тест обнаруживается у больного без ревматоидного артрита. Так, частота выявления концентраций ревматоидного фактора, превышающих 20 МЕ/мл, у здоровых людей среднего возраста составляет около 3% и увеличивается до 10-15% у пожилых старше 65 лет. Отмечаются диагностические концентрации ревматоидного фактора при системных заболеваниях соединительной ткани, инфекционных и гемато-онкологических заболеваниях. При синдроме Шегрена ревматоидный фактор выявляется у 90-95% больных, что делает его важным лабораторным маркером этого заболевания. Ревматоидный фактор отмечается у подавляющего большинства больных с эссенциальной смешанной криоглобулинемией, обычно обусловленной инфекцией, вирусом гепатита С. На этапе раннего ревматоидного артрита ревматоидный фактор обнаруживается приблизительно у 30-40% больных, что значительно снижает его диагностическое значение в начале заболевания. У больных ревматоидным артритом возможна сероконверсия как в одну, так и в другую сторону в зависимости от активности и длительности заболевания, а также от проводимого лечения. Сероконверсия из серопозитивной в серонегативную группу встречается редко и обычно сопутствует полной клинической ремиссии заболевания. 1.3.Виды ревматоидного артрита Видами ревматоидного артрита являются: Моноартрит - воспаление одного сустава; Олигоартрит - одновременное воспаление 2 -3 суставов; Полиартрит - одновременное поражение более четырех суставов. Каждый из этих видов может быть и серопозитивным, и серонегативным. В первом случае в сыворотке присутствует ревматоидный фактор, во втором случае отсутствует. Также существуют особые формы ревматоидного артрита. Таковыми являются синдром Фелти и болезнь Стилла. Синдром Фелти является особым вариантом ревматоидного артрита, который характеризуется поражением, как суставов, так и внутренних органов. Проявляется тяжелым поражением суставов, увеличением печени и селезенки, а также воспалением сосудов (васкулитом). Синдром Фелти протекает особенно тяжело из-за наличия такого симптома как нейтропения. При нейтропении снижаются лейкоциты крови, из-за чего присутствует постоянный риск инфекционных осложнений. При болезни Стилла артрит сопровождается рецидивирующей температурой и сыпью. Температура колеблется в пределах 37-37,2 градуса. При этом она периодически появляется и исчезает, то есть рецидивирует. Сыпь при болезни Стилла бывает крупнопятнистой или папулезной. Ревматоидный фактор отрицателен. Также вариантом ревматоидного артрита является ювенильный ревматоидный артрит. Этот вид артрита встречается у детей и подростков до 16 лет. Он характеризуется как суставными, так и внесуставными проявлениями. Из внесуставных симптомов чаще встречаются кератоконъюнктивиты, склериты, ревматоидные узелки, перикардиты, нейропатии. Дети, болеющие ювенильным артритом, часто отстают в физическом развитии. 1.4. Стадии ревматоидного артрита Клиническими стадиями ревматоидного артрита являются: Первая стадия - проявляется отеком синовиальной сумки сустава, который вызывает боль, местную температуру и припухлость возле сустава; Вторая стадия - клетки синовиальной оболочки под влиянием воспалительных ферментов начинают делиться, что приводит к уплотнению суставной сумки; Третья стадия - происходит деформация сустава (или суставов) и потеря его подвижности. Выделяют клинические стадии ревматоидного артрита по времени: Ранняя стадия - длится первые шесть месяцев. В этой стадии нет основных симптомов заболевания, а проявляется она периодической температурой и лимфаденопатией; Развернутая стадия - длится от шести месяцев до двух лет. Она характеризуется развернутыми клиническими проявлениями - появляется припухлость и боль в суставах, отмечаются изменения со стороны некоторых внутренних органов; Поздняя стадия - спустя два года и более от начала заболевания. Начинают развиваться осложнения. 1.5. Клиническая картина ревматоидного артрита Ревматоидный артрит начинается постепенно или остро (реже). Для заболевания характерно множественное поражение мелких и средних суставов конечностей. Суставы деформируется их функции нарушаются. Постепенно поражаются всё большее число суставов. Болезнь с волнообразным и часто рецидивирующим течением сопровождается болью поражённых суставов при движении. Температура тела повышается, развиваются слабость, потливость. При осмотре наблюдается припухлость суставов, объём движений в них ограничен, заболевание приобретает хроническое течение с частым обострением. Отмечаются патологические изменения в крови (увеличение СОЭ, лейкоцитопения). Рентгенологически определяется сужение суставной щели, разжижение костной ткани. В самом начале болезни отмечаются: повышение температуры тела, появление болей и воспалительных изменений в суставах, утомляемостью, снижением аппетита, слабостью и неспецифическими симптомами поражения опорно-двигательного аппарата в отсутствие явных признаков артрита, суставы увеличиваются в объеме, кожа над ними частогиперемирована, температура ее повышена, движения в суставах болезненны и вследствие этого ограничены, характерно ощущение скованности в суставах по утрам, исчезающее к середине или концу дня. Чем длительнее держится ощущение скованности, тем болезнь протекает тяжелее. Поражаются мелкие суставы кисти: проксимальные, пястно-фаланговые, лучезапястные. При длительном течении болезни происходит: резкая деформация суставов; развиваются анкилозы; пораженные суставы практически неподвижны, причем не столько вследствие болей, сколько в результате внутрисуставных сращений, рубцовых изменений капсулы сустава и связочного аппарата, приводящих к подвывихам суставов; по мере течения болезни развивается атрофия мышц, приводящих в движение пораженный сустав; масса тела больных снижается. Эти симптомы могут сохраняться в течение нескольких недель или месяцев и часто затрудняют диагностику ревматоидного артрита. По мере прогрессирования ревматоидного артрита появляются характерные для него симптомы, включая симметричный артрит с поражением суставов кистей, стоп, коленных и лучезапястных суставов. У 10% пациентов наблюдается более быстрое развитие полиартрита, часто в сочетании с общими симптомами: лихорадкой, увеличением лимфоузлов и спленомегалией. У 30% больных ревматоидным артритом - начальные симптомы заболевания ограничиваются признаками поражения одного или нескольких суставов. Впоследствии поражение суставов обычно приобретает симметричный характер, хотя у некоторых больных оно может оставаться асимметричным. Поражение мышц: проявляется атрофией межкостных мышц, мышц тенара, разгибателей предплечья, прямой мышцы бедра, ягодичных мышц. Поражение кожи: кожа истончается, становится сухой, могут быть подкожные кровоизлияния. А также поражаются: желудочно-кишечный тракт, поражение печени, лёгких и плевры, сердца, почек, нервной системы. 2. Лабораторная диагностика ревматоидного артрита Диагностика ревматоидного артрита, как и диагностика большинства других аутоиммунных заболеваний, основывается на совокупности характерных клинических симптомов, данных лабораторных и инструментальных исследований. Диагностические критерии ревматоидного артрита приняты американской коллегией ревматологов (ACR) : Утренняя скованность не менее 1 часа в течение 6 недель и более; Артриты трех и более суставных областей из 14 следующих: проксимальных межфаланговых суставов, пястно-фаланговых, лучезапястных, локтевых, коленных, голеностопных, плюснефаланговых суставов в течение 6 недель и более; Артриты суставов кистей (лучезапястных, пястно-фаланговых, проксимальных межфаланговых суставов) в течение 6 недель и более; Симметричный артрит; Наличие ревматоидных узелков; Выявление РФ в диагностических титрах; Рентгенологические изменения, характерные для ревматоидного артрита. Ревматоидный артрит диагностируется в том случае, если выявляются как минимум 4 критерия из 7, указанных выше, при этом первые 4 критерия должны присутствовать не менее 6 недель. При анализе крови исследуют - СОЭ, ревматоидный фактор (ревмо - фактор), количество тромбоцитов и тд. Наиболее прогрессивным анализом является титр антител к циклическому цитруллин - содержащему пептиду - АЦЦП, анти-ЦЦП, anti -ССР. Специфичность этого показателя составляет около 90%, при этом он присутствует в 79% сывороток от больных ревматоидным артритом. В общем и биохимическом анализе крови: А) Суставная жидкость мутная, с низкой вязкостью, повышено количество лейкоцитов и нейтрофилов. Б) Ревматоидный фактор (антитела к иммуноглобулинам класса M) положителен в 70-90% случаев. В) Общий анализ мочи: белок в моче. Г) Увеличение креатинина, мочевины сыворотки крови (оценка почечной функции, необходимый этап выбора и контроля лечения). Лабораторные исследования: 1) ОАК; 2)биохимия крови; 3)иммунологические исследования. 3. Лабораторные биомаркеры в диагностике ревматоидного артрита 3.1. Определение ревматоидного фактора Ревматоидный фактор - это группа аутоантител, изменивших свои свойства под действием вирусов и других агентов, и реагирующих как aутoaнтигeны к собственным иммуноглобулинам G. Эти аутоантитела вырабатываются плазматическими клетками синовиальной оболочки, a затем из суставов оказываются в кровотоке. B крови они объединяются в целые иммунные комплексы, которые циркулируют по организму и повреждают синовиальные оболочки и стенки сосудов. Ревматоидный фактор представлен преимущественно иммуноглобулинами M. Сначала его вырабатывает только повреждённый сустав. C течением заболевания его начинают продуцировать селезёнка, лимфатические узлы, костный мозг, подкожные ревматоидные узелки. При этой болезни поражаются преимущественно суставы. Запустить болезнь может травма, простуда, заболевания горла или же иные инфекции. Среди лабораторных методов наиболее значимым для диагностики ревматоидного артрита служит определение наличия ревматоидного фактора класса иммуноглобулина M, который выявляют у 70-90% больных. Высокие титры ревматоидного фактора коррелируют с тяжестью, быстротой прогрессирования патологического процесса и развитием системных проявлений, но динамика титров не отражает эффективность проводимой терапии. У здоровых лиц пожилого возраста наблюдают повышение частоты выявления ревматоидного фактора, поэтому диагностическая значимость этого теста для диагностики ревматоидного артрита в пожилом возрасте снижается. В первые 3 месяца заболевания ревматоидный фактор выявляют примерно у 30%, в первые 6 месяцев - у 60% больных ревматоидного артрита, а примерно 12% пациентов (обычно пожилого возраста, чаще мужчины) в течение длительного времени остаются серонегативными. Таким образом, определение ревматоидного фактора не является идеальным методом ранней диагностики ревматоидного артрита. Важное значение имеет определение антител к циклическому цитруллинированному пептиду, которые обладают более высокими, чем ревматоидный фактор, показателями чувствительности и специфичности. B идеале у взрослого человека в крови не должен обнаруживаться ревматоидный фактор. Однако нормой считаются показатели от 0 до 14 ME/мл. He все медицинские лаборатории пользуются единицами измерения ME/мл, поэтому не удивляйтесь, если увидите ревматоидный фактор, измеренный в Eд/мл. B последнем случае нормой будет показатель до 10 Eд/мл. Даже если показатель ревматоидного фактора находится в пределах нормы, могут назначаться дополнительные исследования. Beдь в период развития болезни пробы могут быть отрицательными, a определиться лишь пpи усугублении состояния. Ревматоидный фактор имеет несколько ступеней повышения: Слегка повышен - от 25 до 50 ME/мл; Повышенный - от 50 до 100 ME/мл; Существенно повышенный – более чем 100 ME/мл. Haзнaчить проведения анализа на ревматоидный фактор могут в следующих случаях: Подозрение на ревматоидный артрит (болезненность, отёчность и покраснение суставов и их скованность после пробуждения); Для дифференциальной диагностики ревматоидного артрита и других заболеваний суставов; Для проверки течения терапии ревматоидного артрита; Предположение синдрома Шегрена; Для диагностирования аутоиммунных заболеваний. 3.2.Определение скорости оседания эритроцитов Стойкое повышение скорости оседания эритроцитов-прогностически неблагоприятный признак. Нормальная величина скорости оседания эритроцитов также не исключает наличие воспалительного процесса. По данным исследованиям, повышение скорости оседания эритроцитов у больных ревматоидным артритом наблюдается при III степени активности заболевания в 100% случаев, при II степени - в 85 %, а при I только у 70%. То есть 30% могут иметь нормальное СОЭ. Особенно в дебюте ревматоидного артрита у пожилых людей СОЭ может быть нормальным. Скорость оседания эритроцитов зависит от двух факторов: степени агрегации эритроцитов, определяющейся электростатическими свойствами мембран эритроцитов, которые изменяются под действием плазменных белков, и свойств самих эритроцитов. Скорость оседания эритроцитов - высокочувствительный, но неспецифичный маркер системного воспаления. Рекомендуется международный метод определения Скорости оседания эритроцитов по Вестергрену как наиболее чувствительный при повышении скорости оседания эритроцитов. Верхняя граница СОЭ в норме по Вестергрену зависит от возраста и пола и рассчитывается по формуле: для женщин СОЭ (мм/ч)=(возраст в годах+10)/2; для мужчин СОЭ (мм/ч)=(возраст в годах)/2. Скорость оседания эритроцитов определяют в разведенной цитратом крови за определенный промежуток времени (1час) и выражают в мм за 1 час. Значение СОЭ определяют, как расстояние от нижней части поверхностного мениска (прозрачная плазма) до верхней части осевших эритроцитов, в вертикальном столбце стабилизированной цитратом цельной крови. Удельная масса эритроцитов выше, чем удельная масса плазмы, поэтому в пробирке при наличии антикоагулянта (цитрата натрия) под действием силы тяжести эритроциты оседают на дно. Процесс оседания (седиментации) эритроцитов можно разделить на 3 фазы, которые происходят с разной скоростью: Первая фаза: медленное оседание отдельных эритроцитов. Вторая фаза: образование агрегатов эритроцитов (т.н. "монетные столбики"), ускорение оседания. Третья фаза: образование множества агрегатов эритроцитов и их «упаковка», оседание замедляется и постепенно прекращается. Скорость оседания эритроцитов: Значительно повышенная СОЭ (> 100 мм/ч) Бактериальная инфекция (35%) Болезни соединительной ткани: гигантоклеточный артериит, ревматическая полимиалгия, СКВ, прочие васкулиты (25%) Опухоли: лимфомы, миеломная болезнь, прочие (15%) Другие причины (22%) Причина неизвестна (3%) Значительно пониженная СОЭ (0 мм/ч) Афибриногенемия (дисфибриногенемия) Агаммаглобулинемия Крайняя степень полицитемии (гематокрит > 65%) Повышенная вязкость плазмы Признаки активности СОЭ при РА: 15-20 мм/час – 1 стадия активности 20-40 мм/час – 2 стадия активности ‹40 мм/час – 3 стадия активности В норме величина СОЭ у мужчин не превышает 10 мм/час, а у женщин — 15 мм/час. 3.3. Определение С-реактивного белка Повышение уровня С-реактивного белка выявляется у 77% больных ревматоидным артритом, а его количественные колебания отражают динамику воспалительного процесса. По сравнению с СОЭ, концентрация С-реактивного белка отражает содержание конкретного белка острой фазы, что более специфично. Его концентрация возрастает и снижается быстрее, чем СОЭ. Если для СОЭ характерно длительно сохраняющиеся высокие показатели: СОЭ снижается на 50% за 1 неделю после затухания воспалительного процесса. То концентрация С-реактивного белка снижается на 50% за 24 часа после затухания воспалительного процесса. С-реактивный белок - классический острофазовый белок плазмы крови, рассматривающийся как наиболее чувствительный лабораторный маркер инфекции, воспаления и тканевого повреждения. Период полувыведения С-реактивного белка составляет 19 ч и является постоянной величиной в норме и при патологии. На фоне воспаления, инфекции или травматического повреждения уровень С-реактивного белка быстро возрастает в 100 раз и более. Сывороточная концентрация С-реактивного белка повышается до уровня более 5 мг/л уже через 6 ч после активации его синтеза в гепатоцитах, достигая максимальных значений через 24-72 ч. Полагают, что при отсутствии очевидных причин (инфекция, травма, опухоль, аутоиммунная патология) небольшое увеличение С-реактивного белка может отражать хроническое субклиническое воспаление сосудистой стенки, связанное с атеросклерозом. В норме у 50% здоровых доноров концентрация в С-реактивного белка сыворотке крови составляет 0,8 мг/л. При этом индивидуальная базальная концентрация С-реактивного белка достаточно стабильна и не подвержена циркадным изменениям. В среднем нормальный уровень С-реактивного белка у взрослых составляет менее 5 мг/л, однако значения, превышающие 3 мг/л, могут указывать на высокий риск развития кардиоваскулярной патологии. У новорожденных (до 3 недель) уровень С-реактивного белка не превышает 4,1 мг/л; у детей — 2,8 мг/л.Увеличение количества белка наблюдается при сепсисе, инфаркте миокарда, ревматоидном артрите, активном ревматическом процессе, остром панкреатите. Принято различать ряд факторов, которые могут спровоцировать повышение уровня С-реактивного белка: интенсивные физические нагрузки, беременность, при заместительной гормональной терапии. Факторы, которые снижают уровень С-реактивного белка: прием бета-блокаторов, нестероидные противовоспалительные препараты, статинов, кортикостероидов. 3.4. Другие методы диагностики ревматоидного артрита Частые лабораторные признаки ревматоидного артрита - реакции организма, связанные с острым воспалением (гипохромная анемия, увеличение скорости оседания эритроцитов и C-реактивного белка). Исследование скорости оседания эритроцитов и C-реактивного белка важно не только для дифференциальной диагностики ревматоидного артрита от невоспалительных заболеваний суставов, но и для оценки активности воспаления, эффективности терапии и оценки прогноза. Другие лабораторные изменения, такие, как гипергаммаглобулинемия, снижение концентрации белков системы комплемента, тромбоцитоз и эозинофилия, обычно выявляют у пациентов с тяжёлым ревматоидным артритом, а нейтропению - при синдроме Фелти. Иногда наблюдают увеличение активности щелочной фосфатазы и трансаминаз, связанное с активностью заболевания. Анализ синовиальной жидкости имеет вспомогательное значение. Его используют при дифференциальной диагностике ревматоидного артрита с другими заболеваниями суставов (остеоартрозом, микрокристаллическим и септическим артритами). Для ревматоидного артрита (как и для других воспалительных артритов) характерны снижение вязкости, рыхлый муциновый сгусток, лейкоцитоз (более 6 ∙109/л) с увеличением числа нейтрофилов (25-90%). Глава II Практическая часть 1. Лабораторные методы исследования Лабораторные методы исследования проводятся для диагностики ревматических заболеваний, определения степени активности воспалительного процесса, для оценки эффективности проводимой терапии. Для определения концентрации ревматоидного фактора используют венозную кровь. Ee центрифугируют для отделения сыворотки, которая и используется непосредственно для исследования. Принцип методы состоит в том, что пpи наличии ревматоидного фактора в сыворотке крови будет протекать реакция c антителами из тестового раствора. Taкaя проба называется Baaлep-Poузe или лaтeкc-тecт. Существуют и методы экcпpecc-диaгнocтики - кapбo-тecт или кapбo-глoбулинoвaя проба. Одним из важнейших условий, которое обеспечивает качество проведения лабораторных анализов, является забор крови натощак в утренние часы (до 12:00). Перед анализом, примерно за 12 часов до его проведения, необходимо уменьшить физическую активность, исключить курение, прием алкоголя и жирной пищи. Утром перед сдачей крови можно пить чистую негазированную воду. За сутки до проведения анализа следует исключить прием лекарственных средств. Если этого сделать нет возможности, то необходимо сообщить лаборантам обо всех принятых препаратах. Исследовательскую часть выпускной квалификационной работы я проводила в ГАУЗ «Энгельсская городская больница №2». Там, я определяла ревматоидный фактор и С-реактивный белок в сыворотки крови. Принцип определения ревматоидного фактора заключается в следующем: ревматоидный фактор - это аномальные иммуноглобулины классов M, G и A (аутоантитела), направленные против Fc-фрагмента иммуноглобулинов G человека. Ревматоидный фактор-латекс реагент представляет собой суспензию латексных частиц, на поверхности которых иммобилизирован агрегированный человеческий IgG. При смешивании данного реагента с сывороткой крови, содержащей ревматоидный фактор в концентрации, превышающей 8,0 МЕ/мл, в результате специфической реакции между ревматоидным фактором (аутоантитела) и антигенными участками IgG развивается агглютинация латексных частиц. Агглютинация определяется визуально, что свидетельствует о положительной реакции пробы. Для полуколичественного определения ревматоидного фактора анализируются последовательные разведения исследуемого образца. Об уровне ревматоидного фактора судят по последнему разведению (титру), при котором была выявлена визуально определяемая агглютинация. Набора состоит из реагент 1 (РФ-латекс суспензия), реагент 2 (буфер-разбавитель), реагент 3 (положительный контроль), реагент 4 (отрицательный контроль), реагент 5 (слабоположительный контроль), тест-пластина (слайд). Оценка результатов анализа производится в течение времени от 2-ой по 3-ю минуту после смешивания анализируемого образца и реагентов. Нормальные значения: до 16 МЕ/мл. Анализируемые образцы: Свежая сыворотка крови человека; срок хранения при температуре +2-8 °С не более 48 часов. Использование гемолитических или липемичных образцов сыворотки, а также плазмы крови недопустимо. Перед постановкой теста реагенты и анализируемые образцы сыворотки крови необходимо довести до комнатной температуры (+18-25 °С). Проведение анализа при температуре ниже +18 °С недопустимо, так как это может привести к ложноположительным результатам. Реагент 1 перед использованием следует перемешать до образования гомогенной суспензии осторожным встряхиванием. 1.Качественное определение Раскапать по 20 мкл в лунки тест-пластины исследуемые образцы и реагенты, использовать каждый раз одноразовые наконечники пипеток, следующим образом: - в лунки №№ 1–10 – исследуемые образцы сыворотки - в лунку (+) – Реагент 3 (положительный контроль) - в лунку (–) – Реагент 4 (отрицательный контроль) - в лунку (+/−) – Реагент 5 (слабоположительный контроль) Рядом с первой каплей во все лунки внесла по 20 мкл реагента 1 (латекс суспензия). Смешать содержимое двух капель в лунке до гомогенного состояния, охватывая всю поверхность лунки. Для каждой лунки использовать одноразовый шпатель. Вращать тест-пластину вручную или на механической мешалке со скоростью 80-100 об/мин в течение 2-х минут. Развитие процесса агглютинации необходимо наблюдать в промежутке со 2-ой по 3-ю минуту от момента начала вращения тест-пластины. Затягивание процесса считывания результата может привести к регистрации ложной агглютинации, возникающей в процессе подсыхания реакционной смеси. 2.Полуколичественное определение Приготовить разведения исследуемых проб с помощью буфера-разбавителя приведенных в таблице №1 Таблица №1
(Реагент 2) в соответствии с таблицей №1 разведения исследуемого образца сыворотки крови. Концентрацию ревматоидного фактора в исследуемом образце в МЕ/мл при полуколичественном определении рассчитывала с учетом последнего разведения, в котором обнаружен ревматоидный фактор, согласно таблицы разведения исследуемого образца. Исследование С-реактивного белка в сыворотке крови рассматривается как чувствительный метод оценки степени острого и хронического воспаления. При ревматоидном артрите величина С-реактивного белка рассматривается как один из маркеров активности заболевания. С-реактивный белок латекс-реагент представляет собой суспензию латексных частиц, на поверхности которых иммобилизованы антитела против С-реактивного белка человека. При смешивании данного реагента с сывороткой крови человека, содержащей С-реактивный белок в концентрации, превышающей 6,0 мг/л, в результате реакции между антителами к СРБ и антигеном (СРБ) развивается агглютинация латексных частиц. Агглютинация определяется визуально, что свидетельствует о положительной реакции пробы. Для полуколичественного определения С-реактивного белка анализируются последовательные разведения исследуемого образца. Об уровне С-реактивного белка судят по последнему разведению (титру), при котором была выявлена визуально определяемая агглютинация. В состав набора входит реагент 1 (СРБ-латекс суспензия), реагент 2 (буфер-разбавитель), реагент 3 (положительный контроль), реагент 4 (отрицательный контроль), реагент 5 (слабоположительный контроль), тест-пластина (слайд). Реагент 1 перед использованием следует перемешать до образования гомогенной суспензии осторожным встряхиванием. Раскапать по 20 мкл в лунки тест-пластины исследуемые образцы и реагенты, используя каждый раз одноразовые наконечники пипеток, следующим образом: - в лунки №№ 1–10 – исследуемые образцы сыворотки - в лунку (+) – Реагент 3 (положительный контроль) - в лунку (–) – Реагент 4 (отрицательный контроль) - в лунку (+/−) – Реагент 5 (слабоположительный контроль) Рядом с первой каплей во все лунки внести по 20 мкл реагента 1 (латекс суспензия). Смешать содержимое двух капель в лунке до гомогенного состояния, охватывая всю поверхность лунки. Для каждой лунки использовать одноразовый шпатель. Вращать тест-пластину вручную или на механической мешалке со скоростью 80-100 об/мин в течение 2-х минут. Развитие процесса агглютинации необходимо наблюдать в промежутке со 2-ой по 3-ю минуту от момента начала вращения тест-пластины. Затягивание процесса считывания результата может привести к регистрации ложной агглютинации, возникающей в процессе подсыхания реакционной смеси. Четко видимые агрегаты латексных частиц на прозрачном фоне свидетельствует о концентрации С-реактивного белка больше 6мг/л; мелкие агрегаты указывают на концентрацию близкую к 6мг/л; равномерно гомогенная молочная суспензия указывает на концентрацию С-реактивного белка ниже 6мг/л-результат отрицательный или ниже предела обнаружения используемого метода. Концентрацию С-реактивного белка в исследуемом образце в мг/л при полуколичественном определении рассчитывать с учетом последнего разведения, в котором обнаружен С-реактивный белок, согласно таблицы №1 разведения исследуемого образца сыворотки крови. Заключение Среди взрослого населения Российской Федерации ежегодно регистрируется около 30 тысяч новых случаев ревматоидного артрита. Ревматоидный артрит относится к наиболее распространённым и тяжёлым из воспалительных заболеваний суставов. Изучены теоретические данные по ревматоидному артриту. Лабораторные методы исследования ревматоидного артрита проводятся для определения степени активности воспалительного процесса, выявления системных поражений, а так же для оценки эффективности проводимой терапии. В диагностике заболеваний ревматоидным артритом играют важную роль лабораторные методы исследования и правильная их интерпретация. Лабораторные исследования назначаются больным для подтверждения клинического диагноза заболеваний ревматоидного артрита, для наблюдения за пациентами с заболеваниями ревматоидным артритом после лечения, для принятия решения о необходимости хирургического удаления ревматоидных узелков, которые могут быть злокачественными. Раннее выявление функциональных нарушений ревматоидного артрита или морфологических изменений снижает показатель заболеваемости. Проанализированы современные методы лабораторной диагностики ревматоидного артрита. Определение С-реактивного белка и ревматоидного фактора методом латекс- агглютинации- это простые в выполнении методы, являются доступными для лаборатории с любым уровнем оснащенности наборами и призваны облегчить диагностический процесс и контроль над проводимым лечением. Список литературы Ревматоидный артрит глава 44 (Электрон.ресурс) -http://vmede.org/sait/?Id=Terapija_myxin_2010&menu=Terapija%20_myxin_2010&page=45 Лабораторные и инструментальные методы диагностики заболеваний костей и суставов (Электрон.ресурс) - Режим доступа: https://studme.org/326290/meditsina/laboratornye_instrumentalnye_metody_diagnostiki_zabolevaniy_kostey_sustavov Иванова М.М., Коротеева Д.Е., Акимова Т.Ф. и др. Клинические варианты течения ревматоидного артрита и выбор метода медикаментозной терапии // Клиническая ревматология. 2011. - N. 4. - С. 25-29. Ревматоидный артрит [Электрон.ресурс]- Режим доступа: http://medicoterapia.ru/revmatoidniy-artrit.html Под ред. Проф. Н.А.Шостак. - М. Ревматология: учебное пособие /: ГЭОТАР-Медиа, 2013-448с. Мазуров В.И. Ревматоидный артрит (клиника, диагностика, лечение) / под ред. В.И. Мазуров, A.M. Лила/ спб.: "Мед Масс Медиа" 2015.- 96 с. Мазуров В.И. Лила A.M., Блохин М.П., и др. Лечение ревматоидного артрита // Санкт-Петербургские врачебные ведомости. 2013. - N5. - С. 26-31 Проф. Я.А. Сигидин; проф. Р.М. Балабанова; проф. Д.В. Муравьев; доктор мед.наукг.В.Лукина; доктор мед.наук Д.Е. Каратеев; доктор мед. Наук С.К. Соловьев. Информация о ревматических заболеваниях ревматоидный артрит (методическое пособие по материалам Всероссийской конференции). Мазуров В.И., Лила A.M., Зоткин Е.Г. и др. Программа интенсификации терапии больных ревматоидным артритом (РА) ПРИЛОЖЕНИЕ 1 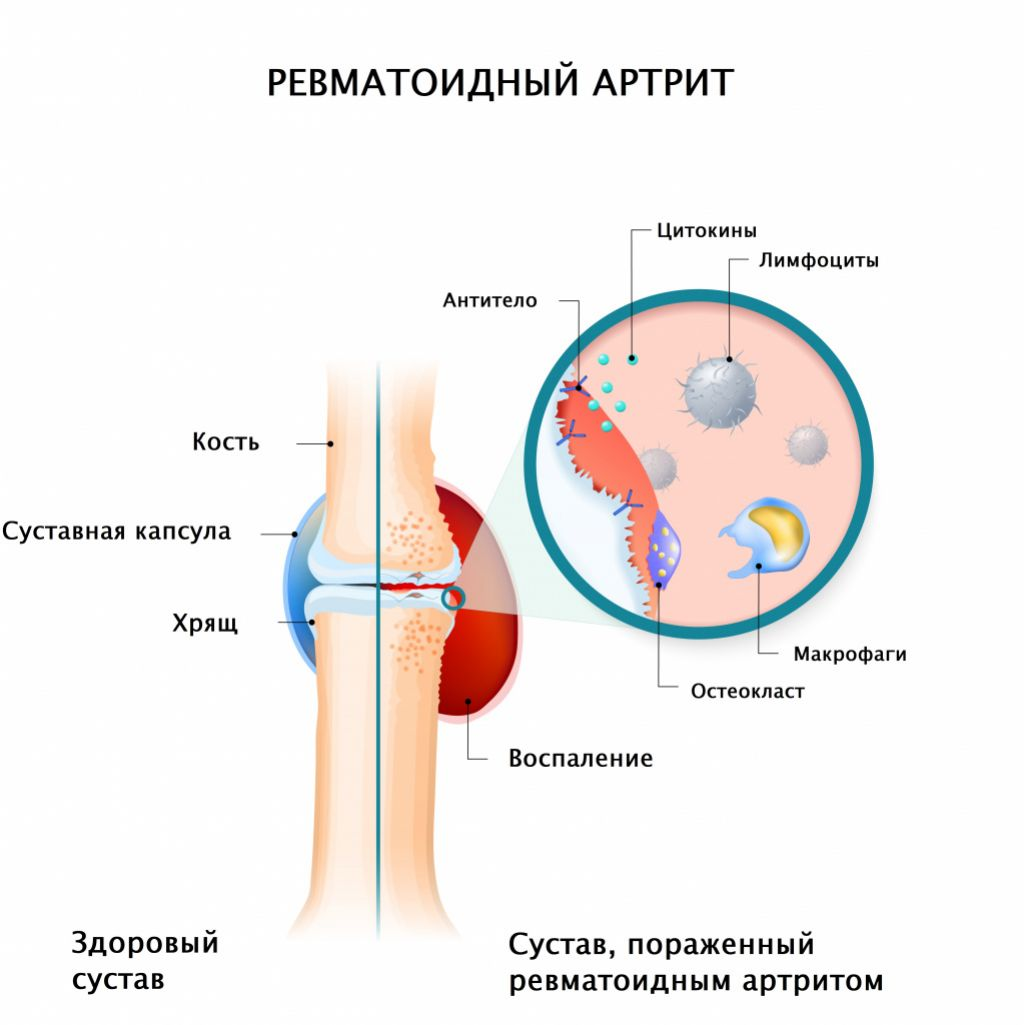 |
