Гигиена ЛПУ. Профилактика ВБИ. Высшего профессионального образования рязанский государственный медицинский университет имени академика и. П. Павлова
 Скачать 239.5 Kb. Скачать 239.5 Kb.
|
|
ГОСУДАРСТВЕННОЕ ОБРАЗОВАТЕЛЬНОЕ УЧРЕЖДЕНИЕ ВЫСШЕГО ПРОФЕССИОНАЛЬНОГО ОБРАЗОВАНИЯ "РЯЗАНСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ ИМЕНИ АКАДЕМИКА И.П.ПАВЛОВА МИНИСТЕРСТВА ЗДРАВООХРАНЕНИЯ И СОЦИАЛЬНОГО РАЗВИТИЯ" КАФЕДРА ОБЩЕЙ ГИГИЕНЫ С КУРСОМ ЭКОЛОГИИ МЕТОДИЧЕСКИЕ УКАЗАНИЯ К ПРАКТИЧЕСКИМ ЗАНЯТИЯМ ДЛЯ СТУДЕНТОВ ЛЕЧЕБНОГО И СТОМАТОЛОГИЧЕСКОГО ФАКУЛЬТЕТОВ ГИГИЕНА ЛЕЧЕБНО-ПРОФИЛАКТИЧЕСКИХ УЧРЕЖДЕНИЙ ПРОФИЛАКТИКА ВНУТРИБОЛЬНИЧНЫХ ИНФЕКЦИЙ Гигиенические требования к размещению, устройству, оборудованию и эксплуатации больниц, родильных домов и других лечебных стационаров Санитарно-эпидемиологические правила и нормативы СанПиН 2.1.3.1375-03 РЯЗАНЬ, 2007 Т Е М А: ГИГИЕНИЧЕСКАЯ ОЦЕНКА РАЗМЕЩЕНИЯ И ПЛАНИРОВКИ ОТДЕЛЬНЫХ СТРУКТУРНЫХ ПОДРАЗДЕЛЕНИЙ БОЛЬНИЦ КОНТРОЛЬНЫЕ ВОПРОСЫI. Значение и задачи гигиены больниц в комплексе мероприятий по охране здоровья населения. 2. Гигиенические требования к размещению участка больницы в населенном пункте. 3. Гигиенические требования к генеральному плану участка больницы (функциональное зонирование, застройка, озеленение, благоустройство). 4. Системы застройки больниц, их гигиеническая оценка. 5. Зонирование участка больницы, роль зеленых насаждений. 6. Приемное отделение больницы, гигиенические требования к его планировке, оснащению и оборудованию. 7. Общие гигиенические требования к внутренней планировке больничных зданий и отделений. 8. Палатная секция, состав и площадь помещений секции. Гигиенические требования к планировке и оборудованию секций и застройке коридора. 9. Хирургическое отделение и операционный блок. Гигиенические требования к набору помещений, устройству и оборудованию операционных блоков. 10. Акушерское отделение. Гигиенические требования к их планировке и оборудованию. 11. Гигиенические требования к устройству инфекционных отделений (боксы, полубоксы и т.п.). 12. Больничная палата. Виды палат, нормативы площади и кубатуры, размещение коек, оборудования. 13. Гигиенические требования к внутренней планировке, благоустройству и санитарно-техническому оборудованию больниц (водоснабжение, отопление, вентиляция, освещение и т.д.). Размещение больницы на местности называется ситуационным планом. Больницы могут располагаться в черте населенного пункта для приближения их к обслуживаемому населению, поскольку общесоматические больницы не представляют опасности. При этом целесообразно отводить для больницы самостоятельный квартал на тихих улицах, вблизи зеленых массивов. Генеральный план участка больницы - это планировка и устройство больничного участка, размещение больничных зданий и подсобных строений на специально отведенной территории. Гигиенические требования к размещению и территории лечебного учреждения Лечебные учреждения располагают на территории жилой застройки, зеленой или пригородной зонах на расстоянии от общественных, промышленных, коммунальных, хозяйственных и других организаций. Специализированные больницы (комплексы) мощностью свыше 1000 коек с пребыванием больных в течение длительного времени, а также стационары с особым режимом работы (психиатрические, инфекционные, в т.ч. туберкулезные, онкологические, кожно-венерологические и др.) располагают в пригородной зоне или в зеленых массивах, на расстоянии не менее 500 метров от территории жилой застройки. При проектировании и строительстве необходимо предусмотреть удаление лечебных учреждений от железных дорог, аэропортов, скоростных автомагистралей и других источников шума. Уровень шума на территории лечебного учреждения не должен превышать гигиенические нормы. Земельный участок для лечебного учреждения должен быть сухим, чистым, вдали от источников загрязнения атмосферного воздуха. Не допускается размещать учреждения на загрязненных территориях. Содержание токсичных и вредных веществ в почве и атмосферном воздухе не должно превышать гигиенические нормы. Через территорию лечебного учреждения не должны проходить магистральные инженерные коммуникации городского назначения (водоснабжение, канализация, теплоснабжение, электроснабжение). Территория лечебного учреждения должна быть благоустроена, озеленена, ограждена и освещена. Площадь зеленых насаждений и газонов должна составлять не менее 60% общей площади участка. В целях предупреждения снижения естественной освещенности и инсоляции в помещениях учреждения деревья высаживаются на расстоянии не ближе 15 метров, кустарник - 5 метров от здания. На территории лечебного учреждения выделяются зоны: лечебных корпусов для инфекционных и неинфекционных больных, педиатрических, психосоматических, кожно-венерологических, радиологических корпусов, родильных домов и акушерских отделений, садово-парковая, поликлиники, патологоанатомического корпуса, хозяйственная и инженерных сооружений. Патологоанатомический корпус с ритуальной зоной максимально изолируется от палатных корпусов и не должен просматриваться из окон лечебных и родовспомогательных помещений. Расстояние от патологоанатомического корпуса до палатных корпусов, пищеблока должно быть не менее 30 метров. Ритуальную зону лечебного учреждения необходимо оборудовать отдельным въездом и выездом. Инфекционные, кожно-венерологические, акушерские, детские, психосоматические отделения, радиологические отделения, входящие в состав многопрофильных лечебных учреждений, должны размещаться в отдельно стоящих зданиях. Поликлинический корпус должен быть приближен к периферии участка, иметь самостоятельный вход. На территории инфекционной больницы (корпуса) выделяют зону для инфекционных больных, изолированную от других участков полосой зеленых насаждений, с отдельным въездом (входом) и крытой площадкой для дезинфекции транспорта. Гигиенические требования к зданиям, сооружениям и помещениям лечебных учреждений Здания лечебных учреждений следует проектировать не выше девяти этажей. Палатные отделения детских больниц и корпусов (в том числе палаты для детей до трех лет с матерями) следует размещать не выше пятого этажа здания, палаты для детей в возрасте до семи лет и детские психиатрические отделения (палаты) - не выше второго этажа. Архитектурно-планировочные и конструктивные решения зданий и помещений лечебных и родовспомогательных стационаров должны обеспечивать -оптимальные санитарно-гигиенические и противоэпидемические режимы - условия для оказания медицинской помощи населению - создания оптимальных условий труда для медицинского персонала. Структура учреждения и планировка его помещений должны исключать возможность перекрещивания или соприкосновения "чистых" и "грязных" технологических потоков (при госпитализации больных и рожениц, оказании медицинской помощи, проведении санитарно-гигиенических и противоэпидемических мероприятий). Площадь палат лечебных учреждений следует принимать в соответствии с табл. 1. Таблица 1 Расчетная площадь в палатах помещений лечебных помещений от двух коек и более
Ориентацию окон помещений по странам света следует принимать в соответствии с табл. 2. Таблица 2
* Допускается не более 10% общего числа коек в отделении. Операционные блоки могут размещаться в изолированном здании, пристройке-блоке или изолированных секциях в составе корпуса. Операционные для неотложной хирургии размещаются в составе приемных отделений. Отделения в операционных блоках не должны быть проходными. Ориентация окон операционных должна исключать юг, юго-восток, юго-запад. Входы в операционные блоки - для персонала должны быть организованы через санпропускники, а для больных - через шлюзы. В стационаре предусматривается наличие септического и асептического операционных блоков со строгим зонированием внутренних помещений (стерильная зона, зона строгого режима, зона "грязных" помещений). При размещении операционных друг над другом септические операционные следует размещать выше асептических или на верхних этажах корпусов терапевтического профиля. Потоки в операционном блоке должны быть разделены на: - "стерильный" - проход хирургов, операционных сестер; - "чистый" - для доставки больного, прохода анестезиологов, младшего и технического персонала, чистого белья, медикаментов; - "грязный" - удаления отходов, использованного белья, перевязочного материала и т.д. Потоки обеспечиваются раздельными лифтами и не должны пересекаться. В родовспомогательных лечебных учреждениях, как самостоятельных, так и в составе многопрофильных больниц, архитектурно-планировочные решения должны обеспечить четкое зонирование отделений, цикличность их заполнения и санитарной обработки, упорядочение внутрибольничных потоков, оптимальные условия работы персонала. В приемном отделении санитарная обработка поступающих должна проводиться по двум потокам: "чистый" - в физиологическое отделение и отделение патологии беременности; "грязный" - в обсервационное отделение. Обсервационные отделения должны быть размещены на 1 этаже и смещены относительно основного здания или на верхнем этаже над отделениями патологии беременных, физиологическом и гинекологическом. Для предупреждения внутрибольничных инфекций все помещения (кроме вестибюля, фильтра) необходимо предусматривать отдельно для физиологического ("чистый поток") и обсервационного отделений ("грязный поток"). Родовые палаты и подготовительную для персонала следует изолировать от прочих помещений отделения; подготовительную персонала следует размещать перед родовыми палатами или между ними. Инфекционные отделения следует размещать в отдельно стоящем здании. В инфекционных отделениях входы, лестничные клетки и лифты должны быть раздельными для приема и выписки больных. В инфекционных отделениях для приема больных следует предусмотреть приемно-смотровые боксы, количество которых определяется в зависимости от количества коек в отделении: до 60 коек - 2 бокса; 60-100 коек - 3 бокса; свыше 100 коек - 3% от числа коек. В составе боксов и полубоксов предусматривается: санитарный узел, состоящий из туалета и ванной, палату и шлюз между палатой и коридором. Кроме того, бокс должен иметь тамбур с выходом наружу. Патологоанатомические отделения следует размещать, как правило, в отдельном здании. Допускается пристраивать патологоанатомические корпуса к зданиям, располагаемым в хозяйственной зоне, исключая здания приготовления пищи. В лечебных учреждениях следует предусматривать центральные стерилизационные отделения (ЦСО). Все помещения ЦСО должны быть разделены на две зоны - нестерильную и стерильную. К стерильной зоне относятся: стерильная половина стерилизационной - автоклавной, склад стерильных материалов, экспедиция. Все остальные помещения относятся к нестерильной зоне. Вход в помещение стерильной зоны допускается только через санпропускник. Пищеблок лечебного учреждения следует размещать в отдельно стоящем здании, которое может соединяться транспортными тоннелями с палатными отделениями, кроме инфекционных отделений. Пищеблок должен отвечать требованиям санитарных правил для предприятий общественного питания. Требования к внутренней отделке помещений Поверхность стен, полов и потолков помещений должна быть -гладкой, -легкодоступной для влажной уборки - устойчивой при использовании моющих и дезинфицирующих средств. Стены палат, кабинетов врачей, лечебно-диагностических кабинетов с сухим режимом рекомендуется окрашивать силикатными красками. Полы должны обладать повышенными теплоизоляционными свойствами (паркет, паркетная доска, деревянные полы, окрашенные масляной краской, линолеум). В вестибюлях полы должны быть устойчивы к механическому воздействию (мраморная крошка, мрамор, мозаичные полы и т.д.). В помещениях с влажным режимом работы и подвергающихся влажной текущей дезинфекции (операционные, перевязочные, родовые, предоперационные, наркозные, процедурные и др. аналогичные помещения, а также ванные, душевые, санитарные узлы и др.) стены следует облицовывать глазурованной плиткой и/или другими влагостойкими материалами на высоту помещения. Для покрытия пола следует применять водонепроницаемые материалы. Покрытия пола в лечебных учреждениях не должны иметь дефектов (щелей, трещин, дыр и др.), должны быть гладкими, плотно пригнанными к основанию, быть устойчивыми к действию моющих и дезинфицирующих средств. При использовании линолеумных покрытий края линолеума у стен должны быть подведены под плинтуса, которые должны быть плотно закреплены между стеной и полом. Потолки в помещениях с влажным режимом должны окрашиваться водостойкими красками или выполняться другими влагостойкими материалами. Требования к водоснабжению и канализации Все вновь строящиеся, реконструируемые и действующие лечебные учреждения должны быть оборудованы водопроводом, канализацией, централизованным горячим водоснабжением. Качество воды для хозяйственно-питьевого назначения должно соответствовать требованиям санитарных правил. Очистка и обеззараживание сточных вод от лечебных учреждений должны осуществляться на общегородских или других канализационных очистных сооружениях, гарантирующих эффективную очистку и обеззараживание сточных вод. Сточные воды инфекционных и туберкулезных лечебных учреждений (отделений) перед сбросом в наружную канализацию должны быть обеззаражены. Требования к отоплению, вентиляции, микроклимату и воздушной среде помещений Системы отопления, вентиляции и кондиционирования воздуха должны обеспечивать оптимальные условия микроклимата и воздушной среды помещений лечебных учреждений. Расчетную температуру, кратность воздухообмена, категорию по чистоте помещения лечебных учреждений, следует принимать в соответствии с табл. 3. Таблица 3 Температура, кратность воздухообмена, категория по чистоте в помещениях лечебных учреждений
Нагревательные приборы должны иметь гладкую поверхность, допускающую легкую очистку, их следует размещать у наружных стен, под окнами, без ограждений. Не допускается расположение в палатах нагревательных приборов у внутренних стен. Здания лечебных учреждений должны быть оборудованы системами приточно-вытяжной вентиляции с механическим побуждением и естественной вытяжной без механического побуждения. В инфекционных, в том числе туберкулезных отделениях, вытяжная вентиляция с механическим побуждением устраивается посредством индивидуальных каналов в каждом боксе и полубоксе, которые должны быть оборудованы устройствами обеззараживания воздуха. Помещения лечебных учреждений, кроме операционных, помимо приточно-вытяжной вентиляции с механическим побуждением, оборудуются естественной вентиляцией (форточки, откидные фрамуги и др.), оборудованные системой фиксации. Кратность воздухообмена выбирается исходя из расчетов обеспечения заданной чистоты и поддержания газового состава воздуха. Относительная влажность воздуха должна быть не более 60%, скорость движения воздуха - не более 0,15 м/сек. Количество приточного воздуха в палату должно составлять 80 м3/час на 1 больного. Гигиенические требования к естественному и искусственному освещению Помещения лечебных учреждений должны иметь естественное освещение. При проектировании, строительстве, реконструкции и в функционирующих лечебных учреждениях уровень естественного и искусственного освещения должен соответствовать санитарным правилам и нормам для общественных зданий.
Светильники общего освещения помещений, размещаемые на потолках, должны быть со сплошными (закрытыми) рассеивателями. Для освещения палат (кроме детских и психиатрических отделений) следует применять настенные комбинированные светильники (общего и местного освещения), устанавливаемые у каждой койки на высоте 1,7 м от уровня пола. В каждой палате, кроме того, должен быть специальный светильник ночного освещения, установленный около двери на высоте 0,3 м от пола. Требования к инвентарю и технологическому оборудованию В палатах количество больничных коек должно быть установлено в строгом соответствии с гигиеническими нормативами, но не более 4 коек. Койки в палатах следует размещать рядами параллельно стенам с окнами. Расстояние от коек до стен с окнами должно быть не менее 0,9 м. Расстояние между торцами коек в четырехкоечных палатах, а также между торцами коек и стеной в 2-3-коечных палатах должно быть не менее 1,2 м. Расстояние между сторонами коек должно быть не менее 0,8 м, а в детских палатах и палатах восстановительного лечения - не менее 1,2 м. В палатах должны быть установлены тумбочки и стулья по числу коек. Санитарное содержание помещений, оборудования, инвентаря Все помещения, оборудование, медицинский и другой инвентарь должны содержаться в чистоте. Влажная уборка помещений (обработка полов, мебели, оборудования, подоконников, дверей) должна осуществляться не менее 2 раз в сутки с использованием моющих и дезинфицирующих средств. Мытье оконных стекол должна проводиться не реже 1 раза в месяц изнутри и не реже 1 раза в 3 месяца снаружи (весной, летом, осенью). Уборочный инвентарь (ведра, тазы, ветошь, швабры и др.) должен иметь четкую маркировку с указанием помещений и видов уборочных работ, использоваться строго по назначению, обрабатываться и храниться в выделенном помещении. Генеральная уборка помещений палатных отделений и других функциональных помещений и кабинетов должна проводиться по графику не реже 1 раза в месяц, с обработкой стен, полов, оборудования, инвентаря, светильников. IX. Гигиенические требования к условиям труда медицинского персонала В основных функциональных, производственных помещениях и на рабочих местах обслуживающего медицинского и другого персонала должны быть обеспечены гигиенические нормативы: микроклиматических параметров и воздушной среды (температура, влажность, скорость движения воздуха, химический и бактериологический состав) и др. Расстановка медицинского и технического оборудования, его эксплуатация должны проводиться в соответствии с правилами охраны труда и возможностью его обработки. В операционных, родильных блоках не допускается применение наркозных и других аппаратов без оборудования по удалению и поглощению поступающих в воздушное пространство с выдыхаемым воздухом паров веществ и средств для ингаляционного наркоза при помощи отводящих шлангов (воздухоотсосов) или поглощающих фильтров с активированным углем. Не допускается использование наркозных и дыхательных аппаратов с нарушенной герметизацией системы подачи газов. В процедурных, аэрозольно-ингаляционных кабинетах, перевязочных и стерилизационных отделениях должны быть предусмотрены вытяжные шкафы для выполнения манипуляций, связанных с применением высокоактивных медикаментов, с оборудованной раковиной и сливом в канализацию. Санитарно-бытовые помещения для персонала лечебных учреждений должны быть оборудованы с соблюдением следующих требований: а) количество шкафов в гардеробных следует принимать равным 100% списочного состава персонала; б) площадь гардеробных уличной одежды следует принимать из расчета не менее 0,08 м в) площадь гардеробных для домашней и рабочей одежды персонала следует принимать из расчета не менее 0,4 м г) количество душевых кабин и санитарных приборов для персонала следует принимать - количество санитарных приборов для персонала отделения - из расчета не менее 2 приборов для женщин и 1 прибора для мужчин; площадь туалета для персонала должно быть не менее 3 м - количество душевых кабин - из расчета: не менее 1 душевой кабины на 10 человек в инфекционных и туберкулезных отделениях, а в остальных отделениях - не менее 1 душевой кабины на 15 человек, работающих в наибольшей смене среднего и младшего персонала. При меньшем числе персонала следует предусматривать 1 душевую кабину на отделение д) для работающих женщин должны быть предусмотрены помещения (комнаты) личной гигиены женщин, имеющие в своем составе процедурные кабины, оборудованные гигиеническими душами с гибкими шлангами и смесителями горячей и холодной воды. Размер процедурной кабины должен быть не менее 1,8 х 1,2 м. В кабинах должны быть крючки (вешалки) для белья и одежды. Для обеспечения персонала горячим питанием в лечебных учреждениях должны быть предусмотрены столовые или буфеты (в зависимости от количества работающих). Количество посадочных мест в столовых или буфетах следует предусматривать из расчета 10-12 мест на 100 работающих. Состав и площади помещений столовых и буфетов следует принимать в соответствии с действующими строительными нормативами по проектированию предприятий общественного питания. В каждом структурном подразделении должны быть предусмотрены комнаты для персонала площадью не менее 12 м Персонал лечебных учреждений должен проходить предварительные при поступлении на работу и периодические медицинские осмотры и профилактические прививки в соответствии с законодательством Российской Федерации. Требования к правилам личной гигиены больных, медицинского и обслуживающего персонала лечебного учреждения При поступлении в лечебное учреждение больные (за исключением имеющих медицинские противопоказания) проходят специальную санитарную обработку в приемном отделении, включающую: принятие душа или ванны, стрижку ногтей и другие процедуры при необходимости, в зависимости от результатов осмотра. Каждому больному выдается мыло и полотенце. После специальной санитарной обработки больному выдается комплект чистого нательного белья, пижама, тапочки. Личная одежда и обувь отдается на хранение в специальной таре с вешалками (полиэтиленовые мешки, чехлы из плотной ткани и т.д) или передается на хранение его родственникам (знакомым). Допускается нахождение больных в стационарах в домашней одежде. Личная одежда больных инфекционными заболеваниями должна подвергаться камерной дезинфекции в установленном порядке. В отделении больному выделяют стакан (чашку, кружку), при необходимости - поильник, плевательницу, подкладное судно, а также предоставляется право взять в палату предметы личной гигиены. Гигиеническая обработка больных должна осуществляться не реже 1 раза в 7 дней с отметкой в истории болезни (при отсутствии медицинских противопоказаний). Гигиенический уход за тяжелобольными (умывание, протирание кожи лица, частей тела, полоскание полости рта и т.д.) проводится утром, а также после приема пищи и при загрязнении тела. Периодически должны быть организованы стрижка и бритье больных. Медицинский персонал лечебных учреждений должен быть обеспечен комплектами сменной одежды: халатами, шапочками или косынками, масками, сменной обувью (тапочками) в количестве, обеспечивающем ежедневную смену одежды. Хранение ее надлежит осуществлять в индивидуальных шкафчиках. В наличии постоянно должен быть комплект санитарной одежды для экстренной ее замены в случае загрязнения. Верхняя одежда хранится в гардеробе для персонала. Стирка одежды должна осуществляться централизованно и раздельно от белья больных. Смена одежды в учреждениях хирургического и акушерского профиля осуществляется ежедневно и по мере загрязнения. В учреждениях терапевтического профиля - 2 раза в неделю и по мере загрязнения. Сменная обувь персонала операционных, родильных блоков, реанимационных, перевязочных, процедурных и отделений новорожденных должна быть из нетканого материала, доступного для дезинфекции. Немедицинский персонал, выполняющий работу (в т.ч. временную) в подразделениях лечебных учреждений, должен иметь сменную одежду и обувь. Сменная одежда и обувь должны быть предусмотрены также и для медицинского персонала других подразделений, оказывающего консультативную и другую помощь. Нахождение в медицинской одежде и обуви за пределами лечебного или родовспомогательного учреждения не допускается. Студенты, занимающиеся в операционных блоках, отделениях родовспоможения, инфекционном, фтизиатрическом, кожно-венерологическом, должны быть обеспечены сменной одеждой лечебного учреждения. Врачи, медицинские сестры, акушерки обязаны мыть и дезинфицировать руки перед осмотром каждого больного (роженицы, родильницы) или выполнением процедур, а также после выполнения "грязных процедур" (уборки помещений, смены белья больным, посещения туалета и т.д.). В целях предупреждения различных заболеваний, связанных с медицинскими манипуляциями, персонал обязан: - использованный медицинский инструментарий сразу после окончания манипуляции или процедуры погружать в емкость с дезинфицирующим раствором; - при загрязнении рук кровью, сывороткой, выделениями тщательно протирать их тампоном, смоченным кожным антисептиком после чего мыть проточной водой с мылом. - Перчатки обрабатывать салфеткой, смоченной дезинфектантом, затем мыть проточной водой, снимать их и руки мыть и обрабатывать кожным антисептиком; - при попадании биологической жидкости пациента на слизистые ротоглотки немедленно рот и горло прополоскать 70% спиртом или 0,05% раствором марганцовокислого калия; при попадании биологических жидкостей в глаза промыть их раствором марганцовокислого калия в воде в соотношении 1:10000; - при уколах и порезах вымыть руки, не снимая перчаток, проточной водой с мылом, снять перчатки, выдавить из ранки кровь, вымыть руки с мылом и обработать ранку 5% спиртовой настойкой йода; - при наличии на руках микротравм, царапин, ссадин, заклеивать поврежденные места лейкопластырем; - для ухода за кожей рук использовать смягчающие и защитные кремы, обеспечивающие эластичность и прочность кожи. Гигиенические требования при организации питания больных в лечебных учреждениях В целях предупреждения возникновения инфекционных заболеваний и отравлений среди пациентов лечебного учреждения: а) не допускается принимать: - продовольственное сырье и пищевые продукты без документов, подтверждающих их качество и безопасность; - продовольственное сырье и пищевые продукты с истекшими сроками годности, признаками порчи и загрязнения; подмоченные продукты в мягкой таре (мука, крупа, сахар и другие продукты); - крупу, муку, сухофрукты, продукты, зараженные амбарными вредителями, а также загрязненные механическими примесями; - овощи, фрукты, ягоды с наличием плесени и признаками гнили; - мясо и субпродукты сельскохозяйственных животных без клейма и ветеринарного свидетельства; - мясо и яйца водоплавающей птицы (утки, гуси); - непотрошеную птицу; - кровяные и ливерные колбасы; - яйца с загрязненной скорлупой, с насечкой "тек", "бой", а также яйца из хозяйств, неблагополучных по сальмонеллезам; - консервы с нарушением герметичности банок, бомбажные консервы, "хлопуши", банки с ржавчиной, деформированные, без этикеток; б) не используются: - фляжное, бочковое, непастеризованное молоко, фляжный творог и сметана без тепловой обработки (кипячения); прокисшее молоко "самоквас"; - консервированные продукты домашнего приготовления; в) не изготавливаются на пищеблоке лечебного учреждения: - сырковая масса, творог; - макароны с мясным фаршем ("по-флотски"), блинчики с мясом, студни, зельцы, окрошка, паштеты, фаршмаг из сельди, заливные блюда (мясные и рыбные); - яичница-глазунья; - кремы, кондитерские изделия с кремом; - изделия во фритюре, паштеты. Выдача готовой пищи осуществляется только после снятия пробы. Оценку органолептических показателей и качества блюд проводит бракеражная комиссия лечебного учреждения, назначенная администрацией лечебного учреждения. При нарушении технологии приготовления пищи, а также в случае неготовности блюдо к выдаче не допускается до устранения выявленных кулинарных недостатков. Результат бракеража регистрируется в журнале бракеража готовой продукции. Для членов бракеражной комиссии должны быть выделены отдельные халаты. В целях контроля за доброкачественностью и безопасностью приготовленной пищи на пищеблоках лечебных учреждений отбирается суточная проба от каждой партии приготовленных блюд. Отбор суточной пробы проводит медицинский работник (или под его руководством повар) в специально выделенные стерильные и промаркированные стеклянные емкости с плотно закрывающимися крышками - отдельно каждое блюдо или кулинарное изделие. Холодные закуски, первые блюда, гарниры и напитки (третьи блюда) отбирают в количестве не менее 100 г. Порционные вторые блюда, биточки, котлеты, сырники, оладьи, колбаса, бутерброды оставляют поштучно, целиком (в объеме одной порции). Суточные пробы хранятся не менее 48 часов с момента окончания срока реализации блюд в специально отведенном в холодильнике месте при температуре +2 - +6°С. Раздачу готовой пищи производят в течение 2 часов, прошедших после ее изготовления и доставки пищи в отделение. Не допускается оставлять в буфетных остатки пищи после ее раздачи больным, а также смешивать пищевые остатки со свежими блюдами. Раздачу пищи больным производят буфетчицы и дежурные медицинские сестры отделения. Раздача пищи должна производиться в халатах с маркировкой "Для раздачи пищи". Не допускается к раздаче пищи младший обслуживающий персонал. Т Е М А: ПРОФИЛАКТИКА ВНУТРИБОЛЬНИЧНЫХ ИНФЕКЦИЙ В ЛЕЧЕБНЫХ УЧРЕЖДЕНИЯХ КОНТРОЛЬНЫЕ ВОПРОСЫ
Актуальность проблемы ВБИ Актуальность проблемы внутрибольничных инфекций определяется широким распространением их в медицинских учреждениях различного профиля и значительным ущербом, наносимым этими заболеваниями здоровью населения. ВБИ не просто определяют дополнительную заболеваемость - они увеличивают продолжительность лечения и приводят к возрастанию расходов на госпитализацию, вызывают долговременные физические и неврологические осложнения, нарушение развития, нередко приводят к гибели пациентов. Внутрибольничная (нозокомиальная) инфекция (ВБИ) - это любое инфекционное заболевание (состояние), возникшее в лечебно-профилактическом учреждении (ЛПУ), если оно отсутствовало у пациента до поступления в ЛПУ (даже в инкубационном периоде) и проявилось в условиях ЛПУ или в течение периода инкубации после выписки пациента. Случаи инфекционных заболеваний, возникшие до поступления в ЛПУ и проявившиеся или выявленные при поступлении (после поступления), называются заносами инфекции. Госпитальные инфекции - любые инфекционные заболевания, приобретенные или проявившиеся в условиях стационара (сумма заносов и внутрибольничных инфекций). Этиологическая структура ВБИ и особенности этиологии зависят от:
Причинами возникновения внутрибольничных инфекций являются:
Особенности эпидемиологического процесса ВБИ Возбудители. Примерно 90% всех ВБИ имеют бактериальное происхождение. Вирусы, грибы и простейшие, а также эктопаразиты встречаются значительно реже. Циркулирующие в стационарах возбудители ВБИ постепенно формируют так называемые госпитальные штаммы, т. е. штаммы, наиболее эффективно адаптированные к местным особенностям того или иного отделения. В процессе селекции во внутрибольничной среде госпитальные штаммы приобрели некоторые особенности (рис. 1). 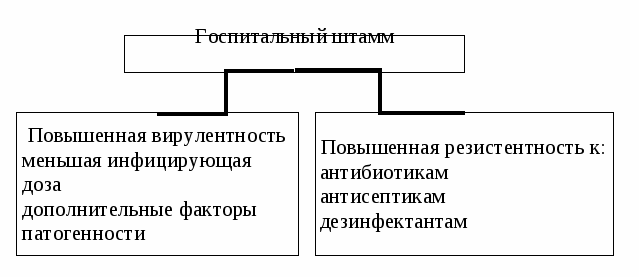 Рис. 1 Особенности госпитальных штаммов микроорганизмов. Источники инфекции Основные источники инфекции при ВБИ приведены на рисунке 2. 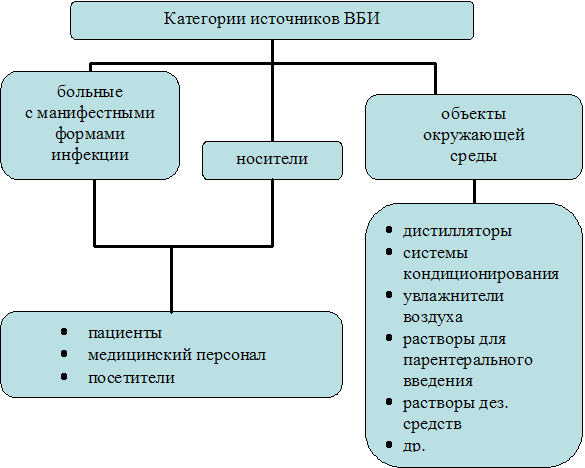 Рис. 2. Категории источников ВБИ. Пути и факторы передачи ВБИ
Структура ВБИ Ведущими формами ВБИ являются четыре основные группы инфекций: • инфекции мочевыводящих путей, • инфекции в области хирургического вмешательства, • инфекции нижних дыхательных путей, • инфекции кровотока. Возникновению и развитию ВБИ в лечебно-профилактических учреждениях способствуют: — недооценка эпидемиологической опасности внутрибольничных источников инфекции и риска заражения при контакте с больными гнойно-септическими инфекциями, и своевременной их изоляции. — наличие невыявленных больных и внутрибольничных источников среди медицинского персонала и пациентов. — нарушение персоналом санитарно-противоэпидемического режима, правил асептики и антисептики, личной гигиены, текущей и заключительной дезинфекции, режима уборки. — нарушение режима стерилизации и дезинфекции медицинских инструментов, аппаратов, приборов и т.п. Общие подходы к профилактике ВБИ. Мероприятия по профилактике ВБИ должны быть направлены на разрыв каждого из трех звеньев эпидемического процесса.
Система профилактики внутрибольничных инфекций включает следующие мероприятия: 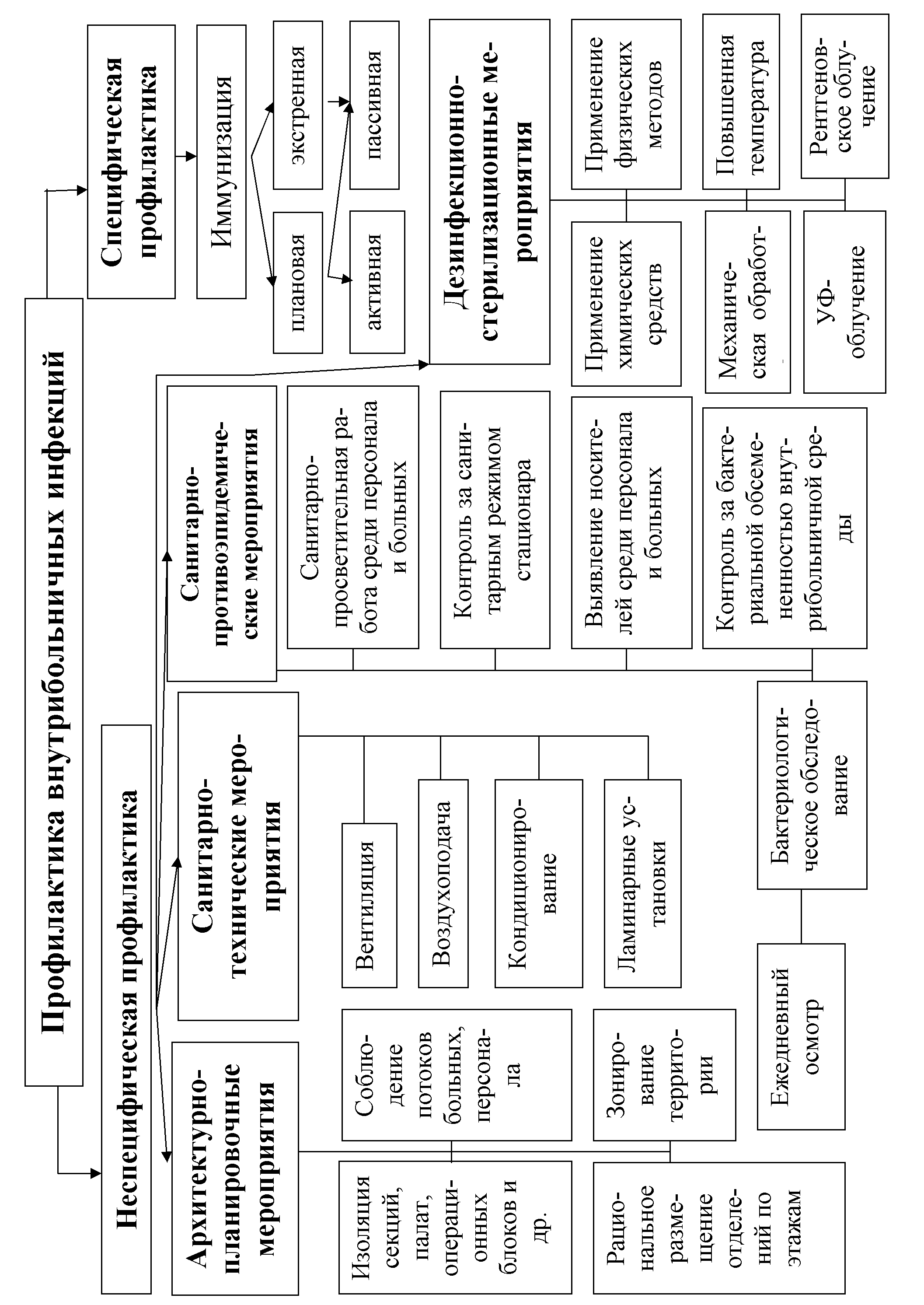 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
