евмоторакс. Спонтанный пневмоторакс. Этиология. Водянка и эмпиема желчного пузыря. Этиология. Клиника. Диагностика. Методы лечения
 Скачать 369.91 Kb. Скачать 369.91 Kb.
|
|
Экзаменационный билет № 38 факультетская хирургия, урология Водянка и эмпиема желчного пузыря. Этиология. Клиника. Диагностика. Методы лечения.  Клинические критерии диагностики тошнота; рвота; боли в эпигастрии; боль в правом подреберье; боль, усливающаяся при движениях; пальпаторно увеличенный желчный пузырь; Cимптомы, течение Клинические проявления водянки ЖП весьма скудные и часто не проявляются отчетливо. Типичные симптомы ВЖП включают следующее: - Тупая ноющая боль в правом подреберье, которая может усиливаться при движении; - Боль и/или дискомфорт в эпигастрии; - Тошнота и рвота. Продолжительность боли или сохранение напряжения дольше, чем 6 часов указывает на возможное начало острого холецистита. Лихорадка и озноб предлагают инфицирование желчи, с возможным развитием эмпиемы желчного пузыря. Желтуха является нехарактерным признаком, кроме тех случаев, когда параллельно имеется обструкция общего желчного протока камнями или внешнее сдавление его (синдром Мириззи). Признаки острого воспалительного процесса не выражены или выражены минимально. Иногда пальпируется умеренно увеличенный и слабо болезненный ЖП. Также описаны случаи значительного увеличения размеров ЖП с иррадиацией боли в таз. На фоне ЖКБ с наличием камней в ЖП происходит закупорка пузырного протока камнем или рубцовое его сужение до полной облитерации просвета. Закупорке способствует узость просвета протока (3 мм) при длине 3–7 см. Камень, как правило округлой или овоидной формы находится в гартмановском кармане. Возможно наличие множественных камней в ЖП. Развитию водянки предшествует воспалительный процесс в пузыре и слабо вирулентная инфекция, которая не приводит к гнойному воспалению. При прекращении доступа желчи в пузырь остатки желчи в пузыре всасываются его стенками. При хроническом воспалении стенки пузыря в его просвет выделяется воспалительный экссудат и слизь. При отсутствии опорожнения пузыря прозрачный серознослизистый экссудат растягивает его иногда до огромных размеров и стенки его истончаются, складки слизистой сглаживаются, она атрофируется, становится тонкой, почти прозрачной. Жидкость может быть стерильной, так как бактерии погибают. Хотя стенка желчного пузыря при длительном, хроническом процессе чаще всего атрофируется, она также может быть нормальной толщины, иногда даже утолщенной вследствие повторяющихся приступов холецистита Пузырь достигает больших размеров, резко напряжен, вытянут в длину, приобретает огурцевидную форму, иногда расширяется и в поперечном направлении, и имеет грушевидную форму. Стенка его может быть резко истончена, даже несколько просвечивает, белесоватого цвета. При гистологическом исследовании видно резкое истончение всех ее слоев, складки слизистой отсутствуют. Обычно очагов воспаления нет. Сосуды всегда очень развиты. Серозный покров нормальный, спаек нет. Пузырь может лежать вдоль нижнего края печени, тогда дно обращено вправо и он малоподвижен. Иногда же пузырь спускается книзу. Тогда он очень подвижен — говорят о его маятникообразной подвижности. Содержимое пузыря — слегка опалесцирующая водянистая жидкость. При посевах она обычно оказывается стерильной. В опытах, произведенных многими авторами, перевязка пузырного протока, сделанная при отсутствии инфекции, приводила к атрофии пузыря, но ни разу не дала водянки. Причины возникновения водянки желчного пузыря (ВЖП) включают следующее: -Обтурирующий камень в области шейки желчного пузыря или пузырного протока; -Спонтанно разрешившийся острый холецистит (без оперативного вмешательства); -Опухоли доброкачественные или злокачественное, полипы желчного пузыря; -Внешнее сжатие шейки ЖП или ПП лимфатическими узлами или воспалительный фиброз области ЖП и/или ПП или злокачественный процесс в прилегающих областях: печени; двенадцатиперстной кишки; толстой кишки; -Длительное полное парентеральное питание или терапия цефтриаксоном; -Врожденная сужение пузырного протока; -Паразиты (например, аскариды ). Методы визуализации являются главной составляющей диагноза. УЗИ является первым и основным методом, подтверждающим диагноз. - Перерастянутый пузырь (>5 см в поперечнике и/или более 8 см в длину); - Утончение стенки ЖП мене 1,5 мм; - Наличие камня или кисты ЖП в его просвете. При УЗИ можно выявить также осложнения ВЖП (холецистит, эмпиему, эмфизематозный холецистит). Полезной является УЗИ оценка рядом расположенных органов. Обзорная рентгенография брюшной может выявить легкую тень в подпеченочном пространстве с внутрипросветным кальцинозом. Сам по себе эта находка является неспецифической и должна использоваться только в качестве ориентира в дифференциальной диагностике. Сцинтиграфия (HIDA) может быть показана в неясных случаях, при подозрении относительно нарушения эвакуаторной функции ЖП. При развитии ВЖП сцинтиграфия мало чувствительна и малоспецифична. Отсутствие визуализации ЖП указывает на затруднение оттока из ЖП и возможный острый холецистит, отсутствие визуализации в тонком кишечнике свидетельствует об обструкции ОЖП. Компьютерная томография (КТ) может быть показана в тех случаях, когда диагноз неясен или если не исключены осложнения и/или другие сопутствующие заболевания. ЖП хорошо визуализируется на КТ, имеется возможность оценить толщину и состояние стенки ЖП, плотность и однородность содержимого. Тем не менее, камни ЖП и ОЖП бывает трудно определить. КТ наиболее показан при подозрении на патологию сопутствующую печени, ПЖ и при подозрении на развитие осложнений, таких как формирование абсцесса или перфорация желчного пузыря. Магнитно-резонансная холангиопанкреатография (MRCP). Хорошо визуализирует желчевыводящие пути и протоки ПЖ, и все чаще используется вместо эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) для оценки проходимости желчных протоков. Параллельное проведение пробы с холецистокинином (ССК) делает этот метод еще более информативным. Иногда может быть выполнена чрескожная пункция ЖП с исследованием содержимого и последующей холецистографией, чтобы уточнить анатомические детали ЖП и ЖВП. Дифференциальный диагноз Гепатомегалия, холедоха киста Courvoisier желчного пузыря за счет одновременного обструкции желчного пузыря и общего желчного протока Псевдокисты поджелудочной железы Почечная масса Право надпочечников масса железы Брыжеечные кисты Паразитарные кисты - эхинококкоз Возрастанию массы толстой кишки ЛЕЧЕНИЕ Общие положения. 1. Не существует единой тактики для всех пациентов. вопрос выбора тактики и методов лечения рассматривается индивидуально в зависимости от причины вызвавшей ВЖП, возраста пациента. наличия иных заболеваний (в т.ч. гепатобилиарного тракта, ПЖ, ДПК и пр.) 2. Хирургические методы (включая ЛХЭ) являются наиболее предпочтительными методами лечения у взрослых пациентов с неосложненной ВЖП и не имеют абсолютных противопоказаний. 3. В случае ВЖП ассоциированной с ЖКБ (наиболее частый вариант) консервативное ведение пациента и растворение камней не являются правильной тактикой. 4. У пациентов детского возраста, у которых причины ВЖП не связаны с ЖКБ (нр., аскаридоз или лямблиоз) рекомендуется выжидательная тактика и агрессивное консервативное лечение этиологической причины ВЖП. В случае если речь идет о пороках развития и других состояниях, которые не могут быть излечены консервативно, показано оперативное вмешательство. Холецистэктомия и холецистостомия Холецистэктомия является окончательным методом лечения всех состояний связанных с заболеванием ЖП. Лапароскопическая холецистэктомия (ЛХЭ) является предпочтительным вмешательством. Исследования показывают, что холецистэктомия, даже у пациентов с некалькулезным хроническим холециститом более эффективна в плане уменьшения или ликвидации симптомов нежели консервативная терапия. Открытая холецистэктомия может быть показана для пациентов, которые имеют очень большой желчный пузырь, сильно утолщенные стенки желчного пузыря или уменьшенный треугольник Кало. У пациентов с системными симптомами (развитие осложнений), предоперационная подготовка должна включать коррекцию гидратации, назогастральный дренаж (при необходимости), и антибиотик широкого спектра. Предпочтительно, если холецистэктомия осуществляется в этом случае по экстренным показаниям. Рентгеноконтрастные методы исследования сосудов. Техника выполнения. Фармакологическое обеспечение (аортография, артериография, флебография). 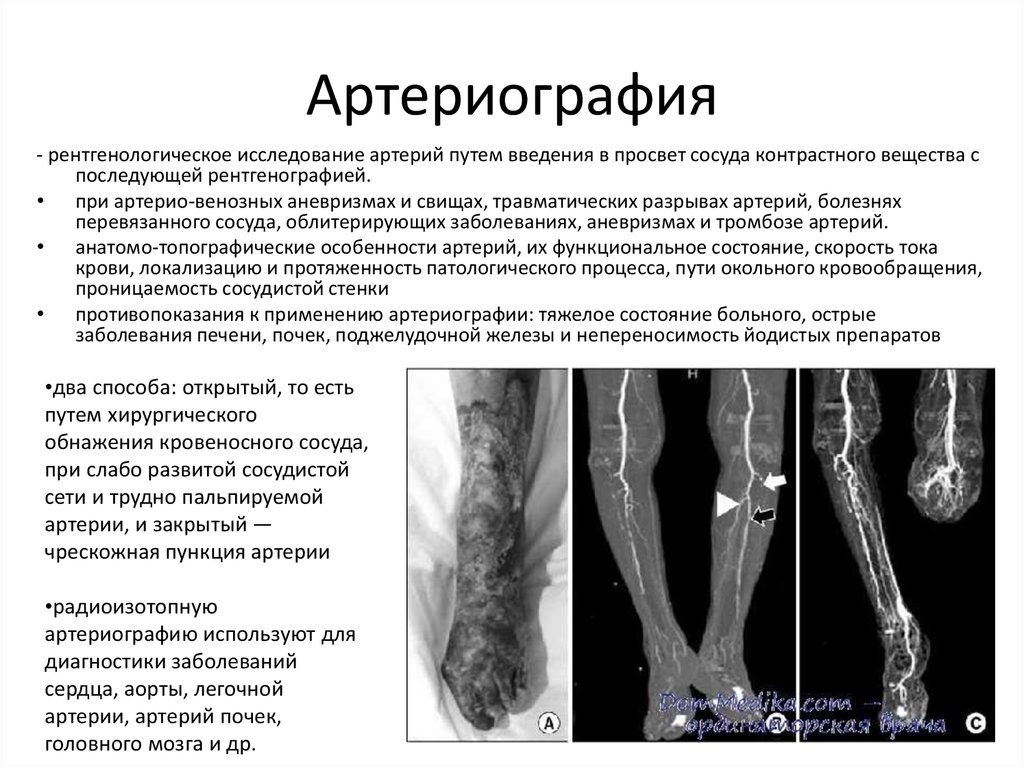 Аортография (греч. aorte — аорта и grapho — записываю) — метод получения изображения аорты и ее ветвей на рентгенограмме после заполнения просвета аорты контрастным веществом. Аортография грудной аорты применяется для морфологической и функциональной диагностики заболеваний аорты и ее ветвей, некоторых заболеваний легкого (опухоли, кисты) и средостения. Аортография брюшной аорты используют для диагностики заболеваний печени, почек, селезенки, кишечника, матки, мочевого пузыря, а также для определения места предлежания плаценты Аортография противопоказана при повышенной чувствительности к йоду, тяжелой сердечно-легочной недостаточности, резком нарушении функции печени или почек, активном туберкулезе легких и тиреотоксикозе. Аортография может быть выполнена прямой пункцией аорты или ее зондированием через лучевую, плечевую, сонную артерии через бедренную артерию или ее глубокую ветвь. Наиболее безопасно зондирование аорты через обнаженную лучевую артерию или глубокую ветвь бедренной артерии. Наилучшим методом является зондирование аорты путем пункции бедренной артерии на 2 см ниже пупартовой связки. По игле-троакару диаметром до 2 мм, длиной 8—10 см вводят в аорту гибкий проводник. После удаления иглы по проводнику в аорту вводят на необходимое расстояние рентгеноконтрастный зонд. Для остановки кровотечения из места пункции необходимо прижимать артерию в течение 20 мин. Во всех случаях, когда предстоит длительное пребывание зонда в просвете сосуда в процессе исследования, нужно перед контрастным веществом вводить в ток крови 10—20 мл 0,5% раствора новокаина в течение 2—3 сек., а также в целях профилактики тромбообразования — гепарин из расчета 2500 ЕД на 1 л физиологического раствора на час исследования. Аортография выполняется с целью определения степени заболевания, а также локализации больного участка (например, атероматозной закупорки артерии или аневризмы); такое обследование может оказать существенную помощь при планировании хирургического лечения. Флебография (венография) — это исследование венозного русла пациента с применением рентгеноконтрастного вещества, позволяющего получить определенную рентгенологическую картину, а после серии необходимых снимков выводящегося из организма в течение короткого периода времени. При исследовании того или иного участка венозной системы препарат может вводиться в вены разной локализации, но путь введения всегда внутрисосудистый. После поступления препарата в кровь проводится стандартное рентгенологическое исследование (флебография), либо исследование с помощью послойных «срезов», получаемых при компьютерной томографии (КТ-флебография) или магнитно-резонансной томографии (МР-флебография). Исследовать с помощью данной методики можно практически любой участок венозной системы человека. Но наиболее часто флебография применяется при диагностике заболеваний вен нижних конечностей, вен малого таза, а также вен, расположенных в головном мозге. Проведение процедуры Для выполнения флебографии вен нижних конечностей пациент направляется в рентгенологическое отделение. Перед введением контраста пациент укладывается на стол, после чего врач определяет подкожную вену голени или стопы, в которую будет введен препарат. Для этого выполняется прокол вены (венепункция) или небольшой ее надрез под местной анестезией (венесекция). Далее катетером вводится около 20 мл одного из применяемых в данной клинике препаратов — омнипака, ультрависта и др. При необходимости на исследуемую конечность накладывается жгут для лучшего распространения вещества по венозной системе конечности. После серии рентгеновских снимков жгут снимается, в вену пациенту вводится небольшое количество физ. раствора, а пациент ожидает результата обследования. Острая и хроническая задержки мочи. Клиника, диагностика и принципы лечения. Острая задержка мочеиспускания – внезапно наступившее отсутствие акта мочеиспускания при переполненном мочевом пузыре и болевом позыве. Этиология. Аденома предстательной железы, рак простаты, склероз шейки мочевого пузыря, инородное тело, камень, разрыв уретры, новообразование нижних мочевых путей; реже – заболевания и повреждения центральной нервной системы (опухоль, травма). ОЗМ рефлекторного характера развивается после операций, у пожилых мужчин после инъекции атропина. Клиника. У больного появляются беспокойства, сильные боли в надлобковой области, мучительные позывы к мочеиспусканию, ощущение распирания внизу живота. Осмотр у больных астенического телосложения позволяет определить симптом шара в надлобковой области. Перкуторно над мочевым пузырем – тупой звук; пальпация болезненна из-за сильного позыва к мочеиспусканию. Диагностика основана на данных анамнеза, осмотре больного. При осмотре важно обратить внимание на то, как больной мочился до ОЗМ, какого цвета была моча, принимал ли он какие-либо препараты, способствующие задержке мочи. Дифференциальная диагностика. Необходимо дифференцировать ОЗМ от анурии, при которой болей нет: так как мочевой пузырь пустой, то в надлобковой области нет резкой болезненности. Не следует забывать о таком виде задержки мочи, как парадоксальная ишурия, при которой мочевой пузырь переполнен, больной не может самостоятельно опорожнить мочевой пузырь, моча непроизвольно выделяется каплями. Если у пациента выпустить мочу уретральным катетером, подтекание мочи на какое-то время прекращается. Лечение. Неотложное мероприятие – срочное опорожнение мочевого пузыря. На догоспитальном этапе это возможно сделать при помощи катетеризации мочевого пузыря эластичным катетером или надлобковой пункцией. Если ОЗМ продолжается более двух суток, оправдано оставление катетера в мочевых путях с назначением профилактической антибактериальной терапии. Противопоказания к катетеризации мочевого пузыря: острый уретрит и эпидидимит, орхит, острый простатит, травма уретры. Трудности катетеризации, признаки уретроррагии, острое воспаление уретры, органов мошонки, предстательной железы, травма уретры, невозможность проведения катетера говорят о необходимости госпитализации в урологическое отделение. Использование металлического катетера на догоспитальном этапе не требуется. Выполнение капиллярной пункции мочевого пузыря происходит только в стационаре. Хроническая задержка мочи – это неспособность полностью опорожнять мочевой пузырь. Основными предпосылками к развитию ишурии являются: Обструктивные состояния. У мужчин к появлению задержки урины на фоне обструкции приводят ДГПЖ, рак и склероз предстательной железы или мочевого пузыря, стриктура уретры. У женщин патология чаще развивается вследствие пролапса внутренних органов, при гинекологических доброкачественных и злокачественных новообразованиях, во время беременности. Инфекционно-воспалительные болезни. При цистите с выраженным отеком моча выводится не полностью. Хронической задержке у мужчин способствуют баланит и простатит, у женщин – острый вульвовагинит и некоторые типы дерматозов. Уретрит, вызванный острой инфекцией, сопровождается отеком и последующей ишурией при генитальном герпесе. Неврологическая патология. Хроническая задержка мочи встречается у 30% больных с неврологическими заболеваниями, из них 56% приходится на пациентов, перенесших инсульт. Около 75% людей сталкиваются с этой проблемой на фоне диабетической периферической полинейропатии. Дисфункция мочеиспускания с неполным опорожнением встречается у 20% больных рассеянным склерозом. К способствующим хронической задержке урины факторам относят операции на органах малого таза. Определенную роль играют боль, травматизация, чрезмерное растяжение пузырных стенок и прием опиоидных препаратов. Спинальная анестезия чаще вызывает эвакуаторную дисфункцию по сравнению с селективной блокадой. К факторам риска относят осложненные роды с применением инструментальных способов родоразрешения, кесарево сечение. Патогенез Обструкция нижних мочевыводящих путей в области шейки мочевого пузыря или дистальнее вызывает ишурию. Препятствие может быть внутренним или внешним, но без лечения инфравезикальная обструкция всегда приводит к гипертрофии органа и сопровождается заменой мышечных структур соединительной тканью. Это выражается трабекулярностью стенки и формированием ложных дивертикулов. Страдает нервная регуляция, повышается тонус гладкомышечных клеток детрузора. Дальнейшее изменение гистоморфологической структуры ведет к декомпенсации, гипотонии и нарушению уродинамики. При воспалительном этиологическом факторе основную роль отводят простатиту, который сопровождается отеком тканей предстательной железы. Нередко воспаление распространяется на соседние органы, что усугубляет состояние. Хроническая задержка мочи у неврологических больных обусловлена нарушением передачи импульсов от рецепторов пузыря к нервным центрам головного мозга и обратно. Большинство пациентов не полностью эвакуируют урину из-за гипорефлексии детрузора. Симптомы В отличие от острой задержки мочеиспускания для хронической патологии нехарактерен болевой синдром, основные клинические проявления могут выражаться симптомами основного заболевания. Типично ощущение неполного опорожнения, мочевыделение небольшими порциями, никтурия, необходимость натуживания. При длительно существующей задержке из-за постоянного переполнения органа может наблюдаться непроизвольное капельное выделение урины. Меняется характер выделяемой мочи: застойная урина имеет неприятный запах, часто присутствует осадок, цвет жидкости насыщенный. При сильном натуживании сосуды, иннервирующие шейку, разрываются, что провоцирует гематурию. Ишурия может сопровождаться появлением крови в моче и при опухолевых процессах, но в этом случае чаще наблюдается выделение кровяных сгустков, чем равномерное окрашивание. Хроническая задержка мочи и повышение температуры свидетельствуют о развитии воспаления. Осложнения Длительный мочевой застой постепенно приводит к повышению внутрипузырного давления, из-за чего формируется патологический рефлюкс – заброс урины из пузыря обратно в мочеточники. Нарушается уродинамика верхних мочевыводящих путей, что вызывает гидронефроз. У возрастных пациентов, больных с гиперплазией простаты или полным выпадением матки в 25-50% случаев диагностируют рецидивирующий пиелонефрит и почечную недостаточность. У 70% хроническая задержка мочеиспускания без лечения переходит в острую. Застойная жидкость является питательной средой для патогенных микроорганизмов. Ее температура оптимальна для их активного размножения, поэтому хронический вторичный цистит при ишурии встречается в 100% случаев. В концентрированной урине выпадают в осадок соли; они и слущенный эпителий, белок, лейкоциты, бактерии дают начало процессам цистолитиаза, что ведет к образованию камней. Перерастянутые стенки органа при травматизации больше подвержены разрыву, следствием чего может быть уриногенный перитонит, уросепсис. Диагностика Стандартный алгоритм диагностики отсутствует, уролог назначает обследование с учетом общей клинической картины. При физикальном осмотре над лобком может выделяться наполненный мочевой пузырь, при перкуссии звук тимпанический. Выраженная болезненность не обнаруживается. Пальцевое исследование прямой кишки позволяет оценить размер и консистенцию простаты, определить присутствие твердых каловых масс. Учитывая внушительный список препаратов, способствующих ишурии, необходимо уточнить, получает ли пациент какое-либо лечение. Диагностика включает: Лабораторные анализы. ОАМ, культуральный посев биоматериалов на флору (при воспалительном генезе), микроскопия отделяемого уретры – первоначальные анализы при большом количестве остаточной жидкости в пузыре. Уровни мочевины и креатинина могут повышаться, что говорит о нарушении функции почек. Исследуют кровь на ПСА (онкомаркер к раку простаты), но при явном нарушении уродинамики или воспалении он может превышать норму. Инструментальная диагностика. Золотой стандарт при обструктивной или воспалительной патологии мочеполовых органов – УЗИ мочевого пузыря с контролем остаточной мочи, ТРУЗИ. Подозрение на опухолевый процесс стенки пузыря, уретры является показанием к уретроцистоскопии, компьютерной или магнитно-резонансной томографии. КТ и МРТ головного мозга или пояснично-крестцового отдела позвоночника обоснованы для выявления неврологической причины ишурии. Уродинамические исследования. Урофлоуметрию, цистоманометрию, определение соотношения давление/поток, электромиографию, выполняют для оценки функциональной способности мышц детрузора и сфинктера у пациентов с нейрогенной дисфункцией. Эти же исследования могут быть полезны при решении вопроса о тактике лечения больного с ДГПЖ, стриктурой уретры, поскольку они объективно (в графиках и цифрах) показывают степень нарушения мочевыделения. Дифференциация проводится между заболеваниями, приведшими к задержке мочеиспускания. Для этого может потребоваться консультация гинеколога, проведение МРТ либо КТ органов малого таза при подозрении на рак простаты, осмотр онколога. Важно определить количество застойной жидкости, поскольку при объеме 150 мл в отсутствие симптомов лечение может быть консервативным (за исключением онкоурологии). Лечение хронической задержки мочи Лечение вариативно, зависит от причины, может включать медикаментозную и немедикаментозную терапию. У прооперированных пациентов с развившейся ишурией возможна установка катетера Фолея сроком на несколько дней. Неврологическим больным показана прерывистая катетеризация (выполняется по мере необходимости, при отсутствии позывов на мочевыделение – 3-4 раза в день). Проводится беседа о необходимости ухода за длительно функционирующими дренажами, что включает их ежедневное промывание антисептическими растворами, своевременную замену комплектующих. Хирургическое лечение При сопутствующем воспалении органов мочевыделения выполняют наложение эпицистостомы, поскольку постоянная катетеризация потенциально может привести к пролежню уретры, камнеобразованию, уросепсису. Дополнительно используют противомикробные средства. Эпицистостомия относится к паллиативным операциям, после стабилизации состояния при отсутствии тяжелой сопутствующей экстрагенитальной патологии могут быть выполнены оперативные вмешательства, в том числе малоинвазивные: ТУР, трансуретральная игольчатая абляция, инцизия, электровапоризация. Лечение стриктуры уретры может быть оперативным, если бужирование было безуспешным, и задержка мочи не разрешилась. Участок сужения иссекается лазером или электроножом, в зависимости от расположения стриктуры и ее протяженности нередко применимо баллонное расширение, установка стента. Возрастным женщинам с пролапсом тазовых органов и хронической задержкой мочеиспускания выполняют удаление матки. Если к радикальному оперативному лечению имеются противопоказания, например, возраст старше 85 лет, запущенный рак, инфаркты и инсульты в анамнезе, останавливаются на троакарной эпицистостомии. Экзаменационный билет № 38 Водянка и эмпиема желчного пузыря. Этиология. Клиника. Диагностика. Методы лечения. Синонимы: • Водянка- мукоцеле • Эмпиема: суппаративный (гнойный) холецистит 2. Определения: • Водянка- расширение желчного пузыря, обусловленное хронической обструкцией, с заполнением его просвета водянистой слизью • Эмпиема-гнойное содержимое в просвете воспаленного и расширенного желчного пузыря, обусловленное острым холециститом и гноеродной внутрипросветной инфекцией Водянка -Является исходом обтурации шейки или пузырного протока после перенесенного приступа острого холецистита (катарального). При этом в желчном пузыре происходит всасывание составных частей желчи, бактерии погибают, содержимое становится бесцветным, слизистого характера. Клиника. Длительное время может существовать ничем себя не проявляя, кроме пальпации образования тугоэластической консистенции, округлой формы в месте проекции желчного пузыря. В ряде случаев при сохраненной сократительной функции могут отмечаться постоянные боли в правом подреберье, сочетающиеся с приступами желчной колики. Температура тела обычно не повышена. Диагностика. УЗИ, лапароскопия. Лечение. Показана плановая операция - холецистэктомия. ЭМПИЕМА ЖЕЛЧНОГО ПУЗЫРЯ. Водянка желчного пузыря при проникновении инфекции эндогенным путем может закончиться его эмпиемой. В ряде случаев при консервативном лечении острого флегмонозного холецистита воспалительные явления в стенке желчного пузыря могут стихнуть, стенка склерозируется, утолщается, восспалительный процесс принимает хроническое течение - формируется хроническая эмпиема. Больные жалуются на тупые тянущие боли в правом подреберье, эпизодические повышения температуры тела до 37,8-38"С. Пальпаторно можно определить увеличенное, умеренно болезненное образование в правом подреберье. В крови, взятой в момент лихорадки, определяется лейкоцитоз. Эмпиема желчного пузыря - абсолютное показание к оперативному лечению. УЗИ признаки водянки и эмпиемы желчного пузыря: • Выраженное расширение желчного пузыря (и при водянке, и при эмпиеме): о При водянке стенка желчного пузыря выглядит тонкой или обычной о В случае эмпиемы определяется утолщение стенки, часто асимметричное • Сонографический симптом Мерфи при водянке отрицателен, при эмпиеме-положителен • При водянке содержимое желчного пузыря выглядит «простым» и анэхогенным • При эмпиеме в просвете желчного пузыря обнаруживается гной, по эхогенности схожий с желчью • И при водянке, и при эмпиеме в желчном пузыре часто присутствуют конкременты, но возможен и акалькулезный вариант • Лучевые признаки гангрены желчного пузыря: Рентгеноконтрастные методы исследования сосудов. Техника выполнения. Фармакологическое обеспечение (аортография, артериография, флебография). Аортография - контрастное рентгенологическое исследование грудной аорты, осуществляемое обычно путем катетеризации бедренной артерии с установкой катетера в начальной части аорты. Оно высокоинформативно в диагностике аневризм, окклюзии, аномалий грудной аорты, дифференциации ее поражений с новообразованиями средостения. Однако в отличие от УЗИ, КТ, МРТ она дает представление только. Рентгенологическое исследование остальных кровеносных сосудов живого человека путем введения (инъекции) непосредственно в сосуды контрастных веществ с одновременной в момент инъекции рентгенографией называется вазографией. При инъекции в сонную артерию исследуют общую сонную артерию, деление ее на наружную и внутреннюю сонные артерии и разветвление их в области головы и головного мозга (артериальная энцефалография, или ангиография мозга). >Вводя контрастные вещества в плечевую или бедренную артерию получают изображение крупных магистральных артериальных стволов конечностей и их ветвей. В качестве контрастного вещества используют йодированные низко или высокоосмолярные вещества. Контрастная флебография (венография, восходящая контрастная флебография или контрастная венография) — это рентгенологическое исследование глубоких или поверхностных вен с использованием контрастного вещества, которое обеспечивает изображение кровеносного сосуда. Флебография определяет проходимость глубоких вен, наличие тромбов, функцию клапанов и позволяет в целом оценить состояние глубоких вен. Флебография может применяться, когда есть подозрение на тромбоз глубоких вен, а с помощью УЗИ диагностики невозможно точно его исключить. Исследование позволяет достоверно оценить состояние подвздошных вен у тучных пациентов, когда невозможно детально провести ультразвуковое сканирование. Контрастная флебография чаще всего применяется либо в ходе эндоваскулярной операции на глубоких венах (ангиопластика или установка кава-фильтра). Ретроградную флебографию мы используем для оценки состоятельности венозных клапанов при планировании операции по поводу рефлюкса венозного оттока после венозного тромбоза. Острая и хроническая задержки мочи. Клиника, диагностика и принципы лечения. Острая задержка мочеиспускания– внезапно наступившее отсутствие акта мочеиспускания при переполненном мочевом пузыре и болевом позыве. Этиология. Аденома предстательной железы, рак простаты, склероз шейки мочевого пузыря, инородное тело, камень, разрыв уретры, новообразование нижних мочевых путей; реже – заболевания и повреждения центральной нервной системы (опухоль, травма). ОЗМ рефлекторного характера развивается после операций, у пожилых мужчин после инъекции атропина. Патогенез. При переполнении мочевого пузыря, когда больной не может самопроизвольно опорожнить мочевой пузырь за счет препятствия в области шейки мочевого пузыря или уретры и несостоятельности главной мышцы – детрузора. Поступающая из почек новая порция мочи, повышает внутрипузырное давление и моча самопроизвольно начинает вытекать, преодолевая препятствие. При этом мочевой пузырь не опорожняется полностью. Это часто случается при доброкачественной гиперплазии предстательной железы (сокращенно – ДГПЖ, или аденома простаты) в последней стадии. Клиника. У больного появляются беспокойства, сильные боли в надлобковой области, мучительные позывы к мочеиспусканию, ощущение распирания внизу живота. Осмотр у больных астенического телосложения позволяет определить симптом шара в надлобковой области. Перкуторно над мочевым пузырем – тупой звук; пальпация болезненна из-за сильного позыва к мочеиспусканию. Диагностика основана на данных анамнеза, осмотре больного. При осмотре важно обратить внимание на то, как больной мочился до ОЗМ, какого цвета была моча, принимал ли он какие-либо препараты, способствующие задержке мочи. Дифференциальная диагностика. Необходимо дифференцировать ОЗМ от анурии, при которой болей нет: так как мочевой пузырь пустой, то в надлобковой области нет резкой болезненности. Не следует забывать о таком виде задержки мочи, как парадоксальная ишурия, при которой мочевой пузырь переполнен, больной не может самостоятельно опорожнить мочевой пузырь, моча непроизвольно выделяется каплями. Если у пациента выпустить мочу уретральным катетером, подтекание мочи на какое-то время прекращается. Лечение. Неотложное мероприятие – срочное опорожнение мочевого пузыря. На догоспитальном этапе это возможно сделать при помощи катетеризации мочевого пузыря эластичным катетером или надлобковой пункцией. Если ОЗМ продолжается более двух суток, оправдано оставление катетера в мочевых путях с назначением профилактической антибактериальной терапии. Противопоказания к катетеризации мочевого пузыря: острый уретрит и эпидидимит, орхит, острый простатит, травма уретры. Трудности катетеризации, признаки уретроррагии, острое воспаление уретры, органов мошонки, предстательной железы, травма уретры, невозможность проведения катетера говорят о необходимости госпитализации в урологическое отделение. Использование металлического катетера на догоспитальном этапе не требуется. Выполнение капиллярной пункции мочевого пузыря происходит только в стационаре. Хроническая задержка мочи – больной самостоятельно мочится, но в мочевом пузыре остается большое количество мочи, чего не должно быть в норме. Как правило, пациенты не ощущают сильных позывов к мочеиспусканию. На фоне переполненного мочевого пузыря возникает недержание мочи. Это происходит за счет перерастяжения сфинктеров (замыкательных механизмов). Осложнением может стать парадоксальная ишурия. Этиология. Аденома предстательной железы, рак простаты, склероз шейки мочевого пузыря, инородное тело, камень, разрыв уретры, новообразование нижних мочевых путей; реже – заболевания и повреждения центральной нервной системы (опухоль, травма). ОЗМ рефлекторного характера развивается после операций, у пожилых мужчин после инъекции атропина. Патогенез. При переполнении мочевого пузыря, когда больной не может самопроизвольно опорожнить мочевой пузырь за счет препятствия в области шейки мочевого пузыря или уретры и несостоятельности главной мышцы – детрузора. Поступающая из почек новая порция мочи, повышает внутрипузырное давление и моча самопроизвольно начинает вытекать, преодолевая препятствие. При этом мочевой пузырь не опорожняется полностью. Это часто случается при доброкачественной гиперплазии предстательной железы (сокращенно – ДГПЖ, или аденома простаты) в последней стадии. Клиника. Невозможность самостоятельно помочиться; боль внизу живота; сильный позыв к мочеиспусканию: больной не находит себе места, мечется; припухлость внизу живота, соответствующая переполненному мочевому пузырю. Диагностика: Анализ анамнеза заболевания и жалоб — когда появилась боль внизу живота, стало невозможно самостоятельно помочиться, проводилось ли по этому поводу лечение, обследование, были ли ранее подобные проблемы. Анализ анамнеза жизни — какими заболеваниями страдает человек, какие операции перенес. Осмотр – врач прощупывает увеличенный мочевой пузырь внизу живота. Этот простой метод диагностики позволяет отличить задержку мочеиспускания (ишурию) от анурии (отсутствие мочеиспускания связано с тем, что моча не поступает в мочевой пузырь). Общий анализ крови, который позволяет выявить признаки воспалительного процесса: увеличение количества лейкоцитов (белые кровяные тельца), увеличение скорости оседания эритроцитов (красные кровяные тельца) — СОЭ. Общий анализ мочи. Позволяет выявить признаки воспаления в почках и мочевых путях: увеличение количества лейкоцитов, эритроцитов. Биохимический анализ крови. С помощью этого анализа возможно выявление признаков нарушения работы почек: увеличение конечных продуктов обмена белка (креатинин, мочевина, мочевая кислота) Ультразвуковое исследование (УЗИ) почек, мочевого пузыря — позволяет оценить объем мочевого пузыря, характер содержимого, размеры и структуру почек. Ультразвуковое исследование (УЗИ) предстательной железы – позволяет оценить объем, структуру, форму органа. Лечение. Неотложное мероприятие – срочное опорожнение мочевого пузыря. На догоспитальном этапе это возможно сделать при помощи катетеризации мочевого пузыря эластичным катетером или надлобковой пункцией. Противопоказания к катетеризации мочевого пузыря: острый уретрит и эпидидимит, орхит, острый простатит, травма уретры. Трудности катетеризации, признаки уретроррагии, острое воспаление уретры, органов мошонки, предстательной железы, травма уретры, невозможность проведения катетера говорят о необходимости госпитализации в урологическое отделение. Использование металлического катетера на догоспитальном этапе не требуется. Выполнение капиллярной пункции мочевого пузыря происходит только в стационаре. |
