язвенная болезнь. Язвенная болезнь желудка и двенадцатиперстной кишки без кровотечения и прободения (педиатрия)
 Скачать 322.73 Kb. Скачать 322.73 Kb.
|
|
Язвенная болезнь желудка и двенадцатиперстной кишки без кровотечения и прободения (педиатрия)  РЦРЗ (Республиканский центр развития здравоохранения МЗ РК) РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)Версия: Клинические протоколы МЗ РК - 2014 Категории МКБ: Гастроеюнальная язва. Острая без кровотечения или прободения (K28.3), Пептическая язва неуточненной локализации. Острая без кровотечения или прободения (K27.3), Язва двенадцатиперстной кишки. Острая без кровотечения или прободения (K26.3), Язва желудка. Острая без кровотечения или прободения (K25.3) Разделы медицины: Гастроэнтерология детская, Педиатрия Общая информация Версия для печати Скачать или отправить файл Краткое описание Утверждено на Экспертной комиссии по вопросам развития здравоохранения Министерства здравоохранения Республики Казахстан протокол №10 от «04» июля 2014 года Язвенная болезнь желудка и двенадцатиперстной кишки – хроническое заболевание, характерным признаком которого в период обострения является воспаление слизистой оболочки желудка и двенадцатиперстной кишки и образование язв [3]. I. ВВОДНАЯ ЧАСТЬ Название протокола - Язвенная болезнь желудка и двенадцатиперстной кишки без кровотечения и прободения Код протокола Код (коды) по МКБ-10: К25 Язва желудка К25.3 Острая без кровотечения или прободения К26 Язва двенадцатиперстной кишки К26.3 Острая без кровотечения или прободения К27 Пептическая язва неуточненной локализации К27.3 Острая без кровотечения или прободения К28 Гастроеюнальная язва К28.3 Острая без кровотечения или прободения Сокращения, используемые в протоколе: АЛТ – аланинаминотрансфераза АСТ – аспартатаминотрансфераза ЖКТ – желудочно-кишечный тракт ИПП – ингибитор протонной помпы СОЖ и ДПК – слизистая оболочка желудка и двенадцатиперстной кишки ПЦР – полимеразно-цепная реакция ОАК – общий анализ крови ОАМ – общий анализ мочи УДТ – углеродный дыхательный тест УЗИ – ультразвуковое исследование ФЭГДС – фиброэзофагогастродуоденоскопия ЭКГ – электрокардиография ЯБ – язвенная болезнь ESPGHAN – European Society for Paediatric Gastroenterology, Hepatology and Nutrition (Европейское педиатрическое общество гастроэнтерологов, гепатологов и нутрициологов) NASPGHAN – North American Society for Paediatric Gastroenterology, Hepatology and Nutrition (Северо-Американское педиатрическое общество гастроэнтерологов, гепатологов и нутрициологов) IgG – иммуноглобулин G НР – Нelicobacter pylori Дата разработки протокола: 2014 год. Категория пациентов: дети. Пользователи протокола: педиатры, детские гастроэнтерологи, врачи общей практики, врачи скорой медицинской помощи, фельдшеры. Облачная МИС "МедЭлемент"  Автоматизация клиники: быстро и недорого! Подключено 300 клиник из 4 стран 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц +7 938 489 4483 / +7 707 707 0716 / +375 29 602 2356 / office@medelement.com Мне интересно! Свяжитесь со мной Классификация Клиническая классификация [3] По локализации: • Желудок: медиогастральная; пилороантральная. • Двенадцатиперстная кишка: бульбарная; постбульбарная. • Сочетанные язвы желудка и двенадцатиперстной кишки. По этиологии: • Ассоциированная с Helicobacter pylori. • Не ассоциированная с Helicobacter pylori. Клиническая фаза и эндоскопическая стадия: Обострение: • свежая язва; • начало эпителизации. Стихание обострения: • заживление язвы без рубца; • рубцово-язвенная деформация. Ремиссия. По тяжести: • легкая; • средней тяжести; • тяжелая. Осложнения: • кровотечение; • пенетрация; • перфорация; • стеноз; • перивисцерит. Ведущую роль в диагностике язвенной болезни желудка и двенадцатиперстной кишки играет диагностика Нelicobacter pylori инфекции. Правила диагностики и лечения НР-инфекции у детей рекомендованы ESPGHAN/NASPGHAN в 2011 году [1,2 и приложение]. Диагностика II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ Перечень основных и дополнительных диагностических мероприятий Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне: • ОАК (6 параметров); • ОАМ; • неинвазивная диагностика Helicobacter pylori (ХЕЛИК-тест); • определение суммарных антител к Helicobacter pylori (HP) в сыворотке крови ИФА-методом; • УЗИ органов брюшной полости; • обнаружение скрытой крови в кале (гемокульт-тест) экспресс методом; • исследование кала (копрограмма). Дополнительные диагностические обследования, проводимые на амбулаторном уровне: • ФЭГДС; • обнаружение Helicobacter pylori в биологическом материале методом ПЦР; • гистологическое исследование биоптата СОЖ и ДПК; • биохимический анализ крови (определение сывороточного железа, билирубина, АЛТ, АСТ, альфа-амилазы); • ЭКГ • исследование кала на гельминты и простейшие; • исследование перианального соскоба. Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: • ОАК (6 параметров); • ОАМ; • биохимический анализ крови (определение билирубина, АЛТ, АСТ); • исследование кала на гельминты и простейшие; • исследование перианального соскоба. Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования, не проведенные на амбулаторном уровне): • ОАК (6 параметров); • ОАМ; • биохимический анализ крови (определение сывороточного железа); • ФЭГДС; • неинвазивная диагностика Helicobacter pylori (ХЕЛИК-тест); • определение суммарных антител к Helicobacter pylori (HP) в сыворотке крови ИФА-методом; • УЗИ органов брюшной полости; • обнаружение скрытой крови в кале (гемокульт-тест) экспресс методом; • исследование кала (копрограмма). Дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне): • биохимический анализ крови (определение общего белка, белковых фракций, билирубина, АЛТ, АСТ, альфа-амилазы); • обнаружение Helicobacter pylori в биологическом материале методом ПЦР • гистологическое исследование биоптата СОЖ и ДПК); • ЭКГ; • суточная pH-метрия эндоскопическим методом; • рентгеноскопическое исследование желудка с контрастированием; • бактериологическое определение Helicobacter pylori, выявление его чувствительности к лекарствам и антибиотикорезистентности Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводится. Диагностические критерии Жалобы и анамнез Жалобы: • жгучая, ноющая боль в эпигастрии, пилородуоденальной зоне, чаще натощак; • облегчение боли после приема пищи; • диспепсический синдром (тошнота, рвота, изжога, отрыжка и т.д.). Анамнез: • отягощённая наследственность по гастродуоденальной патологии; • характер питания (нарушение режима питания, злоупотребление острой, копченой, жареной пищей, газированных напитков, сухоедение); • прием лекарств (глюкокортикостероиды, нестероидные противовоспалительные препараты, анальгетики); • выявление стрессовых факторов в окружении ребенка; Физикальное обследование: • Ведущий клинический симптом: боли в эпигастральной области и справа от срединной линии, ближе к пупку, нередко иррадируют в спину, поясницу, правое плечо, лопатку, эпигастральную область. • Боли по характеру: приступообразные, колющие, режущие. • Боли возникают сразу после приема пищи (при язвах кардиального и субкардиального отделов желудка), через полчаса-час после еды (при язвах тела желудка). • При язвах пилорического отдела и луковицы двенадцатиперстной кишки обычно наблюдаются поздние боли (через 2-3 часа после еды), боли натощак. Часто отмечаются ночные боли. «Мойнингановский» ритм болей: голод – боль – прием пищи – облегчение. • Боли проходят после приема антацидов, антисекреторных и спазмолитических препаратов, применения тепла. • Диспептический синдром: изжога (ранний и наиболее частый симптом), отрыжка, тошнота, запоры. • Поверхностная пальпация живота болезненна, глубокая – затруднена вследствие защитного напряжения мышц передней брюшной стенки. • Симптомы хронической интоксикации и астено-вегетативные нарушения. Лабораторные исследования ОАК: анемия, лейкопения, относительный нейтрофилез, эозинофилия, моноцитоз, при наличии осложнений – лейкоцитоз; Биохимический анализ крови (снижение уровня общего белка, диспротеинемия, сидеропения, изменения уровня холестерина, билирубина, трансаминаз – чаще при язвенной болезни двенадцатиперстной кишки). Копрограмма: синдром вторичной мальабсорбции; Кал на скрытую кровь – положительный результат; Инструментальные исследования ФЭГДС: обнаружение язвенного дефекта, рубцевания и/или малигнизации; получение биоптата для морфологического исследования и определения НР инфекции. Показания для консультации специалистов: • консультация стоматолога с целью выявления хронических очагов инфекции и их санации; • консультация отоларинголога с целью выявления хронических очагов инфекции и их санации; • консультация невропатолога – при выраженных психосоматических расстройствах; • консультация психолога/психотерапевта – психологическая поддержка ребенка и родителей, нормализация психологического микроклимата среды проживания ребенка; • консультация физиотерапевта – для назначения физиотерапии в составе комплексного лечения; • консультация хирурга – при выраженном болевом синдроме в животе. Дифференциальный диагноз Дифференциальный диагноз Таблица 1. Дифференциальная диагностика ЯБЖ и ДПК 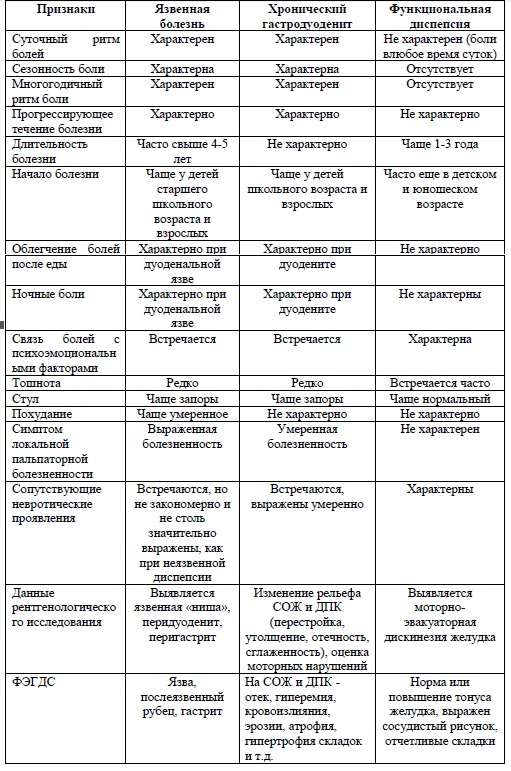 Лечение Цели лечения: • купирование активного воспаления в СОЖ и ДПК; • купирование болевого и диспепсического синдромов; • эрадикация Н.pylori. • снижение кислотно-протеолитической агрессии желудочного сока; • ускорение процессов репарации и заживление язвенного дефекта; • предупреждение осложнений и возникновения рецидивов заболевания. Тактика лечения [4-8, 10,11] Немедикаментозное лечение Диета: • диета №1А на 5-7 дней: молоко (при переносимости), свежий творог, кисель, желе, слизистые и протёртые супы из круп и молока, рыбное суфле, с ограничением соли. • диета №1Б на 14 дней: с расширением диеты – сухари, мясо, рыба, каши протертые, супы из круп на молоке, соль в умеренном количестве. • диета №1: с соблюдением принципа механического и химического щажения. Длительность щадящей диеты зависит от эффективности терапии, при улучшении состояния диету расширяют, возможны чередования стола №1 с расширением диеты, можно использовать и стол №5. При приеме препаратов висмута назначают безмолочную диету (диета №4). Исключаются острые приправы, маринованные и копчёные продукты. Питание дробное, 5-6 раз в сутки. Оптимизация режима дня и нагрузок. Медикаментозное лечение [4-8, 10,11]: Препараты для эрадикационной терапии первой линии: • ИПП+амоксициллин+имидазол (метронидазол, тинидазол); • ИПП+амоксициллин+кларитромицин; • соли висмута+амоксициллин+имидазол. Продолжительность трехкомпонентной терапии – 10 дней. ИПП: • Омепразол – новорожденные 700мкг/кг 1раз в день, при необходимости после 7-14 дней до 1,4 мг/кг. От 1 мес до 2 лет 700мкг/кг 1раз в день, при необходимости до 3 мг/кг (максимально 20мг); дети с массой тела 10-20кг по 10мг 1 раз в день, при необходимости до 20мг 1 раз в день; дети с массой тела более 20 кг-по 20 мг 1 раз в день, при необходимости 40мг. При Язвенной болезни, ассоциированной с Helicobacter pylori детям от1-12 лет 1-2мг/кг (макс 40мг) 1 раз в день. Дети от 12-18 лет по 40 мг 1 раз в день. • Лансопразол детям назначают при невозможности применения омепразола. • Эзомепразол назначают при невозможности применения омепразола и лансопразола. Трехкомпонентная терапия Омепразол по 20 мг (или лансопразол 30мг, или эзомепразол 20мг) + кларитромицин 7,5мг/кг(max-500 мг) + амоксициллин 20-30мг/кг (max 1000 мг) или метронидазол 40мг/кг (max500 мг); Соблюдение терапии и побочные эффекты должны контролироваться. Терапия второй линии (квадротерапия) назначается в случае неэффективности препаратов первой линии с дополнительным включением коллоидного субцитрата висмута (висмута трикалия дицитрат): • 4-8 мг/кг (max120 мг) 3 раза в день за 30 мин. до еды и 4-ый раз спустя 2 часа после еды, перед сном внутрь. Детям старше 12 лет 120 мг 4 раза в сутки (за 30 мин до еды и перед сном) или 240 мг 2 раза в сутки; детям от 8 до 12 лет 120 мг 2 раза в сутки; детям от 4 до 8 лет в дозе 8 мг/кг/сут в 2 приема. Курс 4-8 недель, в течение следующих 8 недель не следует применять препараты, содержащие висмут; повторный курс – через 8 недель. Включение цитопротекторов (сукральфат, висмута трикалия дицитрат, висмута субгаллат) потенцирует антихеликобактерное действие антибиотиков. Прокинетики (с целью нормализации двигательной функции двенадцатиперстной кишки, желчевыводящих путей): • домперидон 0,25-1,0 мг/кг 3-4 раза в день за 20-30 мин. до еды, продолжительностью лечения не менее 2 недель. Блокатор М-холинорецепторов (с целью снижения тонуса и сократительной активности гладких мышц внутренних органов, уменьшения секреции пищеварительных желез): • гиосцин бутилбромид 10 мг 3 раза в сутки за 20-30 мин. до еды или внутримышечно до ликвидации болевого синдрома. • при недостаточной эффективности для купирования болей используется 0,2% раствор платифиллина в разовых дозах: 1-5 лет 0,015 мл/кг, 6-10 лет 0,0125 мл/кг, 11-14 лет 0,01 мл/кг или • дротаверин 2% - детям в возрасте до 6 лет в разовой дозе 10-20 мг, (максимальная суточная доза 120 мг); 6-12 лет разовая - 20 мг, (максимальная суточная доза 200 мг); кратность назначения 1-2 раза в сутки. Для создания функционального покоя и снижения желудочной секреции: Антациды • алюминия гидроксид+магния гидроксид: детям с 2-5 лет 5 мл, 3 р. в день, 5-12 лет 5-10 мл, 3-4 раза в день, 12-18 лет 5-10 мл, 4 р. в день (после еды и перед сном); Блокаторы Н2-рецепторов гистамина – 10 дней • ранитидин внутрь 2-4 мг/ кг 2 раза в сутки (максимально-300 мг /сутки), • фамотидин внутрь детям с массой тела более 10 кг 1-2 мг/кг 2 раза в сутки; детям старше 12 лет 20 мг 2 раза в сутки. Вегетотропные препараты: микстура Павлова, настой корня валерианы. Продолжительность лечения – не менее 4 недель. Панкреатические ферменты (при экскреторной недостаточности поджелудочной железы, после стихания остроты процесса): 10 000 по липазе х 3 раза во время еды, в течение 2-х недель. При появлении НР-бактерии в организме больного через год после окончания лечения ситуацию следует расценивать как рецидив инфекции, а не как реинфекцию. При рецидиве инфекции необходимо применение более эффективной схемы лечения. Медикаментозное лечение, оказываемое на амбулаторном уровне Перечень основных лекарственных средств: • Омепразол 20 мг, таблетки; • Лансопразол 15 мг, 30 мг, капсулы; • Эзомепразол 20 мг, 40 мг, таблетки; • Кларитромицин 250 мг, 500 мг ,таблетки; • Метронидазол 250 мг, таблетки; 0,5% раствор для инфузий 100 мл во флаконе; • Амоксициллин 500 мг, 1000 мг, таблетки; 250 мг, 500 мг капсула; 250 мг/ 5 мл пероральная суспензия; • Домперидон 10 мг, 20 мг, таблетки; • Ранитидин 150 мг, 300 мг, таблетки; • Фамотидин 20 мг, 40 мг, таблетки; • Висмута трикалия дицитрат 120 мг, таблетки. Перечень дополнительных лекарственных средств: • Гиосцин бутилбромид 10 мг драже, 20 мг/мл раствор для инъекций; 10 мг свечи; • Платифиллин 2 мл, 0,2% раствор для инъекций; • Павлова микстура, 200 мл; • Панкреатин 10000, 25000 ЕД капсулы; • Ретинола пальмитат, драже 3300МЕ; капсулы 3300, 33000 МЕ раствор в масле; • Токоферол ацетат, 100 мг капсулы; • Пиридоксина гидрохлорид 5%, ампула 1 мл; • Тиамина бромид 5%, ампула 1 мл; • Дротаверин 2% ампула 2 мл; таблетки 40 мг, 80 мг; • Фолиевая кислота 1 мг таблетки; • Алюминия гидроксид+Магния гидроксид, суспензия, флакон 170 мл, таблетки, суспензия в пакетиках (1 пакет - 15 мл); флакон 250 мл; • Экстракт валерианы, таблетки 200 мг. Медикаментозное лечение, оказываемое на стационарном уровне Перечень основных лекарственных средств: • Омепразол 20 мг, таблетки; • Лансопразол 15 мг, 30 мг, капсулы; • Эзомепразол 20 мг, 40 мг, таблетки; • Кларитромицин 250 мг, 500 мг, таблетки; • Метронидазол 250 мг, таблетки; 0,5% раствор для инфузий 100 мл во флаконе; • Амоксициллин 500 мг, 1000 мг, таблетки; 250 мг, 500 мг, капсула; 250 мг/ 5 мл, пероральная суспензия; • Домперидон 10 мг, 20 мг, таблетки; • Ранитидин 150 мг, 300 мг, таблетки; • Фамотидин 20 мг, 40 мг, таблетки; • Висмута трикалия дицитрат 120 мг, таблетки; Перечень дополнительных лекарственных средств: • Гиосцин бутилбромид 10 мг драже, 20 мг/мл, раствор для инъекций; 10 мг, свечи; • Платифиллин 2 мл, 0,2%, раствор для инъекций; • Павлова микстура, 200 мл; • Панкреатин 10000, 25000 ЕД капсулы; • Ретинола пальмитат, драже 3300МЕ; капсулы 3300, 33000 МЕ раствор в масле; • Токоферол ацетат, 100 мг капсулы; • Пиридоксина гидрохлорид 5%, ампула 1 мл; • Тиамина бромид 5%, ампула 1 мл; • Дротаверин 2% ампула 2 мл; таблетки 40 мг, 80 мг; • Фолиевая кислота 1 мг таблетки; • Алюминия гидроксид+Магния гидроксид, суспензия, флакон 170 мл, таблетки, суспензия в пакетиках (1 пакет - 15 мл); флакон 250 мл; • Экстракт валерианы, таблетки 200 мг. Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи: не проводится. Другие виды лечения: не проводятся. Хирургическое вмешательство: в данном КП не предусмотрено. Профилактические мероприятия Первичная профилактика предусматривает активное раннее выявление и лечение больных, угрожаемых в отношении язвенной болезни, устранение этиологических факторов. Первичная профилактика включает мероприятия, направленные на нормализацию функций пищеварительной системы и организма в целом: режим и лечебное питание, отказ от вредных привычек, обследование на гельминтозы, санация полости рта. Вторичная профилактика предусматривает противорецидивную терапию. Проводится в периоды, предшествующие предполагаемому обострению и включает диетическое питание в соответствии с клинико-эндоскопической стадией язвенной болезни желудка и ДПК, лечебную физкультуру, водные процедуры, повышение физической активности, закаливание, оздоровление обстановки, благотворно влияющая на психику[9]. Дальнейшее ведение Больные с язвенной болезнью желудка и 12-перстной кишки подлежат диспансерному наблюдению. Осмотр педиатра/ВОП – 1 раз в квартал в течение первого года диспансерного наблюдения, далее при стойкой ремиссии – 2 раза в год. Осмотр гастроэнтеролога – 2 раза в год в осенне-весенний период и противорецидивное лечение «по требованию» при возникновении тех или иных симптомов заболевания. Осмотры отоларинголога, стоматолога – 2 раза в год. ОАК, биохимический анализ крови (билирубин, АЛТ, АСТ, общий белок, амилаза) – 2 раза в год. ФЭГДС с биопсией – 2 раза в год в первые 3 года, далее 1 раз в год. ЭКГ, УЗИ органов брюшной полости – при наличии медицинских показаний. Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе: • исчезновение болевого и диспепсического синдромов • эрадикация Helicobacter Pylori инфекции • заживление язвенного дефекта Препараты (действующие вещества), применяющиеся при лечении
Госпитализация Показания для госпитализации Показания для экстренной госпитализации: • язвенная болезнь с резко выраженной клинической картиной обострения: сильный болевой синдром, рвота, диспепсические расстройства. Показания для плановой госпитализации: • язвенная болезнь тяжёлого течения, ассоциированная с Helicobacter pylori, не поддающаяся эрадикации; • язвенная болезнь желудка при отягощённом семейном анамнезе с целью исключения малигнизации; • язвенная болезнь с синдромом взаимного отягощения (сопутствующие заболевания). Информация Источники и литература Протоколы заседаний Экспертной комиссии по вопросам развития здравоохранения МЗ РК, 2014 1) Evidence-based Guidelines from ESPGHAN and NASPGHAN for Helicobacter pylori infection in children //JPGN. – 2011.-vol. 53, №2.-р. 230-243. 2) Щербаков А.П., Щербаков П.Л. Ведение хеликобактерной инфекции у детей: научно обоснованные рекомендации ESPGHAN и NASPGHAN //Лечащий врач.-2011.-№6.-с. 5-15. 3) Практическое руководство по детским болезням. Под общей редакцией проф. В. Ф. Коколиной и проф. А. Г. Румянцева. Том II. Гастроэнтерология детского возраста. Под ред. С. В. Бельмера, А. И. Хавкина, П. Л. Щербакова. Изд. 2-е, перераб. и доп. М., Медпрактика-М., 2010. 4) Хавкин А.И., Жихарева Н.С., Дроздовская Н.С. Медикаментозная терапия язвенной болезни у детей //Лечащий врач.-2006.-№1.-с.26-29. 5) Koletzko S., Richy F., Bontems P. et al. Prospective multicenter study on antibiotic resistance of Helicobacter pylori strains obtained from children living in Europe //Gut.2006; 55 (12):1711-1716. 6) Malfertheiner P., Megraud F., O’Morain C. et al. Current concepts in the management of Helicobacter pylori infection: the Maastricht III Consensus Report //Gut. 2007.–Jun; 56 (6):772-781. 7) Баранская Е.К., Ивашкин В.Т., Шептулин А.А. Современные подходы к лечению язвенной болезни //В кн. Профилактика и лечение хронических заболеваний верхних отделов желудочно-кишечного тракта /Под ред. акад. В.Т. Ивашкина. М.:Медпресс-информ. – 2013. – с.75-78. 8) Корниенко Е.А. Лечение инфекции Helicobacter pylori у детей: лекция для врачей-педиатров //Санкт-Петербург, 2009. – с.39. 9) Мельникова И.Ю., Новикова В.П. Диспансеризация детей и подростков с патологией пищеварительной системы: учебно-методическое пособие //Санкт-Петербург, 2011– с.26-36. 10)Drumm B., Koletzko S., Oderda G. Helicobacter pylori infection in children: A consensus statement // J Pedatr Gastroenterol Nutr. 2000; 30:207-213. 11) Gold B., Colletti R. B., Abbott M., Czinn S., Elitsur Y., Hassall E. et al. Medical Position Paper: The North American Society for Pediatric Gastroenterology and Nutrition: Helicobacter pylori infection in children: Recommendations for diagnosis and treatment //J Pediatr Gastroenterol Nutr. 2000; 31: 490–497. Информация III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА Список разработчиков: 1) Орынбасарова К.К. – д.м.н., заведующая кафедрой детских болезней РГП на ПХВ «Казахский национальный медицинский университет им. С.Д. Асфендиярова», 2) Смагулова А.Б. – к.м.н., доцент кафедры амбулаторно-поликлинической педиатрии РГП на ПХВ «Казахский национальный медицинский университет им. С.Д. Асфендиярова». 3) Худайбергенова М.С. клинический фармаколог АО «национальный научный медицинский центр». Рецензент: Аталыкова Г.Т. д.м.н, АО «Медицинский университет Астана», профессор кафедры общей врачебной практики №2. Указание на отсутствие конфликта интересов: отсутствует. Условия пересмотра протокола: Пересмотр протокола через 3 года и/или при появлении новых методов диагностики и/или лечения с более высоким уровнем доказательности. Приложение Правила диагностики и лечения НР-инфекции у детей рекомендованы ESPGHAN/NASPGHAN 2011 году Рекомендации по диагностике и лечению Нelicobacter pylori инфекции у детей: 1. Для диагностики НР во время фиброгастродуоденоскопии рекомендуется биопсия желудка (антральный отдел и тело) для гистологического исследования. 2. Начальная диагностика НР инфекции должна базироваться на результатах позитивного гистопатологического исследования в сочетании с положительным экспресс уреазным тестом или позитивным бак.посевом. 3. Радиоизотопный углеродный дыхательный тест (УДТ) как надежный неинвазивный может применяться для оценки эрадикационной терапии. 4. Результаты неинвазивного теста ИФА для детекции НР в стуле могут использоваться для контроля эрадикации НР. Более надежный тест. 5. Тесты, основанные на обнаружении антител (IgG, IgА) против НР в крови, моче, слюне не являются надежными для использования в клинических условиях. Серологические тесты не могут быть использованы самостоятельно для диагностики НР инфекции или контролировать эффект терапии, поскольку чувствительность и специфичность для выявления антител (IgG или IgA) к НР у детей колеблется в широких пределах. Специфичные IgG могут оставаться положительными в течение нескольких месяцев или даже лет после заражения. Поэтому они не были рекомендованы для надежной диагностики в клинической педиатрической практике. 6. Инвазивные (исследования, основанные на биопсии) и неинвазивные тесты (УДТ, исследование кала) для определения Нelicobacter pylori рекомендуются выполнять через две недели после отмены ингибиторов протонной помпы и через четыре недели после окончания антибактериальной терапии. 7. При подтверждении НР-позитивной язвенной болезни необходимо начать эрадикационную терапию. Неинвазивное исследование для определения эффективности эрадикации НР рекомендуется проводить через 4-8 недель после завершения терапии. В случае неэффективности проводимой эрадикационной терапии рекомендуются следующие три действия: 1. ФЭГДС с биопсией, гистологическое исследование и определение чувствительности, включая альтернативные антибиотики (если не выполнялось перед началом терапии). Определять чувствительность штамма Н. pylori не только к кларитромицину, но и ко всему спектру используемых антибиотиков. 2. Определение чувствительности к кларитромицину методом флуоресцентной гибридизации в клетке на предыдущих парафиновых биопсийных блоках (если не выполнялось ранее). Исследование чувствительности к кларитромицину рекомендуется производить до начала тройной терапии на основе кларитромицина в регионах с высоким уровнем кларитромицин-устойчивых штаммов НР. Резистентность к кларитромицину отрицательно сказывается на процессе эрадикации у детей. 3. Изменение терапии путем добавления антибиотиков, использование других антибиотиков, висмута и/или продолжительности терапии. |
