Курсовая. Курсовая работа. 1. Теоретические основы организации работы медицинской сестры в эпидемиологической обстановке 5
 Скачать 0.58 Mb. Скачать 0.58 Mb.
|
Теоретические основы организации работы медицинской сестры в эпидемиологической обстановкеХарактеристика особенностей возникновения эпидемиологической обстановкиПонятие внутрибольничной инфекции и эпидемиологической обстановкиЭпидемиологическая обстановка характеризует процесс быстрого распространения какой-либо инфекционной болезни на конкретной территории в достаточно короткий промежуток времени. Данное понятие обозначает опасность заражения людей при попадании в регион эпидемии. Особенно опасным является наличие инфекции, передающейся воздушно-капельным путем, поскольку область распространения инфекции стремительно распространяется. При этом особые опасения медицинских работников вызывает возникновение внутрибольничной инфекции, когда риску заболевания подвергаются все пациенты больницы и медицинский персонал, работающий с инфекционными больными. Понятие внутрибольничной инфекции является собирательным и включает различные нозологические формы заболеваний, полученных пациентами в лечебных учреждениях. Согласно определению Европейского регионального бюро ВОЗ, внутрибольничные инфекции (ВБИ) – это любое клинически распознаваемое инфекционное заболевание, поражающее человека при поступлении в больницу или обращении за медицинской помощи. Также сюда относятся инфекции, поражающие медперсонал в процессе работы в учреждении во время эпидемии [13]. По частоте смертности пациентов в больницах ВБИ занимают четвертое место после сердечно-сосудистых заболеваний, злокачественных опухолей и инсультов. Заболеваемость ВБИ в определенной степени отражает качество медицинской помощи населению и существенно влияет на уровень экономических затрат при их оказании [1]. Стоимость лечения пациентов с данной патологией в среднем в три раза выше, чем у неинфицированных пациентов. Указанные заболевания приводят к увеличению времени госпитализации, значительно снижают качество жизни и вызывают развитие стрессовых реакций у пациента и как следствие – потерю репутации медицинского учреждения, которое трудно оценить финансово [19]. Развитие отечественной медицины и широкие возможности микробиологической диагностики позволили установить изменения свойств различных патогенов и их экологическую пластичность. Во многих источниках описывается роль условно-патогенных микроорганизмов в заболеваниях человека, их участие в реализации инфекционного процесса, проявляющегося в условиях современной антибактериальной терапии и формирования полирезистентных штаммов. Патогены ВБИ включают в себя множество разновидностей, которые формируют свою собственную микрофлору человека: биотоп нормофлоры, микроорганизмы, которые сохраняются в других системах или поддерживают хронический процесс, и патогены, которые попадают в организм извне. Бесспорное значение в развитии ВБИ принадлежит так называемой реальной больничной микрофлоре. На сегодняшний день нблюдается значительный рост гнойно-септических инфекций, вызванных «больничными штаммами». Такая многогранность проблемы, ее актуальность для медицинских учреждений любого вида и уровня требует разработки и внедрения в деятельность лечебно-профилактических учреждений стандартов, единых протоколов определения типа ВБИ, мер противоинфекционной защиты медицинских технологий, а также общих мер по профилактике гнойно-септических инфекций. Между тем данные отечественной и зарубежной литературы свидетельствуют не только о несогласованности в вышеуказанных вопросах, но и об отсутствии единого мнения по терминологии и классификации ВБИ. Следует отметить, что если инкубационный период для инфекции неизвестен, она считается ВБИ, если проявляется через 72 часа после поступления пациента в больницу. Если симптомы инфекции возникают в течение менее 72 часов, но установлена возможность госпитальной инфекции, этот случай также можно считать ВБИ. Заражение персонала в результате профессиональной деятельности в больнице также относится к случаям ВБИ [14]. Инкубационный период для ВБИ может быть определен только для инфекций, вызванных патогенными микроорганизмами, патогенез которых достаточно изучен (дизентерия, сальмонеллез, грипп, гепатит, ветряная оспа и т.д.). Однако случаи этих инфекций в настоящее время составляют не более 5% от всех ВБИ. Гнойно-септические инфекции (ГСИ), на долю которых приходится 95% структуры ВБИ, в основном вызываются условно-патогенными микроорганизмами, и определение инкубационного периода в этом случае не совсем корректно, поскольку термин «условно-патогенный» подразумевает развитие инфекционного процесса только при определенных условиях. Например, в учреждениях акушерства, где контингент пациентов составляют преимущественно здоровые женщины и новорожденные, госпитальные штаммы не всегда вызывают ГСИ. В некоторых случаях они будут колонизировать только биотопы здоровых акушеров и новорожденных. В популяции женщин и детей с высоким иммунным статусом естественное освобождение организма от возбудителя будет происходить после выписки из роддома. Наряду с этим, у некоторых больных могут образовываться устойчивые формы болезни (например, у новорожденного происходит колонизация внутрибольничным различных отделов кишечника), которые при неблагоприятных обстоятельствах - переводе ребенка на искусственное питание, осложнении вирусной инфекцией и т.д. - могут перерасти в ГСИ. И тогда определение инкубационного периода будет невозможно, хотя инфекция, несомненно, будет связана с родильным домом, так как она вызвана больничным штаммом этого медицинского учреждения [20]. ВБИ может быть следствием основного заболевания, если это заболевание было осложнено наличием больничного штамма. Однако в современной эпидемиологической практике диагноз ВБИ часто ставится без учета результатов микробиологического исследования. Не существует единых терминологических подходов к определению этиологической природы заболевания при различных формах ВБИ. Термины, используемые в литературе «большичный штамм», «больничная популляция» и др. не имеют четкого толкования. Некоторые называют больничным штаммом все микроорганизмы, обнаруженные во внешней среде больницы (у пациентов, персонала, посетителей), или наиболее агрессивные патогены с выраженными вирулентными свойствами и высокой устойчивостью к антибактериальным препаратам. Другие считают, что больничный штамм – это микроорганизм с выраженными факторами патогенности и устойчивостью к антибиотикам. Он специфичен для этой больницы и способен вызвать несколько эпидемических стаек и вспышек в больницах [Зуева]. В последнем случае между терминами «больничный штамм» и «больничная эпидемия» ставится знак равенства. Для характеристики микроорганизма, который определяется в части экосистем и объектов здравоохранения, интенсивности и отсутствия контроля эпидемического процесса в лечебно-профилактическом учреждении, нередко используется термин «внутрибольничный эковар». По определению А. П. Красильникова и Т. П. Романова, к больничным эковарам относятся бактерии, адаптированные к Кранкенхаузеру в больничных стационарах (экосистемах). Именно эти варианты в силу своих биологических свойств вызывают наиболее тяжелые клинические формы патологии и часто приводят к вспышкам. Они характеризуются множественной устойчивостью к антибиотикам, повышенной устойчивостью к дезинфицирующим средствам, более высокой вирулентностью, антагонистической активностью, внутрипопуляционной изменчивостью, интенсивным обменом генетическим материалом и повышенной миграцией из [13]. Все остальные микроорганизмы, встречающиеся у больных и во внешней среде учреждения, могут быть определены как штаммы, не связанные с больничными эковарами, или просто как микрофлора больницы. Эпидемиология ВБИ изучается исследователями из разных стран уже более десяти лет. Однако на сегодняшний день нет общепризнанной классификации этих инфекций, хотя в отечественной и зарубежной литературе имеется значительное количество произведений, авторы которых пытаются организовать довольно большой список зарегистрированных ВБИ. Так, по месту заражения все ВБИ делятся на амбулаторно приобретенные инфекции (дрифт) и инфекции, связанные с инфекцией в стационаре - нозокомиальные. В связи с этим заболевание, с которым пациент был госпитализирован, является лишь результатом нарушения противоэпидемического режима больницы с точки зрения мер по предотвращению заносов и не может быть отнесено к ВБИ. Некоторые авторы добавляют к этим двум типам внутриутробных инфекции новорожденного. При этом в одном случае этот тип включает только внутриутробную инфекцию, в другом - внутриутробную инфекцию и заражение при прохождении через родовой канал матери. Очевидно только, что часто нозокомиальная патология новорожденного, связанная с нозокомиальными эковарами, скрыта под диагнозом «внутриутробная инфекция» [20]. В зависимости от характера патологического процесса и этиологического средства различают традиционные инфекции, вызываемые патогенными микроорганизмами, и ГСИ, вызываемые условно-патогенными микроорганизмами. В зависимости от типа возбудителя различают VBI, вызываемые стафилококками, стрептококками, Pseudomonas aeruginosa, сальмонеллами и др. В зависимости от локализации инфекционного процесса различают хирургические инфекции, инфекции кровообращения, инфекции верхних и нижних дыхательных путей, поражение мочевыводящих путей, болезни костей и суставов, инфекции половых органов и др. [10]. Согласно механизму передачи возбудителя, ВБИ классифицируется как инфекции, реализуемые естественными, эволюционно развитыми механизмами (фекально-оральный, аэрозольный, контактный) и инфекции с искусственным механизмом передачи (переливание, трансплацентарные, хирургические вмешательства и т. д.) [11]. По характеру инфекции различают экзогенные и эндогенные инфекции. Экзогенная инфекция возникает при введении потенциального возбудителя извне, а эндогенная - развивается без участия факторов передачи, когда возбудитель локализуется в первую очередь в организме больного [3]. Если один из потенциальных возбудителей ВБИ развивается по отношению к другим микроорганизмам, происходит массовое заселение биотопов больных с последующей миграцией в другие органы (например, хирургическое ранение), где развивается инфекционный процесс. Определение характера инфекции в эпидемиологической диагностике ВБИ, несомненно, имеет первостепенное значение, так как от этого зависят характер противоэпидемических и профилактических мероприятий и своевременная локализация эпидемического очага. На наш взгляд, предлагаемая классификация ВБИ по типу инфекции должна содержать термин «нозокомиальный эковар», что повышает ясность в систематике и в вопросах эпидемиологической диагностики при различных типах ВБИ. В связи с этим, целесообразно классифицировать все VBI по типу инфекции на эндогенные и экзогенные инфекции с участием больничного эковара или без нее, инфицирование всего медицинского учреждения или его подразделения. Инфекции, развивающиеся в больнице на фоне «реальной госпитализации», классифицируются как экзогенные или эндогенные инфекции с помощью внутреннего эковара больницы. Таким образом, по типу инфекции случаи ВБИ можно классифицировать как : эндогенная инфекция без участия больничного эковара; эндогенная инфекция с вовлечением больничного эковара; экзогенная инфекция без участия больничного эковара; экзогенная инфекция с вовлечением больничного эковара [4]. Трудности в эпидемиологической диагностике ВБИ могут возникнуть только в том случае, если пациент из патологического очага или другого локуса эпидемии не может идентифицировать возбудителя или обнаружить его во внешней среде стационара, даже у других пациентов. При достаточной подготовке специалистов эпидемиологов и микробиологов вероятность трудностей в диагностике невелика. Таким образом, современные возможности микробиологии, постоянный мониторинг циркуляции патогенных микроорганизмов в системе эпидемиологического надзора ВБИ, разработка Стандартов определения эковара больницы, идентификация и систематизация конкретного эковара отделения больницы и ЛПУ в целом могут решить успешно эту проблему. По данным ВОЗ, 6-7% пациентов, которые обращаются за медицинской помощью в медицинском центре, заболевают ВБИ[16]. Когда эти цифры применяются к нашему здравоохранению, оказывается, что из 60 миллионов пациентов, ежегодно лечащихся в медицинском центре, 4, 2 миллиона человек болеют VBI. Частота их появления в развитых странах колеблется от 8 до 40%, а в развивающихся странах - в 20 раз больше. По данным ВОЗ, от 44 до 98 тысяч пациентов в США и более 5 тысяч в Соединенном Королевстве ежегодно умирают от нозокомиальных инфекций [5] Из-за ВБИ продолжительность пребывания пациентов в больнице увеличивается на 20 миллионов постельных дней. Это обстоятельство создает как социальную проблему (миллионы пациентов могут не получить своевременную медицинскую помощь, так как инфицированные больные занимают кровати для дополнительного лечения), так и экономическую (стоимость лабораторных исследований и лечения растет). Выявлены следующие основные причины нозокомиальных инфекций [7]: - Формирование и отбор больничных штаммов микроорганизмов с высокой вирулентностью и мультирезистентностью. - Иррациональная антимикробная химиотерапия и отсутствие контроля над циркуляцией лекарственно-устойчивых штаммов. - Значительная частота патогенной микрофлоры (например, золотистый стафилококк) у медицинского персонала. - Создание крупных больничных комплексов с собственной специфической экологией : давка в больницах и поликлиниках; особенности основного контингента, состоящего в основном из слабых больных с основным заболеванием; относительная близость помещений. - Нарушения правил асептики и антисептики, отклонения от санитарно-гигиенических норм для больниц и поликлиник. Все инфекции, зарегистрированные в стационаре, по месту заражения, принято делить на: внутриутробные, нозокомиальные, стационарные. Если инфекция развивается с участием факторов передачи, то есть если возбудитель был введен в организм извне, она относится к экзогенным [18]. В группе экзогенных ВБИ целесообразно выделить: инфекции, при которых передача возбудителя связана с пищевым продуктом, лечебным раствором, лекарственными продуктами и т. заражены непосредственно в этом медицинском учреждении; инфекции, при которых заражение готового пищевого продукта, медицинского раствора, стерильных материалов произошло вне этого медицинского учреждения. Если инфекция развивается без участия факторов передачи и возбудитель локализуется преимущественно в организме больного, то он эндогенен [3]. В этой группе вы должны различать: инфекции, связанные с распространением микрофлоры в окружающие ткани органом, который обычно содержит свою собственную микрофлору при проведении операций на ней; инфекции, связанные с активацией возбудителя; инфекции в послеоперационном или послеродовом периоде; инфекции, связанные с транслокацией возбудителя из кишечника в кровоток; Инфекции, вызванные декомпенсацией дисбактериоза кишечника. Наконец, третий тип нозокомиальных инфекций - это настоящие больничные инфекции [9]. Больничные инфекции-все инфекционные заболевания, которые приобретаются и проявляются в стационаре. Помимо терминов «нозокомиальная инфекция» и «больничная инфекция», существует понятие «дрейф». Разновидности - случаи инфекционных заболеваний, возникших до поступления в медицинское учреждение и проявившихся или выявившихся при поступлении (до поступления). Особенность нозокомиальных инфекций заключается в том, что они могут быть вызваны не только инфекционными, но и оппортунистическими возбудителями с относительно низкой патогенностью, а также больничными штаммами микроорганизмов [6]. ВБИ может вызывать более ста видов микроорганизмов. Наиболее важные из них представлены на схеме (рисунок 1-). 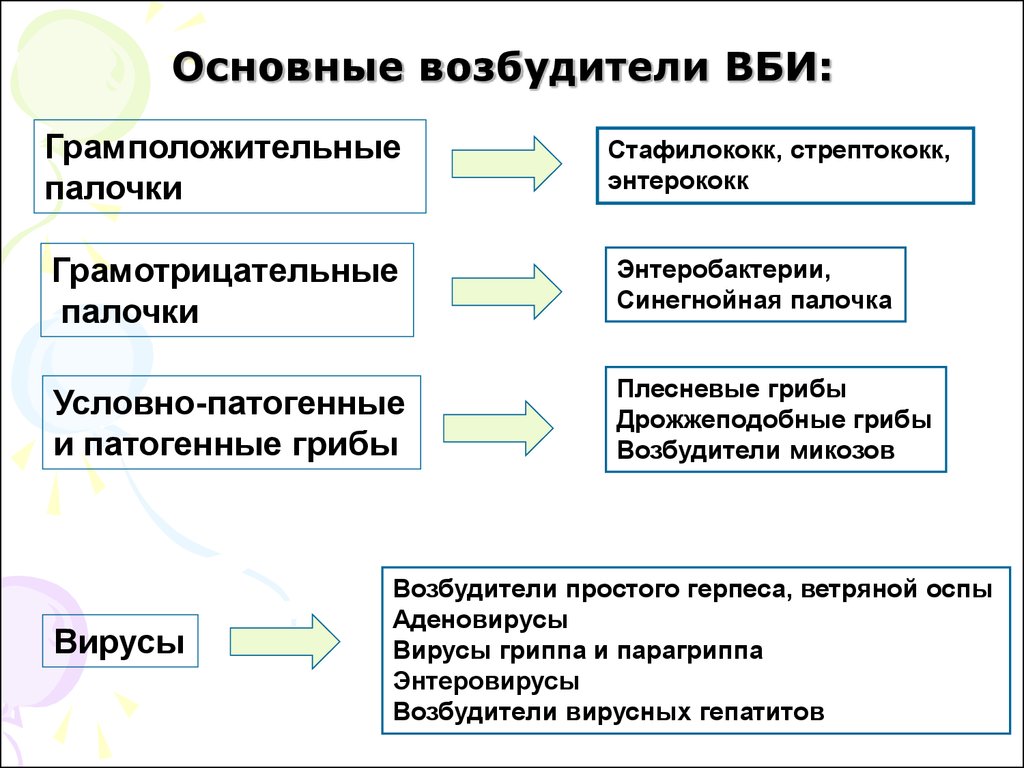 Рисунок 1- Основные возбудители внутрибольничных инфекций Для возникновения инфекционного заболевания (и ВБИ не является исключением) необходимы три основных компонента: наличие возбудителя, восприимчивого субъекта и определенные условия окружающей среды. Источником инфекции (естественной среды обитания микроорганизма, в которой обеспечивается его рост, размножение и выброс во внешнюю среду) являются пациенты, посетители медицинского центра, медицинский персонал и т.д. (Таблица 1). Таблица 1- Источники внутрибольничной инфекции
Резервуары возбудителей ВБИ во внешней среде: искусственные вентиляторы, внутривенные жидкости, многоразовые медицинские приборы (эндоскопы, катетеры, зонды и т. д.), вода. Пути передачи (перенос возбудителя из резервуара или источника инфекции в восприимчивый организм): контакт (прямой и непрямой контакт), воздушные капли, воздушная пыль, пища, вода и т. Наиболее распространенным способом является ятроген (для лечебно-диагностических процедур) [12]. Интенсивность эпидемического процесса при ВБИ зависит от многих факторов, в частности от возраста, пола, фонового заболевания, состояния питания, применяемого лечения (стероиды, иммунодепрессанты и т. Д.) пациента.) и состояния больничной среды (таблица 2). Таблица 2-Факторы, предрасполагающие к развитию инфекций
В то время как патогенные микроорганизмы вызывают типичные инфекционные заболевания, для оппортунистических инфекций характерны следующие характеристики: Возбудитель не имеет строго выраженного органического тропизма: один и тот же тип может быть причиной развития различных нозологических форм. Полиэтологическая нозологическая форма, то есть одна и та же нозологическая форма может быть вызвана любым УПМ. Клиническая картина в большей степени зависит от пораженного органа, чем от возбудителя заболевания. Часто как смешанные, т. е. вызванные несколькими типами ВБИ. Они имеют склонность к хроническому течению. У одних людей заболевание приобретает с самого начала медленное, торпидное, хроническое течение, у других острая фаза заболевания переходит в хроническую. Они отличаются от инфекций, вызванных патогенными микробами, которые широко распространены в больницах, частой связью с медицинской помощью, случаями эндогенных инфекций, массовым загрязнением объектов внешней среды. Разнообразие механизмов, путей и факторов передачи, так как УПМ не обладают органопопизмом и способны воздействовать на все органы и ткани человеческого организма. Таким образом, ВБИ может быть вызвана практически всеми УПМ и протекать клинически в виде гнойно-воспалительных процессов различной локализации и тяжести. Поскольку установить клинически этиологическую диагностику заболевания не представляется возможным, основное значение в его постановке приобретают методы лабораторной микробиологической диагностики. Микробиологическая диагностика ВБИ Микробиологические методы имеют решающее значение для этиологической диагностики оппортунистических инфекций, разработки рациональной терапии и профилактики развития вторичных случаев заболевания [2]. Основным методом микробиологической диагностики условно-патогенных инфекций является бактериологический (культуральный) метод, заключающийся в посеве на искусственные питательные среды материала от больного для выделения и идентификации чистых растений возбудителей. Необходимо определить чувствительность культур к антибиотикам и другим противомикробным химиотерапевтическим средствам, а также свойства культур, используемых для эпидемиологического анализа (эпидемиологические метки) — фаговара, серовара, резистенсвара и др. [7]. Для того чтобы определить изменение патогенов и изменить их свойства, исследования материала следует проводить каждые 5-7 дней. Серологический метод имеет дополнительное значение. Возможности серологического метода ограничивались выраженной мозаичностью антигенной структуры многих УПМ, наличием антител у здоровых людей и слабой выраженностью иммунного ответа на антигены УПМ. Однако при длительных и хронических формах заболевания серологический метод иногда позволяет определить этиологию заболевания. Серологические реакции с парной сывороткой крови и культурой пациента; результат оценивается сероконверсией в 4 раза и более. Перспективны серологические методы количественного определения видовых и типичных антигенов возбудителя в очаге поражения, а также в жидкостях организма — крови, слюне, моче. Биологический метод обычно не используется, поскольку клиническая картина неспецифична, обусловлена УПМ у лабораторных животных, а также содержанием в патологическом материале микробных ассоциаций, которые претерпевают изменения при заражении животных. Аллергологический метод не используется из-за отсутствия сенсибилизации или его низкой специфичности. Правила забора, хранения и транспортировки оборудования Результаты микробиологической диагностики зависят от правильного подбора материала и соблюдения условий приема, доставки, хранения и обработки. Характер материала определяется клинической картиной заболевания; он должен соответствовать локализации предполагаемого возбудителя с учетом патогенеза заболевания. Объем материала должен быть достаточным для проведения исследования и повторения при необходимости. Например, для микробиологического исследования берется кровь в объеме 5-10 мл. Удаление материала, необходимого при наибольшем содержании возбудителя заболевания, например крови, для взятия выделительной культуры крови в начале озноба, при повышении температуры. Сбор клинических образцов должен проводиться до начала антимикробной терапии. При начале химиотерапии ее следует при необходимости и без вреда для пациента прервать на 1-2 дня, после чего следует взять материал. Это касается и повторных обследований. Удаление материала следует производить в асептических условиях стерильными инструментами в стерильной посуде. Следует избегать возможности в Материале антимикробных препаратов (дезинфицирующих средств, асептики, антибиотиков) контакта с металлами, чтобы исключить олигодинамический эффект. Любой клинический материал следует рассматривать как потенциально опасный для человека. Поэтому во избежание заражения при приеме, хранении, доставке, обработке следует соблюдать те же меры безопасности, что и в бактериологической лаборатории. Транспортировка клинического образца в лабораторию должна быть произведена как можно скорее. Если материал не может быть немедленно отправлен в лабораторию, следует использовать специальные транспортные средства. To клинический образец, направляемому в лаборатории, составляют сопроводительный документ, содержащий основную информацию, необходимую для проведения микробиологических исследований (например, тип материала, имя пациента, название учреждения или отделения, МРН, предполагаемый диагноз заболевания, предыдущая антимикробная терапия, дата и время изъятия материала, подпись врача, материал для исследования). Во время транспортировки материал должен быть защищен от света, тепла, холода и механических повреждений. Лучше всего доставлять Материал в специальных металлических контейнерах, которые легко обеззараживаются. После осмотра материальные остатки уничтожаются (автоклавируются или сжигаются), а посуда, контейнеры, инструменты — обеззараживаются [14]. Критерии этиологической значимости выделенной чистой культуры Для установления этиологической роли патогенных микробов достаточно удалить микроб из материала пациента (независимо от количества), обнаружения в сыворотке крови специфических антител в диагностическом титре или сероконверсии во время заболевания в 4 раза и более, наличия корреляции между выделенным микробом и клинической картиной заболевания. Полезны результаты биозондовой и аллергологической диагностики. Критерии этиологической роли УПМ более сложны и менее надежны [12]. К ним относятся: Выделение возбудителя из исследуемого материала. Этот критерий имеет решающее значение, когда микроб выделен из обычно стерильных органов и жидкостей (крови и спинномозговой жидкости). В других нозологических формах он не имеет самостоятельного значения, когда подчеркивается даже монокультура. Популяция микроба, обнаруженного в пораженном органе, для бактерий составляет 105 КОЕ/мл, для грибов и простейших меньше — 103-104 КОЕ / мл. Этот критерий является решающим. В сомнительных случаях, например, при подозрении на микробную контаминацию исследуемого материала, можно в течение 12-24 часов провести исследование того же материала: отбор того же типа и варианта, и на этот раз вывод подтверждается его этиологической ролью. Принадлежность к определенной культуре к больничному племени или эковару. Выявление факторов патогенности в конкретной культуре. Значение этого критерия возрастает при выявлении нескольких патогенных факторов, особенно в достаточно высокой дозе или активности. Сероконверсия сыворотки крови пациента в культуру car в 4 раза и более. Определить прямую корреляцию между чувствительностью культуры к противомикробной химиотерапии и эффективностью терапии. Выделение одинаковых культур из группы больных в случае вспышки заболевания. Прямая корреляция между клиническим улучшением и снижением массивности или полной элиминацией микробной популяции. Основное значение в определении этиологии заболевания имеют первые два критерия, остальные — только дополнительные; их наличие указывает на этиологическую роль культуры, отсутствие не позволяет исключить их роль в возникновении заболевания. Лечение ВБИ Лечение ВБИ является сложной задачей и должно выполняться комплексно. Поскольку оппортунистическая инфекция часто образует гнойные очаги (абсцессы,флегмоны и т. Д.), ее реабилитация необходима [4]. Антимикробная терапия назначается с учетом этиологии инфекции и включает антибактериальные, противогрибковые, противовирусные и антипрототические средства. Учитывая широко распространенную распространенность множественной резистентности к антибиотикам в УПМ, необходимо назначать эти препараты пациентам с учетом результатов определения антибиотика изолированных от пациента патогенов. Поскольку результаты антибиотикограммы поступают в больницу из микробиологической лаборатории через 3-5, а иногда и более суток с момента госпитализации больного, врач должен начать антибиотикотерапию больного эмпирически. Если целенаправленная антибиотикотерапия невозможна, следует предпочесть широкополосные лекарства. При получении результатов определения чувствительности микрофлоры к антибиотикам химиотерапия пациента должна быть скорректирована в соответствии с этими результатами. Комплексное лечение оппортунистических инфекций включает иммунотерапию, при необходимости лечебные иммунобиологические препараты целенаправленного действия (бактериофаги, токсоиды, иммунозеры, иммуноглобулины и др.) были разработаны против АПМ, вызвавшего это заболевание. После антимикробной терапии, биокоррекции нормальной микрофлоры с помощью пре-и пробиотиков, необходимо функциональное питание. Поскольку оппортунистические инфекции развиваются у людей с пониженным иммунитетом при наличии соответствующих клинических показаний и при обязательном мониторинге параметров иммунного статуса, показано, что таким пациентам проводят иммунокоррекцию с использованием иммуномодуляторов, витаминов и общеукрепляющих средств. Профилактика ВБИ осуществляется по трем направлениям: выявление источника инфекции; определение механизмов, путей и факторов передачи; состояние восприимчивого коллектива [4, 7, 9, 10]. Меры первой группы включают изоляцию и лечение больных, а также выявление и реабилитацию носителей. Действия второй группы направлены на нарушение механизмов и путей передачи инфекции, обеспечение организации и строгого соблюдения санитарно-гигиенического режима в больничных учреждениях, строгого соблюдения медицинским персоналом правил асептики, антисептиков, дезинфекции и стерилизации. Деятельность третьей группы направлена на повышение коллективной резистентности людей за счет улучшения социальных и жизненных условий, применения иммуномодуляторов, адаптогенов или других иммунобиологических препаратов. |
