3637 нарушение мозгового кровообращения. Острый период ишемического инсульта. Цель терапии
 Скачать 365.05 Kb. Скачать 365.05 Kb.
|
|
Экстренную терапию проводят в зависимости от тяжести нарушения проводимости: • Асистолия, приступы Морганьи-Адамс-Стокса требуют проведения реанимационных мероприятий. • Проксимальная блокада III степени с относительно частым ритмом (более 40 уд/мин), АВ-блокада II степени типа Мобитц I (во избежание прогрессирования), а также медленный узловой ритм, провоцирующий тахиаритмии, при инфаркте миокарда требуют назначения: --- атропина 0.5-1.0мл 0.1% раствора п/к до 4-6раз в сутки под контролем монитора; --- целесообразна установка временного эндокардиального кардиостимулятора. • Если острое развитие блокад происходит не на фоне инфаркта или застойной СН, --- при неэффективности атропина - изопротеренол 1-2мг на 500мл 5% раствора глюкозы в/в капельно. • При хронических АВ-блокадах возможно: --- наблюдение, --- консервативная терапия беллоидом 1 табл. 4-5 раз в день, --- теопеком 0.3г по 1\2-1\4 табл. 2-3 раза в день, --- коринфаром 10 мг по 1табл. 3-4 раза в день --- установка постоянного электрокардиостимулятора. 56) ЖЕЛУДОЧКОВАЯ ЭКСТРАСИСТОЛИЯ. Устранение желудочковой экстрасистолии или желудочковой парасистолии редко выступает в качестве самостоятельной клинической задачи. Такая задача может возникать в случаях очень частой ЖЭ, устойчиво регистрирующейся на протяжении длительного времени (месяцы, годы). Как указывалось выше, при желудочковой экстрасистолии резко нарушается последовательность электрического возбуждения желудочков, что влечет за собой соответствующие нарушения нормальной последовательности сокращения сердца. Это явление получило название механической диссинхронии. Чем больше продолжительность желудочкового эктопического комплекса QRS на ЭКГ, тем больше степень выраженности механической диссинхронии, и чем больше таких "диссинхроничных" ударов сердца, тем выше вероятность развития, со временем, вторичной дилатации сердца со снижением показателей его насосной работы и развитием сердечной недостаточности. Такая последовательность развития событий под действием частой ЖЭ может нередко наблюдаться в том числе и у лиц, не имеющих изначально клинических признаков органического заболевания сердца. Для количественной оценки ЖЭ применяется показатель, обозначаемый как «бремя ЖЭ». Оно определяется процентом желудочковых эктопических сокращений от общего количества ударов сердца, зарегистрированного за сутки с помощью ХМ ЭКГ. Считается, что вероятность развития вторичной дилатации полостей сердца довольно высока, если бремя ЖЭ превышает 25%, особенно в тех случаях, когда продолжительность эктопических комплексов QRS составляет 150 мс и более. Устранение ЖЭ в таких случаях способно предупредить это явление. С этой целью может быть использована радиочастотная катетерная аблация, а в качестве эффективных средств медикаментозного противоаритмического лечения выступают препараты I (прежде всего IC) класса и препараты III класса, за исключением дронедарона (см. табл. 1). После перенесенного инфаркта миокарда значительно возрастает вероятность аритмогенного действия препаратов I класса, что является основной причиной существенного возрастания риска внезапной аритмической смерти, при их использовании у данной категории больных. По этой причине у больных, переживших инфаркт миокарда с зарегистрированной на ЭКГ ЖЭ и другими формами сердечных аритмий, препараты I класса должны быть исключены из клинического применения. 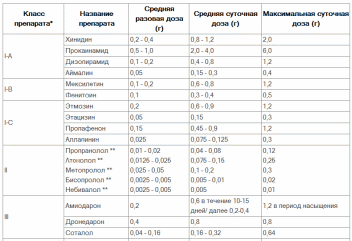 58) ВНЕЗАПНАЯ СЕРДЕЧНАЯ СМЕРТЬ. Неожидаемая смерть от сердечных причин, произошедшая в течение 1 ч от появления симптомов у пациента с известной сердечной болезнью или без нее. 1. При фибрилляции желудочков - дефибрилляция в первые 3 мин клинической смерти. 2. Начать проведение глубоких, частых (не менее 100 в 1 мин), непрерывных компрессий грудной клетки. 3. Основной метод ИВЛ — масочный (соотношение компрессий и дыхания у взрослых 30 : 2). 4. Как можно раньше — дефибрилляция (разряды с энергией 360 Дж) — 2 минуты компрессий грудной клетки и ИВЛ — оценка результата; – при сохраняющейся фибрилляции желудочков — вторая дефибрилляция — 2 минуты компрессий грудной клетки и ИВЛ — оценка результата; – при сохраняющейся фибрилляции желудочков — третья дефибрилляция — 2 минуты компрессий грудной клетки и ИВЛ — оценка результата. 5. Не прерывая компрессий грудной клетки, катетеризировать периферическую вену и ввести 1 мг эпинефрина, продолжать инъекции эпинефрина в той же дозе каждые 3–5 минут до окончания СЛР. 6. При фибрилляции желудочков не прерывая компрессий грудной клетки, болюсом ввести 300 мг амиодарона (кордарона) и провести четвертую дефибрилляцию — 2 минуты компрессий грудной клетки и ИВЛ — оценка результата. 7. При сохраняющейся фибрилляции желудочков, не прерывая компрессий грудной клетки, болюсом ввести 150 мг амиодарона и нанести пятый электрический разряд — 2 минуты компрессий грудной клетки и ИВЛ — оценка результата. 8. При желудочковой тахикардии без пульса порядок действий такой же. 9. Пациентам с веретенообразной желудочковой тахикардией - 2000 мг магния сульфата. 10. При асистолии или ЭАБП: – выполнить п.п. 2, 3, 5; – проверить правильность подключения и работу аппаратуры; – попытаться определить и устранить причину асистолии или ЭАБП. 11. Мониторировать жизненно важные функции (кардиомонитор, пульсоксиметр, капнограф). 12. Госпитализировать после возможной стабилизации состояния; обеспечить проведение лечения (включая реанимационные мероприятия) во время транспортировки в полном объеме. 13. Прекратить реанимационные мероприятия можно только в тех случаях, когда при использовании всех доступных методов отсутствуют признаки их эффективности в течение 30 мин. Следует иметь в виду, что начинать отсчет времени необходимо не от начала проведения СЛР, а с того момента, когда она перестала быть эффективной, т. е. через 30 мин полного отсутствия любой электрической активности сердца, полного отсутствия сознания и спонтанного дыхания. 59) КАРДИОГЕННЫЙ ШОК. Самый тяжелый вариант острой левожелудочковой недостаточности, связанный со значительным повреждением миокарда левого желудочка. Характеризуется тяжелой гипотензией (САД<80 мм рт.ст.) (у пациентов с гипертензией в анамнезе цифры АД могут быть выше), продолжающейся более 30 минут, выраженным снижением сердечного индекса (обычно < 1,8 л/мин/м2) и повышенным давлением наполнения (ДЗЛА > 18 мм рт.ст.), что ведет к органной гипоперфузии. Часто сочетается с кардиогенным отеком легких. Цель лечения – повышение АД. --- Пациента уложить, ножной конец приподнять. --- Оксигенотерапия (ингаляция 40-60 % кислородом 4-8 л/мин. через маску). --- При отсутствии застоя в легких и признаках гиповолемии – быстрая инфузия 200 мл ФР за 10 минут --- Допамин с начальной скоростью 2-10 мкг/кг*мин. При отсутствии эффекта скорость увеличивается каждые 5 минут до 20-50 мкг/кг*мин. Готовится путем добавления 400 мг допамина к 250 мл 0,9% раствора хлорида натрия. • Дозы до 5 мкг/л*мин улучшают почечный кровоток, • 5-10 мкг/л*мин обеспечивают позитивный инотропный эффект, • свыше 10 мкг/л*мин вызывают вазоконстрикцию. --- Добутамин – 250 мг растворяют в 10 мл ФР, доразводят до 50 мл и добавляют в 200 мл ФР. Инфузия со скоростью 2.5-10 мкг/кг*мин. Увеличение при необходимости на 2,5 мкг/кг*мин до максимальной 20 мкг/кг*мин. При появлении тошноты/рвоты, нарушений сердечного ритма скорость инфузии допамина/добутамина необходимо уменьшить. --- При отсутствии эффекта от допамина/добутамина, прогрессирующей гипотонии с САД <80 мм рт.ст. возможно введение адреналина (эпинефрин) в дозе 2-4 мкг в минуту в виде инфузии. Или норадреналина – 0,2-1,0 мкг/кг/мин. внутривенно капельно. --- После стабилизации САД выше 100 мм рт.ст. добавить внутривенно нитраты, начиная с малых доз. --- Морфин дробно по 2 мг (последний хорош и для адекватного обезболивания). --- Рассмотреть необходимость назначения аспирина (250-325 мг разжевать) И антикоагулянтов (гепарин 70 Ед на кг массы тела, не более 4000 ЕД). --- Тщательное мониторирование АД, ЧСС, аритмий, диуреза. 60) ФЕОХРОМОЦИТОМНЫЙ КРИЗ. Учитывая, что при катехоламиновом кризе сохраняется постуральная реакция, следует немедленно поднять головной конец постели, чтобы вызвать ортостатическое снижение уровня артериального давления у больного. Рекомендуется одномоментно вводить 2—4 мг тропафена каждые 5 мин до купирования криза. Если цель достигнута, адренолитики в такой же дозе продолжают вводить каждые 2 или 4 ч (в зависимости от изменения уровня артериального давления) в течение суток. Затем переходят к приему адренолитиков внутрь и не отменяют их до операции. При выраженной тахикардии, нередко сопровождаемой аритмией, вводят бета-адреноблокаторы. Последние обладают выраженным инотропным действием и могут вызвать блокаду сердца или острую сердечную недостаточность, поэтому их применение обязательно сопровождается мониторным наблюдением. Внутривенно вводят 20—40 мг препарата в течение 5— 10 мин, а внутрь применяют 80—100 мг каждые 4—6 ч. Бета-адреноблокаторы следует применять только после введения альфа-адреноблокаторов (тропафена). Несоблюдение этого условия может вызвать еще большее повышение уровня артериального давления. У больных, которым предстоит хирургическое удаление феохромоцитомы, риск развития катехоламинового криза во время операции можно уменьшить следующей подготовкой: --- За 3 дня до операции ежедневно - инфузии бензамина (0,5 мг/кг в 250 мл 5% глюкозы за 2 ч). --- После первой инфузии назначается анаприлин по 40 мг 3 раза в день. 61) АНГИОНЕВРОТИЧЕСКИЙ ОТЁК. Это локальный отек дермы, подкожной клетчатки и слизистых, возникающий вследствие многих причин и реализующийся различными механизмами. Лечение. --- прекратить введение аллергена; --- при пищевой аллергии принять внутрь солевое слабительное, энтеросорбенты, --- выполнить очистительную клизму, промывание желудка; --- в/в или в/м ввести антигистаминные препараты (димедрол 1%-1мл; тавегил 2%-2 мл) --- внутривенно или внутримышечно ввести преднизолон 1 мг на кг; --- при нарастающем отёке гортани провести интубацию или коникотомию. --- в случае реакции на ЛС, введенное парентерально, или при укусах насекомых — наложение жгута выше места инъекции (или укуса) на 25 мин (каждые 10 мин необходимо ослаблять жгут на 1-2 мин); --- к месту инъекции или укуса прикладывается лед или грелка с холодной водой на 15 мин; --- обкалывание в 5-6 точках 0,5 мл 0,1% адреналином с 4,5 мл ФР. --- Антигистаминные препараты: димедрол 1%-1мл; тавегил 2%-2 мл --- Глюкокортикоиды: преднизолон из расчета 1 мг на кг или дексаметазон 8-12 мг Лечение больных в остром периоде должно быть комплексным, оно направлено на: • ликвидацию аллергической реакции, • уменьшение отека, • снижение чувствительности организма к гистамину. При развитии отека гортани пациенту необходимо немедленно ввести: --- подкожно 0,1% раствор адреналина в дозе, соответствующей возрасту (0,3-0,5-0,8 мл); --- в/в или в/м один из антигистаминных препаратов (дипразин, димедрол, супрастин и др.), --- внутривенно гидрокортизон (75-125 мг) или преднизолон (30-60 мг). 62) ЛЕЧЕНИЕ АНАФИЛАКТИЧЕСКОГО ШОКА. • Прекратить поступление аллергена в организм. • Уложить больного с приподнятым ножным концом, обеспечить проходимость ВДП и доступ кислорода. • Выше места введения медикамента или ужаления по возможности наложить жгут. • Обеспечить поступление к больному свежего воздуха или ингалировать кислород. Кислород поступает через маску, носовой катетер или через воздуховодную трубку, которую устанавливают при сохранении спонтанного дыхания и отсутствии сознания. • Сохранить или обеспечить венозный доступ. • Мониторировать АД, пульс, частоту дыхательных движений. При отсутствии возможности подсоединить монитор измерять АД, пульс вручную каждые 2-5 минут. • Необходимо быть всегда готовым к проведению сердечно-легочной реанимации. При остановке дыхания и кровообращения проводить наружный массаж сердца, прием Сафара и ИВЛ. • У больных с нарушением проходимости дыхательных путей вследствие отека глотки и гортани необходимо интубировать трахею. В случаях невозможности или затруднений при интубации необходимо выполнить коникотомию. Перевод больных на искусственную вентиляцию легких (ИВЛ) показан при отеке гортани и трахеи, некупируемой гипотонии, нарушении сознания, стойком бронхоспазме с развитием дыхательной недостаточности, не купирующемся отеке легких. Медикаментозное лечение. Сосудосуживающая терапия: • раствор адреналина гидрохлорида 0,1%: в/м в середину передне-латеральной поверхности бедра, 0,3-0,5 мл, при необходимости введение эпинефрина можно повторить через 5-15 минут; • при неэффективности проводимой терапии: в/в струйно, дробно, в течение 5-10 минут: 1 мл 0,1% раствора разводят в 10 мл 0,9% раствора хлорида натрия); Введение прессорных аминов с целью повышения АД (в/в капельно): • Допамин (в/в капельно): 400 мг растворяют в 500 мл 0,9% раствора натрия хлорида или 5% раствора глюкозы с начальной скоростью введения 2-20 мкг/кг/мин, титруя дозу. Инфузионная терапия: • декстран, средняя молекулярная масса 35000-45000 Дальтон; • раствор натрия хлорида 0,9%, 1-2 литра (5-10 мл/кг впервые 5-10 минут). Гормональная терапия: в начальной дозе: • дексаметазон 8-32 мг в/в капельно; • преднизолон 90-120 мг в/в струйно; Бронхолитическая терапия. Применение блокаторов Н1-гистаминовых рецепторов возможно только на фоне полной стабилизации гемодинамики и при наличии показаний: клемастин 0,1%-2 мл внутривенно или внутримышечно. При сохраняющемся бронхообструктивном синдроме: • аминофиллин внутривенно струйно медленно 5-6 мг/кг 2,4% раствора в течение 20 мин; • внутривенно капельно 0,2-0,9 мг/кг в час (до устранения брохоспазма). Ингаляционная терапия: • раствор сальбутамола 2,5 мг/2,5 мл (через небулайзер); • увлажненный кислород (под контролем SpO2). 63) КЕТОАЦИДОТИЧЕСКАЯ КОМА. --- Перед началом терапии промывают желудок раствором гидрокарбоната натрия. --- Для контроля функции почек и учета диуреза вводят мочевой катетер. --- С целью улучшения оксигенации тканей налаживают вдыхание кислорода. --- Учитывая гипотермию, больного необходимо тепло укрыть, а растворы вводить подогретыми. Важное прогностическое значение (особенно в состоянии комы) имеет оценка реакции зрачков на свет. Слабая реакция или полное ее отсутствие свидетельствует о развившихся структурных изменениях в стволе мозга и низкой вероятности благоприятного исхода заболевания. • Регидратация: ФР и 5–10% раствор глюкозы. В течение первого часа внутривенно капельно вводят 1 л 0,9% раствора NaCl. В течение следующих двух часов от начала терапии ежечасно вводят по 500 мл ФР. В последующие часы скорость введения жидкости обычно не должна превышать 300 мл/ч. После глюкозы ниже 14 ммоль/л ФР заменяют на 5 – 10% раствор глюкозы. • Инсулинотерапию начинают сразу после постановки диагноза кетоацидоза. Используют инсулин короткого действия (Актрапид НМ, Хумулин Р). До снижения уровня гликемии ниже 14,0 ммоль/л инсулин вводят только внутривенно капельно. Доза инсулина в первый час лечения составляет 10 ЕД в/в струйно или 20 ЕД в/м. В последующем ежечасно вводят в среднем по 6 ЕД инсулина короткого действия в/м. При достижении уровня гликемии 12 – 14 ммоль/л дозу вводимого инсулина уменьшают в 2 раза. • Восстановление электролитного баланса является важным компонентом комплексного лечения. Обычно введение КCl начинают через 2 ч от начала инфузионной терапии. --- При уровне калия ниже 3 ммоль/л необходимо вводить 3 г/ч (сухого вещества), --- При 3 – 4 ммоль/л – 2 г/ч. --- При 4 – 5 ммоль/л – 1,5 г/ч, --- При 5 – 6 ммоль/л – 0,5 г/час. --- При 6 ммоль/л введение прекращают. • Очень важно осуществлять постоянное мониторирование изменений КОС. При достижении рН значения 7,0 введение гидрокарбоната следует прекратить. Используют 4% раствор гидрокарбоната натрия из расчета 2,5 мл на 1 кг фактической массы тела. • В целях профилактики воспалительных заболеваний назначаются антибиотики широкого спектра. • Для улучшения реологии - 5000 ЕД гепарина внутривенно под контролем коагулограммы. • При низком АД и других симптомах шока проводят терапию, направленную на повышение и поддержание АД и сердечной деятельности. После выведения больного из состояния кетоацидоза назначают щадящую диету, богатую углеводами, белками, калием. Жиры из рациона питания исключают минимум на неделю. 64) ГИПЕРОСМОЛЯРНАЯ КОМА. Принципы оказания неотложной помощи при данном состоянии аналогичны таковым при лечении кетоацидотической комы и заключаются в устранении дегидратации, гиповолемии и восстановлении нормальной осмолярности плазмы, а правильная инфузионная терапия при гиперосмолярной коме приобретает еще большее значение, чем при кетоацидозе. • Инфузионная терапия при гиперосмолярной коме. В течение 1-2 первых часов в/в капельно, быстро вводят 2-3 литра 0,45% хлорида натрия, В последующем переходят на инфузию изотонического раствора Продолжают его введение на фоне инсулинотерапии до глюкозы 12-14 ммоль/л. После этого переходят на в/в введение 5% раствора глюкозы с назначением инсулина. Довольно часто для купирования дегидратации у данной группы больных требуются очень большие объемы жидкости в размере до 15-20 л/24 часа. Естественно, что инфузионная терапия должна включать в себя и коррекцию уровня электролитов. Учитывая, что при данной патологии отсутствует кетоацидоз, а следовательно, нет и метаболического ацидоза, использование буферных растворов не показано. При проведении лечения данной патологии врача не должны смущать исходные крайне высокие величины уровня глюкозы крови. Нужно всегда помнить о том, что гиперосмолярная кома возникает, как правило, у больных с легкой или средней степенью тяжести сахарного диабета, поэтому они очень хорошо реагируют на вводимый инсулин. Исходя из этого, не рекомендуется использовать большие дозы данного препарата, а пользоваться методом постоянной в/в инфузии малых доз инсулина, причем первоначальную рабочую дозу не следует увеличивать более 10 ЕД/час (0,1 ЕД/кг). 65) ЛАКТАЦИДОТИЧЕСКАЯ КОМА. Гиперлактатацидемия (лактатацидоз) — синдром неспецифический. Он может развиться не только при сахарном диабете, но и при ряде других тяжелых патологических состояний, когда создаются предпосылки для повышенного образования и накопления в крови и тканях молочной кислоты. При сахарном диабете может быть вызван алкогольным или другим поражением печени, часто связан с шоком. Применение бигуанидов у больных сахарным диабетом 2-го типа с выраженной гипоксией тканей, связанной с хронической сердечной недостаточностью, поражением печени, хроническими воспалительными заболеваниями легких, может привести к развитию лактатацидоза. Кетонурия у больного отсутствует или нерезко выражена, хотя определяется метаболический ацидоз. Возможно сочетание лактатацидоза с диабетическим кетоацидозом или даже с гиперосмолярной гипергликемией. Лактат плазмы повышается более 7 ммоль/л. Основные принципы лечения не отличаются от лечения при диабетическом кетоацидозе. Необходимо упомянуть некоторые особенности: • Инсулинотерапия не является основным методом лечения молочнокислой комы. • Ее проводят очень малыми дозами инсулина (около 2—4 ЕД/ч) внутривенно капельно • Сочетают с 5% раствором глюкозы в связи с невысокими уровнями гликемии. • Коррекцию дозы с ежечасным определением уровня гликемии. • Устранение ацидоза с помощью в/в введения 1—2 л 2,5% раствора бикарбоната натрия. • При ацидозе тяжелой степени - струйно медленно 45—50 мл 8,4% раствора бикарбоната натрия. В качестве вспомогательных мер борьбы с шоком используют: --- гидрокортизон, --- переливание крови, плазмозаменяющих растворов. --- перитонеальный диализ или гемодиализ. 66) ГИПОГЛИКЕМИЯ. Патологическое состояние, характеризующееся пониженным уровнем глюкозы крови и сопровождающееся нейрогенными (компенсаторной активацией вегетативной нервной системы) и нейрогликопеническими симптомами (нарушением функционирования центральной нервной системы). Гипогликемия, сопровождающаяся потерей сознания, является гипогликемической комой |
