УХОД ЗА БОЛЬНЫМИ. уход 37-48. 37. Оказание доврачебной помощи при гипертоническом кризе
 Скачать 0.8 Mb. Скачать 0.8 Mb.
|
1 2 37. Оказание доврачебной помощи при гипертоническом кризе. Гипертоническим кризом принято называть клинический синдром, который характеризуется ростом показателей артериального давления и сопровождается наличием церебральной и кардиальной симптоматики. Обстоятельства, провоцирующие гипертонический криз: · Нервное напряжение, физические перегрузки, бессонница или переутомление. · Неблагоприятные метеорологические условия. · Злоупотребление соленой пищей, кофе, спиртным. · Гормональные нарушение. · Внезапная отмена гипотензивных препаратов. Неотложная помощь 1. Пациента следует уложить в постель, обеспечить хороший доступ свежего воздуха и полный покой. 2.Под язык принять 2 таблетки Каптоприла по 25 мг. Можно добавить таблетку Фуросемида - 40 мг. 3.При повышенной нервной возбудимости дать капли Валокардина, валериану или пустырник (30-40 капель), глицин. 4. Давление в течение первых 2 часов недопустимо сбивать больше, чем на 25%. Стремительное падение АД опасно и чревато ишемическими нарушениями сердечной мышцы, головного мозга, почек. 5.Через полчаса перемерить давление. Если цифры остаются все еще высокими (выше 200 мм рт.ст.) необходимо вызвать скорую помощь. 38. Транспортировка пациента Транспортировка – перевозка и переноска больных к месту оказания медицинской помощи и лечения. Способ транспортировки больного из приёмного покоя в отделение определяет врач, проводящий осмотр. Средства передвижения (каталки, носилки) обеспечиваются простынями и одеялами. Последние необходимо менять после каждого употребления. Больные, которые передвигаются самостоятельно, из приёмного отделения поступают в палату в сопровождении младшего медицинского персонала (младшей медицинской сестры, санитарок или санитаров). Больных, которые не могут передвигаться, транспортируют в отделение на носилках или в кресле-каталке. Транспортировка больного на носилках вручную Оснащение: носилки. Нести больного на носилках следует без спешки и тряски, двигаясь не в ногу. Вниз по лестнице больного следует нести ногами вперёд, причём ножной конец носилок нужно приподнять, а головной – несколько опустить (таким образом достигается горизонтальное положение носилок). При этом идущий сзади держит ручки носилок на выпрямленных в локтях руках, идущий спереди – на плечах. Вверх по лестнице больного следует нести головой вперёд также в горизонтальном положении. При этом идущий впереди держит ручки носилок на выпрямленных в локтях руках, идущий сзади – на плечах. Перекладывание больного с носилок (каталки) на кровать Порядок перекладывания. 1. Поставить головной конец носилок (каталку) перпендикулярно к ножному концу кровати. Если площадь палаты небольшая, поставить носилки параллельно кровати. 2. Подвести руки под больного: один санитар подводит руки под голову и лопатки больного, второй – под таз и верхнюю часть бёдер, третий – под середину бёдер и голени. Если транспортировку осуществляют два санитара, один из них подводит руки под шею и лопатки больного, второй – под поясницу и колени. 3. Одновременно согласованными движениями поднять больного, вместе с ним повернуться на 90° (если носилки поставлены параллельно – на 180°) в сторону кровати и уложить на неё больного. 4. При расположении носилок вплотную к кровати, удерживать носилки на уровне кровати, вдвоём (втроём) подтянуть больного краю носилок на простыне, слегка приподнять его вверх и переложить больного на кровать. Перекладывание больного с кровати на носилки (каталку) Порядок перекладывания. 1. Поставить носилки перпендикулярно кровати, чтобы их головной конец подходил к ножному концу кровати. 2. Подвести руки под больного: один санитар подводит руки под голову и лопатки больного, второй – под таз и верхнюю часть бёдер, третий – под середину бёдер и голени. Если транспортировку осуществляют два санитара, один из них подводит руки под шею лопатки больного, второй – под поясницу и колени. 3. Одновременно согласованными движениями поднять больного, вместе с ним повернуться на 90° в сторону носилок и уложить на них больного. Усаживание больного в кресло-каталку Порядок усаживания. 1. Наклонить кресло-каталку вперёд и наступить на подножку кресла. 2. Предложить пациенту встать на подножку и усадить его, поддерживая, в кресло. Проследить, чтобы руки пациента занимали правильное положение – во избежание травмы они не должны выходить за подлокотники кресла-каталки. 3. Вернуть кресло-каталку в правильное положение. 4. Осуществить транспортировку. Выбор способа транспортировки  39. Химический метод стерилизации. Химический метод — обеззараживание инструментов и изделий различными химическими средствами. Этот метод особенно ценен для обработки изделий, изготовленных из термолабильных материалов (к примеру, из стекла, пластмасс или резины). Для проведения стерилизации используют контейнер, который наполняют раствором химического средства. В наполненную емкость полностью погружают использованные инструменты, при этом они не должны лежать плотно друг к другу. Время экспозиции зависит от используемого химического средства и может составлять от 60 до 600 минут. По завершению обработки инструменты вынимают стерильными пинцетами и промывают в стерильной воде. Обработанные изделия хранят в стерильных контейнерах не более трех дней. 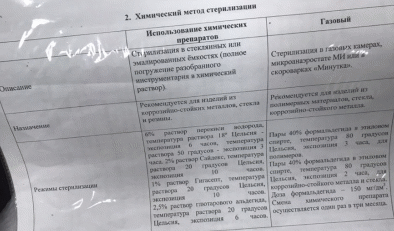  40. Физиотерапевтические процедуры Физиотерапия (греч. physis - природа, природные свойства) - область клинической медицины, изучающая лечебные свойства природных и искусственно создаваемых физических факторов и разрабатывающая способы их применения для лечения и профилактики болезней, а также для медицинской реабилитации Применение холодного компресса (примочек). Цель: остановить кровотечение, уменьшить кровоподтёки, снизить температуру. Показания: носовые кровотечения, высокая температура, свежие ушибы и др. Противопоказания: старые ушибы, кожные заболевания и повреждения кожи. Проблемы пациента: обострение хронических заболеваний, обратный эффект, переохлаждение. Оборудование: емкость с водой – не выше 12˚, желательно с холодильника; 2 полотенца; салфетки. 1. Подготовка к процедуре. Уточнить у пациента понимание цели и хода предстоящей процедуры. Вымыть руки. Подстелить под голову пациента непромокаемую пелёнку. 2. Выполнение процедуры. Сложить оба полотенца в несколько слоев, положить в емкость с холодной водой. Отжать одно полотенце и расправить. Положить на нужный участок тела на 2–3 мин. Снять полотенце через 2-3мин. и погрузить его в холодную воду. Отжать второе полотенце, расправить и положить на кожу на 2-3 мин. Повторять процедуру в течение назначенного врачом времени (от 5 до 60 мин.). ЗАПОМНИТЕ! При выполнении этой процедуры вы не должны отлучаться от пациента. Применение пузыря для льда Цель: остановить и предотвратить кровотечение, кровоподтёки, снизить температуру, замедлить развитие острых воспалительных процессов. Показания: кровотечения, кровоподтеки, кровохарканье; черепно-мозговые травмы, сотрясение головного мозга; свежие ушибы, травмы без повреждений кожи; гнойные воспалительные процессы; после родов, абортов, после операций; ошибочное введение лекарственных средств. Противопоказания: коллаптоидные состояния, шок; хронические воспалительные заболевания; повреждения кожных покровов; общее истощение; туберкулез. Проблемы: обострение хронических воспалительных процессов; обратный эффект 3.отморожение верхних слоев кожи; переохлаждение Оснащение: кубики льда; пузырь для льда; пеленка или салфетка, холодная вода. Положить кусочки льда в пузырь. Налить немного холодной воды. Положить пузырь на гладкую поверхность и закрыть крышку Обернуть пузырь пеленкой и положить на нужное место Держать 1,5 - 2 часа по 20 мин с перерывами 10 - 15 минут. Примечание: пузырь со льдом можно держать и более длительное время (по назначению врача), но не забывать - по 20минут с 10 - 15 минутными перерывами, подкладывая кусочки льда и отливать лишнюю воду. Применение горячего компресса Цель: для снятия болей, ускорение рассасывания старых воспалительных процессов Показания: суставные боли без отёков; старые воспалительные процессы; старые ушибы. Противопоказания: гнойные воспалительные процессы; свежие ушибы, травмы, повреждения кожи; кровоподтеки, кровоизлияния; новообразования; отеки. Проблемы: ожоги, обострение хронических заболеваний. Горячий компресс вызывает интенсивное местное усиление кровообращения, что оказывает выраженное рассасывающее и болеутоляющее действие. Горячий компресс, как и припарки, применяют редко, в основном в домашних условиях. Оснащение: емкость с водой (60˚-70˚); салфетка, сложенная в 8 слоёв; клеёнка, на 2см больше салфетки со всех сторон; полотенце; теплый шарф; часы. 1.Подготовка к процедуре. Уточнить у пациента понимание цели и хода предстоящей процедуры. Вымыть руки. 2. Выполнение процедуры. Положить на кровать под поврежденную конечность клеёнку, сверху неё – пеленку. Сложенную в 8 слоев салфетку смочить в воде (60˚-70˚), отжать, расправить и плотно приложить к телу. Салфетку накрыть клеёнкой, сверху наложить слой ваты, а затем обернуть шерстяным шарфом или платком (каждый последующий слой должен быть больше предыдущего на 1,5 – 2см.). Вымыть руки. Снять компресс (время определяет врач). 3. Завершение процедуры. Вытереть насухо кожу и наложить сухой компресс. Вымыть руки. Сделать запись о выполненной процедуре и о реакции пациента в «Медицинской карте стационарного больного». Согревающий компресс Согревающий компресс может быть сухим и влажным. Согревающие компрессы бывают водные и полуспиртовые, но водные компрессы давно устарели. ЗАПОМНИТЕ! лекарственные средства, применяемые для компресса, могут вызыватьраздражения, поэтому кожу перед применением компрессов необходимо смазатьдетским кремом или вазелиновым маслом. Постановка согревающего компресса Цель: для снятия болей,ускорение рассасывания старых воспалительных процессов Показания: местные воспалительные процессы кожи и подкожно-жировой клетчатки, воспалительные процессы суставов, воспаление среднего уха, а также старые ушибы (через сутки после травмы). Противопоказания: отеки, гнойные процессы, свежие ушибы, кровоподтеки, повреждения кожи, кожные заболевания, острые воспалительные процессы, высокая лихорадка, аллергические реакции. Проблемы: аллергические реакции, раздражения кожи, обострения хронических воспалительных заболеваний, химические ожоги. Оснащение: спирт этиловый 45˚ (или емкость с теплой водой 40˚-45˚); бинт; салфетка, сложенная в 8 слоёв; компрессная клеёнка на 2см больше салфетки; ватная подушечка, так же со всех сторон больше клеёнки на 2см. 1. Подготовка к процедуре. Уточнить у пациента понимание цели и хода предстоящей процедуры. Вымыть руки. Подготовить салфетку нужного размера. Вырезать кусок компрессной клеёнки – на 2см больше салфетки со всех сторон. Приготовить ватную подушечку – на 2см больше компрессной клеёнки, сложить слои – вата, затем компрессная клеёнка. Смочить салфетку в 45˚ спирте (или в теплой воде), слегка отжать и положить сверху компрессной клеёнки (правило «Лесенки» - каждый последующий слой должен быть больше предыдущего на 1,5 – 2см). 2. Выполнение процедуры. Все слои компресса положить на нужный участок кожи (салфетка, клеёнка, слой ваты). Зафиксировать компресс бинтом в соответствии с требованиями десмургии, чтобы он плотно прилегал к коже. Напомнить пациенту, что компресс поставлен на 4-6 часов (полуспиртовый) и на 6 - 8 часов (водный). Проверить качество наложения компресса, для этого через 1,5-2 часа под компресс подсунуть палец и если салфетка сухая, то компресс надо переделать, если нет – подтянуть. Вымыть руки. 3. Завершение процедуры. Снять компресс через положенное время. Вытереть кожу и наложить сухую повязку. Вымыть руки. Сделать отметку о выполнении процедуры и реакции пациента в «Медицинской карте стационарного больного».    ГРЕЛКА Грелка (сухое тепло) – чаще всего применяют резиновые грелки различной формы, емкостью от 1 до 3литров, реже – электротермические (термофоры), работающие от электросети, но в больницах электрогрелки не применяют. Применение грелки Цель: для снятия болей, отёков, ускорение рассасывания старых воспалительных процессов, для согревания тела. Показания: хронические вялотекущие воспалительные процессы в стадии рассасывания; для согревания тела при лихорадке (1-ый период); после инъекций; коллаптоидные состояния; спазм моче- и желчевыводящих путей и др. дуоденальное зондирование; постинъекционные инфильтраты; гипертония (к ногам для отвлечения крови от мозга) горчичники; ёмкость с водой 40˚- 45˚ (не выше); пеленка; салфетки. 1. Подготовка к процедуре. Уточнить у пациента понимание цели и хода предстоящей процедуры, проверить состояние кожи пациента. Вымыть руки. Проверить качество горчичников и их срок годности. Опустить изголовье кровати. Помочь пациенту лечь на живот (при постановке горчичников на спину) и попросить пациента охватить руками подушку (голова повернута в сторону). 2. Выполнение процедуры. Погрузить горчичники в теплую воду на несколько секунд. Плотно и компактно приложить к коже стороной, покрытой горчицей. Уложить нужное количество на теле. Укрыть пациента пеленкой, а затем одеялом.  3. Завершение процедуры. Снять горчичники через 5-15 мин.(под контролем кожи) и положить в лоток для использованного материала. Смочить салфетку в теплой воде и протереть спину пациента (если горчичники были не защищенные). Вытереть кожу насухо, помочь пациенту надеть нижнее бельё, укрыть одеялом, которое нельзя снимать 20-30 мин. Вымыть руки. Сделать отметку в «Медицинской карте». Применение банок Цель: снять острые воспалительные процессы, снизить артериальное давление. Показания:острые воспалительные процессы верхних дыхательных путей;миозиты, радикулиты, остеохондрозы;гипертония (вдоль позвоночника в шахматном порядке отступя от позвоночника 1 – 1,5см.). Противопоказания: туберкулез, новообразования, кровохарканье, кровотечения, свежие ушибы и травмы грудной клетки, аллергические реакции, повреждения кожи и заболевания кожи. Банки нельзя ставить: на места с повышенным волосяным покровом; на лопатки (при слабой подкожно-жировой клетчатке); на молочные железы и сердце; на позвоночник; на почки; на родинки. Проблемы: ожоги, аллергические реакции, травмирование, омертвение кожи (появление волдырей, заполненных серозной жидкостью), обострение хронических заболеваний. Оснащение: салфетки; лоток с 20-25 банками; полотенце; вазелин; часы; вата; спички; зажим; спирт 95˚. 1. Подготовка к процедуре. Уточнить у пациента понимание цели и хода предстоящей процедуры, вымыть руки. Опустить изголовье кровати, помочь пациенту лечь на живот, (при постановке банок на спину), предложить повернуть голову на бок, руками обхватить подушку Длинные волосы пациента (пациентки) на голове прикрыть пеленкой. Нанести на кожу пациента вазелин, вытереть руки салфеткой от вазелина. Сделать плотный фитиль, надежно закрепив его на зажиме. 2. Выполнение процедуры. Смочить фитиль спиртом, излишки – отжать, флакон закрыть крышкой и отставить в сторону, стряхнуть остатки спирта с фитиля, вытереть салфеткой руки. Поджечь фитиль, взять в одну руку 1 – 2 банки, затем другой рукой быстрым движением внести горящий фитиль в банку на 0,5-1см (банку следует держать недалеко от тела пациента) и быстрым движением приложить к коже. Таким образом, компактно, поставить нужное количество банок. Проверить качество постановки банок, проведя по ним рукой, и если какая-то банка упала, то ее надо поставить. Прикрыть пациента пеленкой, затем одеялом и попросить его оставаться в постели в течение 15-20 мин. Вымыть руки. 41.Пролежни Пролежень (лат. decubitus) — некроз мягких тканей в результате постоянного давления, сопровождающегося местными нарушениями кровообращения и нервной трофики. Давление в области костных выступов, трение и срезывающая (сдвигающая) сила приводят к пролежням. Длительное (более 1-2 ч) действие давления приводит к обструкции сосудов, сдавлению нервов и мягких тканей. В тканях над костными выступами нарушаются микроциркуляция и трофика, развивается гипоксия с последующим развитием пролежней. Повреждение мягких тканей от трения возникает при перемещении пациента, когда кожные покровы тесно соприкасаются с грубой поверхностью. Трение приводит к травме как кожи, так и более глубоких мягких тканей. Повреждение от сдвига возникает в том случае, когда кожные покровы неподвижны, а происходит смещение тканей, лежащих более глубоко. Это приводит к нарушению микроциркуляции, ишемии и повреждению кожи, чаше всего на фоне действия дополнительных факторов риска развития пролежней МЕСТА ПОЯВЛЕНИЯ ПРОЛЕЖНЕЙ В зависимости от расположения пациента (на спине, на боку, сидя в кресле) точки давления изменяются. На рисунках (см. п.03) наиболее и наименее уязвимые участки кожи больного. Чаще всего в области: ушной раковины, грудного отдела позвоночника (самого выступающего отдела), крестца, большого вертела бедренной кости, выступа малоберцовой кости, седалищного бугра, локтя, пяток. Реже в области: затылка, сосцевидного отростка, акромиального отростка лопатки, ости лопатки, латерального мыщелка, пальцев стоп. Клиническая картина различна при разных стадиях развития пролежней: 1 стадия: устойчивая гиперемия кожи, не проходящая после прекращения давления; кожные покровы не нарушены. 2 стадия: стойкая гиперемия кожи; отслойка эпидермиса; поверхностное (неглубокое) нарушение целостности кожных покровов (некроз) с распространением на подкожную клетчатку. 3 стадия: разрушение (некроз) кожных покровов вплоть до мышечного слоя с проникновением в мышцу; могут быть жидкие выделения из раны. 4 стадия: поражение (некроз) всех мягких тканей; наличие полости, в которой видны сухожилия и/или костные образования. 42. Анатомо- физиологические особенности детского организма при организации ухода за детьми Значение некоторых анатомо-физиологических особенностей детского организма при организации ухода за детьми: + Волнообразное течение процессов роста и развития ребенка Наиболее интенсивно увеличиваются масса и длина тела в первый год жизни, в периоды первого (5—8 I лет) и второго (12—15 лет) физиологических вытяжений,что вызывает необходимость адекватного и рационального питания, учета величины учебно-психологических и физических нагрузок в зависимости от возраста ребенка. Нервно-психическое развитие ребенка. В течение первых 3—4 лет особенно быстро нарастает масса мозга, хотя в функциональном отношении деятельность нервной системы еще несовершенна. Вследствие этого движения новорожденного беспорядочны, некоординированны, нецеленаправленны. На протяжении всего первого года жизни происходит развитие координации движений различных мышечных групп. Совершенствование и усложнение движений продолжаются на протяжении всего детства. Своевременному формированию движений способствуют систематические занятия с детьми, правильный подбор игрушек в соответствии с возрастом ребенка. Имеют также большое значение массаж, гимнастика. Кожа и слизистые оболочки ребенка очень нежные и легко ранимы. Защитная функция кожи недостаточна, так как вследствие слабого развития и легкой слущиваемости рогового слоя на коже могут образовываться микродефекты типа ссадин, являющиеся входными воротами инфекции. Поэтому медицинский работник при работе с детьми должен строго соблюдать следующие правила: 1) ногти на руках должны быть коротко подстрижены, чтобы не повредить кожу ребенка; 2) руки должны быть тщательно вымыты. В целях профилактики инфекционных заболеваний после общения с одним ребенком нужно вновь вымыть руки и лишь затем можно заниматься другим малышом; 3) все украшения необходимо с себя снять. Дыхательная функция кожи: у ребенка кожное дыхание происходит значительно интенсивнее, чем у взрослого. Поэтому для детской одежды, пеленок, постельного белья непригодны слишком плотные ткани, препятствующие дыханию через кожу. Гигиенический уход за кожей и слизистыми оболочками у детей чрезвычайно важен. Нужно постепенно приучать ребенка с малых лет самостоятельно мыть руки, умываться и т.д. Особенности кожи и слизистых оболочек определяют необходимость специально подбирать состав наружных лекарственных средств и их дозировку. Это обусловлено повышенной проницаемостью кожи, особенно у детей раннего возраста. Костная система. Кости у детей раннего возраста мягкие, легко деформируются. На протяжении первых 5 лет жизни происходят постоянный рост и перестройка костной ткани. По строению длинные трубчатые кости начинают походить на кости взрослого человека лишь после того, как ребенок научится устойчиво ходить. Но даже у детей школьного возраста при использовании неправильно подобранной по высоте мебели (парты, стола, стула) легко возникают нарушения осанки в виде искривления позвоночника (например, школьный кифосколиоз). Поэтому важно правильно подбирать мебель для детей различных возрастных групп. Правильное развитие костной системы зависит от характера питания, времени пребывания на открытом воздухе, характера инсоляции. С первых месяцев жизни нужно тщательно выполнять правила ухода за детьми, чтобы избежать травм. Например, когда переворачивают ребенка, следует осторожно брать его за руку (за плечо) и бедро. Запрещается поворачивать ребенка, взявшись только за ногу. Когда ребенка ведут за руку, нельзя допускать быстрых и резких движений, чтобы не вывихнуть ему руку. Дыхательная система (органы дыхания) с момента рождения ребенка продолжает свое развитие. Дыхание у детей значительно чаще, чем у взрослых. Это объясняется большей потребностью детей в кислороде (вследствие недоразвития альвеол в ацинусах), что достигается не увеличением глубины дыхания, а его учащением. Имеет значение и горизонтальное расположение ребер. У детей до 2 лет переднезадний и поперечный размеры грудной клетки почти одинаковые, поэтому дыхание осуществляется в основном за счет движения диафрагмы (брюшной тип дыхания). Благодаря особенностям развития языка (язык при рождении относительно большой и заполняет почти всю ротовую полость, что является приспособлением для сосания) дыхание через рот у детей затруднено. Дети дышат исключительно через нос, ходы которого узкие, а слизистая оболочка очень нежная и имеет хорошее кровоснабжение. Поэтому важное значение приобретает уход за полостями носа. Даже легкий ринит (воспаление слизистых оболочек носа) может вызвать нарушение дыхания. Важно помнить, что дыхание через нос обеспечивает очищение, увлажнение и нагревание вдыхаемого воздуха. Длительное дыхание через рот способствует более частым простудным заболеваниям и поражениям нижних отделов дыхательной системы, а это в конечном счете может привести к задержке развития ребенка. У детей младшего возраста относительно узкий просвет гортани, трахеи, бронхов, что создает определенные предпосылки для более тяжелого течения болезней органов дыхания. По этой же причине при воспалении дыхательных путей (ларингит, трахеит, бронхит), как правило, затруднено прохождение воздушной струи (обструктивный синдром), что представляет опасность для жизни. Поэтому при уходе за детьми, особенно новорожденными и первого года жизни, следует надевать марлевую маску, чтобы предохранять их от заражения и заболеваний, поскольку большинство болезней органов дыхания у детей — это вирусные или бактериальные инфекции. Для обеспечения нормального дыхания важно соблюдать принцип свободного пеленания, а также необходимо укладывать ребенка в кровать с возвышенным головным концом. Сердечно-сосудистая система. Небольшие размеры полостей сердца. Неравномерное увеличение полостей на протяжении периода детства. Большая частота сердечных сокращений у детей раннего возраста.Относительно небольшой объем левого желудочка при относительно большом просвете аорты и значительной эластичности стенок артерий обусловливают низкое артериальное давление, свойственное детям. Пищеварительная система. Полость рта невелика, слизистая оболочка рта нежная, обильно кровоснабжается. Слюноотделение до 3 мес незначительное, а в дальнейшем становится обильным. Только к году ребенок способен заглатывать всю образующуюся слюну. Первые зубы у ребенка появляются к 6 мес. В возрасте 1 года ребенок имеет 8 молочных зубов. К 2 годам ребенок имеет 20 молочных зубов. С 5 лет появляются первые большие коренные зубы (моляры), а с 6—7 лет происходит постепенная замена молочных зубов на постоянные. Обычно к 12 годам все зубы у ребенка постоянные. Лишь третьи моляры (зубы мудрости) прорезываются в более позднем возрасте. В первые месяцы жизни недопустимо протирание полости рта (можно повредить нежную слизистую оболочку). После появления молочных зубов следует приучать ребенка чистить их перед сном. Просвет пищевода с возрастом увеличивается, что определяет диаметр зондов и эзофагогастроскопов, используемых для исследований. Желудок у детей при рождении маленький (30—35 мл). Его физиологический объем после начала кормления быстро увеличивается и к концу первого года жизни ребенка желудок вмещает 200—250 мл. Это необходимо учитывать при определении количества пищи, которое следует давать ребенку в одно кормление. У детей первых лет жизни отмечается функциональная и анатомическая недостаточность кардиального сфинктера желудка, причем формирование его завершается лишь к 8 годам. Пилорическая часть желудка, наоборот, функционально хорошо развита уже при рождении, что при относительно слабо развитой кардиальной части позволяет сравнивать желудок ребенка первых месяцев жизни с открытой бутылкой. Если учесть, что место выхода из желудка (antrum pyloricum) при горизонтальном положении ребенка расположено выше, чем дно желудка (fundus ventriculi), то становится понятна склонность детей к срыгиванию и легкому возникновению рвоты. Поэтому первые месяцы жизни после кормления ребенка держат вертикально или кладут в кровать с возвышенным головным концом (под углом 60*). Кислотность желудочного содержимого и активность ферментов (пепсинов) при рождении низкие и после 6 мес — 1 года постепенно увеличиваются. Длина тонкой кишки относительно длины тела у детей больше, чем у взрослого человека. Это является компенсаторным приспособлением, так как вследствие низкой активности желудочных ферментов ведущую роль в процессе пищеварения выполняет тонкая кишка. Все эти особенности определяют характер пищи, которая используется для кормления детей. Толстая кишка у детей первого года жизни недоразвита, относительно короткая, что обусловливает частые дефекации. В то же время подслизистый слой прямой кишки хорошо выражен, но он слабо фиксирует слизистую оболочку, это является причиной выпадения последней при неустойчивом стуле (понос, запор) у детей раннего возраста. +К рождению ребенка поджелудочная железа анатомически уже сформирована, однако ее внешнесекреторная функция несовершенна. В соке поджелудочной железы в : яервые 3 мес активность амилазы, трипсина и липазы, участвующих в переваривании крахмала, белка и жира, низкая. В то же время эндокринная функция поджелудочной железы (выделение гормона инсулина) достаточна. После введения в рацион прикорма внешнесекреторная функция достигает величин, свойственных взрослому человеку. Мочевыделительная система. Почки к рождению еще не полностью развиты. Поэтому у детей первых 2—3 лет жизни процессы фильтрации протекают на более низком уровне, что следует учитывать при выборе водного режима. При перегрузке водой легко возникает задержка жидкости в организме. Снижена также концентрационная способность почек: моча у детей первого года жизни имеет низкую относительную плотность. Повышена проницаемость клубочков, что проявляется возникновением глюкозурии (наличие глюкозы в моче), протеинурии (наличие белка в моче) и даже появлением в моче форменных элементов крови (эритроцитов и лейкоцитов). В то же время почки плохо выводят из организма ионы натрия, поэтому необходимо ограничивать количество поваренной соли. Постепенно к 2-летнему возрасту основные показатели, характеризующие функциональное состояние почек, начинают приближаться к таковым взрослого человека. Мочевые пути к рождению ребенка сформированы полностью, но их нежная слизистая оболочка легко воспаляется при попадании патогенных микроорганизмов. Гигиенические навыки ребенка становятся важнейшими элементами, предупреждающими развитие воспаления мочевыводящих путей. Особенно это касается девочек, которых следует приучать к систематическому уходу за гениталиями (подмывание после каждого акта дефекации). Число мочеиспусканий у детей первого года жизни составляет 10—20 раз в сутки,у детей 2—3 лет — 8—10 раз в сутки, у детей школьного возраста — 5—7 раз в сутки. Количество выделяемой мочи зависит главным образом от количества выпитой жидкости. Периферическая кровь. Сразу после рождения кровь характеризуется повышенным содержанием гемоглобина и эритроцитов; их количество в первые дни после рождения снижается и цифры стабилизируются. Гемоглобин и количество эритроцитов соответственно на уровне 125—135 г/л и 4—5 х 1012/л. Для поддержания такого количества гемоглобина и эритроцитов на постоянном уровне большое значение имеет характер питания, нарушение которого нередко служит причиной развития железодефицитной анемии. 43. Первая помощь при травматических повреждениях Первая неотложная помощь при разрыве связок: Обеспечивают покой и неподвижность конечности, при этом желательно держать ее приподнятой, чтобы не развивался отек. По мере возможности каждые полчаса на 15 минут прикладывать лед. Делать это следует осторожно, чтобы не нарушить кровообращение. Сустав фиксируется эластичным бинтом или трубчатой компрессионной повязкой. Пострадавшему дается обезболивающее лекарство. Неотложная помощь при вывихах производится в строгом порядке: Предоставить покой пострадавшему, убедить его не двигать конечностью. Что-нибудь холодное завернуть в ткань и приложить на 20 минут к месту вывиха. Дать обезболивающее. Вызвать скорую или самостоятельно доставить человека в больницу при условии, чтобы конечность оставалась неподвижной. При оказании первой медицинской помощи при переломах следует предпринять следующие действия: пострадавшему необходимо наложить на поврежденную конечность тугую фиксирующую повязку, используя в качестве шины любые подручные средства, такие как твердый картон, палки, дощечки и многое другое. Шины необходимо накладывать с нескольких сторон, например, на передней поверхности травмированных рук или ног и сбоку, таким образом, максимально эффективно предупреждается любое нежелательное движение на месте перелома. при наложении фиксирующей повязки необходима прокладка из мягкого материала, например из ваты. Сама повязка должна туго фиксироваться бинтом. Повязка должна захватывать, по крайней мере, два сустава поврежденной конечности, а именно суставы находящиеся выше и ниже мест перелома кости. при переломе бедра нужно чтобы пострадавший обязательно был в горизонтальном положении. в случае открытого перелома, в первую очередь следует остановить кровотечение, наложив на рану тугую стерильную повязку и твердо зафиксировать травмированную часть тела. Категорически запрещено вправлять в отрытую рану части раздробленных костей, самостоятельно удалять из раны инородные тела, глубоко погруженные в нее. Затем, следует незамедлительно вызвать скорую медицинскую помощь. 44. Этические принципы при организации и осуществлении ухода за больными Принцип милосердия гласит: “Я принесу добро пациенту, или, по крайней мере, не причиню ему вреда”. Милосердие подразумевает чуткое и внимательное отношение к пациенту, выбор методов лечения пропорциональных тяжести состояния, готовность и способность пациента справиться с предписанным медицинским вмешательством. Главное, чтобы любое действие медицинского работника было направлено во благо конкретного пациента! Принцип автономии требует уважения к личности каждого пациента и его решениям. Каждый человек может рассматриваться только как цель, но не как средство ее достижения. С принципом автономии связаны такие аспекты оказания медицинской помощи, как конфиденциальность, уважение к культуре, религии, политическим и иным убеждениям пациента, информированное согласие на медицинское вмешательство и совместное планирование и осуществление плана ухода, а также самостоятельное принятие пациентом решений, либо принятие решений законным представителем данного пациента. Принцип справедливости/не причинения вреда требует равного отношения медицинских работников и оказания равноценной помощи всем пациентам вне зависимости от их статуса, положения, профессии или оных внешних обстоятельств. Этот принцип также определяет, что какую бы помощь не оказывал медицинский работник пациенту, его действия не должны нанести вреда ни самому пациенту, ни другим лицам. Сталкиваясь с ситуацией конфликта между пациентом и его близкими или другими медицинскими работниками, руководствуясь данным принципом, мы должны быть на стороне пациента. Принцип полноты оказания медицинской помощи подразумевает профессиональное оказание медицинской помощи и профессиональное отношение к пациенту, применение всего имеющегося арсенала здравоохранения для проведения качественной диагностики и лечения, реализации профилактических мер и оказания паллиативной помощи. Данный принцип требует абсолютного соблюдения всех норм законодательства, связанных со здравоохранением, а также всех положений этического кодекса. 45. Наблюдение и уход за детьми грудного возраста. Уход при заболеваниях кожи. Основой ухода является соблюдение строжайшей чистоты, а для новорожденного ребенка - и стерильности (асептики). Уход за детьми грудного возраста проводится средним медицинским персоналом при обязательном контроле и участии врача-неонатолога (первые недели жизни) или врача-педиатра. К работе с детьми не допускаются лица с инфекционными заболеваниями и гнойными процессами, недомоганием или повышенной температурой тела. Медицинским работникам отделения грудных детей не разрешается носить шерстяные вещи, бижутерию, кольца, пользоваться духами, яркой косметикой и пр. Медицинский персонал отделения, где находятся дети грудного возраста, должен носить одноразовые или белые, тщательно выглаженные халаты (при выходе из отделения заменяют их другими), шапочки, при отсутствии режима принудительной вентиляции - одноразовые или четырехслойные маркированные маски из марли и сменную обувь. Обязательно строгое соблюдение личной гигиены. При поступлении в детскую палату новорожденного врач или медицинская сестра сверяет паспортные данные «браслета» (на руку ребенку в родильном блоке повязывают «браслет», на котором указываются фамилия, имя и отчество матери, масса тела, пол, дата и час рождения) и «медальона» (те же записи на медальоне, надетом поверх одеяла) с записями в истории его развития. Кроме того, отмечается время приема больного. Для новорожденных детей и детей первых дней жизни с желтухой принципиально важным является контроль за уровнем билирубина крови, значительное повышение которого требует серьезных мер, в частности организации заменного переливания крови. Билирубин в крови определяют обычно традиционным биохимическим методом. В настоящее время используют также «Билитест», позволяющий с помощью фотометрии, одним прикосновением к коже получить оперативную информацию об уровне гипербилирубинемии (повышении уровня билирубина в крови). Уход за кожей и слизистыми оболочками. Цель ухода - здоровая кожа. Целости защитного слоя кожи новорожденного способствуют абсолютная чистота, исключение контактов с сильнодействующими веществами, снижение степени увлажненности и трения кожи о пеленки и другие внешние поверхности. Любые предметы ухода за новорожденным, белье - все должно быть одноразового применения. Оборудование детской палаты или комнаты включает лишь необходимые предметы ухода и мебель. Температура воздуха должна достигать 22-23°С, палаты необходимо постоянно проветривать или использовать кондиционер. Воздух обеззараживают УФ-лучами. После окончания периода адаптации в детской поддерживается температура воздуха в пределах 19-22 °С.
Новорожденный ребенок, как и в дальнейшем грудной ребенок, нуждается в соблюдении важнейших правил гигиены: умывании, купании, уходе за пупком и т.д. При пеленании кожу ребенка каждый раз внимательно осматривают. Уход не должен причинять ему неприятных ощущений. Утренний и вечерний туалет новорожденного заключается в обмывании лица теплой кипяченой водой, промывании глаз смоченным кипяченой водой стерильным ватным тампоном. Каждый глаз промывают отдельным тампоном в направлении от наружного угла к переносице, затем сушат чистыми салфетками. В течение дня глаза промывают по мере надобности. Носовые ходы ребенка приходится очищать довольно часто. Для этого используют ватные жгутики, приготовленные из стерильной ваты. Жгутик смазывают стерильным вазелиновым или растительным маслом и вращательными движениями осторожно продвигают в глубь носовых ходов на 1,0-1,5 см; правый и левый носовые ходы очищают отдельными жгутиками. Не следует слишком долго проводить эту манипуляцию. Категорически запрещается использовать плотные предметы, например палочки (спички) с накрученной ватой и т.п. Туалет наружных слуховых проходов проводят по мере необходимости, их протирают сухими ватными жгутиками. Полость рта здоровым детям не протирают, так как слизистые оболочки легко травмируются. Тампоном, смоченным растительным маслом, обрабатывают складки, удаляя избытки сыровидной смазки. Для профилактики опрелостей кожу ягодиц, подмышечных областей, складки бедер смазывают 5 % таниновой мазью. Ногти новорожденному ребенку и ребенку грудного возраста нужно обрезать. Удобнее пользоваться ножницами с закругленными браншами или щипчиками для ногтей. По окончании периода новорожденности (3-4 нед) ребенка умывают утром и вечером, а также по мере необходимости. Лицо, шею, ушные раковины (но не слуховой проход), руки ребенка обмывают теплой кипяченой водой или протирают ватой, смоченной водой, затем обтирают насухо. В возрасте 1-2 мес эту процедуру проводят не менее двух раз в день. С 4-5 мес можно умывать ребенка водопроводной водой комнатной температуры.
После мочеиспускания и дефекации ребенка подмывают, соблюдая определенные правила. Девочек подмывают спереди назад, чтобы избежать загрязнения и инфицирования мочеполовых путей. Подмывание проводят рукой, на которую направляют струю теплой воды (37-38 °С). При сильном загрязнении используют нейтральное мыло («Детское», «Тик-так» и др.). Недопустимо подмывать детей непроточной водой, например в тазике. После подмывания ребенка кладут на пеленальный стол и чистой пеленкой промокают кожу. Затем складки кожи смазывают стерильным ватным тампоном, смоченным стерильным растительным (подсолнечным, персиковым) или вазелиновым маслом. Для профилактики опрелостей кожные складки смазывают стерильным растительным маслом или детскими кремами (косметические масла типа «Алиса», «Бэби Джонсон-и-Джонсон», мази «Деситин», «Драполен» и др.) в определенной последовательности: за ушами, шейную складку, подмышечные, локтевые, лучезапястные, подколенные, голеностопные и паховые области. Метод нанесения масла или крема называется «дозированием через материнские руки»: мать (медсестра) сначала втирает масло или крем в свои ладони, а затем остатки наносит на кожу ребенка. Обработка пупочной ранки проводится 1 раз в сутки. В последнее время рекомендуется воздерживаться от применения красящих веществ, чтобы не пропустить красноту и другие признаки воспаления пупочной ранки. Обычно используют 70 % этиловый спирт, спиртовую настойку багульника и др. После отпадения пуповины (4-5-е сутки) пупочную ранку промывают 3 % раствором пероксида водорода, затем 70 % этиловым спиртом и прижигают 5% раствором калия перманганата или карандашом ляписа. Кожные заболевания новорожденных объединяются в группы по этиопатогенезу: врожденные и приобретенные неинфекционные, инфекционные, аллергические. Они проявляются различными видами сыпи (эритема, везикулы, папулы и пустулы), мокнутием и эрозиями, повышенным беспокойством ребенка и нарушениями сна. Основу диагностики составляют осмотр, сбор анамнеза, дополнительно проводят микробиологические и гистологические анализы кожи, общеклинические и иммунологические исследования крови. Лечение включает рациональный уход за кожей младенца, применение местных средств (растворы антисептиков, мази, кремы) и системных препаратов (антибиотики, гормоны, антигистаминные медикаменты). Патогенез Развитие дерматозов у новорожденных обусловлено физиологической незрелостью кожных покровов и их защитных механизмов. Кожа младенца более тонкая и рыхлая, ее поверхностный слой не обеспечивает защиты от вредных факторов, поэтому даже минимальное воздействие вызывает поражение эпидермиса. К моменту рождения у ребенка недостаточно сформированы механизмы местной иммунной защиты, поэтому инфекция легко распространяется в коже и переходит на подлежащие ткани. Патогенез кожных заболеваний зависит от этиологического фактора. Если болезнь обусловлена инфекцией, микроорганизмы колонизируют участок эпидермиса, выделяют токсические вещества, повреждают мембраны клеток и приводят к их гибели. К очагу воспаления стекаются иммунные клетки, активно вырабатываются провоспалительные факторы, которые вызывают гиперемию, отек, болевой синдром. Аллергозы связаны с сенсибилизацией организма к аллергенам. При первом столкновении новорожденного с ними происходит выработка специфических антител, а «шоковым органом» у младенцев выступают кожные покровы. В патогенезе атопического дерматита имеют значение нарушения процессов выработки кожного сала, изменения характера водно-липидной мантии, незрелость микробиома кишечника. Классификация Сложности в систематизации заболеваний кожи у новорожденных заключаются в разнообразии клинических форм, этиопатогенетических факторов. С учетом основных причин и времени появления выделяются следующие группы патологий: Врожденные неинфекционные. Сюда входят редкие наследственные дерматологические поражения — врожденный ихтиоз (с его подвидами — небуллезной ихтиозиформной эритродермией Брока и буллезной ихтиозиформной эритродермией), врожденный буллезный эпидермолиз. Приобретенные неинфекционные. К этой группе заболеваний относят склерему и склередерму, токсический эпидермальный некролиз (синдром Лайелла), неонатальную системную красную волчанку. Инфекционные. В зависимости от этиологии пиодермии делятся на стафилодермии, стрептодермии и комбинированные стафило-стрептодермии. Они составляют до 30% всех дерматозов периода новорожденности. В эту же категорию можно отнести пеленочный дерматит (простой и кандидозный). Аллергические. Эти заболевания принадлежат к группе приобретенных неинфекционных, но, учитывая особенности патогенеза и клинической симптоматики, их выделяют в особую категорию. К ним относятся атопический дерматит, многоформная экссудативная эритема. 1 2 |
