1. Гострий апендицит_Методичні рекомендації для студентів. Анатомофізіологічні особливості Класифікація гострого апендициту Етіологія і патогенез гострого апендициту
 Скачать 1.37 Mb. Скачать 1.37 Mb.
|
|
Анатомо-фізіологічні особливості: Класифікація гострого апендициту Етіологія і патогенез гострого апендициту Услажнение Клінічна картина гострого апендициту Катаральний апендицит Флегмозний апендицит. Гангренозний апендицит Для діагностики будь-яких форм гострого апендициту використовується ще цілий ряд симптомів: Клініка і перебіг атипових форм гострого апендициту Для розпізнавання ретроцекального і ретроперитонеального апендициту запропоновано ряд симптомів: Діагноз і диференційний діагноз Диференціальний діагноз Лікування гострого апендициту Лапароскопічна апендектомія. Для оцінки фізичного стану хворих Обладнання та інструменти Передопераційна підготовка Розміщення пацієнта, персоналу та обладнання Доступи Етапи лапароскопічної апендектомії: Контрольна ревізія, санація, дренування черевної порожнини Специфічні ускладнення лапароскопічної апендектомії Післяопераційні ускладнення Післяопераційний період SILS-апендектомія. Гострий апендицит у вагітних, дітей і людей похилого віку Хронічний апендицит. Актуальність теми: Апендицит - запалення червоподібного відростка сліпої кишки - найпоширеніше хірургічне захворювання. Захворюваність гострим апендицитом складає 4-5 осіб на 1000 населення, а хворі, які страждають цим захворюванням, складають 20-50% від усіх хворих, що знаходяться в хірургічних стаціонарах. Найбільша частота аппендициту припадає на вік 20-40 років, при цьому жінки хворіють в 2 рази частіше за чоловіків. Незважаючи на добре розроблені методи діагностики і лікування летальність при цьому захворюванні становить 0,1-0,3% і пов'язана, головним чином, з несвоєчасною діагностикою та запізнілим оперативним втручанням, а також - з пізнім зверненням хворих за медичною допомогою. Своєчасне розпізнавання гострого апендициту і його лікування вимагають від лікаря глибоких знань і оволодіння методикою обстеження хворих. Лікар будь-якої спеціальності повинен правильно поставити діагноз і направити хворого у хірургічний стаціонар. Мета навчання: на підставі знань анатомії, уявлення про етіологію і патогенез, клініку різних форм апендициту студент повинен опанувати методику обстеження хворих, вміти діагностувати дане захворювання, побудувати клінічний діагноз, провести диференціальну діагностику, вибрати і обґрунтувати метод лікування. Форма заняття: Самостійна підготовка за підручником і рекомендованої літератури, контрольне опитування, робота з пацієнтами під контролем викладача, доповідь і розбір кількох історій хвороби. Місце проведення заняття: Навчальний клас, приймальне відділення, операційне, відділення, палати профільних відділень. Кінцеві результати засвоєння теми У результаті вивчення теми студенти повинні: знати анатомію, фізіологію, мати уявлення про етіопатогенез апендициту та його ускладнень. Вивчити методи обстеження хворих з підозрою на апендицит. Знати клінічні прояви, діагностику та диференційну діагностику різних, у тому числі нехірургічних захворювань, здатних імітувати клініку гострого апендициту. Показати значення традиційних і сучасних методів діагностики і лікування. Найбільш важливі термінологічні поняття та теоретичні питання теми Ключові моменти Запалення червоподібного відростка є важливою проблемою охорони здоров’я із захворюваністю на протязі життя 8,6% у чоловіків та 6,7% у жінок, з найбільшою захворюваністю у другій та третій декадах життя. Незважаючи на те, що частота апендектомії в розвинених країнах за останні кілька десятиліть зменшилась, вона залишається однією з найчастіших операцій на черевній порожнині. Вважається, що С-реактивний білок, білірубін, Інтерлейкін-6 та прокальцитонін допомагають у діагностиці апендициту, зокрема, при прогнозуванні перфорованого апендициту. Існують безопераційні методи лікування перфоративного апендициту, але це, як правило, пов'язано з більш високими ускладненнями, включаючи абсцеси та ентерокутанні свищі, через щільні спайки та запалення. Тому вони повинні застосовуватися лише у вийняткових випадках, при наявності абсолютних противопоказань до операції. Проспективними рандомізованими дослідженнями було доказано, що однопортова апендектомія не покращує результати, включаючи косметичні результати, при цьому маючи більш високу частоту післяопераційної грижі. Незважаючи на те, що немає доказів, які б чітко оцінювали довготермінові результати пацієнтів, які перенесли апендектомію безсимптомного відростка, ризик виникнення спайок та майбутніх ускладнень після апендектомії, як вважають, вищий, ніж ризик майбутнього апендициту та збільшення економічних витрат. Наразі апендектомія при відсутності запалення апендиксу не рекомендується. У пацієнтів літнього віку більш високий ризик ускладнень через наявність коморбідної патології, і доцільно призначити інструментальні методи діагностичної візуалізації(Ренгренографія+ УЗД, КТ або МРТ) перед тим, як перевезти пацієнтів до операційної. Пацієнти з неускладненим апендицитом не потребують подальшої антибіотикотерапії після апендектомії, тоді як пацієнти з перфорованим апендицитом отримують 3 - 7 днів антибіотиків. Анатомо-фізіологічні особливості: червоподібний відросток відходить від сліпої кишки на місці сходження трьох taenia. Довжина його від 1-2 до 20-25 см (в середньому - 7-10). У місці впадання відростка в сліпу кишку є заслінка Герлаха, яка перешкоджає надходженню кишкового вмісту у відросток. Серозна оболонка покриває червоподібний відросток з усіх боків, м'язова - представлена двома шарами м'язів: поверхневим, розташованим поздовжньо і глибоким, розташованим циркулярно. Підслизовий шар є найпотужнішим. Він складається з сполучної тканини, в якій знаходяться кровоносні і лімфатичні судини, безліч лімфоідних клітин. Кровопостачання відростка здійснюється апендикулярною артерією, що відходить від клубово-товстокишечної артерії. Відтік крові від відростку йде у верхні брижові вени, відтік лімфи - у лімфовузли, які розташовані у ілео-цекальному куті, далі - у вузли кореня брижі кишки. Іннервація відростку здійснюється з верхнього брижового сплетіння. У місця впадання клубової кишки в сліпу є баугінієва заслінка, що перешкоджає надходженню вмісту товстої кишки в тонку. Cecum найчастіше розташована інтраперитонеально, іноді вона навіть має свою брижу, але може розташовуватися і мезоперитонеально. Розташування червоподібного відростка може бути різноманітним. Різні положення апендикса зручно класифікувати таким чином: параколічний (апендикс лежить у правому параколічному каналі збоку від сліпої кишки), ретроцекальний (апендикс прилежить до задньої поверхні сліпої кишки та може бути частково або повністю екстраперитонеальним), преілеальний ( апендикс прилягає спереду до передньої поверхні кінцевої клубової кишки), постілеальний (апендикс розташований по задній поверхні клубової кишки), промонторний (кінчик відростка лежить поблизу мису крижової кістки), тазовий (верхівка відростка лежить у напрямку тазу), і субцекальний (апендикс лежить знизу сліпої кишки). Уоклі здійснив післясмертний аналіз 10 000 випадків і описав частоту розташування апендикса таким чином: ретроцекальний, 65,3%; тазовий, 31%; субцекальний, 2,3%; преілеальний, 1%; і правий параколічний і постілеальний, 0,4%. По суті, відросток може лежати практично в будь-якому положенні на протязі уявного циферблату при обертанні за годинниковою стрілкою від основи сліпої кишки(Мал.1). Клініцист повинен усвідомлювати, що анатомічне розташування апендикса визначає клінічні прояви симптомів та ознак під час епізоду гострого апендициту. 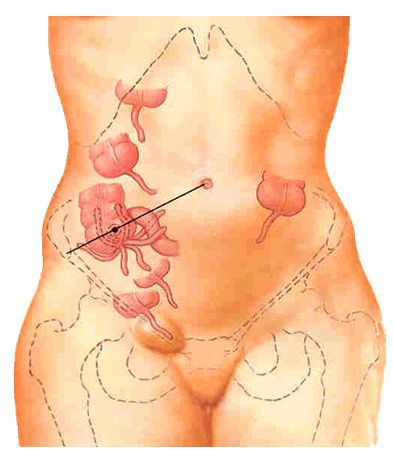  Мал 1. Можливі варіанти розташування апендиксу. Класифікація гострого апендициту За перебігом розрізняють гострий та хронічний апендицит. Гострий вимагає невідкладних лікарських заходів, в той час як при хронічному - лікувальні заходи не є терміновими. У гострому апендициті виділяють: катаральний, флегмонозний, гангренозний, перфоративний. Зважаючи на особливості клінічного перебігу гострого апендициту виділяють також емпіему червоподібного отросгка, яка за морфологічними ознаками найближче до гострого флегмонозного апендициту. Ускладнення гострого апендициту: 1) апендикулярний інфільтрат, 2) розлитої перитоніт, 3) локальні абсцеси у черевній порожнині: абсцес дугласова простору, піддіафрагмальний, міжкишковий і ін., 4) заочеревинна флегмона, 5) пілефлебіт. Це - ускладнення безпосередньо самого захворювання, хоча більшість з них, крім апендикулярного інфільтрату, можуть бути також післяопераційними ускладненнями. Етіологія і патогенез гострого апендициту Основною причиною розвитку гострого апендициту є порушення пасажу вмісту з порожнини червоподібного відростка. Воно може бути обумовлено копролітами, глистною інвазією, харчовими масами, лімфоїдною гіпертрофією, різними новоутвореннями. Постійна секреція слизу в умовах обструкції просвіту апендикса призводить до підвищення тиску в середині його просвіту. Швидкому підняттю внутрішньопросвітного тиску сприяють малі розміри порожнини апендикса. Застій вмісту червоподібного відростка створює умови для розвитку патогенної бактеріальної флори. По мірі зростання тиску розвивається ішемія слизової оболонки відростка. При досягненні тиску 85 мм рт.ст. розвивається тромбоз венул, приток крові по артеріолах при цьому зберігається, зовні це проявляється збільшенням в розмірах і ущільненням червоподібного відростка. Слизова оболонка апендикса стоншується, утворюютья виразки, і вона стає проникною для бактерій. У разі продовження зростання внутрішньопорожнинного тиску розвивається інфаркт, некроз всіх шарів стінки червоподібного відростка і, як наслідок, його перфорація. Вміст червоподібного відростка, забрудненість патогенною флорою, спричиняє розвиток абсцесу або перитоніту при деструктивних формах гострого апендициту. У пацієнтів похилого і старечого віку можливий так званий первинний гангренозний апендицит, пов'язаний з тромбозом а. appendicularis, яка не має анастомозів. На початку захворювання ні макро-, ні мікроскопічно ніяких змін в червоподібному відростку виявити не вдається. Потім з'являються вогнища деструкції епітелію, навколо яких відкладається фібрин. Слизова оболонка епітелію стає набряклою, гіперімованою, рясно продукує слиз. Це - катаральний (простий) апендицит. Макроскопічно відросток дещо потовщений, серозний покрив його тьмяний, під ним видно безліч наповнених кров'ю дрібних судин, що створює враження яскравої гіперемії. На розрізі слизова оболонка набрякла, багряного кольору, в підслизовому шарі іноді вдається побачити плями крововиливів. В просвіті нерідко міститься сукровична рідина. У черевній порожнині при катаральному апендициті зрідка зустрічається прозорий стерильний реактивний випіт. 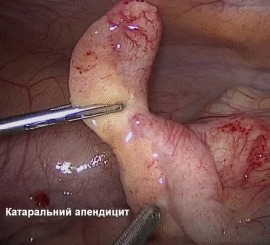 Процес поширюється як на протязі червоподібного відростка, так і вглиб його стінки, на слизовій оболонці з'являються виразки, в просвіті накопичується гній. Стінка відростка потовщується, вона інфільтрована гноєм, відросток стає напруженим, гіперемійованим, вкритий фібринозним нальотом. Це - флегмонозний апендицит. 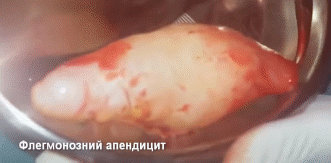 У зв'язку з тим, що запальний процес переходить на очеревину, можуть спостерігатися фібринозні напластування на куполі сліпої кишки. У черевній порожнині може бути значний мутний випіт зважаючи на великі домішки лейкоцитів. Через те, що при цьому порушується біологічна проникність тканин апендиксу, випіт може бути інфікований. У просвіті відростка, як правило, міститься рідкий смердючий гній. 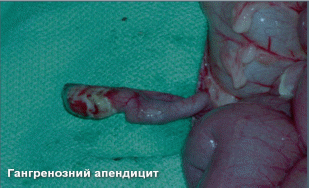 Слизова оболонка набрякла, легко вразлива; нерідко вдається побачити множинні ерозії і виразки, ділянки стінки відростка розплавляються, що призводить до його перфорації.  Емпієма червоподібного відростка - це форма гострого апендициту, різновид флегмонозного запалення червоподібного відростка, при якому в результаті закупорки каловим каменем або рубцевим процесом в просвіті утворюється замкнута порожнина, заповнена гноєм. Гангрена червоподібного відростка настає внаслідок тромбозу судин (вторинна гангрена), що також веде до перфорації відростка. Первинна гангрена настає в тому випадку, якщо на самому початку захворювання, ще до розвитку запальних змін, настає спазм з подальшим тромбозом судин червоподібного відростка. Коли запальний процес захоплює всю товщу стінки відростка, в процес залучаються навколишні тканини. З'являється серозний випіт, який стає гнійним. Поширюючись по очеревині, процес набуває характер розлитого гнійного перитоніту. При сприятливому перебізі процесу з ексудату випадає фібрин, який склеює петлі кишечника і сальник, відмежовуючи процес. В результаті такого відмежування в різних відділах черевної порожнини формуються гнійники (межкишечний, тазові, підпечінкова, піддіафрагмальний і ін.). Подібне відмежування навколо червоподібного відростка називається аппендикулярним інфільтратом. Апендикулярний інфільтрат - це конгломерат петель кишечника і ділянок сальника, спаяних між собою і парієтальної очеревини і відмежовує від вільної черевної порожнини запалено змінений червоподібний відросток. Апендикулярний інфільтрат може розсмоктатися або нагноїтися. При нагноєнні апендикулярного інфільтрату утворюється апендикулярний гнійник, який може прорватися у вільну черевну порожнину (це веде до розлитого перитоніту), в кишку, в заочеревинний простір, може осумковуватися і вести до септикопіємії і утворення паранефриту. Прободна форма - це стадія гострого апендициту, при якій в черевну порожнину виливається надзвичайно вірулентний його вміст. При цьому виникає спочатку локальний перитоніт, який в подальшому може відмежуватися і зберегти місцевий характер, або перейти в розлитий (дифузний) перитоніт. Як правило, катаральна форма гострого апендициту триває 6-12 годин від початку захворювання, флегмонозна - 12-24 годин, гангренозна - 24-48 годин і через 48 годин, при прогресуючому апендициті, може наступити прорив червоподібного відростку. Зазначені терміни характерні для типового перебігу гострого апендициту, але вони не абсолютні. У клінічній практиці нерідко спостерігаються ті чи інші відхилення у перебігу захворювання. Клінічна картина гострого апендициту Гострий апендицит характеризується певним симптомокомплексом, який зазнає відповідні зміни по мірі розвитку патологічного процесу. Крім того, червоподібний відросток є досить мобільним органом, тому ряд симптомів беспосередньо залежить від його конкретної локалізації. При опитуванні хворого слід перш за все з'ясувати, коли почалося захворювання і якими симптомами воно виявлялося. Треба встановити наявність болей, їх характер і динаміку. Біль - найбільш ранній і постійний симптом гострого апендициту. Катаральний апендицит. Болі в животі змушують хворого звернутися до лікаря. Болі виникають найчастіше ввечері, вночі або в передранкові години, що пов'язують з переважанням впливу блукаючого нерва в цей час доби. Навіть при найбільш типовому положенні червоподібного відростка в правій клубовій області біль рідко починається тут. Найчастіше біль відчувається в області епігастрію, а потім переміщується в праву здухвинну область (симптом переміщення болю - Кохера-Волковича) або приймає характер блукаючого по всьому животу. Через 2-3 години від початку захворювання біль, поступово посилюючись, переміщується в праву клубову ділянку, до місця локалізації червеподібного відростка і залишається там постійно. Симптом переміщення болю пояснюється наявністю тісного зв'язку вісцеральної іннервації відростка з нервовими вузлами брижі і plexus solaris. Необхідно з'ясувати характер болю. Зазвичай він гострий, тягне, безперервний, лише зрідка переймоподібний. Хоча інтенсивність болю невелика, хворі прагнуть зберігати спокійний стан. Вони лежать на правому боці з приведеними до живота ногами. Тому треба звертати увагу на положення хворого. Слід також попросити хворого змінити положення тіла. Поворот на лівий бік викликає посилення болю в правій клубовій області (симптом Ситковского) в результаті зсуву нутрощів і натягу запаленої брижі відростку. У перші години захворювання може спостерігатися блювота, яка носить рефлекторний характер. Вона зустрічається у 40% хворих і рідко буває рясною і багаторазовою. Набагато частіше спостерігається нудота, яка носить хвилеподібний характер. У день захворювання у хворого, як правило, відсутні випорожнення. Виключення становлять лише випадки ретроцекального і тазового розташування відростка, при яких спостерігається зворотне явище - нестійкий рідкий стілець. Порушення сечовипускання (дизуричніявища) спостерігаються рідко і пов'язані з локалізацією відростка, який може прилежати до правої нирки, сечоводу, сечового міхура. У перші години захворювання загальний стан страждає мало. Шкіра звичайного кольору, пульс незначно прискорений. Звертає на себе увагу густо обкладений язик. При огляді живота, як правило, не вдається виявити будь-яких особливостей, він не роздутий, бере участь в диханні. При пальпації можна відмітити зону гіперестезії в правій клубовій області. При глибокої пальпації тут же вдається визначити явну, іноді значну, болючість. Вона визначається навіть в самі перші години захворювання. У старих посібниках описані спеціальні точки проекції червоподібного відростка (Мак-Бурнея, Ланца, Кюммель, Губергрица і ін.), Болючість в яких начебто характерна для нападу апендициту. Однак зважаючи на мобільності coecum і самого відростка клінічне значення цих точок невелика. Тому при дослідженні живота слід керуватися тільки наявністю хворобливості у всій правій клубовій області безвідносно до певних точок. В стадії катарального апендициту вдається виявити симптоми, характерні для гострого апендициту. До них, в першу чергу, відноситься симптом Ровзінга, який досліджують таким чином: лівою рукою крізь черевну стінку притискають сигмовидну кишку до крила клубової кістки хворого, повністю перекриваючи її просвіт. У той же час правою рукою роблять поштовхоподібні рухи в лівій клубовій області. При цьому, внаслідок коливальних струсів, виникає біль у правій клубовій області. Нерідко виявляється позитивним і симптом Ситковського, який полягає в появі або посиленні болю в правій клубовій області при положенні хворого на лівому боці. Цей симптомом не характерний для вперше виниклого нападу, він більш притаманний повторним нападам гострого апендициту, коли в правій клубовій області вже є спайковий процес, що обумовлює появу болю при положенні хворого на лівому боці. Схожий з ним симптом Бартом'е-Міхельсона: посилення болючості при пальпації правої клубової області в положенні хворого на лівому боці. Посилення болючості пояснюється тим, що в цьому випадку петлі тонких кишок і великий сальник, раніше прикривали червоподібний відросток, відходять вліво і він стає більш доступним для пальпації. Одним з ранніх симптомів гострого апендициту є підвищення температури тіла, яка при катаральній формі знаходиться в межах 37,5 градусів. До таких же ранніх симптомів відноситься і підвищення числа лейкоцитів, яке становить 10-12 тисяч. Флегмозний апендицит. Це - найбільш часта клінічна форма, з якою хворі поступають в стаціонар. Болі при флегмонозному апендициті досить інтенсивні і постійні. Вони чітко локалізуються в правій клубовій області і нерідко стають пульсуючими. Блювота для цієї форми гострого апендициту не характерна, але хворі скаржаться на постійне відчуття нудоти. Пульс прискорений до 80-90 / хв. Язик обкладений, при огляді живота відзначається помірне відставання при диханні правої клубової області, а при поверхневій пальпації тут же, крім гіперестезії, визначається захисне напруження м'язів черевної стінки. Воно є симптомом подразнення очеревини і свідчить про те, що запальний процес охоплює всі верстви червоподібного відростка, включаючи і його очеревинний покрив. До інших симптомів подразнення очеревини відноситься і загальновідомий симптом Щоткіна-Блюмберга, при якому після натискання на черевну стінку різко прибирають руку. При цьому хворий відчуває раптове посилення болю внаслідок струсу черевної стінки в області запального вогнища. Симптом Воскресенського (симптом "сорочки", симптом ковзання, симптом "простирадла") визначають наступним чином: через сорочку хворого швидко роблять ковзний рух рукою уздовж передньої черевної стінки від реберної дуги до пупартовой зв'язки. Це рух роблять по черзі, спочатку зліва, а потім праворуч. При цьому відбувається значне посилення болю в правій клубовій області. Симптом Кримова I (пахвинний) - болючість в правій клубовій області при дослідженні пальцем зовнішнього отвору правого пахвинного каналу, що пояснюється легкою доступністю парієтальної очеревини при цій маніпуляції. Симптом Кримова II (пупковий) - дослідження пупка кінчиком пальця викликає болючість правого верхнього квадранта пупкового кільця. Внаслідок вираженої хворобливості в правій клубовій області глибока пальпація виявляється скрутною. Симптоми Ровзінга, Ситковского, Бартомье-Міхельсона зберігають своє значення. Температура тіла може досягати 38-38,5 градусів, число лейкоцитів - 12-20 тисяч. Гангренозний апендицит. Деструктивна форма, що характеризується поширеним некрозом стінки червоподібного відростка з розвитком гнилісного запалення. Внаслідок відмирання нервових закінчень в запаленому червоподібному відростку суб'єктивне відчуття болю значно знижується і може навіть зовсім зникнути. Ознакою наявності інтоксікації є млявість хворого, тахікардія (100-120 / хв.), сухий обкладений язик. Нерідко спостерігається повторна блювота. При дослідженні живота напруга черевної стінки стає декілька менше, ніж при флегмонозному апендициті, але спроба глибокої пальпації негайно викликає різке посилення болю. Виражені симптоми Щоткіна-Блюмберга, Воскресенського, Бартомье- Міхельсона. Температура тіла нерідко буває нормальною або може бути нижче норми (до 36 градусів). Також значно знижується кількість лейкоцитів. Невідповідність значної тахікардії рівню температури на тлі явних ознак важкого запального процесу носить назву токсичних ножиць. Ця ознака характерна для гангренозної форми гострого апендициту і має вирішальне значення в діагностиці цієї форми захворювання. При прободному апендициті момент перфорації проявляється виникненням надрізкого болю в правій клубовій області. Знову виникнувши, біль залишається постійним і його інтенсивність наростає. Знову виникає багаторазова блювота, не пов'язана з наростаючою інтоксикацією, але пов’язана з подразненням очеревини. При огляді звертає на себе увагу значна тахікардія, сухий, обкладений коричневим нальотом язик. Черевна стінка ригідна, різко виражені всі симптоми подразнення очеревини. Є значне підвищення температури і кількості лейкоцитів; іноді температура набуває гектичний характер. Для діагностики будь-яких форм гострого апендициту використовується ще цілий ряд симптомів: Роздольського - при перкусії черевної стінки в правій клубовій області відзначається болючість, що збігається з зоною шкірної гіперестезіі Захар'їна-Геда; Пржевальського I - припухлість над правою паховою зв'язкою, викликана лімфаденітом вузлів, розташованих навколо артерії, що огинає стегно; Пржевальського II хворому важко підняти праву ногу; Пржевальського III - хворого просять підняти обидві ноги, втомлюється швидше права через хворобливість в правій клубовій області; Іванова - зміщення пупка вправо на 1-2,5 см; Лараш - відсутність гіперестезії і гіперекстензії у правому тазостегновому суглобі - перерозгинання стегна в тазостегновому суглобі викликає напругу попереково-клубового м'язу; Ларока - підтягнуте положення правого або обох яєчок, що виникає спонтанно або при пальпації передньої черевної стінки; Войно-Ясенецького - тенезми, пронос зі слизом. Відзначається при токсичних формах і розташуванні запаленого червоподібного відростка в тазу, поблизу прямої кишки, часте сечовипускання - при тазовому розташуванні відростка; Чугаева - (симптом "струни") - промацуються скорочені пучки волокон зовнішнього косого м'яза живота; Черемського - (симптом покашлювання) - при легкому покашлюванні з’являється різкий біль в животі, більше в правій здухвинній ділянці; Промптова - болючість матки при відсуненні її догори пальцями, введеними в піхву або пряму кишку; застосовують для дифференціальної діагностики з гострим апендицитом при захворюваннях жіночих статевих органів (при гострому апендициті, як правило, негативний); Зонненбурга - при апендициті біль - первинне явище, рвота - вторинне; Мертенса - одночасна поява болю і блювоти (характерний для деструктивного апендициту). Клініка і перебіг атипових форм гострого апендициту Емпієма червоподібного відростка - спостерігається в 1-2% випадків гострого апендициту. При цій формі біль в животі не має характерного зміщення (симптом Кохера-Волковича), а починаються безпосередньо в правій клубовій області. Болі тупі, повільно прогресують, досягаючи максимуму до 3-5 дня захворювання, набуваючи часто пульсуючий характер. Спостерігається одно- або дворазова блювота. Загальний стан хворого в перший період захворювання страждає мало, температура тіла нормальна або незначно підвищена, але можуть спостерігатися озноб і підвищення температури до 39 градусів. Черевна стінка часто не напружена, симптоми подразнення очеревини позитивні, лейкоцитоз в першу добу залишається нормальним, в подальшому швидко збільшується до 20 тисяч і вище. Ретроцекальний гострий апендицит. Частота розташування червоподібного відростка позаду сліпої кишки коливається від 6 до 25%. Він може тісно прилягати до печінки, правої нирки, поперекового м'язу і інших органів, що обумовлює особливості клінічних проявів ретроцекального апендициту. Починається він, як і будь-який інший, перш за все з болю в епігаст-ральній області або по всьому животу, які в подальшому локалізуються в області правого латерального каналу або в поперековій області. Нудота і блювота спостерігаються значно рідше, ніж при типовому положенні відростка. Нерідко в перші години захворювання буває дво- або триразовий рідкий стілець зі слизом, що пояснюється роздратуванням сліпої кишки тісно прилеглого до неї запаленого червоподібного відростка. При розташуванні відростка близько до нирки або сечоводу можуть виникнути дизуричні розлади внаслідок їх подразнення. При дослідженні живота навіть при далеко прогресувавших стадіях захворювання не вдається виявити будь-які особливості за винятком болючості в області правого латерального каналу або трохи вище гребня клубової кістки. Симптоми подразнення очеревини тут не виражені. Навпаки, при дослідженні поперекової області нерідко вдається вииявити напругу м'язів, а в трикутнику Пті (простір, обмежений широким м'язом спини, бічними м'язами живота і клубовою кісткою) легко викликати симптом Щоткіна-Блюмберга. Характерним для ретроцекального апендициту є псоас-симптом Образцова. Сутність його полягає у виявленні хворобливої напруги правого клубово-поперекового м'язу: хворого укладають на кушетку, піднімають догори його витягнуту праву ногу, а потім просять самостійно опустити ногу. При цьому хворий відчуває біль глибоко в ділянці поперекової області. Ретроцекальний апендицит частіше закінчується деструктивним процесом; нерідко є ознаки що розвивається інтоксикація. Для розпізнавання ретроцекального і ретроперитонеального апендициту запропоновано ряд симптомів: Габая - в області трикутника Пті справа натискають пальцем, потім швидко його забирають (як при симптомі Щоткіна-Блюмберга), в момент відібрання пальця з'являється біль; Яуре-Розанова - підвищена хворобливість при тиску пальцем в області трикутника Пті справа; Проба Коупа хворий укладається на лівий бік, права нижня кінцівка в випрямленому положенні відводиться назад (рух в кульшовому суглобі). М'язовий опір і больові відчуття при цьому в правій клубовій області повинні розцінюватися як ознака гострого апендициту. Далі хворого укладають на спину і виробляють обертання по осі правої нижньої кінцівки, зігнутої в кульшовому суглобі і в колінному. У тих випадках, коли є запальні зміни в відростку, виникає біль у правій клубової області. Тазовий гострий апендицит. Низьке (тазове) розташування червоподібного відростка зустрічається у 11% чоловіків і у 21% жінок. Цей факт, а також те, що у жінок нерідко зустрічаються запальні захворювання геніталій, створюють труднощі в розпізнаванні тазового апендициту. Проте початок захворювання і в цьому випадку найчастіше типовий. Болі починаються в епігастрії або по всьому животу і через кілька годин локалізуются або над лобком, або над пупартовою зв'язкою справа. Нудота і блювання не характерні, але у зв'язку із близькістю прямої кишки і сечового міхура нерідко виникають часті рідкі випорожнення зі слизом і дизуричні розлади. При тазовому апендициті процес швидко відмежовується навколишніми органами, тому при дослідженні животу не вдається відзначити напруження м'язів черевної стінки та інших симптомів подразнення очеревини. У ряді випадків виявляється позитивним симптом Коупа. Велику цінність набувають ректальне і вагінальне дослідження, при яких вдається виявити не тільки хворобливість дугласова простору, а й визначити наявність випіту в черевній порожнині, запального інфільтрату, стан геніталій і ін. У зв'язку з раннім відмежуванням запального процесу температурна і лейкоцитарна реакції виражені слабше, ніж при звичайній локалізаціі червоподібного відростка. Рідко спостерігається висока медіальне (підпечінкове) розташування червоподібного відростка, що дуже ускладнює діагностику. Хворобливість в правому, підребер'ї, напруга м'язів живота і інші симптоми подразнення очеревини змушують думати про гострий холецистит. Однак і в цьому випадку типовий для нападу гострого апендициту анамнез є відправною точкою для встановлення правильного діагнозу. Крім цього, в більшості випадків гострого холециститу вдається пальпувати збільшений жовчний міхур, в той час як при гострому апендициті пальпувати якесь патологічне утворення в животі не вдається (виняток становлять лише випадки аппендикулярного інфільтрату). Ще рідше зустрічається так званий лівобічний апендицит. Він зазвичай спостерігається при situs viscerus inversus, або при мобільній coecum. Діагноз і диференційний діагноз Розпізнавання гострого апендициту часто представляє труднощі, обумовлені з одного боку тим, що захворювання, особливо в ранніх стадіях, нерідко не має характерної клініки, а з іншого тим, що лікар, який спостерігає хворого, має в своєму розпорядженні обмежений час для розпізнавання захворювання і вибору лікувальної тактики. Труднощі розпізнавання гострого апендициту посилюються ще і тим становищем, прийнятим в сучасній хірургії, згідно з яким дігноз гострого апендициту служить показанням до негайного оперативного втручання. Це накладає особливу відповідальність на хірурга, діагностичне рішення якого повинно бути остаточним. Анамнез грає виключно важливу роль в діагностиці гострого апендициту. Початок болю в епігастральній ділянці або по всьому животу з поступовим зміщенням його в праву клубову область (симптом Кохера-Волковича) характерно саме дня гострого апендициту і рідко зустрічається при інших захворюваннях. Також характерна для апендициту мізерна одно- або дворазова блювота. При об'єктивному дослідженні хворого слід перш за все провести оцінку його загального стану. Він мало страждає при катаральній і флегмонозній формах апендициту, але при гангренозній його формі вдається вже виявити ознаки інтоксикації: блідість, малорухливість, тахікардію, помірне зниження артеріального тиску, сухий обкладений язик. Ще більш страждає загальний стан при прободному апендициті: хворий лежить нерухомо, стогне від болю, риси обличчя загострені, коліна нерідко приведені до живота, пульс прискорений, артеріальний тиск знижений. Огляд живота при катаральній формі гострого апендициту не виявляє будь-яких особливостей, але при флегмонозній - вдається знайти деяке відставання правої клубової області при диханні. При гангренозній формі це відставання стає легко помітним, а при проривній -в диханні не бере весь правий нижній відділ, живота. Пальпація живота повинна проводитися обережно, в іншому випадку можна отримати невірні дані через опір хворого. Спочатку проводять поверхневу пальпацію, яку починають з лівої клубової області і потім, поступово переходячи вправо, виявляють зону гіперестезіі і локальне напруження м'язів живота в правій клубовій області. Після цього виробляють методичну глибоку пальпацію по Образцову- Стражеско, яку також починають з лівої клубової області, виявляють болючість в правій клубовій області. Слід пам'ятати, що глибока пальпація при деструктивних формах гострого апендициту нерідко виявляється неможливою через різко виражену болючість і напруження м'язів. Проводячи пальпацію спочатку визначають симптоми Воскресенського і Кримова, а потім - симптоми Щоткіна-Блюмберга, Ровзінга, Сітковська-го, Бартомье-Міхельсона і Образцова. Не можна забувати і про пальпації правої поперекової області, яка має вирішальне значення для розпізновання ретроцекальної форми гострого апендициту. Перкусія та аускультація живота в більшості випадків гострого апендициту не має істотного значення для діагностики захворювання. Лише в пізніх стадіях, при наявності вираженого місцевого або розлитого перитоніту може визначатися тимпаніт і відсутність перистальтики кишечника внаслідок динамічної кишкової непрохідності. Строго обов'язковим (!) є проведення вагінальното і ректального дослідження. Цінність цих досліджень в тому, що при них здійснюється пряма пальпація найнижчого поверху черевної порожнини - дугласова простору. При тазовій локалізації червоподібного відростка або при відтоку сюди гнійного випоту зазначені дослідження виявлять значну болючість в області заднього склепіння піхви або передньої стінки прямої кишки. Крім цього, вагінальне дослідження може зіграти вирішальну роль в диференціальній діагностиці між гострим апендцититом і запаленням геніталій. До мінімальних інструментальних досліджень, необхідних для постановки діагнозу, відносяться вимірювання температури тіла і визначення лейкоформули. Температура підвищена при будь-якій формі гострого апендициту, однак вона рідко буває вище 38 градусів. Лише при апендикулярному инфильтраті, що формується або абсцесі, при розлитому перитоніті вона може досягати 39 градусів і вище. Лейкоцитоз відзначається при всіх формах гострого апендициту, проте в діагностиці останнього не має самостійного значення, оскільки він підвищується і при інших захворюваннях запального характеру, наприклад при пневмонії. Тому діагностичне значення лейкоцитозу можна розглядати лише в безпосередньому зв'язку з клінічною картиною захворювання. Диференціальний діагноз Гострий апендицит доводиться диференціювати майже від усіх захворювань органів черевної порожнини. Гострий гастроентерит. Відмінність від гострого апендициту: він починається з сильних переймоподібних болів у верхніх і середніх відділах живота. При розпитуванні хворого майже завжди вдається виявити провокуючий фактор у вигляді зміни дієти. Майже одночасно з болями виникає багаторазова блювота спочатку з'їденою їжею, а потім і жовчю; може спостерігатися і блювота з домішками крові. Через кілька годин від початку захворювання нерідко з'являється частий рідкий стілець. При дослідженні живота локалізована болючість відсутня, немає симптомів подразнення очеревини, вислуховується посилена перистальтика кишечника. Пальцеве ректальне дослідження виявляє наявність рідкого калу з домішками слизу. Температура тіла нормальна або субфебрильна, лейкоцитоз незначний. Гострий панкреатит на відміну від апендициту починається з різких болей, частіше оперізуючого характеру у верхніх відділах живота, з іррадіацією їх у поперек, що супроводжуються блювотою, яка не приносить полегшення. У початковій стадії гострого панкреатиту хворі поводяться неспокійно, потім, по мірі наростання інтоксикації, вони стають млявими, адінамічними; при бурхливо прогресуючому захворюванні може спостерігатися колапс. Пульс прискорений, температура тіла нормальна. Состерігається невідповідність між тяжкістю загального стану і слабко вираженою болючістю в епігастральній ділянці, а в правій клубовій області болючість відсутня взагалі. Лише в пізніх стадіях, по мірі поширення випоту з сальникової сумки і правого підребер'я в сторону латерального каналу можуть з'явитися симптоми, що симулюють гострий апендицит. В тяжких випадках допомагає оцінка амілаземія і діастазурії. Якщо вміст діастази в сечі перевищує 128 од. (По Вольгемуту), то при сумніві в діагнозі цей факт свідчить швидше про гострий панкреатит. Клініка проривної виразки шлунка або дванадцятипалої кишки на-стільки характерна, що на практиці важко сплутати це ускладнення виразкової хвороби з гострим апендицитом. Наявність класичної тріади (виразковий анамнез, "кинджальний" біль в епігастральній ділянці, розповсюджена м'язова напругу) дозволяє відразу ж поставити точний діагноз. Крім того, при прориві виразці ніколи не буває блювоти і часто виявляється зникнення печінкової тупості (рентгенологічно - газ під діафрагмою) - симптом, патогномонічний для перфорації полого органу. Діагностичні сумніви виникають лише у випадках прикритого прориву виразки, коли в черевну порожнину потрапляє вміст шлунка і поступово спускається в праву клубову ямку, де і затримується. Відповідно до цього зміщуються і болі: вони стихають в епігастрії після прориву і, навпаки, виникають в правої клубової області по мірі проникнення в неї шлункового вмісту. Цей помилковий симптом Кохера-Волковича може навести на невірну думку про гострий апендицит і спричинити за собою помилку в хірургічній тактиці. Сумніви можуть бути дозволені тільки на операційному столі. При незвичайній локалізації червоподібного відростка (під печінкою, поблизу сечовивідних шляхів, в малому тазу) виникає необхідність у диференціальній діагностиці гострого апендициту з гострим холециститом, урологічними і гінекологічними захворюваннями. Гострий холецистит на відміну від гострого апендициту починається частіше всього з дуже гострого болю в правому підребер'ї з типовою іррадіацією в праве плече і лопатку. Ця початкова стадія гострого холециститу, знана під назвою печінкової коліки, супроводжується блювотою їжею і жовчю. При розпитуванні хворого вдається встановити, що подібні напади болю бували неодноразово і раніше і поява їх була пов'язана зі зміною дієти (прийомом великої кількості смаженої, жирної їжі, копченостей, алкоголю та ін.). Іноді в анамнезі відзначається минуща жовтяниця, що виникала відразу ж після нападу болю. При обстеженні живота слід враховувати, що в разі високого розташування червоподібного відростка максимальна хворобливість і напруга м'язів локалізується в латеральних відділах правого підребер'я, в той час як при холециститі ці ознаки виявляються більш медіально. При гострому холециститі нерідко вдається пропальпувати збільшений і різко болючий жовчний міхур. Температура тіла при гострому холециститі значно вище, ніж при гострому апендициті у всіх стадіях захворювання, але деструктивний процес при холециститі розвивається повільніше. В динаміці лейкоцитозу значної різниці при зазначених захворюваннях виявити не вдається. З урологічних захворювань найбільш часто доводиться діфферен-ціювати гострий апендицит з правобічною ниркової колькою і правостороннім пієлітом (пієлонефритом). Правобічна ниркова колька починається, як правило, не з тупих, а з надзвичайно гострого болю в правій поперековій області або в правій клубовій. Нерідко на тлі болю виникає блювота, яка носить рефлекторний характер. Болі в типових випадках іррадіюють в калитку, праве стегно, промежину, статеві органи і супроводжуються дізуричними розладами. Останні можуть спостерігатися і при розташуванні апендикса в тісному сусідстві з сечовим міхуром, з правою ниркою або сечівником. Сумніви можуть бути вирішені після дослідження сечі і, по можливості, термінової хромоцистоскопії або екскреторної урографії. Правобічний пієліт (пієлонефрит) є більш важким завданням для диференційної діагностики, ніж ниркова колька. Захворювання частіше починається підгостро, з тупих, розпираючих болей: блювота і дизурія на початку захворювання нерідко відсутні. Лише через 1-2 дня різко (до 39 градусів і вище) підвищується температура тіла. Як і при нирковій коліці, важливу роль відіграє дослідження сечі, яке дозволяє виявити піурію. Хромоцистоскопія і урографія при пієліті мають менше значення, однак при дослідженні так само, як і аналіз сечі, є обов'язковими, якщо тільки у хворого з дизурією немає ознак розвиваючого перитоніту. З гінекологічних захворювань найбільш часто доводиться диффе-ренціювати гострий апендицит з гострим сальпінгоофорітом (аднексітом, сальпінгітом), найчастіше правобічним. Необхідність в діфференціальному діагнозі з порушеною позаматковою вагітністю виникає рідко через специфічні прояви цього захворювання. Больовий синдром при гострому аднекситі має свої відмінності: болі починаються відразу внизу живота і іррадіюють у поперек, піхву, промежину; задній прохід. Часто болі супроводжуються рясними слизисто-гнійними виділеннями з піхви (білі) і ознобом. Блювота буває рідко. Максимальна хворобливість визначається не в правій клубовій області, а над пупартовою зв'язкою і над лоном. Тут же максимально виражені і симптоми подразнення очеревини. У зв'язку з цим виникає необхідність диференціювання, головним чином тазового апендициту і гострого аднекситу. Безперечно, в цьому відношенні найбільш важлива роль належить вагінальному дослідженню, при якому стає можливою безпосередня пальпація придатків матки. Слід також пам'ятати, що при тазовій локалізації червоподібного відростка майже завжди спостерігаються часті позиви на стілець, тоді як при запаленні геніталій цього не буває. Температура тіла при гострому аднекситі вище 38 градусів, але лейкоцитоз помірний (виняток - випадки гонорейного сальпінгіту). У диференціальній діагностиці патології геніталій і гострого апендициту необхдно мати на увазі апоплексію яєчника. Вона частіше спостерігається у дівчат або у молодих жінок, які народжували і клінічно проявляється виникненням різкого болю внизу живота, швидко розповсюджується на праву або ліву клубову область. Нерідко болі іррадіюють в піхву, промежину, пряму кишку і супроводжуються короткочасним запамороченням. Кров, яка вилилась в черевну порожнину може сприяти підвіщенню температури тіла і лейкоцитозу, а такоже появі симптому Щоткіна-Блюмберга. Потрібно обов'язково враховувати анамнез (виникнення болю на 10-14 день після чергової менструації), молодий вік жінки, нехарактерну для гострого апендициту іррадіацію болю, непритомність і відсутність напруження м'язів живота при позитивному симптомі Щоткіна-Блюмберга. Важливу роль відіграє вагінальне або (у дівчат) ректальне дослідження, при якому виявляється болючість в області заднього склепіння і відповідного придатка матки. Клініка інших гострих захворювань органів черевної порожнини, які рідко зустрічаються: термінальний ілеїт (хвороба Крона) в своїй початковій стадії, запалення дивертикула Меккеля та ін., Мають настільки незначні відмінності від клініки гострого апендициту, що правильний діагноз можливий тільки на операційному столі. Лікування гострого апендициту Лікувальна тактика при гострому апендициті на відміну від багатьох інших захворювань органів черевної порожнини є загальновизнаною і полягає в ранньому видаленні червоподібного відростка, якщо тільки діагноз гострого апендициту твердо встановлено. Загальноприйнятим золотим стандартом є на даний момент лапароскопічна апендектомія. Далі приведена техніка традиційної відкритої апендектомії, яка застосовується при пізніх стадіях захворювання або неможливості провести операцію лапароскопічно. Підготовка до операції не складна і не займає багато часу. Хворого просять спорожнити сечовий міхур, потім голять область операційного поля (весь живіт і лобок) і проводять туалет 0,25% розчином нашатирного спирту або ефіром. Очищення кишечника перед операцією за допомогою клізми неприпустимо (!). Необхідне профілактичне введення антибіотиків за 30 хв до початку операції. Згідно сучасним протоколам, введення антибіотиків в післяопераційному періоді при катаральній і флегмонозній формах апендициту при збереженні цілісності кишок не рекомендується. Апендектомію краще виконувати в умовах загальної анестезії. Типову апендектомію проводять за допомогою косого змінного доступу в правій клубовій області (доступ Мак-Бурнея-Волковича-Дьяконова). Ретроградна апендектомія застосовується при неможливості виведення червоподібного відростка за межі черевної порожнини. Спочатку відсікають відросток, обробляють його куксу, а потім проводять видалення відростку. Ретроперитонеальна апендектомія проводиться в тих випадках, коли червоподібний відросток або дистальна частина його розташовується заочеревинно, не маючи брижі. Апендектомія при цьому є найбільш складною і важкою. Після мобілізації купола сліпої кишки розсікають парієтальну очеревину латерального каналу і відсувають coecum медіально. Увійшовши таким чином в ретроцекальну клітковину обережно виділяють з неї дистальну частину відростка, приділяючи при цьому основну увагу гемостазу: обов'язково треба відшукати a.appendicularis і ретельно її лігувати. Торкаючись питання дренування черевної порожнини при апендектомії слід зазначити, що для цього існують такі показання: 1) неможливість або відсутність впевненості в повному внутрішньоочеревинному гемостазі; 2) неможливість видалення запаленого червоподібного відростка або хоча б частини його. Перше може зустрітися при помилковій операції в стадії апендикулярного інфільтрату, друге - при випадковому відриві глибоко фіксованній в черевній порожнині верхівки червоподібного відростка, яку неможливо видалити. 3) наявність сформованого аппендикулярного гнійника; 4) наявність заочеревинної флегмони. Тампони, встановлені в черевній порожнині, не можна підтягувати (тим більше витягувати!) Раніше 5-6 дня після операції, так як тільки з цього часу навколо них утворюється міцний дренажний канал. Навпаки, гумові поліетиленові і пластмасові трубки, встановлені для введення антибіотиків, повинні бути вилучені з черевної порожнині не пізніше 3 дня після операції, тому що в іншому випадку вони можуть викликати пролежні прилеглих петель кишечника, або зворотнє інфікування черевноої порожнини. Варто окремо зупинитися на тому випадку, коли під час операції виявляють аппендикулярний інфільтрат, що не розпізнаний до операціі. Займатися в подібній ситуації виділенням червоподібного відростка з інфільтрату не можна, тому що при цьому не тільки легко можна пошкодити кишку, але і зруйнувавши захисний бар'єр, викликати загрозу розлитого перитоніту. Тому, виявивши аппендикулярний інфільтрат обмежуються внутрішньоочеревинним введенням антибіотиків і залишенням, для цієї ж мети, ніпельного дренажу. Післяопераційний період. У неускладнених випадках призначають постільний режим протягом доби, лікувальну гімнастику починають через 6-8 годин після операції; хворі похилого віку призначають на 2-й день кругові банки на грудну клітку. У деяких хворих в першу добу після операції спостерігається рефлекторна затримка сечовипускання. У таких випадках сечу необхідно вивести катетером і періодично повторювати цю маніпуляцію до відновлення самостійного сечовипускання. Аналогічним чином при відсутності самостійного стільця на 3-й день після операції вдаються до допомоги очисної клізми. Застосовувати замість клізми проносні засоби не можна, тому що викликана ними гіперперистальтика не тільки підсилює болі в животі, а й створює небезпеку неспроможності швів в місці навантаженої кукси відростка. З медикаментозних засобів для зняття больових відчуттів призначають промедол, при відповідній порказаннях - кордіаміна, камфору та інші серцево-судинні засоби. Якщо ж у хворого внаслідок деструктивного апендициту є інтоксикація, то доводиться вдався до більш енергійної медикаметозної терапії. З метою детоксикації вводять фізіологічний розчин NaCl або розчин Рінгера-Локка до 1,5-2,0 л в / в, 5% розчин глюкози до 500 мл (при більшій кількості необхідно вводити інсулін), проводять трансфузію плазми, крові і спеціальних розчинів (гемодез, неокомпенсан, сорбітол, полігаюкін, реополіглюкін, реомакродекс і ін.). Для боротьби з парезом кишечника застовують двосторонню паранефральну блокаду по А.В. Вишневському (80-100 мл 0,25% розчину новокаїну в кожну сторону), в / в введення 10% розчину NaCI до 40 мл, 1 мл - 0,05% розчину прозерину п / к. В останні роки для цієї ж мети успішно застосовують електростимуляцію кишечника і оксібаротерапію, а також перидуральну анестезію. У черевну порожнину вводять антибіотики направленного або широкого спектра дії. Підвищення температури тіла після операції є фізіологічною реакцією організму на захворювання і операційну травму. Якщо через 3 дні після операції температура не нормалізується, то необхідно шукати ті чи інші ускладнення післяопераційного періоду: нагноєння операційної рани, утворення гнійника у черевній порожнині, значно рідше - пневмонію. Якщо ж підвищення температури носить стійкий характер, супроводжується болями в животі, то це майже завжди сідчить про наявність гнійника у черевній порожнині. У неускладнених випадках гострого апендициту шви знімають на 6-7 добу після операції, а виписують хворих на наступний день під спостереження хірурга поліклініки. Загальний термін непрацездатності при гострому апендициті та не перевищує 1-1,5 місяці. Лапароскопічна апендектомія. Недоліки класичної апендектомії: обмежена можливість ревізії та санації черевної порожнини через розріз за Волковичем-Д'яконовим; травматичність санації через серединний лапаротомний доступ при ускладнених формах гострого апендициту; злукові післяопераційні ускладнення після лапаротомного і класичного доступів; відносно тривалий період непрацездатності у людей фізичної праці. Частота ускладнень при виконанні відкритої апендектомії за останні 30 років істотно не змінилася і становить 5-8% з явним переважанням ранових інфекцій. |
