Реферат. Асфіксія новонародженних. Реанімація. Реферат_Асфиксия новорожд. Реанимация. Асфіксія новонароджених. Етіологія. Клініка, діагностика. Післяреанімаційна допомога. Догляд, виходжування та вигодовування новонароджених, що перенесли асфіксію Актуальність теми
 Скачать 2.9 Mb. Скачать 2.9 Mb.
|
Таблиця 3. Шкала Апґар
Після кожних 30-60 с надання реанімаційної допомоги новонародженій дитині потрібно: 1) оцінити зазначені вище життєво важливі ознаки; 2) використовуючи алгоритм реанімації (рис. 10), вирішити, що робити далі; 3) виконати відповідну дію; 4) знову оцінити 3 життєво важливі ознаки; вирішити, яке втручання необхідне в цей момент, і діяти; 5) продовжувати цикл «оцінка-вирішення-дія» до повного закінчення реанімації. Оцінка самостійного дихання. Відсутність або неадекватність самостійного дихання (типу ґаспінґ) – основна ознака, що визначає необхідність надавати реанімаційну допомогу новонародженому. Наявність і адекватність самостійного дихання оцінюють: 1) відразу після народження дитини, щоб визначити потребу її відокремлення від матері і надання початкової допомоги; 2) після закінчення початкової допомоги і під час наступних реанімаційних дій; 3) наприкінці 1 і 5 хвилин (і далі, за потребою) для оцінки стану новонародженого за шкалою Апґар. Ознаками адекватного дихання новонародженого є крик і/або задовільні екскурсії грудної клітки. Частота і глибина дихальних рухів повинні зростати протягом декількох секунд після народження (тактильної стимуляції). Нормальна частота дихання новонародженого становить 30-60 за 1 хв. Оцінка ЧСС. Цей показник є основним критерієм ефективності реанімаційної допомоги. Нормальна ЧСС щойно народженої дитини дорівнює або перевищує 100 за 1 хв. Брадикардія (< 100 серцевих скорочень за 1 хв) у новонародженого завжди є показанням до початку ШВЛ. Визначати ЧСС можна за допомогою пульсоксиметрії (найбільш надійний метод), періодично вислуховуючи стетоскопом серцебиття над лівою стороною грудної клітки або пальпуючи пульс на основі пуповини, безпосередньо у ділянці її приєднання до передньої черевної стінки (останній метод є найбільш неточним). Пульсоксиметрію застосовують у поєднанні з періодичним клінічним визначенням ЧСС. Під час аускультації ЧСС рахують протягом 6 с і, щоб отримати показник за 1 хв, результат множать на 10. На час підрахунку ЧСС за допомогою аускультації після кожних 30-60 с реанімації ШВЛ і непрямий масаж серця припиняють. Оцінка стану оксигенації. Сучасні дані свідчать, що оцінка стану оксигенації новонародженого за кольором шкіри і слизових оболонок є недостовірною, а тому не повинна рутинно використовуватись під час надання допомоги дитині після народження. Найбільш об’єктивну інформацію про стан оксигенації надає безперервна пульсоксиметрія, нормальні показники якої залежать від віку новонародженої дитини у хвилинах (табл. на рис. 10). Сучасні пульсоксиметри забезпечують можливість реєстрації достовірних показників оксигенації (SpO2) і ЧСС у межах 90 с після народження дитини. Щоб визначати предуктальний показник SpO2, датчик пульсоксиметра фіксують на правій руці дитини, після чого його підключають до монітора. Показанням до використання додаткового кисню під час реанімації є знижений показник SpO2. Штучна вентиляція легень (ШВЛ) під позитивним тиском ШВЛ є початковою і найважливішою процедурою неонатальної реанімації. Показання до ШВЛ: 1) відсутнє або неадекватне самостійне дихання (типу ґаспінґ) після початкових кроків стабілізації стану; 2) ЧСС < 100 за 1 хв незалежно від наявності й адекватності самостійного дихання. Під час реанімації новонароджених ШВЛ здійснюють за допомогою реанімаційного мішка (наповнюється самостійно [рис. 3] або газовим потоком [рис. 4]) або реанімаційного пристрою з Т-подібним перехідником (Т-система) [рис. 5]. Прийнятний об’єм реанімаційного мішка для новонароджених становить 200-750 мл. Потрібний тиск вентиляції і триваліший час вдиху надійніше забезпечується реанімаційним пристроєм з Т-подібним перехідником. Крім того, цей пристрій дозволяє створити позитивний тиск наприкінці видиху, що є важливим для встановлення функціональної залишкової ємності легень щойно народженої дитини та їх захисту від шкідливої дії ШВЛ. 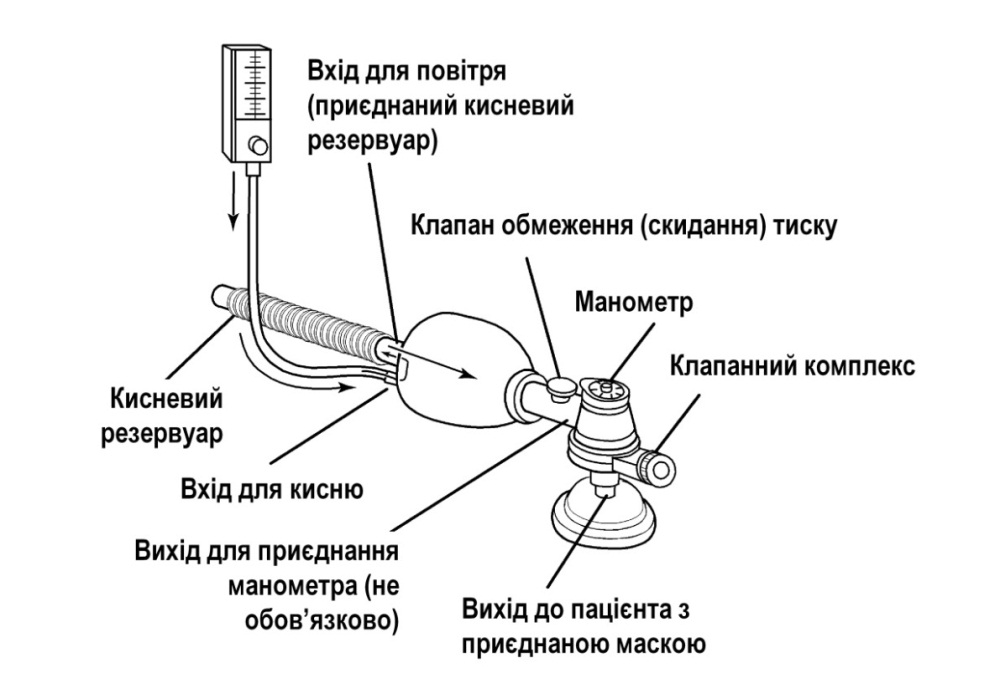 Рис. 3. Реанімаційний мішок, що наповнюється самостійно. Початкову ШВЛ новонародженим з терміном гестації ≥ 32 тиж рекомендується проводити кімнатним повітрям. Перехід на ШВЛ 100 % киснем здійснюють у разі відсутності позитивної динаміки стану дитини протягом 90 с після народження, незважаючи на ефективну вентиляцію повітрям. Якщо дитина народжується в критичному стані (відсутні самостійне дихання, м’язовий тонус і реакція на подразники, наявні брадикардія і різка блідість шкіри), за наявності показань ШВЛ доцільно відразу розпочинати 100 % киснем. Для початкової ШВЛ передчасно народжених немовлят з терміном гестації < 32 тиж рекомендується використовувати 30-40 % кисень. У разі відсутності кисню з будь-яких причин ШВЛ у всіх випадках здійснюють кімнатним повітрям. 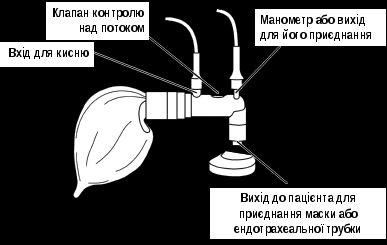 Рис. 4. Реанімаційний мішок, що наповнюється потоком. Техніка ШВЛ маскою під час реанімації новонароджених: на лице дитини накладають приєднану до реанімаційного мішка або Т-системи маску відповідного розміру («0» – для недоношених, «1» – для доношених). Маска повинна накрити ніс, рот і верхівку підборіддя, не накриваючи очей. Загострений край маски анатомічної форми накладають на ніс немовляти. Надійно утримуючи маску на лиці дитини, щоб забезпечити максимальну герметичність її контакту з обличчям, розпочинають вентиляцію, повільно і плавно стискаючи мішок пальцями іншої руки або періодично блокуючи пальцем клапан видиху Т-системи. Ефективне проведення ШВЛ під час реанімації новонароджених можливе також за допомогою назальної трубки, яку використовують для призначення СРАР. Основна ознака ефективної вентиляції – швидке зростання ЧСС, у чому треба переконатись відразу після початку вентиляції (визначають ЧСС за даними пульсоксиметрії, аускультації ділянки серця або пальпації основи пуповини). Якщо ЧСС не зростає або оцінити цей показник неможливо, насамперед звертають увагу на рухи грудної клітки. Додаткові ознаки ефективної вентиляції – збільшення показника SpO2, дані аускультації легень, поява самостійного дихання і покращення м’язового тонусу новонародженого. Водночас, рухи грудної клітки не є вірогідною ознакою ефективної і безпечної вентиляції, особливо у передчасно народжених немовлят. Отже, важливо контролювати і використовувати мінімальний тиск вентиляції, що забезпечить збільшення ЧСС. 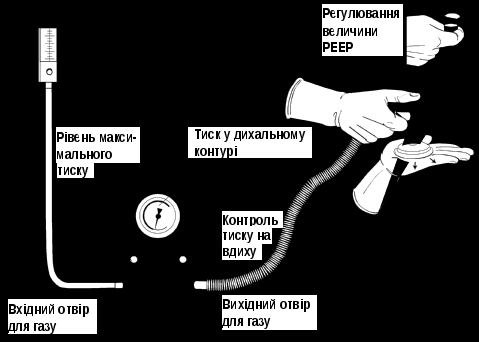 Рис. 5. Реанімаційний пристрій з Т-подібним перехідником. Якщо початкова вентиляція неефективна (не збільшується ЧСС і відсутні рухи грудної клітки), потрібно виконати такі корегувальні дії: 1) повторно правильно накласти маску; 2) перевірити положення голови дитини; 3) повторно відсмоктати з рота і носа; 4) збільшити тиск вентиляції (стиснути мішок більшою кількістю пальців); 5) інтубувати трахею. Кожну наступну дію використовують у разі неефективності попередньої. Створення позитивного тиску наприкінці видиху підвищує ефективність і безпеку апаратної ШВЛ у новонароджених, а тому рекомендується і під час надання реанімаційної допомоги. Дієве використання такої опції можливе за умови вентиляції легень за допомогою Т-системи або реанімаційного мішка, який наповнюється потоком. Вентилюють легені новонародженого з частотою 40-60 за 1 хв протягом 30 с, після чого знову оцінюють ЧСС, наявність і адекватність самостійного дихання, а також показник SpO2. Залежно від результатів оцінки стану дитини виконують такі дії: якщо ЧСС ≥ 100 за 1 хв і наявне адекватне самостійне дихання, поступово припиняють ШВЛ, зменшуючи її тиск і частоту. Якщо після припинення ШВЛ показник SpO2 залишається нормальним і відсутні ДР, дитину викладають на грудну клітку матері, забезпечивши контакт шкіра-до-шкіри, накривають теплою пелюшкою і ковдрою та продовжують спостереження; якщо ЧСС ≥ 100 за 1 хв і відсутнє самостійне дихання, продовжують ШВЛ до його появи і передбачають потребу інтубувати трахею; якщо ЧСС ≥ 100 за 1 хв, наявне адекватне самостійне дихання, однак, після припинення ШВЛ погіршився показник SpO2 або з’явились ДР, призначають СРАР або вільний потік кисню; якщо ЧСС < 100, але 60 за 1 хв, продовжують ШВЛ, передбачаючи потребу вентиляції з використанням 100 % кисню, а також інтубації трахеї; якщо ЧСС < 60 за 1 хв, розпочинають непрямий масаж серця, продовжуючи ШВЛ 100 % киснем з частотою 30 за 1 хв., і передбачають потребу інтубувати трахею. Якщо ШВЛ маскою (або через назальну трубку) триває кілька хвилин, потрібно ввести ротошлунковий зонд (діаметром 8F), щоб запобігти роздуванню шлунка газом і наступній реґурґітації шлункового вмісту. Зонд уводять на глибину, що дорівнює відстані від перенісся до мочки вуха і від мочки вуха до мечоподібного відростка; після введення зонда відсмоктують шприцом газ зі шлунка, зонд залишають відкритим і фіксують лейкопластиром до щоки, після чого негайно відновлюють ШВЛ, наклавши маску поверх зонда. Використання самостійного дихання під постійним позитивним тиском. Самостійне дихання під постійним позитивним тиском (СРАР) – це основний метод неінвазійної дихальної підтримки новонароджених дітей, який дозволяє забезпечити прохідність дихальних шляхів, запобігти спаданню альвеол і поліпшити альвеолярну оксигенацію. У разі появи клінічних ознак ДР після початкової стабілізації стану щойно народженої дитини рекомендується невідкладне застосування цього методу (рис. 10). Особливе значення це втручання має для немовлят з терміном гестації < 33 тиж, оскільки дозволяє зменшити частоту інтубації трахеї, потребу і тривалість наступної ШВЛ, використання сурфактанту тощо. Киснева терапія. Забезпечення адекватної оксигенації новонародженого є важливим завданням реанімаційної допомоги. Водночас, дуже важливо уникати не лише гіпоксемії, але і гіпероксемії. Вільний потік кисню призначають, якщо, незважаючи на адекватне самостійне дихання і ЧСС ≥ 100 за 1 хв, у новонародженого не встановлюються належні показники SpO2 до 10 хв життя (табл. на рис. 10). Сучасною альтернативою кисневій терапії є раннє призначення СРАР. Подають вільний потік кисню, спрямовуючи його до носа дитини. Для цього використовують 1) кисневу маску; 2) кисневу трубку і долоню руки, складену у вигляді лійки; 3) реанімаційний мішок, що наповнюється потоком, з реанімаційною маскою або 4) Т-систему і реанімаційну маску. Реанімаційну маску накладають на лице дитини нещільно, щоб уникнути створення позитивного тиску у дихальних шляхах (рис. 6). Вільний потік кисню не можна подавати маскою, приєднаною до мішка, що наповнюється самостійно. Швидкість вільного потоку кисню не повинна перевищувати 5 л/хв, щоб запобігти охолодженню дитини. Під час кисневої терапії рівень кисневої сатурації новонародженого не повинен перевищувати 94 %.  Рис. 6. Техніка проведення кисневої терапії під час реанімації. Непрямий масаж серця. Наступним кроком реанімації є підтримання кровообігу за допомогою непрямого масажу серця. Показанням до непрямого масажу серця в новонароджених є ЧСС менше 60 за 1 хв після 30 с ефективної ШВЛ. Дитина повинна лежати на твердій рівній поверхні. Важливо забезпечити надійні фіксацію і підтримку її спини. Виконують непрямий масаж серця, натискаючи на нижню третину грудини (вона знаходиться відразу над мечоподібним відростком). Використовують 2 техніки непрямого масажу серця: метод великих пальців (на грудину натискають кінчиками двох великих пальців, а решта пальців обох рук підтримують спину дитини) і метод двох пальців (на грудину натискають кінчиками двох пальців однієї руки, 2-м і 3-м або 3-м і 4-м; водночас інша рука підтримує спину дитини; рис. 7). Методу великих пальців надають перевагу, а інший метод може бути корисним, якщо потрібний доступ до пупкової ділянки (для катетеризації вени пуповини).  Рис. 7. Дві техніки непрямого масажу серця: великих пальців (А) і двох пальців (В). Глибина натискувань має становити одну третину передньозаднього діаметра грудної клітки. Натискування здійснюють перпендикулярно до поверхні грудної клітки. Важливо координувати непрямий масаж серця зі ШВЛ, уникаючи одночасного проведення обох процедур. Після кожних трьох натискувань на грудину роблять паузу для проведення вентиляції, після чого натискування повторюють. Важливо забезпечувати відновлення об’єму грудної клітки після кожного натискування. Пальці від її поверхні не відривають. За 2 с потрібно зробити 3 натискування на грудину (90 за 1 хв) і одну вентиляцію (30 за 1 хв), - разом 120 дій за хвилину. Важливо не натискати на мечоподібний відросток, щоб запобігти ушкодженню печінки. Основним критерієм ефективності непрямого масажу серця також є зростання ЧСС. Тому, після кожних 45-60 с цієї процедури повторно оцінюють ЧСС і вирішують, що робити далі. Припиняють непрямий масаж серця, якщо ЧСС ≥ 60 ударів за хвилину. Інтубація трахеї (рис. 8). Інтубація трахеї може здійснюватись на будь-якому з етапів реанімації новонароджених: 1) у разі необхідності відсмоктати меконій із трахеї; 2) якщо вентиляція мішком і маскою неефективна або довготривала; 3) для полегшення координації непрямого масажу серця і вентиляції. Показаннями до інтубації трахеї є також підозра на наявність діафрагмальної грижі або екстремальна недоношеність. Момент інтубації трахеї буде також визначатись кваліфікацією медичного працівника, який надає допомогу дитині. Для інтубації трахеї новонароджених використовують ендотрахеальні трубки чотирьох розмірів з однаковим діаметром (до 28 тиж гестації – 2,5 мм; 28-33 тиж – 3,0 мм; 34-38 тиж – 3,5 мм; > 38 тиж – 4 мм). 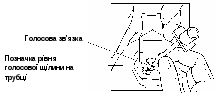 Рис. 8. Уведення трубки між голосовими зв’язками у трахею. Належну глибину введення інтубаційної трубки у трахею визначають за формулою: сантиметрова позначка на трубці на рівні верхньої губи дитини = маса тіла дитини (кг) + 6. Тривалість спроби інтубації трахеї не повинна перевищувати 20 с. Якщо трахею новонародженої дитини не вдалося інтубувати протягом цього часу, слід зупинитися і відновити вентиляцію мішком і маскою до нормалізації показників життєвих функцій новонародженого. Після цього, у разі потреби, можна повторити спробу інтубації. Найбільш надійним і рекомендованим способом перевірки правильності місцезнаходження трубки є капнометрія. Інші ознаки правильного місцезнаходження трубки – збільшення ЧСС (найважливіший показник), наявність симетричних рухів грудної клітки під час вентиляції, дані аускультації аксилярних ділянок грудної клітки з обох боків і епігастральної ділянки, запотівання трубки під час видиху, відсутність ознак прогресивного збільшення живота, підвищення SpO2 і покращення активності новонародженого. Використання ларингеальної маски. Якщо під час реанімації не вдається забезпечити ефективну ШВЛ маскою, а інтубація трахеї безуспішна або неможлива, у новонароджених ≥ 34 тиж доцільно використати ларингеальну маску (розмір 1). Застосування медикаментів. Ліки рідко використовують під час реанімації новонароджених. Їх призначення необхідно, якщо, незважаючи на адекватну вентиляцію легень 100 % киснем і проведення непрямого масажу серця протягом 45-60 с, ЧСС залишається менше 60 за 1 хв. Під час реанімації новонароджених в пологовому приміщенні застосовують адреналін і засоби, що нормалізують судинний об’єм. Щоб увести ліки внутрішньовенно, слід обов’язково катетеризувати вену пуповини на мінімальну глибину, що забезпечує вільний зворотний відтік крові. Адреналін. Показанням для введення адреналіну є ЧСС менше 60 за 1 хв. після щонайменше 45 с непрямого масажу серця і ШВЛ 100 % киснем. Для реанімації новонароджених застосовують 0,01 % розчин адреналіну [1:10000] (щоб отримати розчин такої концентрації, до 1 мл 0,1 % або 0,18 % розчину адреналіну треба додати 9 мл 0,9 % розчину натрію хлориду). Внутрішньовенна доза – 0,1-0,3 мл/кг (0,01-0,03 мг/кг). Ендотрахеальна доза – 0,5-1,0 мл/кг (0,05-0,1 мг/кг). Розчин адреналіну вводять внутрішньовенно струминно швидко через катетер, уведений у вену пуповини (рис. 9). Ендотрахеальне введення можна використати поки забезпечується венозний доступ, хоча ефект від такого введення може бути сумнівним. Ендотрахеально адреналін вводять зі шприца безпосередньо у трубку й обов’язково відразу проводять декілька ефективних штучних вентиляцій легень під позитивним тиском. Якщо стан дитини не покращується, введення адреналіну повторюють через 3-5 хв. лише внутрішньовенно. Засоби, що нормалізують об’єм крові. Показанням для введення таких препаратів є гіповолемія, основною ознакою якої є відсутність поліпшення стану новонародженого під час реанімації за наявності даних про можливу крововтрату (кровотеча в анамнезі у матері) або симптомів гіповолемії – блідість, слабке наповнення пульсу і відсутність ознак поліпшення кровообігу, незважаючи на всі реанімаційні дії. Рекомендований препарат – 0,9 % розчин натрію хлориду (фізіологічний розчин). Для корекції значної крововтрати може бути потрібною невідкладна трансфузія 0(I) Rh(-) еритромаси. 10 мл/кг фізіологічного розчину вводять внутрішньовенно повільно, протягом 5-10 хв. 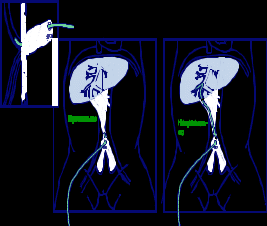 Рис. 9. Правильне введення катетера у вену пуповини під час реанімації новонародженого. Дії у разі неефективної реанімації. Якщо стан дитини не поліпшується, незважаючи на проведення ефективних вентиляції 100 % киснем і непрямого масажу серця, а також введення потрібних ліків, слід ще раз перевірити правильність виконання основних реанімаційних процедур і подумати про можливі механічні причини незадовільної реакції немовляти на реанімацію, такі, як пневмоторакс, аномалії дихальних шляхів, діафрагмальна грижа або природжена хвороба серця. Припинення реанімації. Реанімацію новонародженого можна припинити, якщо, незважаючи на правильне і повне виконання всіх її заходів, у дитини відсутня серцева діяльність протягом певного проміжку часу. Тривалість проведення реанімації визначається чинним законодавством України. Наявні дані свідчать, що реанімація новонародженого після 10 хв відсутньої серцевої діяльності, звичайно, закінчується смертю дитини або її виживанням з важкою інвалідністю. Однак, чимало чинників можуть визначати потребу продовжити реанімацію за межі цього періоду, що за таких умов є прийнятним. 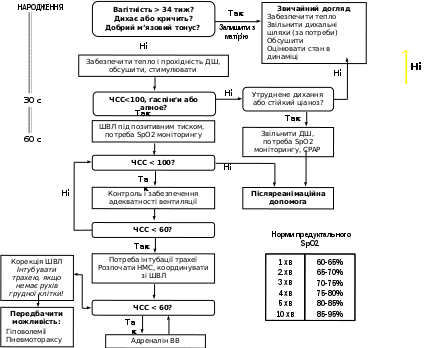   Рис. 10. Алгоритм реанімації новонароджених (2010 р.). Скорочення: ДШ – дихальні шляхи; ШВЛ – штучна вентиляція легень; SpO2 – насичення гемоглобіну киснем; СРАР – самостійне дихання під постійним позитивним тиском; ЧСС – частота серцевих скорочень; ВВ – внутрішньовенно. Література. Акушерство і гінекологія:У 4 т.: національний підручник/Кол. Авт.;, за ред. Акад. НАМН України, проф. В.М. Запорожана.-Т.2: Неонатологія /В.М. Запорожан, М.Л. Аряєв, Д.О. Добрянський.-К.:ВСВ «Медицина», 2013.-928 с. Новорожденный ребенок в практике семейного врача /подред. Засл.деятеля науки и техники, д.мед.н., проф. А.В. Зубаренко.-Одесса: Друк Південь, 2015.-224 с. Практикум семейного врача и педиатра: Учбн. пособ./ А.В. Зубаренко, Н.Л. Аряев, Е.А. Старец и др. - Одесса:Печатный дом, Друк Південь, 2015.-224 с. Педиатрия: национальное руководство: в 2 т.- М.: ГЭОТАР- Медиа,2009.-т.1.-с.614-686.-( серия"Национальные руководства"). Педіатрія. Книга І: неонатологія, гематологія, ендокринологія: Навчальний посібник / За ред. М.Л. Аряєва, Н.В. Котової. – Одеса: Одес. нац. мед. ун-т, 2011. – с. Знаменська Т. К. Неонатологія з позиції сімейного лікаря : навч.-метод. посіб. / Т. К. Аряєв Н.Л. Неонатаология.-Одесса.-Одесский медуниверситет.-2006.-834с Неонатология. Научное рук-во. / Под ред. Володина Н.Н. М.: ГЭОТАР - Медиа.- 2007. - 848 с. Наказ № 152 від 04.04.2005р. «Про затвердження Протоколу медичного догляду за здоровою новонародженою дитиною » ; Наказ № 584 від 29.08.2006 р. «Про затвердження Протоколу медичного догляду за новонародженою дитиною з малою масою тіла при народженні »; Наказ № 312 від 08.06.2007 р. « Про затвердження клінічного протоколу з первинної реанімаціі та післяреанімаційної допомоги новонародженим»; Наказ№ 255 від 27.04.2006 р.Наказ № 484 від 21.08. 2008 р. « Клінічний протокол надання допомоги новонародженій дитині з дихальними розладами». |
