шпаргалки. Шпаргалки. Билет 1 Гипогалактия, ее причины, профилактика, лечение Причины гипогалактии (отсутствия молока)
 Скачать 2.15 Mb. Скачать 2.15 Mb.
|
Кожа розовая Кожа бледная, мраморнаяКисти и стопы теплые Конечности холодныеПоведение обычное Вялость, апатия    T     < 39,5º Т> 39,5º геморрагические петехии < 39,5º Т> 39,5º геморрагические петехииП  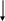 арацетамол дополнительно нет есть арацетамол дополнительно нет есть10 мг/кг анальгин 50% нимесулид 5 мг/кг 2 мг/кг папаверин 2% анальгин 50% менингококкемия ? ибупрофен 0,3 мг/кг 5 мг/кг (нурофен) пипольфен 2,5% папаверин 2% 5мг/кг 0,2 мг/кг 0,3 мг/кг водочно-уксусное пипольфен 2,5% растирание 0,2 мг/кг водочно-уксусное растирание дроперидол 0,25 0,1 – 0,2 мг/кг Инфекционный мононуклеоз, диагностика, лечение, профилактика. Диагностика Изменения в крови. Анализ крови демонстрирует небольшое повышение СОЭ (скорости оседания эритроцитов), умеренный лейкоцитоз (увеличение содержания лейкоцитов), лимфоцитоз (увеличено содержание лимфоцитов) и (наиболее типичный для инфекционного мононуклеоза признак) - повышенное количество атипичных мононуклеаров (обычно более 10%). Более низкий процент мононуклеаров может встречаться при других вирусных инфекциях, и для инфекционного мононуклеоза не характерен. Серологическое исследование крови (иммуноферментный анализ - ИФА) позволяет выявить специфические антитела (антитела к вирусному капсиду, связанные с иммуноглобулинами класса М- VCA IgM), которые появляются одновременно с клиническими проявлениями заболевания и сохраняются в течение 1-2 месяцев. Кроме того, в крови больных инфекционным мононуклеозом обнаруживаются гетерофильные антитела к вирусу Эпштейн-Бар. Специфичность последнего показателя несколько ниже специфичности обнаружения антител к вирусному капсиду, так как гетерофильные антитела могут обнаруживаться и при некоторых других заболеваниях Лечение Специфическая терапия инфекционного мононуклеоза до настоящего времени не разработана. Основной акцент лечения приходится на симптоматическую терапию, уменьшающую выраженность клинических проявлений заболевания. При высокой (более 38 °С) температуре тела показаны жаропонижающие препараты на основе парацетамола и ибупрофена, а также обильное питье. По назначению врача применяют антиаллергические препараты в возрастных дозировках. При заложенности носа проводится регулярный туалет полости носа и закапывание сосудосуживающих капель (до 5 раз в день). Для уменьшения воспалительного процесса и болевых ощущений в горле рекомендуется частое полоскание горла настоями ромашки, шалфея, календулы. Антибактериальная терапия проводится по назначению и под контролем врача в тех случаях, когда имеются подозрения на присоединение бактериальной инфекции (длительно сохраняющаяся лихорадка, выраженные изменения в горле (ангина), значительное увеличение лимфатических узлов, расположенных у угла нижней челюсти). Продолжительность приема антибиотиков составляет 5-6 дней. В течение всего периода лихорадки показан постельный режим. Характер питания при инфекционном мононуклеозе не предполагает никаких ограничений, за исключением тех, которые накладывает повышенная температура тела. Прогноз после перенесенного инфекционного мононуклеоза - как правило, благоприятный. При наличии остаточных изменений в анализах крови переболевшие дети нуждаются в диспансерном наблюдении педиатра или подросткового врача в течение 6-12 месяцев. Профилактика Профилактика инфекционного мононуклеоза не разработана. Для предотвращения распространения заболевания достаточно соблюдения обычных санитарно-гигиенических требований, необходимых при уходе за инфекционным больным (проветривание, влажная уборка помещения, ограничение контакта со здоровыми членами семьи, тщательная стирка и проглаживание белья и одежды больного, обработка дезинфицирующими средствами вещей, с которыми контактировал больной и выделение отдельной посуды). Будьте здоровы! Билет 30. 3. Шигеллезы. Этиология, эпидемиология, классификация. Клиника типичной Этиология. Дизентерия чаще вызывается шигеллами Зонне Флекснера, редко — Григорьева—Шиги, Штуцера— Дмитца. Эпидемиология. Дизентерия — инфекция с пищевым и контактно-бытовыми путями распространения. Человек является главным резервуаром инфекции. Наиболее заразен больной в первые 3 дня болезни. Опасны больные стертой формой болезни и бактерионосители. Дизентерия регистрируется в течение всего года с увеличением заболеваемости в летне-осеннее время. Иммунитет моноспецифичен в отношении вида и серотипа возбудителя. Инкубационный период продолжается от нескольких часов до 7 дней, чаще 2—3 дня. Клиническая картина. Дизентерия — типичная инвазивная инфекция, так как шигеллы размножаются в клетках эпителия толстой кишки, обусловливая картину колита. У детей старше года типичный вариант с развитием колита имеет острое начало с повышением температуры тела до высоких цифр, выражены симптомы интоксикации. Спустя несколько часов развивается геморрагический колит (часто синдром дистального колита — стул со слизью в виде «ректального плевка»). Гастроэнтероколитический вариант (частый при массивном пищевом заражении) начинается с повторной рвоты и выраженной интоксикации, позже может развиться обезвоживание организма. Понос появляется спустя несколько часов после начала заболевания, к концу первых — началу вторых суток развивается синдром дистального колита, объем испражнений уменьшается, в них появляются патологические примеси (слизь, часто кровь). Дизентерия у детей первого года жизни протекает остро или как подострое заболевание, чаще с развитием энтероколита и энтерита. Тяжесть болезни у них обусловлена нарушением гемодинамики и водно-минерального обмена. Примесь крови в стуле появляется реже, чем у детей старшего возраста, и не всегда с первого дня болезни. Течение заболевания более длительное, особенно при дизентерии Флекснера, часто приводит к развитию дистрофии. Атипичные формы дизентерии протекают без развития колита, иногда без дисфункции кишечника и выявляются при бактериологическом обследовании в связи с контактом с больным или в очагах кишечных заболеваний. Гипертоксическая форма (чаще при шигеллезе Григорьева — Шиги) характеризуется развитием с первых часов тяжелого нейротоксикоза и инфекционно-токсического шока. Диагноз. Устанавливают по клинико-эпидемиологическим данным и результатам посевов кала (выделение шигелл) или методом люминесцирующих антител для выявления шигелл в нативных фекалиях. Серологические методы (РНГА, реже РПГА и РУА) используются при отрицательном результате посева кала, для диагностики стертых форм и их дифференциальной диагностики с транзисторным бактерионосительством. Диагностическими считаются титры 1:100 для дизентерии Зонне и 1:200 — для дизентерии Флекснера. Антитела в крови появляются с 3—5-го дня болезни и максимально нарастают к 20-му дню от начала болезни. Лечение. В нетяжелых случаях антибактериальная терапия нецелесообразна, поскольку устойчивость шигелл к антибиотикам наблюдается часто. В более тяжелых случаях лечение проводится в соответствии с результатами тестирования выделенных штаммов. Используют ампициллин (при чувствительных штаммах), невиграмон, бисептол, фуразолидон, в тяжелых случаях — рифампицин, аминогликозиды внутримышечно. Классификация. Большинство педиатров и детских инфекционистов пользуются классификацией клинических форм дизентерии, предложенной А. А. Колтыпиным, с небольшими упрощениями и поправками, отражающими особенности современной клинической картины болезни. Пример постановки диагноза: дизентерия (Флекснера 1а), среднетяжелая форма типа А, острое течение. К типичной дизентерии относят такие случаи болезни, при которых имеют место свойственные этому заболеванию симптомы и в первую очередь выраженный колитический синдром. Катипичной дизентерии относят стертую, диспепсическую, субклиническую и гипертоксическую формы. Стертая форма дизентерии протекает с очень слабо выраженными клиническими симптомами. Температура тела не повышается, общее состояние не страдает. Функция кишечника нарушена незначительно и непостоянно. Чаще всего отмечаются кратковременные, в течение 1—2 дней жидкие испражнения частотой 1—2 раза в день, иногда с небольшими примесями зеленой слизи. При объективном осмотре отмечаются незначительное уплотнение сигмовидной кишки, ослабление наружного сфинктера ануса, возможны явления сфинктерита. В отдельных случаях стертая форма дизентерии у детей может протекать без дисфункции кишечника. Обычно такие больные выявляются при обследовании в связи с контактом с дизентерийным больным и неправильно трактуются как бактериовыделители. Только с помощью дополнительных методов обследования (РПГА, ректорома-носкопия) удается диагностировать стертую форму заболевания. Диспепсическая форма дизентерии наблюдается редко, преимущественно у детей первого полугодия жизни. Заболевание проявляется нарушением аппетита, срыгиванием, иногда рвотой и изменением характера дефекаций, которые становятся жидкими или имеют вид непереваренных комочков, патологические примеси в виде слизи и зелени не в каждой порции. Кровь в испражнениях отсутствует. Частота дефекаций до 5—7 раз. Общее состояние страдает незначительно, температура тела обычно нормальная, но иногда может повышаться до субфебрильной. Диагноз устанавливают с помощью лабораторных методов исследования: обнаружение шигелл в посевах кала, нарастание титра антител в РПГА, ректороманоскопия и др. Субклиническая форма выявляется обычно в очаге инфекции, клинически не проявляется. Функция кишечника не нарушена, сигмовидная кишка не спазмирована. Обнаружение шигелл в посевах кала обычно диагностируется как^бактерио-носительство. Однако нарастание титра специфических антител в РПГА и результаты ректороманоскопического исследования позволяют правильно установить диагноз субклиничес*кой формы дизентерии. К атипичным относится и гипертоксическая форма, которая характеризуется развитием с первых часов ^тяжелого нейротоксикоза с поражением центральной нервной и сердечно-сосудистой систем. Болезнь начинается с гипертермии, быстро наступают потеря сознания, судороги, падение сердечнососудистой деятельности. Появляются цианоз, конечности становятся холодными. Развивается картина инфекционно-токсическо-го шока. Иногда в таких случаях летальный исход наступает раньше, чем успевают развиться кишечные симптомы. Эта форма дизентерии встречается крайне редко. Клинически симптомы ее не характерны для дизентерии, они аггравированы, поэтому гипертоксическая дизентерия относится к атипичным. Типичная дизентерия может быть легкой, среднетяжелой и тяжелой. Тяжесть дизентерии в одних случаях может быть обусловлена большей выраженностью явлении общей интоксикации (гипертермия, судорожный синдром, потеря сознания и др.) — тип А, в других — местными изменениями (частота стула, зияние ануса, выпадение слизистой оболочки прямой кишки, болевой синдром и др.) —тип Б. При одинаковой выраженности общих и местных симптомов болезни принято говорить о смешанном типе В. Легкая форма дизентерии наиболее часто встречается в настоящее время. Общее состояние ребенка страдает незначительно. Температура тела чаще субфебрильная, но иногда повышается до 38—38,5° С. В первый день болезни может отмечаться однократная рвота, небольшая вялость и снижение аппетита. Частота стула до 5—8 раз в сутки, при этом испражнения калового характера, жидкие, с примесью слизи и зелени. Кровь и тенезмы часто отсутствуют. Пальпируется спазмированная и инфильтрированная сигмовидная кишка, слегка болезненная или чувствительная. Характерны явления сфинктерита, податливость ануса. Могут быть схваткообразные боли в животе во время дефекации. Среднетяжелая форма дизентерии характеризуется умеренно выраженными симптомами интоксикации и развернутым колитическим синдромом. Температура тела повышается до 39—40° С, рвота повторная, стул до 10—15 раз в сутки. На высоте заболевания каловые массы могут исчезать из испражнений и они состоят только из слизи и крови. Характерны схваткообразные боли в животе, тенезмы, податливость или зияние ануса. При тяжелой форме дизентерии, когда тяжесть обусловлена общей интоксикацией (тип А), заболевание начинается внезапно с подъема температуры тела до 40° С и выше. Отмечаются многократная, иногда неукротимая рвота, возможны кратковременные судороги, менингеальные симптомы, глухость сердечных тонов, падение артериального давления, бледность кожных покровов, холодные конечности. Черты лица заостряются, тургор тканей падает, снижается масса тела. Спустя несколько часов или даже на другие сутки стул учащается, становится жидким, содержит большое количество слизи и крови. Бывают и тенезмы. Однако нередко при наличии резко выраженной интоксикации колитический синдром выражен слабо. При тяжелой дизентерии типа Б с самого начала болезни преобладают кишечные симптомы, которые и определяют тяжесть заболевания. Стул в таких случаях очень частый (“без счета”), вначале каловый, но очень быстро становится бескаловым — из одной слизи и крови. Отмечаются постоянные схваткообразные боли в животе, тенезмы, паралич сфинктера заднего прохода, при этом из ануса вытекает слизь, окрашенная кровью. Может быть выпадение слизистой оболочки прямой кишки. Живот вначале вздут, затем втянут, прощупывается болезненная, спастически сокращенная сигмовидная кишка. Билет 31. Особенности иммунограммы у детей Уральского региона. Сахарный диабет у детей, клиника, диагностика. Относится к наиболее распространенной эндокринной патологии. Этиология и патогенез. Удельный вес детей среди больных диабетом относительно невысок (8—10 %), но диабет в детском возрасте протекает с высокой степенью инсулиновой недостаточности, что определяет тяжесть его течения. В этиологии сахарного диабета остается много нерешенных вопросов. Сахарный диабет у детей является в основном наследственным заболеванием, остается окончательно не выясненным характер генного дефекта. Признается полигенный характер наследования с участием ряда факторов. В настоящее время инсулинзависимый сахарный диабет относят к аутоиммунным заболеваниям, возникновение которых отмечается чаще после инфекционных заболеваний. В поджелудочной железе доказано наличие инсулита, результатом развития которого является инсулиновая недостаточность. В результате инсулиновой недостаточности развиваются различные нарушения обмена веществ, основными из которых являются нарушения углеводного обмена, развитие гипергликемии, глюкозурии, полиурии. Нарушается жировой обмен (усиление липолиза, снижение липо-синтеза, увеличение образования неэстеризированных жирных кислот, кетоновых тел, холестерина). Нарушение сгорания углеводов в мышечной ткани приводит к лактат-ацидозу. Ацидоз обусловлен также нарастанием неогенеза. В результате дефицита инсулина нарушается также белковый и водно-минеральный обмен. Для выявления доклинических нарушений углеводного обмена применяется стандартный глюкозотоле-рантный тест. Особого внимания в этом отношении требуют дети из группы риска, в которую включаются дети, рожденные с массой тела более 4500 г, дети, имеющие отягощенную по сахарному диабету наследственность, перенесшие панкреатит, страдающие ожирением и др. Клиническая картина. Клинические проявления сахарного диабета зависят от фазы заболевания. Манифестный сахарный диабет характеризуется появлением жажды, полиурии, ночным и дневным недержанием мочи, повышением или, реже, снижением аппетита, похуданием ребенка, снижением работоспособности, успеваемости, вялости, раздражительности. В этой стадии диабета выявляются стойкая гипергликемия и глкжозурия. Как правило, начальный период болезни (в течение года) характеризуется лабильным течением и относительно низкой потребностью в инсулине. У 10—15% детей после месячного лечения может наступить полная компенсация процесса с отсутствием потребности в инсулине или в очень небольшой ее суточной потребности (до 0,3 ЕД/кг). К концу года болезни потребность в инсулине нарастает, но в дальнейшем процесс стабилизируется. Период дегенеративных нарушений характеризуется высокой потребностью в инсулине, иногда относительной инсулинорезистентностью, особенно в препубертатном периоде, а также при наличии других диабетогенных влияний (сопутствующие заболевания, стрессовые состояния). Состояние клинико-метаболической компенсации при сахарном диабете характеризуется отсутствием клинических симптомов заболевания и нормализацией обменных процессов: нормогликемия или гликемия не более 7—8 ммоль/л, колебание суточной гликемии не более 5 ммоль/л, отсутствие глюкозурии или небольшое выделение сахара с мочой — не более 5% от сахарной ценности пищи. Клиническая компенсация характеризуется отсутствием жалоб и клинических симптомов диабета при сохраняющихся метаболических нарушениях углеводного и жирового обмена. Выделяют более легкую степень декомпенсации (без кетоацидоза) и кетоацидотическую декомпенсацию, угрожающую развитием диабетической комы при отсутствии своевременной помощи больному ребенку. Причины развития диабетической комы могут быть различные: поздняя диагностика диабета, нарушение диеты, инсулинотерапии, присоединение интеркуррентных заболеваний и стрессовых ситуаций. Наиболее типичным клинико-метаболическим вариантом диабетической комы у детей является гиперкетонемическая (кетоацидотическая) кома, клинические проявления которой обусловлены развитием глубокого метаболического ацидоза, кетоацидоза, различной степенью гипергликемии и нарушением электролитного равновесия при резко выраженной дегидратации. Для I стадии комы характерны сонливость, вялость, заторможенность, нарастающая жажда, поли-урия, снижение аппетита, появление тошноты, рвоты, запаха ацетона изо рта. Для II стадии характерны более глубокие нарушения сознания (сопор), нарушение сердечно-сосудистой деятельности (снижение артериального давления, тонуса периферических сосудов, уменьшение клубочковой фильтрации), полиурия, сменяющаяся олигурией, рвота, мышечная гипотония, шумное, глубокое дыхание, гипорефлексия. Стадия III комы характеризуется полной потерей сознания, резкими нарушениями деятельности сердечно-сосудистой системы (цианоз, сосудистый коллапс, анурия, возникновение отеков), патологическим характером дыхания, арефлексией. На фоне коматозного состояния возможно развитие псевдоабдоминального синдрома. Может развиться гематоренальный синдром: высокие показатели красной крови, лейкоцитоз с нейтрофильным сдвигом, наличие белка, форменных элементов и цилиндров в моче. При сахарном диабете у детей может наблюдаться гиперлактацидемическая кома. Особенностью клинических проявлений этого варианта является рано наступающая одышка, сопровождающаяся жалобами на боли в грудной клетке, за грудиной, в области поясницы и сердца. Характерны резкий декомпенсирован-ный метаболический ацидоз и относительно невысокая степень гликемии. Третьим вариантом диабетической комы у детей может быть гиперосмолярная кома, характеризующаяся различными неврологическими расстройствами: беспокойство, высокие рефлексы, судороги, гипертермия. Метаболические нарушения характеризуются чрезвычайно высокими показателями гликемии, нарастанием уровня натрия в сыворотке крови, увеличением уровня хлоридов, общего белка, остаточного азота, мочевины, отсутствием кетоацидоза, ацидоза, резкой дегидратацией. Течение сахарного диабета у детей может нарушаться развитием гипогликемических состояний и гипо-гликемической комы, причины которых могут быть различны: нарушение диеты, избыточная доза инсулина, чрезмерная физическая нагрузка. Гипогликемическое состояние характеризуется утомляемостью, головокружением, беспокойством, бледностью, потливостью, мышечной слабостью, дрожанием рук, чувством голода, появлением высоких сухожильных рефлексов. При развитии гипогликемической комы наблюдаются полная потеря сознания, тонико-клонические судороги атетозные и хореоформные движения, временные моно- и гемиплегии. У детей раннего возраста приступ гипогликемии может проявляться резким возбуждением, криком, агрессивным состоянием, негативизмом. Гипогликемия обычно возникает при снижении уровня сахара в крови ниже нормы, однако возможно развитие гипогликемических состояний при относительно высоком уровне сахара в крови, но при быстром уменьшении высоких цифр. |
