Хронические заболевания и опухоли поджелудочной железы Цели, достигаемые при обучении
 Скачать 0.62 Mb. Скачать 0.62 Mb.
|
|
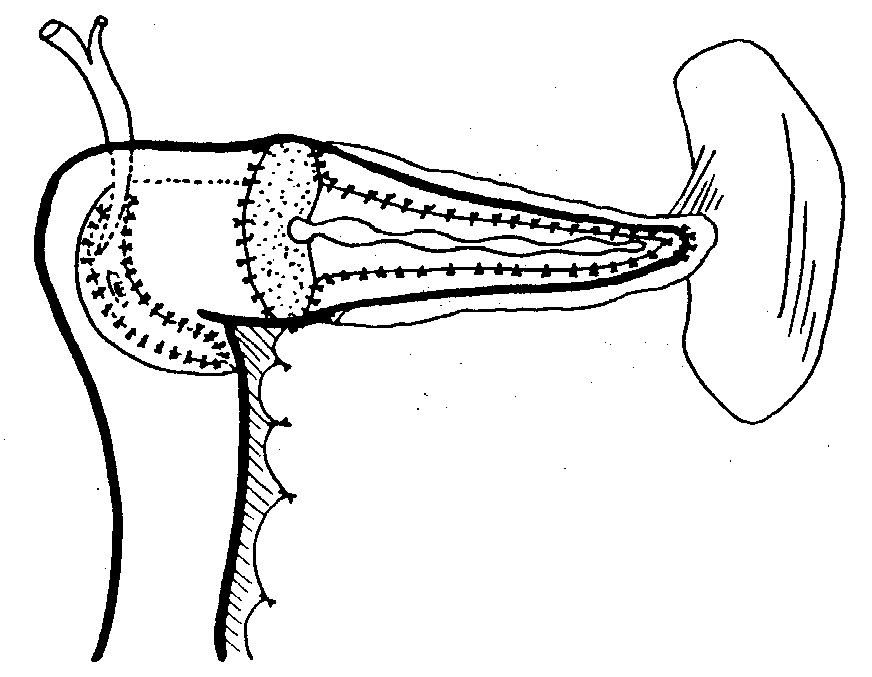
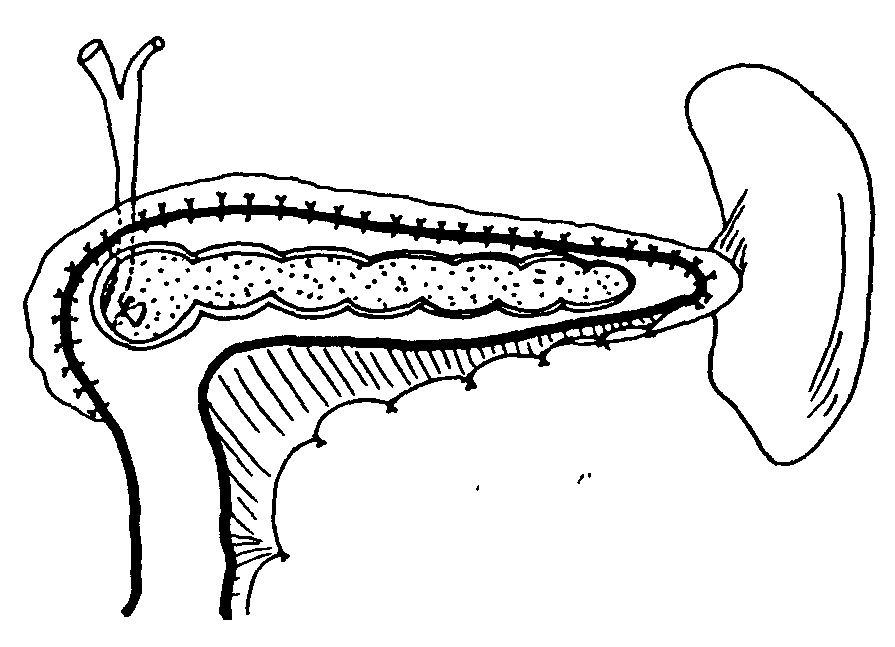
D. Резекция с продленным дренированием Поскольку при наличии воспалительных масс в головке поджелудочной железы только в 10% случаев нельзя однозначно исключить онкологический процесс, резекция с продленным дренированием обеспечивает излечение примерно в 94-95% случаев. 1. Операция по Beger (1980). Резекция головки поджелудочной железы с сохранением двенадцатиперстной кишки. Должны быть выполнены два важных этапа, то есть субтотальная резекция головки поджелудочной железы с сохранением двенадцатиперстной кишки и восстановление внешнесекреторной деятельности железы. При резекционном этапе поджелудочную железу пересекают по границе между головкой и телом над верхней брыжеечной веной, оставляя небольшой диск головки между общим желчным протоком и стенкой двенадцатиперстной кишки. Тело железы дренируется с помощью панкреатикоеюностомии "конец-в-конец", а полость резецированной головки дренируется с помощью анастомоза "бок-в-бок" с той же петлей У-образно выключенной тощекишечной петли, которая служит для формирования первого анастомоза (рис. 14). Эта операция показана при хроническом панкреатите с воспалительными массами в головке железы, с медикаментозно некупируемой болью, наличием обструкции общего желчного протока или дуоденального стеноза. Двенадцатиперстную кишку сберегают, чтобы сохранить на физиологических уровнях желудочно-кишечные гормоны, а также сохранить непрерывность желудочно-кишечного тракта. В последнее время усилиями японских врачей операция стала применяться при опухолях головки поджелудочной железы низкой степени злокачественности. 2. Расширенная операция по Beger. Выполняется в тех случаях, когда имеются множественные стриктуры в левой части поджелудочной железы с воспалительными массами в головке железы. В данном случае, в дополнение к резекции головки железы, выполняется анастомоз "бок-в-бок" между продольно раскрытым главным панкреатическим протоком и вставкой из петли тощей кишки (рис. 15). 3. Операция по Frey (1987). Эта операция также сохраняет двенадцатиперстную кишку и сравнительно менее технически требовательна, чем операция по Beger. Она включает удаление сердцевины головки поджелудочной железы, лежащей поверх вирсунгова и Санториниева протоков и протока крючковидного отростка, с сохранением по крайней мере 5 мм панкреатической ткани сзади и медиально, наряду с раскрытием главного протока в теле и хвосте железы. Дренирование локально резецированной головки железы с раскрытым главным протоком осуществляется с помощью латеральной панкреатикоеюностомии (рис. 16). Если проток менее 8 мм в диаметре, выполняют анастомоз протока с капсулой железы. Эта операция показана в случае боли при хроническом панкреатите с его осложнениями, такими как ложные кисты, обструкция общего желчного протока, панкреатический асцит, свищи и рецидивирующие боли после латеральной панкреатикоеюностомии. Операция противопоказана при невозможности исключить рак, так как подобное иссечение головки железы недостаточно. 4. "V"-образное вентральное иссечение поджелудочной железы по Izbicki (1998). Показана в случае склерозирующего протокового панкреатита ("болезнь узкого протока") с максимальным диаметром протока Wirsung менее 3 мм. При этой операции выполняется продольное "V"-образное иссечение вентральной части поджелудочной железы в сочетании с латеральной панкреатикоеюностомией с помощью анастомоза между слизистой кишки и капсулой железы (рис. 17). Эта операция способствует дренированию как главного протока, так и протоков второго и третьего порядка. Операции резекции головки поджелудочной железы с сохранением двенадцатиперстной кишки обеспечивают меньшую частоту осложнений, лучше купируют болевой синдром, способствуют более высокой прибавке в весе с лучшей толерантностью к глюкозе и более высокой способностью к продукции инсулина. Прежде всего это ведет к более ранней профессиональной реабилитации по сравнению с пилоросохраняющей панкреатодуоденальной резекцией. Возможен также рецидив болей после резекции с продленным дренированием. Это происходит вследствие недостаточной декомпрессии поджелудочной железы в головке поджелудочной железы.
Кисты поджелудочной железы Различают следующие виды кист: 1. Врожденные (дизонтогенетические), образующиеся в результате пороков развития ткани поджелудочной железы. 2. Ретенционные, развивающиеся при закупорке выводных протоков железы опухолью, рубцами, конкрементами и др. 3. Дегенерационные, возникающие вследствие распада ткани железы, пораженной опухолью или панкреонекрозом. 4. Паразитарные, являющиеся пузырчатыми стадиями ленточных червей (эхинококк, цистицерк). 5. Пролиферационные, представляющие собой мешотчатые новообразования, как, например, кистаденома, кистаденокарциомы или реже саркоматозные или сосудистые (гемангиомы, лимфангиомы) опухоли. Ложные кисты поджелудочной железы являются осложнениями острого или хронического панкреатита. Наблюдается существенная разница в механизме образования и клиническом течении ложной кисты, возникающей у больных с острым панкреатитом или образующейся в результате хронического течения воспалительного процесса в ткани железы. Клиническая картина и диагностика кист поджелудочной железы Клиническая картина и симптоматология кист поджелудочной железы отличаются значительной вариабельностью и полиморфизмом. Они образуются в любом возрасте, приблизительно одинаково часто как у мужчин, так и у женщин. В начале заболевания клиническая симптоматология нередко совершенно отсутствует, и киста может быть случайно обнаружена при операции или аутопсии. При выраженной картине болезни наиболее частыми жалобами являются боли в верхней половине живота, наличие опухоли живота, различные дипепсические явления, а также нарушение общего состояния больного: слабость, похудание, недомогание и лихорадочное состояние. При объективном исследовании основным признаком является наличие опухоли живота, которая при больших размерах кисты может быть иногда обнаружена уже при простом осмотре. Пальпаторное исследование опухоли обычно позволяет установить, что опухоль имеет довольно четкие границы, округлую или овоидную форму, гладкую поверхность, и дает ощущение неясного зыбления. В зависимости от локализации кисты пальпируемая опухоль может определяться в подложечной области, в области пупка и занимать правое или левое подреберье. При перкуссии над опухолью обычно определяется тупость, окруженная зоной тимпанита, за исключением случаев, когда киста прилежит к печени или селезенке, тогда притупление перкуторного звука, определяемое над кистой, сливается с тупостью над этими органами. Выслушивание живота иногда обнаруживает урчание в поперечно-ободочной кишке, располагающейся над кистой, и шум плеска в желудке при сдавлении его кистой. Уточнению локализации опухоли, определяемой при поджелудочной кисте, и исключению поражения других органов значительно помогает тщательное рентгенологическое исследование. Уже при обзорном просвечивании живота иногда можно наблюдать патологическую тень, положение которой соответствует поджелудочной железе, причем в ряде случаев удается обнаружить кальцинацию стенки кисты. При контрастном исследовании желудочно-кишечного тракта в зависимости от величины, местоположения и соотношения кисты с соседними органами можно установить вышеуказанные косвенные признаки наличия объемного образования поджелудочной железы. Весьма важное значение имеют такие добавочные методы рентгенологического исследования, как урография, ретропневмоперитонеум, спленопортография и аортография. УЗИ поджелудочной железы – важный диагностический метод исследования при тяжелом панкреатите. Увеличение переднезаднего размера поджелудочной железы свидетельствует о выраженности отека, который вызывает затухание ультразвука. Другой эхографический признак панкреатита – снижение яркости пространства между селезеночной веной и поджелудочной железой. Иногда при продольном сканировании можно видеть компрессию нижней полой вены. Для получения точных результатов исследование необходимо проводить натощак. Кроме того, УЗИ применяется с целью обнаружения осложнений панкреатита в виде псевдокисты и камней в протоках. Эти исследования позволяют исключить заболевания других органов и уточнить локализацию кисты. Наиболее точную информацию о размерах и локализации кисты поджелудочной железы по отношению к соседним органам дают компьютерная и магнитнорезонансная томография. Лабораторные исследования при кистах поджелудочной железы, если поражена внешне- или внутрисекреторная функция органа, могут обнаружить наличие креатореи, стеатореи, повышение содержания амилазы и липазы в крови и моче, гликозурию и гипергликемию, хотя все эти показатели часто могут оказаться ненарушенными. Лечение при кистах поджелудочной железы Оперативное вмешательство при кистах поджелудочной железы обычно показано в случае, если киста больше 6 см в диаметре или существует более 6 недель, а также в случае развития обтурационных осложнений таких как сдавления выходного отдела желудка, двенадцатиперстной кишки, общего желчного протока или воротной вены. Среди других осложнений инфицирование, кровотечение и болевой синдром также являются частыми показаниями для активного вмешательства. В клинике госпитальной хирургии на базе Государственной Новосибирской Областной клинической больницы изучению и анализу подвергнуты данные большого числа пациентов с ложными кистами поджелудочной железы. В группе больных с острыми ложными кистами поджелудочной железы, которым проводилась комплексная консервативная терапия, возникли осложнения кисты: нагноение, кровотечение, перфорация в брюшную полость и перитонит, механическая желтуха, сдавление выходного отдела желудка с нарушением эвакуации. Этим больным в экстренном порядке были произведены следующие операции: наружное дренирование, марсупиализация, левосторонняя панкреатэктомия и спленэктомия, некрсеквестрэктомия, прошивание кровоточащих сосудов кисты, больным с перитонитом – санация и дренирование брюшной полости. Таким образом, тактика, ориентирующая хирурга на длительное консервативное лечение больных с кистами поджелудочной железы с целью формирования кисты и проведения оперативного вмешательства в более благоприятных условиях, сопряжена с высоким риском возникновения грозных осложнений. В группе больных с острыми кистами поджелудочной железы, которым были выполнены операции наружного дренирования в плановом порядке, интраоперационно были выявлены следующие осложнения кист: кровотечение в полость кисты, инфицирование кист и нагноение. При наружном дренировании несформированных кист поджелудочной железы в раннем послеоперационном периоде у ряда пациентов развились осложнения: свищи поджелудочной железы, обострение панкреатита. Поздние осложнения были представлены рецидивами кист и прогрессированием панкреатита. У пациентов со сформированными кистами поджелудочной железы в 20% случаев были выявлены следующие осложнения кист: кровотечение, нагноение, перфорация кисты, сдавление выходного отдела желудка и механическая желтуха. После проведения экстренных оперативных вмешательств: резекции хвостовой части поджелудочной железы с кистой и спленэктомии, наружного дренирования кисты, цистоеюностомии, цистогастростомии, – в послеоперационном периоде у ряда пациентов развились следующие осложнения: некроз селезеночного угла ободочной кишки и аррозивное кровотечение, разлитой перитонит вследствие несостоятельности швов большой кривизны желудка, поддиафрагмальные абсцессы, наружные свищи поджелудочной железы, эвентрация. В плановом порядке были выполнены следующие операции: цистоеюноанастомоз, цистогастроанастомоз (рис. 18), цистодуоденоанастомоз, резекция дистальной части поджелудочной железы и спленэктомия, цистопанкреатоеюноанастомоз, иссечение кисты, бицистогастроанастомоз. Осложнения после операции возникли у небольшого количества больных: кровотечение в полость кисты, забрюшинный абсцесс, перитонит, обострение панкреатита, поддиафрагмальный абсцесс, краевой некроз культи железы с формированием наружного свища поджелудочной железы. Большинство осложнений возникли после дистальной резекции поджелудочной железы и спленэктомии, хотя доля данной операции от общего числа вмешательств была невелика.  Рис. 18. Операция внутреннего дренажа кисты поджелудочной железы путем наложения соустья между кистой и желудком (цистогастростомия). Соустье наложено на заднюю стенку желудка и прилежащую к ней стенку кисты. Таким образом, результаты, особенно в первых двух группах, – неудовлетворительны. Даже у пациентов со сформированными кистами, у каждого пятого пришлось выполнять экстренное вмешательство в связи с неожиданно развившимися осложнениями. Неудовлетворительные результаты лечения послужили основанием для пересмотра хирургической тактики в пользу ее активизации в плане выполнения операций на ранних стадиях формирования кист и изменения вида вмешательства. В группе больных с несформированными ложными кистами поджелудочной железы были выполнены операции внутреннего дренирования: цистогастроанастомоз, цистодуоденоанастомоз, цистоеюноанастомоз, некрсеквестрэктомия в кисте. Нескольким пациентам была выполнена холецистэктомия, а части из них дополнительно произвели холедоходуоденостомию или папиллохоледохопластику. Выбор вида операции в пользу цистогастроанастомоза и цистодуоденоанастомоза был сделан на основании следующего: 1) выгодные топографо-анатомические взаимоотношения кист с желудком и двенадцатиперстной кишкой (до 90% кист располагались в сальниковой сумке и головке поджелудочной железы и были тесно с ними сращены); 2) чрезжелудочный и чрездвенадцатиперстнокишечный доступы исключали разделение инфильтративно измененных тканей, резко снижая угрозу развития серьезных осложнений; 3) появлялась перспектива визуального контроля и активного вмешательства с помощью эндоскопической техники; 4) соблюдался органосохраняющий принцип; 5) относительная техническая простота исполнения; 6) отсутствие угрозы несостоятельности швов анастомозов; 7) минимальная вероятность возникновения свищей поджелудочной железы; 8) возможность избежать суперинфицирования кисты. Невозможность выполнения одномоментной радикальной санации полости кисты во время операции определило необходимость активного вмешательства в этот процесс после операции. Созданный широкий анастомоз кисты с полостью желудка или двенадцатиперстной кишки позволил активно санировать полость кисты под эндоскопическим контролем. Осложнений и летальных исходов не было; рецидивов кист не отмечено. Таким образом, из всего вышеизложенного можно сделать следующие выводы: 1) консервативное лечение у больных с ложными несформированными кистами поджелудочной железы в большинстве случаев не предотвращает прогрессирования кисты и не вызывает обратного ее развития; 2) выжидательная тактика в период формирования ложных кист поджелудочной железы сопряжена с высоким риском развития грозных осложнений; 3) операции наружного дренирования часто осложняются свищами поджелудочной железы, а дистальная резекция железы со спленэктомией сопровождается высокой летальностью и развитием сахарного диабета; 4) лучшие результаты при сформированных ложных кистах поджелудочной железы дает внутреннее дренирование; 5) операцией выбора при несформированных ложных кистах поджелудочной железы является цистогастро- или цистодуоденоанастомоз; 6) этапные эндоскопические некрсеквестрэктомии и санации ускоряют процесс очищения и ликвидацию кисты. Панкреатогенные свищи Панкреатогенные свищи по этиологическому принципу подразделяют на: травматические, постнекротические и послеоперационные. Они связаны с протоковой системой поджелудочной железы и локализуются в головке, теле или в хвосте поджелудочной железы. Их разделяют: на полные (терминальные) и неполные (боковые); наружные, которые открываются на кожу или рану брюшной стенки; внутренние, которые открываются в соседние органы. Клиническая картина и диагностика панкреатогенных свищей Наружные панкреатические свищи характеризуются жалобами на истечение содержимого светло-желтого цвета, разъедающего кожу вокруг свища. Больные теряют в весе. Возникают гипопротеинемия, анемия. При ежедневной потере секрета до 500,0 мл и более могут возникнуть безбелковые и электролитные отеки на конечностях. Клиническая картина внутренних панкреатических свищей стертая. Для окончательного диагноза при наружных свищах необходимо определить активность панкреатических ферментов в свищевом отделяемом, а также провести фистулографию, при которой выявляется состояние протоков (сужение, расширение, деформация, непроходимость). Диагностика внутренних свищей поджелудочной железы до операции затруднена. Во время операции, а также после широкого вскрытия кисты и осмотра ее полости изнутри, выполняется цистография. |