Акушерство , 1 тема Таз и все его размеры и параметры. первая тема ТАЗ. Женский таз анатомия женского таза
 Скачать 1.7 Mb. Скачать 1.7 Mb.
|
|
ЖЕНСКИЙ ТАЗ Анатомия женского таза Костный таз, составляя основу родового канала, имеет большое значение для прохождения плода во время родов. Таз взрослой женщины состоит из четырех костей: двух тазовых (или безымянных), крестца и копчика. Тазовая кость (оs сохае) состоит из трех костей, соединенных хрящами: подвздошной, лобковой и седалищной. Подвздошная кость (оs ilium) состоит из тела и крыла. Тело (короткая утолщенная часть кости) участвует в образовании вертлужной впадины. Крыло представляет собой широкую пластинку с вогнутой внутренней и выпуклой наружной поверхностью. Утолщенный свободный край крыла образует гребень подвздошной кости (cristailiаса). Спереди гребень начинается верхней передней подвздошной остью (spina iliаса аnterior superior), ниже располагается нижняя передняя ость (sрina iliаса аnterior inferior). Сзади гребень подвздошной кости заканчивается верхней задней подвздошной остью (spina iliаса роsterior superior), ниже располагается нижняя задняя подвздошная ость (sрina iliаса роsterior inferior). В области перехода крыла в тело на внутренней поверхности подвздошной кости располагается гребневый выступ, образующий дугообразную, или безымянную, линию (linea arcuata, s.innominata), которая идет от крестца поперек всей подвздошной кости, спереди переходит на верхний край лонной кости. Седалищная кость (оs ischii) представлена телом, участвующим в образовании вертлужной впадины, и верхней и нижней ветвями. Верхняя ветвь, идущая от тела книзу, заканчивается седалищным бугром (tuber ischiadicum). Нижняя ветвь направляется кпереди и кверху и соединяется с нижней ветвью лонной кости. На ее задней поверхности имеется выступ - седалищная ость (sрina ischiadica). Лобковая кость (оs pubis) образует переднюю стенку таза и состоит из тела и верхней (горизонтальной) и нижней (нисходящей) ветвей, которые спереди соединяются друг с другом посредством малоподвижного лобкового сочленения - симфиза (symphysis). Нижние ветви лобковых костей образуют так называемую лобковую дугу. Крестец (оs sacrum) состоит из пяти сросшихся позвонков, величина которых уменьшается по направлению книзу, в связи с чем крестец приобретает форму усеченного конуса. Основание крестца (его широкая часть) обращено вверх, верхушка крестца (узкая часть) - вниз. Передняя вогнутая поверхность крестца образует крестцовую впадину. Основание крестца (I крестцовый позвонок) сочленяется с V поясничным позвонком; в середине передней поверхности основания крестца образуется выступ - крестцовый мыс (рromontorium). Копчик (оs coccygis) представляет собой небольшую кость, суживающуюся книзу, и состоит из 4-5 рудиментарных сросшихся позвонков. Все кости таза соединены симфизом, крестцово-подвздошными и крестцово-копчиковыми сочленениями, в которых располагаются хрящевые прослойки. Акушерский таз Различают два отдела таза: большой и малый. Большой таз ограничен с боков крыльями подвздошных костей, а сзади - последними поясничными позвонками. Спереди большой таз не имеет костных стенок.Хотя большой таз для прохождения плода существенного значения не имеет, по его размерам можно косвенно судить о форме и величине малого таза, который составляет костную основу родового канала. Полость малого таза - пространство, заключенное между стенками таза и ограниченное сверху и снизу плоскостями входа и выхода таза. Передняя стенка малого таза представлена лобковыми костями с симфизом, заднюю стенку составляют крестец и копчик, боковые стенки - седалищные кости. Эта полость имеет форму усеченного цилиндра. Передняя часть, обращенная к лону, почти в три раза меньше задней, обращенной к крестцу. Такая форма полости малого таза обусловливает неодинаковую форму и размеры ее различных отделов, которыми являются воображаемые плоскости, проходящие через опознавательные пункты внутренней поверхности малого таза. В малом тазу различают плоскость входа, плоскость широкой части, плоскость узкой части плоскость выхода Плоскость входа - граница между большим и малым тазом. Границами плоскости входа в малый таз являются верхневнутренний край лонной дуги, безымянные линии, вершина крестцового мыса. Плоскость входа имеет поперечно-овальную форму. Различают следующие размеры плоскости входа. ИСТИННАЯ (акушерская) КОНЬЮГАТА Прямой размер - наименьшее расстояние между серединой верхневнутреннего края лонной дуги и наиболее выдающейся точкой мыса крестца - истинная конъюгата (conjugata vera) и составляет 11 см. Способы определения величины истинной конъюгаты 1. По величине наружной конъюгаты: В зависимости от величины окружности лучезапястного сустава (<14, 14 или > 14 см) от величины наружной конъюгаты отнимают 8 -9 -10 см 2. По величине диагональной конъюгаты: измерив диагональную конъюгату, отнимают от ее значения индекс Соловьева (1/10 окружности лучезапястного сустава) 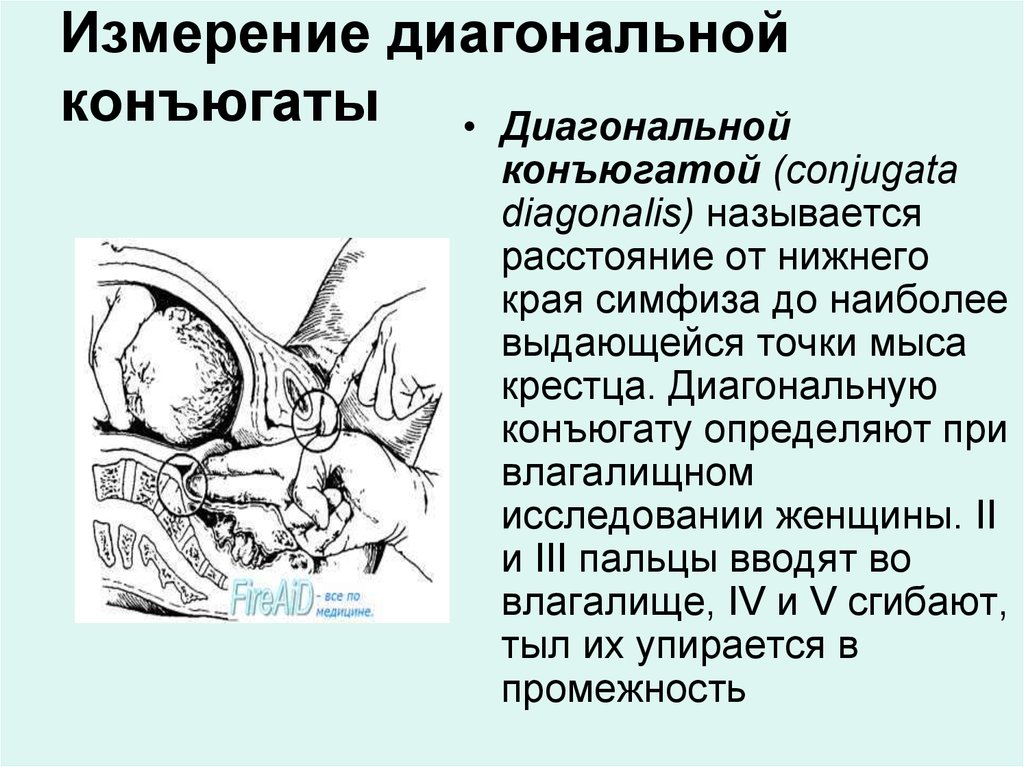  3. По величине вертикальной конъюгаты ромба Михаэлиса 4. По размеру Франка (расстояние между остистым отросткам 7 -ого шейного позвонка и ярёмной вырезкой, измеренное тазомером) ДИСТАНЦИЯ 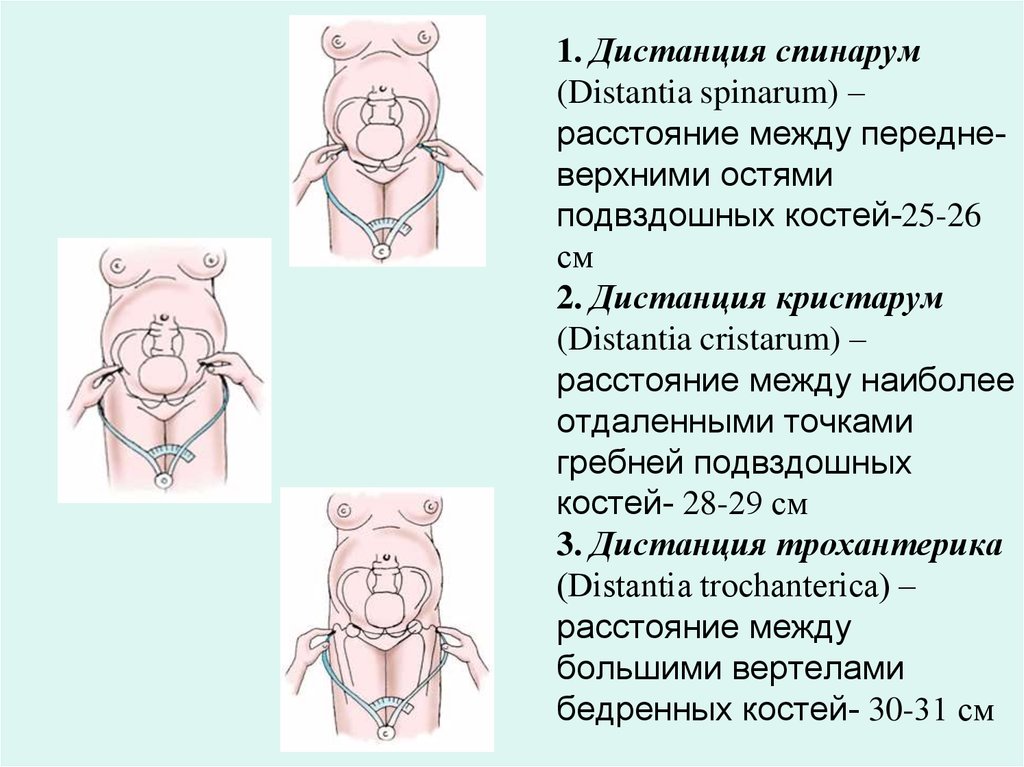 ё ё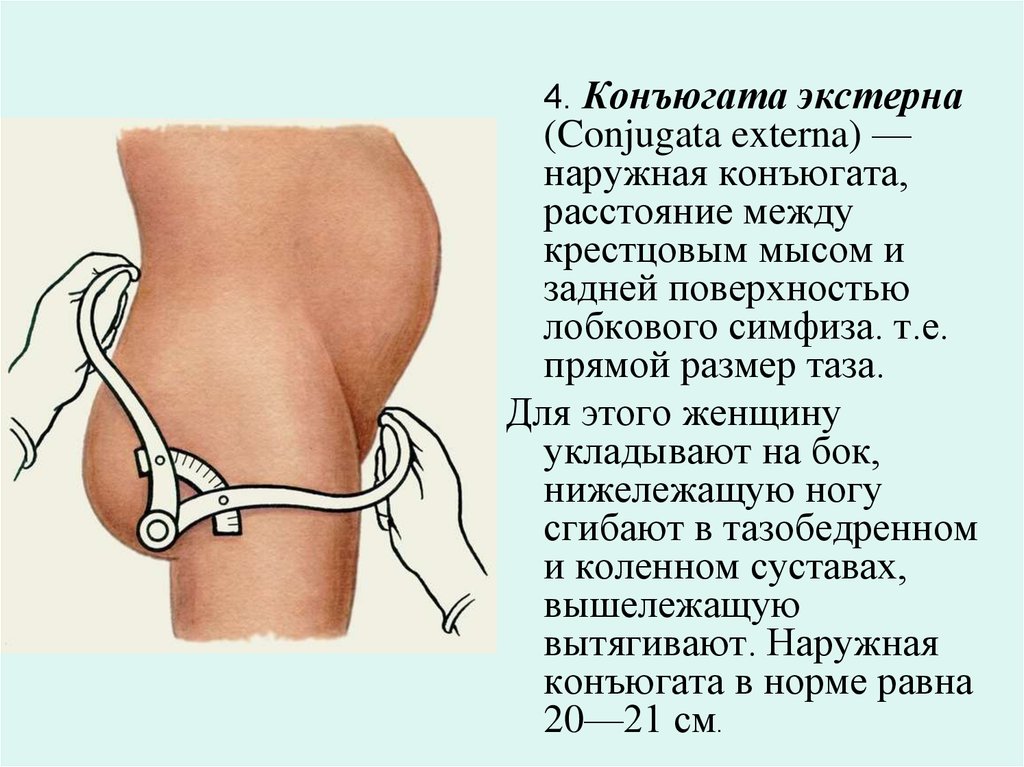 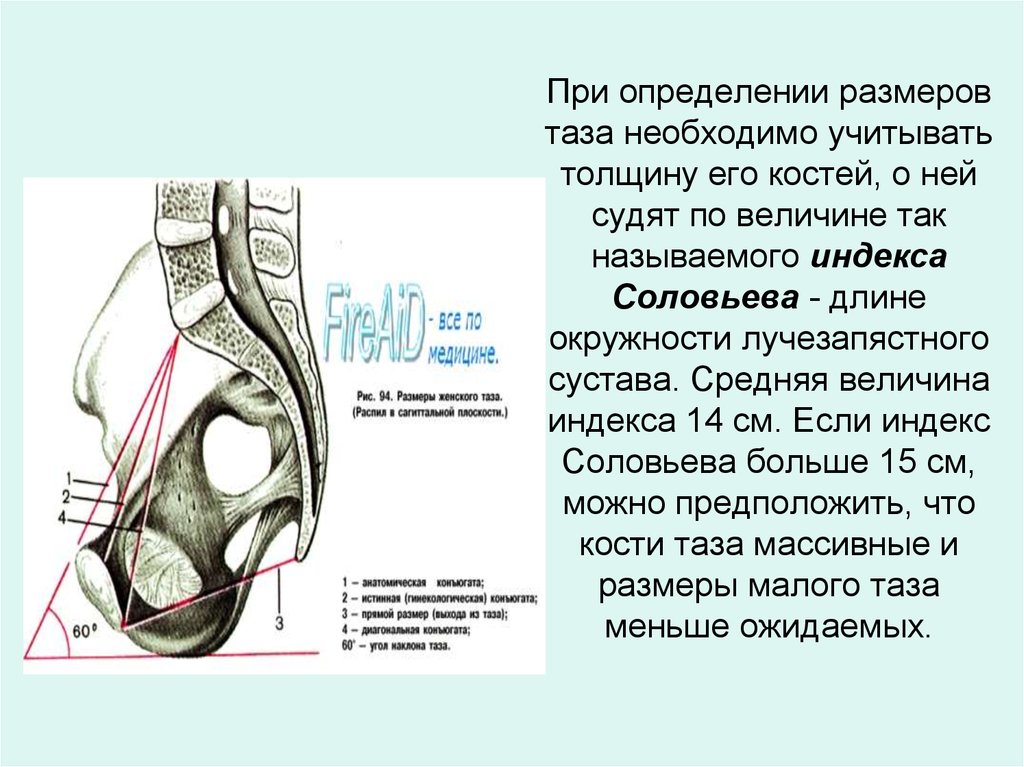 РАЗМЕРЫ ТАЗА Прямой размер - наименьшее расстояние между серединой верхневнутреннего края лонной дуги и наиболее выдающейся точкой мыса крестца - истинная конъюгата и составляет 11 см. 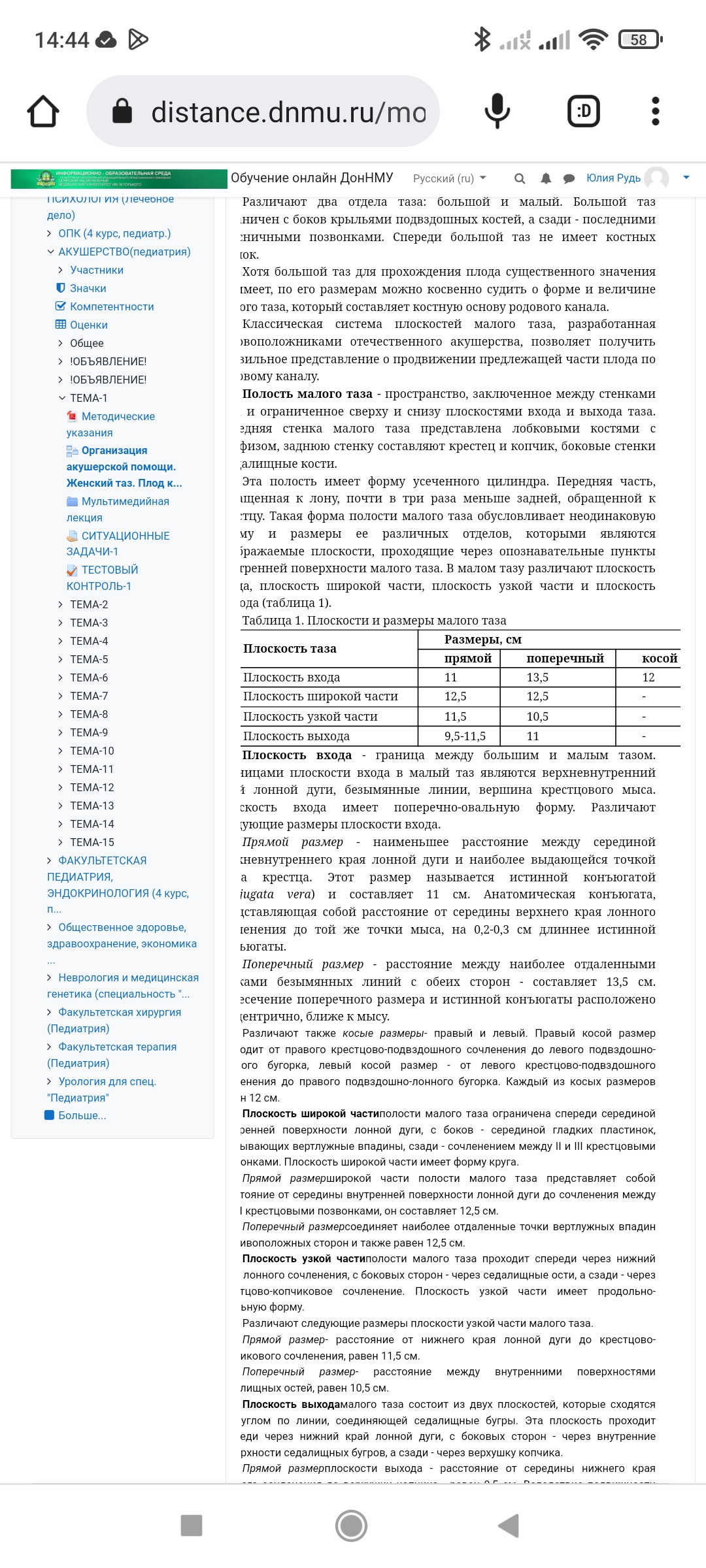 Анатомическая конъюгата, представляющая собой расстояние от середины верхнего края лонного сочленения до той же точки мыса, на 0,2-0,3 см длиннее истинной конъюгаты. Анатомическая конъюгата, представляющая собой расстояние от середины верхнего края лонного сочленения до той же точки мыса, на 0,2-0,3 см длиннее истинной конъюгаты.Поперечный размер - расстояние между наиболее отдаленными точками безымянных линий с обеих сторон - составляет 13,5 см. Пересечение поперечного размера и истинной конъюгаты расположено эксцентрично, ближе к мысу. Различают также косые размеры- правый и левый. Правый косой размер проходит от правого крестцово-подвздошного сочленения до левого подвздошно-лонного бугорка, левый косой размер - от левого крестцово-подвздошного сочленения до правого подвздошно-лонного бугорка. Каждый из косых размеров равен 12 см. Плоскость широкой частиполости малого таза ограничена спереди серединой внутренней поверхности лонной дуги, с боков - серединой гладких пластинок, закрывающих вертлужные впадины, сзади - сочленением между II и III крестцовыми позвонками. Плоскость широкой части имеет форму круга. Прямой размер широкой части полости малого таза представляет собой расстояние от середины внутренней поверхности лонной дуги до сочленения между II и III крестцовыми позвонками, он составляет 12,5 см. Поперечный размерсоединяет наиболее отдаленные точки вертлужных впадин противоположных сторон и также равен 12,5 см. Плоскость узкой частиполости малого таза проходит спереди через нижний край лонного сочленения, с боковых сторон - через седалищные ости, а сзади - через крестцово-копчиковое сочленение. Плоскость узкой части имеет продольно-овальную форму. Различают следующие размеры плоскости узкой части малого таза. - Прямой размер- расстояние от нижнего края лонной дуги до крестцово-копчикового сочленения, равен 11,5 см. - Поперечный размер- расстояние между внутренними поверхностями седалищных остей, равен 10,5 см. Плоскость выходамалого таза состоит из двух плоскостей, которые сходятся под углом по линии, соединяющей седалищные бугры. Эта плоскость проходит спереди через нижний край лонной дуги, с боковых сторон - через внутренние поверхности седалищных бугров, а сзади - через верхушку копчика. Прямой размерплоскости выхода - расстояние от середины нижнего края лонного сочленения до верхушки копчика - равен 9,5 см. Вследствие подвижности копчика прямой размер выхода может увеличиваться в родах при прохождении головки плода на 1-2 см и достигать 11,5 см. Поперечный размерплоскости выхода представляет собой расстояние между наиболее отдаленными друг от друга точками внутренних поверхностей седалищных бугров и равен 11 см. Прямые размеры плоскостей малого таза сходятся в области лонного сочленения, а в области крестца расходятся. Линия, соединяющая середины прямых размеров плоскостей малого таза, называетсяпроводной осью малого тазаи представляет собой дугообразную линию, вогнутую спереди и выгнутую сзади (форма рыболовного крючка) (рис. 6). У женщины в положении стоя проводная ось таза во входе и в широкой части направлена косо кзади, в узкой части - вниз, в выходе таза - кпереди. Плод проходит по родовому каналу по проводной оси малого таза. Немаловажное значение для прохождения плода по родовому каналу имеетугол наклонения таза-пересечение плоскости входа в таз с плоскостью горизонта (рис. 7). В зависимости от телосложения беременной угол наклонения таза в положении стоя может колебаться от 45 до 50°. Угол наклонения таза уменьшается при положении женщины на спине с сильно притянутыми к животу бедрами или полусидя, а также на корточках. Угол наклонения таза можно увеличить, если подложить под поясницу валик, что приводит к отклонению лона вниз. Различают гинекоидную, андроидную, антропоидную, платипеллоидную формы женского таза (классификация Caldwell и Moloy, 1934). Пригинекоидной форметаза, которая встречается почти у 50% женщин, поперечный размер плоскости входа в малый таз равен прямому размеру либо незначительно его превышает. Вход в таз имеет поперечно-овальную или округлую форму. Стенки таза мало изогнуты, позвонки не выступают, лонный угол тупой. Поперечный размер плоскости узкой части полости малого таза равен 10 см и более. Крестцово-седалищная вырезка имеет четкую округлую форму. Приандроидной форме(встречается почти у 30% женщин) плоскость входа в малый таз имеет форму "сердца", полость таза воронкообразная, с суженной плоскостью выхода. При этой форме стенки таза "угловатые", ости седалищных костей значительно выступают, лонный угол острый. Кости утолщены, крестцово-седалищная вырезка суженная, овальная. Кривизна крестцовой впадины, как правило, мало выражена или отсутствует. Приантропоидной форметаза (около 20%) прямой размер плоскости входа значительно больше, чем поперечный. В результате форма плоскости входа в малый таз продольно-овальная, полость таза удлиненная, узкая. Крестцово-седалищная вырезка большая, ости подвздошных костей выступают, лонный угол острый. Платипеллоидная форматаза встречается очень редко (менее 3% женщин). Платипеллоидный таз неглубокий (уплощен сверху вниз), имеет поперечно-овальную форму входа в малый таз с уменьшением прямых размеров и увеличением поперечных. Крестцовая впадина обычно сильно выражена, крестец отклонен кзади. Лонный угол тупой. Помимо этих "чистых" форм женского таза, выделяют так называемые "смешанные" (промежуточные) формы, которые встречаются гораздо чаще. РАЗМЕРЫ ГОЛОВЫ ПЛОДА И ИХ ГРАНИЦЫ Наибольшее значение в акушерской практике имеют размеры головки плода: каждому варианту предлежания и моменту механизма родов соответствует определенный размер головки плода, которым она проходит родовые пути. Малый косой размер- от подзатылочной ямки до переднего угла большого родничка; равен 9,5 см. Окружность головки, соответствующая этому размеру, наименьшая и составляет 32 см. Средний косой размер- от подзатылочной ямки до волосистой части лба; равен 10,5 см. Окружность головки по этому размеру равна 33 см. Большой косой размер- от подбородка до наиболее отдаленной точки затылка; равен 13,5 см. Окружность головки по большому косому размеру - наибольшая из всех окружностей и составляет 40 см. Прямой размер- от переносицы до затылочного бугра; равен 12 см. Окружность головки по прямому размеру - 34 см. Вертикальный размер- от верхушки темени (макушка) до подъязычной кости; равен 9,5 см. Окружность, соответствующая этому размеру, составляет 32 см. Большой поперечный размер- наибольшее расстояние между теменными буграми - 9,5 см. Малый поперечный размер- расстояние между наиболее отдаленными точками венечного шва - 8 см. В акушерстве также принято условное деление головки на большой и малый сегменты. Большим сегментомголовки плода называется ее наибольшая окружность, которой она проходит через плоскости малого таза. В зависимости от разновидности головного предлежания плода наибольшая окружность головки, которой плод проходит через плоскости малого таза, различная. При затылочном предлежании (согнутое положение головки) ее большим сегментом является окружность в плоскости малого косого размера; при переднеголовном предлежании (умеренное разгибание головки) - окружность в плоскости прямого размера; при лобном предлежании (выраженное разгибание головки) - в плоскости большого косого размера; при лицевом предлежании (максимальное разгибание головки) - в плоскости вертикального размера. Малым сегментомголовки называется любой диаметр, который меньше большого. МАССА ПЛОДА ЗРЕЛОГО И НЕДОНОШЕННОГО Признаки зрелости плода Длина (рост) зрелого доношенного новорожденного колеблется от 46 до 52 см и более, составляя в среднем 50 см. Колебания массы тела новорожденного, нижней границей для доношенного плода является масса 2500-2600 г. Средняя масса тела зрелого доношенного новорожденного 3400-3500 г. У зрелого доношенного новорожденного хорошо развит подкожный жировой слой; кожа розовая, эластичная; пушковый покров не выражен, длина волос на голове достигает 2 см; ушные и носовые хрящи упругие ; ногти плотные, выдаются за края пальцев . Пупочное кольцо находится на середине расстояния между лоном и мечевидным отростком. У мальчиков яички опущены в мошонку. У девочек малые половые губы прикрыты большими. Крик ребенка громкий. Мышечный тонус и движения достаточной силы. Сосательный рефлекс хорошо выражен. Недоношенные дети — дети, родившиеся в сроки от 28 до 37 недель внутриутробного развития и имеющие массу тела ниже 2500 г, длину 45 см и менее. В зависимости от массы тела при рождении различают 4 степени недоношенности: I степень — недоношенные, родившиеся с массой тела 2001—2500 г; II степень — с массой 1501—2000 г; III степень — с массой 1001—1500 г, IV степень — 1000 г и менее. Жизнеспособными считают недоношенного с массой тела при рождении более 500 г, сделавшего хотя бы один вдох. Частота рождения недоношенных детей в различных регионах нашей страны составляет от 6 до 14%. ВНЕШНИЕ морфологические признаки недоношенного ребенка: Непропорциональное телосложение (длина головы колеблется от 1/4 до 1/3 роста). Преобладание мозгового черепа над лицевым. Швы и роднички открыты. Кости черепа тонкие, может быть конфигурация черепа (кости заходят одна на другую). Ядра окостенения в эпифизах обычно отсутствуют. Яркая, темно-красная кожа, тонкая и глянцевая, как бы просвечивающаяся, слабая выраженность кожных складок на подошвах. Лянуго – густой пушок, может быть на спине, лице, конечностях (только на разгибательных поверхностях). Снижение подкожно-жирового слоя вплоть до полного отсутствия, склонность к отеку подкожно-жировой клетчатки. Низко расположенный пупок. Недоразвитие молочных желез (околососкового кружка и ткани), отсутствие гормонального криза. Ногти тонкие, не всегда доходят до краев ногтевого ложа. Мягкие хрящи ушных раковин. Недоразвитие наружных гениталий. Экзофтальм. Мягкие кости черепа, открыты швы и малый родничок. По совокупности морфологических признаков можно оценить зрелость ребенка. Наиболее употребима шкала Petrussa (1971)
ПРИЗНАКИ БЕРЕМЕННОСТИ К сомнительным (предположительным) признакам беременности относятся субъективные данные: - тошнота, рвота, особенно по утрам, изменение аппетита, а также пищевые пристрастия; - непереносимость некоторых запахов (духи, табачный дым и др.); - нарушения функции нервной системы: недомогание, раздражитель-ность, сонливость, неустойчивость настроения, головокружение и др.; - учащение мочеиспускания; - напряжение молочных желез; - пигментация кожи на лице, по белой линии живота, в области сосков; - появление полос (рубцов) беременности на коже живота, молочных желез и бедер; - увеличение объема живота. Вероятныепризнаки беременности определяются в основном объективными изменениями половых органов, начиная с I триместра: - прекращение менструаций (аменорея) у здоровой женщины репродуктивного возраста; - появление молозива у нерожавших при надавливании на соски; - цианоз слизистой оболочки влагалища и шейки матки; - увеличение матки, изменение ее формы и консистенции. Выявление цианоза влагалища и шейки матки, а также изменение величины, формы и консистенции матки возможно при специальном гинекологическом исследовании: осмотр наружных половых органов и входа во влагалище, осмотр стенок влагалища и шейки матки при помощи зеркал, а также при двуручном влагалищно-абдоминальном исследовании. Для диагностики беременности имеют значение следующие признаки. • Увеличение матки. Матка становится округлой, увеличенной, мягковатой, к концу 8-й нед размеры матки соответствуют размерам гусиного яйца, в конце 12-й нед дно матки находится на уровне симфиза или несколько выше. 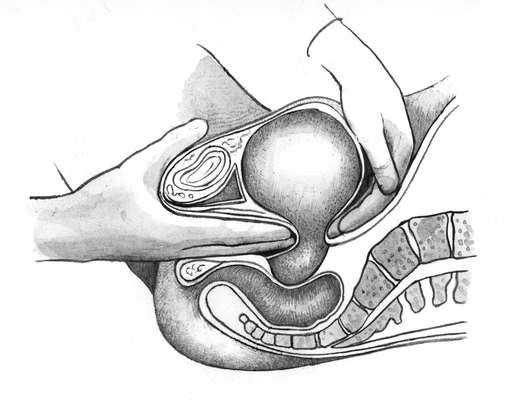 • Симптом Горвица - Гегара. Матка при исследовании мягкая, размягчение особенно выражено в области перешейка. При двуручном исследовании пальцы обеих рук сходятся в области перешейка почти без сопротивления (рис. 7.1). Признак четко определяется через 6-8 нед от начала последней менструации • Симптом Горвица - Гегара. Матка при исследовании мягкая, размягчение особенно выражено в области перешейка. При двуручном исследовании пальцы обеих рук сходятся в области перешейка почти без сопротивления (рис. 7.1). Признак четко определяется через 6-8 нед от начала последней менструации Признак Снегирева. Изменчивая консистенция беременной матки. Во время двуручного исследования мягкая беременная матка уплотняется и сокращается. После прекращения раздражения матка вновь приобретает мягкую консистенцию. Признак Снегирева. Изменчивая консистенция беременной матки. Во время двуручного исследования мягкая беременная матка уплотняется и сокращается. После прекращения раздражения матка вновь приобретает мягкую консистенцию.• Признак Пискачека. Асимметрия матки на ранних сроках беременности обусловлена выпячиванием ее правого или левого угла, что соответствует имплантации плодного яйца. По мере роста плодного яйца эта асимметрия постепенно сглаживается (рис. 7.2). • Признак Губарева и Гаусса. Вследствие значительного размягчения перешейка отмечается легкая подвижность шейки матки в ранние сроки беременности, не передающаяся телу матки.  • Признак Гентера. Гребневидное утолщение по средней линии передней поверхности матки. Однако это утолщение определяется не всегда (рис. 7.3). • Признак Гентера. Гребневидное утолщение по средней линии передней поверхности матки. Однако это утолщение определяется не всегда (рис. 7.3).• Признак Чедвика. В первые 6-8 нед беременности цианотичность шейки матки. К вероятным признакам беременности относится и положительный результат иммунологических тестов на беременность. В практике используется определение уровня b-субъединицы ХГ в сыворотке крови, которое позволяет установить беременность через несколько суток после имплантации плодного яйца. Достоверные, или несомненные, признаки беременности свидетельствуют о присутствии эмбриона/плода в полости матки. Наиболее достоверную информацию для диагностики беременности по-лучают с помощью УЗИ. При трансабдоминальном сканировании беременность можно установить с 4-5 нед, а при трансвагинальной эхографии - на 1-1,5 нед раньше. В ранние сроки беременность устанавливают на основании определения в полости матки плодного яйца, желточного мешка, эмбриона и его сердечных сокра-щений, в более поздние сроки - благодаря визуализации плода (или плодов при многоплодной беременности). Сердечную деятельность плода при УЗИ можно обнаружить с 5-6 нед беременности, двигательную активность эмбриона с 7-8 нед. Достоверные признаки можно выявить во второй половине беременности и при пальпации крупных и мелких частей плода, определении его движений. Сердечные сокращения плода выслушиваются с помощью акушерского стетоскопа с 18-20 нед. ОПРЕДЕЛЕНИЕ СРОКА БЕРЕМЕННОСТИ И РОДОВ Для ведения пациенток в различные сроки беременности (обследование, лечебные мероприятия) условно выделяют три триместра. I триместр продолжается 12-13 нед от первого дня последней менструации, II - с 13 до 27 нед, III - с 27 нед до конца беременности. Срок родов основан на предположении, что у женщины 28-дневный менструальный цикл с овуляцией на 14-15-й день. к дате 1-го дня последней менструации прибавляют 9 календарных месяцев и 7 дней. Обычно срок родов рассчитывают проще: от даты 1-го дня последней менструации отсчитывают 3 календарных месяца назад и прибавляют 7 дней. При определении срока родов следует учитывать, что овуляция не всегда происходит в середине цикла. Длительность беременности увеличивается приблизительно на 1 день на каждый день менструального цикла, превышающего 28 дней. Например, при 35-дневном цикле (когда овуляция происходит на 21-й день) срок родов будет сдвинут на неделю позже. Предполагаемый срок родов можно вычислить по овуляции: от 1-го дня ожидавшейся, но не наступившей менструации отсчитывают назад 14-16 дней и к полученной дате прибавляют 273-274 дня. При определении срока родов учитывают также время первого шевеления плода, которое ощущается первородящими с 20-й недели, т.е. с середины беременности, а повторнородящими - примерно на 2 нед раньше (с 18 нед). К дате первого шевеления прибавляют 5 акушерских месяцев (20 нед) у первобеременных, 5,5 акушерских месяцев (22 нед) у повторнобеременных и полу-чают предполагаемый срок родов. Однако следует помнить, что этот признак имеет лишь вспомогательное значение. Для установления срока беременности и даты родов боль-шое значение имеют данные объективного обследования: величина матки, объем живота и высота стояния дна матки, длина плода и размеры головки. В 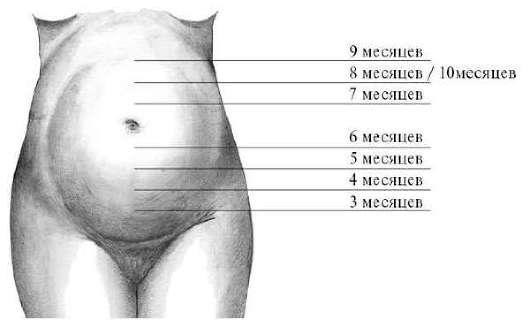 еличина матки и высота ее стояния в различные сроки беременностиВ конце 1-го акушерского месяца беременности (4 нед) величина матки достигает приблизительно размера куриного яйца. В конце 2-го акушерского месяца беременности (8 нед) величина матки приблизительно соответствует размерам гусиного яйца. В конце 3-го акушерского месяца (12 нед) размер матки достигает вели-чины головки новорожденного, ее асимметрия исчезает, матка заполняет верхнюю часть полости таза, ее дно доходит до верхнего края лобковой дуги (рис. 7.4). еличина матки и высота ее стояния в различные сроки беременностиВ конце 1-го акушерского месяца беременности (4 нед) величина матки достигает приблизительно размера куриного яйца. В конце 2-го акушерского месяца беременности (8 нед) величина матки приблизительно соответствует размерам гусиного яйца. В конце 3-го акушерского месяца (12 нед) размер матки достигает вели-чины головки новорожденного, ее асимметрия исчезает, матка заполняет верхнюю часть полости таза, ее дно доходит до верхнего края лобковой дуги (рис. 7.4).С 4-го месяца беременности дно матки прощупывается через брюшную стенку, и о сроке беременности судят по высоте стояния дна матки. Следует помнить, что на высоту стояния дна матки могут влиять размер плода, избыточное количество околоплодных вод, многопло-дие, неправильное положение плода и другие особенности течения беремен-ности. Высоту стояния дна матки при определении срока беремен-ности учитывают в совокупности с другими признаками (дата последней менструации, первого шевеления плода и др.). В конце 4-го акушерского месяца (16 нед) дно матки располагается на середине расстояния между лобком и пупком (на 4 поперечных пальца выше симфиза), в конце 5-го месяца (20 нед) дно матки на 2 поперечных пальца ниже пупка; заметно выпячивание брюшной стенки. В конце 6-го акушерского месяца (24 нед) дно матки находится на уровне пупка, в конце 7-го (28 нед) дно матки определяется на 2-3 пальца выше пупка, а в конце 8-го (32 нед) дно матки стоит посередине между пупком и мечевидным отростком. Пупок начинает сглаживаться, окружность живота на уровне пупка 80-85 см. В конце 9-го акушерского месяца (38 нед) дно матки поднимается до мечевидного отростка и реберных дуг - это наивысший уровень стояния дна беременной матки, окружность живота 90 см, пупок сглажен. В конце 10-го акушерского месяца (40 нед) дно матки опускается до уровня, на котором оно находилось в конце 8-го месяца, т.е. до середины расстояния между пупком и мечевидным отростком. Пупок выпячивается. Окружность живота 95-98 см, головка плода опускается, у первобеременных прижимается ко входу в малый таз или стоит малым сегментом во входе в малый таз. Эхографическое определение срока беременности. Основным параметром для точного ультразвукового определения срока беременности в I триместре является копчико-теменной размер (КТР) эмбриона. Во II и III триместрах срок беременности устанавливается по различным фетометрическим параметрам: бипариетальному размеру и окружности головки, средним диаметрам грудной клетки и живота, окружности живота, длины бедренной кости. Чем больше срок бере-менности, тем меньше точность определения гестационного возраста плода вследствие вариабельности его размеров. Оптимальным для определения срока беременности считают УЗИ до 24 нед бере-менности. |
