Лекции по патологической анатомии. Лекции по патологической анатомии профессора Даниленко В. И
 Скачать 4.98 Mb. Скачать 4.98 Mb.
|
|
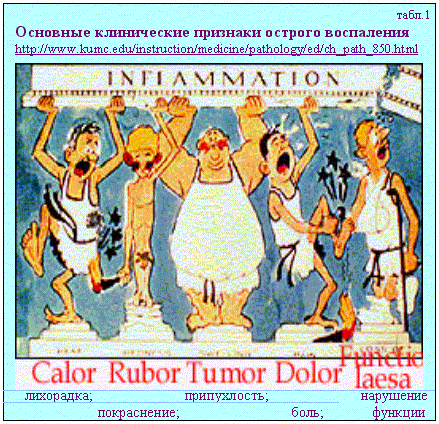
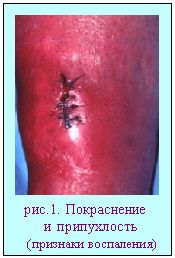
Схема 1. Таким образом:1-нарушения сосуда, 2-завихрения и 3-замедление тока крови являются важнейшими местными факторами для возникновения тромба. (В венах тромбы возникают в 5 раз чаще чем в артериях. В венах нижней половины тела в 10 раз чаще, чем в верхней. У лежачих больных чаще чем у ходячих.) Естественно, кроме местных факторов большое значение имеют изменения качества крови – повышение свертываемости (характерны для онкобольных, при инфекционных и аллергических васкулитах). Формирование прижизненного свертка крови в сосуде идет в несколько этапов (см. схему 2).  Схема 2. По отношению к просвету сосуда различают тромбы пристеночные и обтурирующие; локализованные и прогрессирующие, поздние (через некоторое время после операций) и мигрирующие. По способу возникновения и составу тромбы разделяются на: 1- белые (серые,агглютинационные,конглютинационные) – растут медленно, возникают в зонах быстрого течения крови(на створках клапанов сердца, в аорте). Имеют гофрированную поверхность, четко прикреплены к стенке сосуда, на разрезе слоисты, построены в основном из тромбоцитов и фибрина. 2 - красные (коагуляционные) – растут быстро в зонах медленного тока крови. Рыхлые, слабо гофрированные, со стенкой соединены рыхло, легко отрываются, построены в основном из нитей фибрина и эритроцитов. 3 – смешанные характерны для аневризм, головка уплощена и спаяна с стенкой сосуда, подвижный хвост может расти как по току, так и против тока крови, часто отрывается. На разрезах участки с строением то белого то красного типа. 4 – гиалиновые – обычно множественные, возникают в мелких сосудах в экстремальных условиях (шок, обширные травмы , ожоги, электротравма и др.) выглядят как гомогенные массы возникающие из склеившихся масс эритроцитов, тромбоцитов и фибрина. Необходимо различать этапы развития тромба 1-формирование, 2-асептический аутолиз центра тромба из-за действия ферментов лейкоцитов, 3-организация – т.е. замещение массы тромба соединительной тканью - см .схему 2) и варианты его существования! (благоприятные и неблагоприятные -см. схему 3). 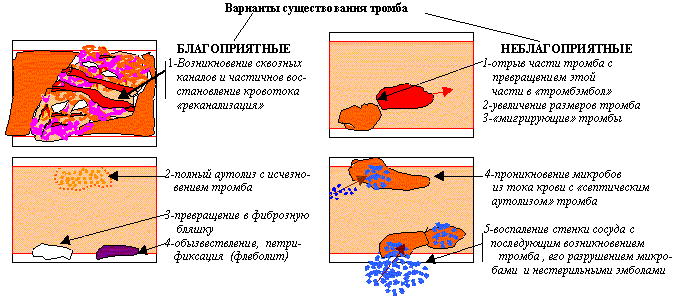 Схема 3. Тромбы следует отличать от трупных свертков крови которые возникают через 6-8 часов после смерти.. Последние тоже бывают белые, красные и смешанные (при желухе они желтоваты, серые - при лейкозах – злокачественных опухолях органов кроветворения). Так как трупные свертки формируются в неповрежденных сосудах, в неподвижной крови, они не прикреплены к стенке сосуда, отличаются гладкой поверхностью, выглядят как слепки сосудов (см. схему 4). Трупные свертки состоят из «ламинарного» , а не из «кристаллического» фибрина – поэтому они не суховатые, хрупкие и ломкие, а влажные и эластичные. 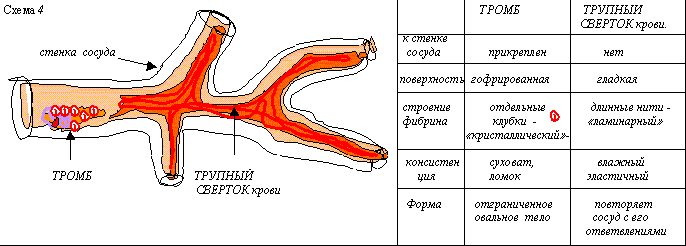 Схема 4. Из-за погрешностях в использовании терминов патологоанатомы используют понятия эмболия и эмбол то как синонимы, то в зависимости от контекста. Для понимания этих явлений необходимо строго определять понятия. ЭМБОЛИЯ - процесс перемещения кровью нехарактерных для нее элементов : 1-по току крови, 2-против тока крови (ретроградная), 3-минуя малый круг кровообращения (парадоксальная) – через открытое у 30% людей овальное окно между предсердиями . ЭМБОЛ - объект находящийся в токе крови но не характерный для нее: 1-часть тромба(тромбэмбол), 2-капли жира, 3-пузырьки воздуха, 4-пузырьки газа, 5-частицы тканей организма, 6-колонии микробов, 7-инородными телами. 1- У 25- 50% больных тромбы в венах на 5-10 день после операций осложняются эмболией, которая в 5-10% случаев приводит к смерти. Причиной ее является попадание тромбэмбола в устье легочной артерии с рефлекторной остановкой сердца. В клинике это выглядит как внезапные боли в груди, синюшность шеи и лица, потеря сознания с фибрилляцией сердца. Так погибает до 10% оперированных в гинекологии, до 5% хирургических больных. В таких случаях патологоанатом должен различать тромбэмбол и продолженный тромб (см. схему 5). Микроскопически опознают тромбэмбол по иной структуре, отсутствию связи с эндотелием, растяжению складок эластических мембран в месте вклинения, отсутствию разветвлений в мелкие сосуды. Множественная тромбоэмболия (тромбоэмболический синдром ) часто возникает при сепсисе (слущиваются тромбы с створок аортального клапана). 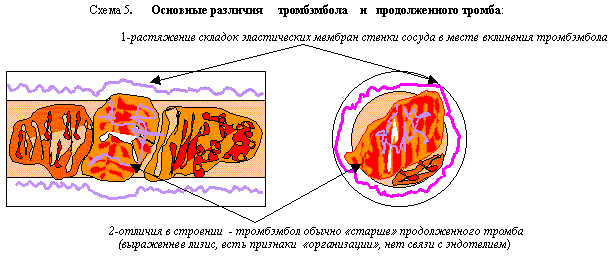 Схема 5. 2-Капли жира чаще всего попадают в кровь при многооскольчатых переломах длинных трубчатых костей, костей таза и неправильных инъекциях. Наиболее опасны огнестрельные переломы у людей в возрасте после 25-30 лет , когда костный мозг трубчатых костей в основном становится жировым. Ранние формы эмболии каплями жира (вскоре после травмы) характерны для травм подкожной клетчатки. Поздние (через несколько дней) – для переломов костей. Если жировые эмболы закупоривают более 2/3 сосудов малого круга развивается острая легочная недостаточность, отеки легких, пневмонии, петехиальные кровоизлияния на коже верхней половины туловища. 3 - Воздух может попасть при инъекциях , ранениях сосудов шеи (здесь вены при вдохе не спадаются); через зияющие сосуды матки в зоне плацентарной площадки при послеродовой атонии матки. Для диагностики такой эмболии необходимы особые приемы аутопсии (вскрытие без эвисцерации с проколом правого сердца под налитой в сердечную сумку водой). Воздух в артерии может попасть при операциях – для диагностики такой эмболии головной мозг умершего фиксируют в сосуде с формалином при пониженном барометрическом давлении- наличие на срезах на 1 квадратный см более 3-4х полостей более 1мм является доказательством . 4 - Газовая эмболия характерна для кессонной болезни (вспенивание азота в крови у водолазов которых слишком быстро поднимают на поверхность) смертность до 25%; болезни авиаторов (скоростные подъемы), при газовой гангрене. 5 - Элементы ткани могут попадать в сосуды при родах (эмболия амниотической жидкостью), при злокачественных опухолях – причина развития метастазов (вторичных очагов роста). 6-Эмболия инородными телами чаще всего встречается после аспирации детьми до 8 лет плотных частиц из воздуха с последующим попаданием в кровь; реже это осколки снарядов, пуль и др. Шок –(удар)-фазовый патологический процесс вызываемый экстремальными воздействиями (травма, ожог, переливание иногрупной крови, анафилаксия, интоксикации и др.), проявляющийся нарушениями микроциркуляции, гипоксическими расстройствами. Морфологически проявляется ДВС-синдромом (диссеминированное внутрисосудистое свертывание = тромбо-геморрагический синдром): распространенные фибриновые, эритроцитарные и гиалиновые тромбы в сосудах «сопротивления» (артериолы, венулы) и капиллярах с последующей коагулопатией потребления и геморрагическим диатезом. Характерны т.н. «шоковые» органы (легкие и почка). В отношении других оргкнов изменения менее тпичны и следует говорить об органах при шоке. Изменения в легких регистрируются с 2-3го часа после начала шока: легкте дряблые, отечные, темно-багровые на разрезах. Микро-периваскулярный и перибронхиальный отек, потом отек интерстиция а далее и альвеол. Множество микротромбов в венулах, дистрофия эндотелия и альвеолоцитов. Позже организация белкового выпота с дыхательной недостаточностью.. В почках – увеличение размеров, бледная кора, темно-красная юкстамедуллярная зона и пирамидки (характерно для геморрагического шока).Микротромбы в клубочках редко, преобладает дистрофия нефроцитов. Изменения не ведут к прогрессирующей почечной недостаточности! При ДВС может развиваться геморрагический гастрит, очаговый панкреонекроз и др. очаговые некрозы. Первичные тромбы отличают по интерстициальному отеку и воспалительной инфильтрации вокруг. Кровь у умерших от шока остается жидкой. Рекомендуемая дополнительная литература: И.В.Давыдовский «Общая патология человека» М.1969. Общая патология человека-Руководство для врачей т.1-М.Медицина, 1990. Общая патология человека-Учебник-М.Медицина 1995. Воспаление, часть 1 Воспаление (inflammatio) - местная, циклическая, сосудисто-мезенхимальная реакция направленная на устранение повреждающего агента и восстановление целостности организма. Морфологически воспаление проявляется комплексом изменений описываемых как альтерация, экссудация и пролиферация. Альтерация - это повреждение структурных элементов гистионов развивающееся в очаге воспаления вместе с своеобразными нарушениями микро циркуляции и появлением характерных ("воспалительных") клеток Экссудация - это своеобразные нарушения микро циркуляции которые в сочетании с альтерацией и пролиферацией ведут к образованию особой "воспалительной" жидкости - экссудата. Пролиферация - это появление в очаге воспаления характерных сочетаний определенных гемато и гистиогенных клеток, развивающееся содружественно с альтерацией и экссудацией. Именно вхождение в состав обязательной при воспалении триады и отличает альтерацию - от дистрофии; экссудацию - от отека или набухания; пролиферацию - от регенерации или опухолевого роста.
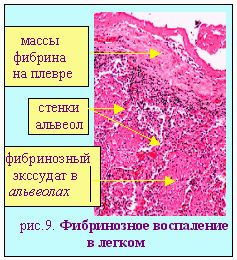
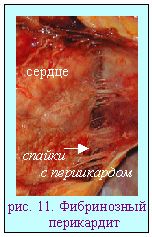
Наименование воспаления принято образовывать, добавляя окончание -itis к латинскому или греческому названию органа (ткани), а к русскому -ит (pleuritis - плеврит; nephritis - нефрит и т.д.). Но воспаление зева называют ангиной, воспаление легких - пневмонией. 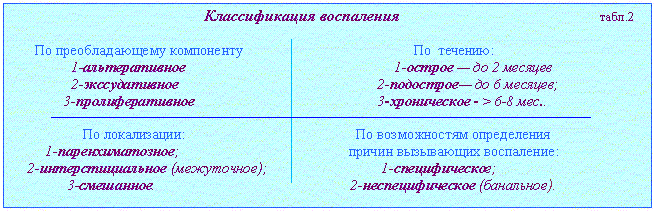 Альтеративное воспаление: по течению - острое, по локализации - паренхиматозное (альтеративный миокардит при дифтерии; альтеративный миелит при полиомиелите; деструктивный гепатит при болезни Боткина). В строме такое воспаление наблюдается при выраженных реакциях гиперчувствительности ("фибриноид деструкции"). Значение альтеративного воспаления определяется важностью пораженного органа.(опасно в миокарде и нервной системе). Завершается рубцеванием. Экссудативное воспаление: отличается преобладанием изменений микроциркуляции с формированием особой жидкости - экссудата. Для практика важно уметь отличать экссудаты от транссудата (табл.3).  В зависимости от состава экссудата выделяют шесть вариантов экссудативного воспаления: 1-серозное; 2-катаральное; 3-гнойное; 4-фибринозное; 5- геморрагическое; 6-смешанное. 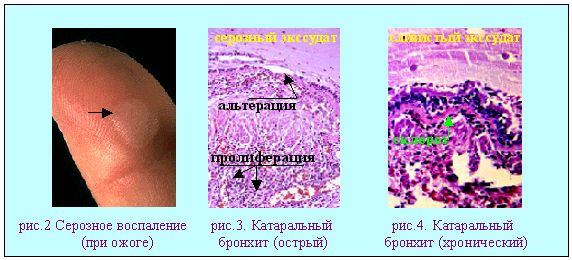
При геморрагическом воспалении в экссудате преобладают эритроциты. Причины : опасные инфекции (сибирская язва, чума, геморрагические лихорадки, гипертоксический грипп); тяжелые отравления; последствия лучевых поражений. Исход - как правило смерть.
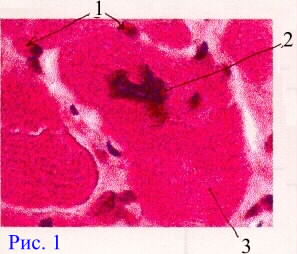
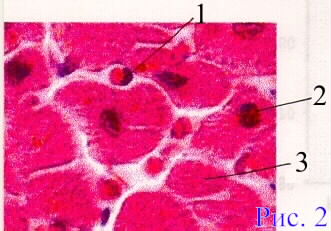
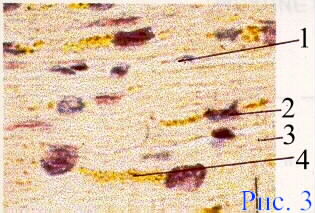
Дополнительные источники: http://www.kumc.edu/instruction/medicine/pathology/ed/ch_path_850.html Пролиферативное воспаление 1. Понятие о пролиферативном воспалении. Пролиферативным, называют такое воспаление, когда в его очаге выражена "пролиферация", а "альтерация" и "экссудация" мало заметны. Под "пролиферацией" понимают размножение в очаге воспаления ряда гемато и гистиогенных клеток (лимфо, моно, плазмоцитов, фибробластов) с трансформацией некоторых из них в особые клеточные варианты (эпителиоидные, гигантские и др. клетки) - (рис.1, 2). 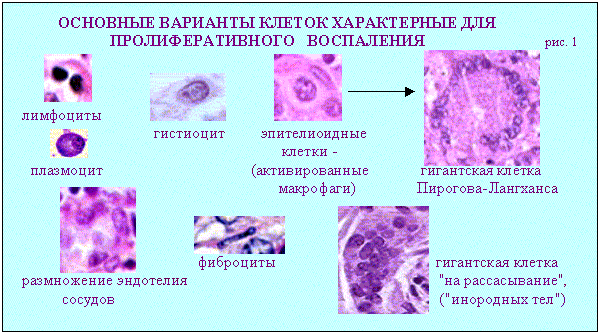 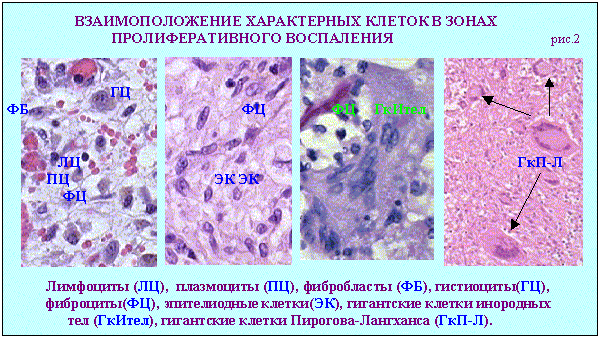 Обычно пролиферативное воспаление протекает хронически, но при ряде инфекционных болезней (брюшной и сыпной тифы, туляремия, бруцеллез) может быть острым. В зависимости от локализации и морфологических особенностей, пролиферативное воспаление разделяют на: 1 - интерстициальное (межуточное); 2 - гранулематозное; 3 - с образованием полипов и остроконечных кондилом. 1 - Интерстициальное пролиферативное воспаление отличается тем, что при нем в строме паренхиматозных органов преобладает диффузное увеличение количества характерных клеток (рис.2). Этот вариант воспаления наблюдается при "интерстициальных" болезнях легких; вирусных и алкогольных поражениях печени; ревматических болезнях. Начальные этапы интерстициального воспаления отличаются повышенной клеточностью (рис. 3 - верхний ряд слайдов). Со временем начинают преобладать клетки фибробластического ряда, резко увеличивается количество коллагена, наступает фиброз и склероз (рис.3-нижний ряд слайдов). Интерстициальное воспаление часто приводит к серьезным клиническим нарушениям (сердечная недостаточность при миокардите; печеночная недостаточность при хроническом активном гепатите; ранняя и выраженная дыхательная недостаточность при интерстициальных болезнях легких). 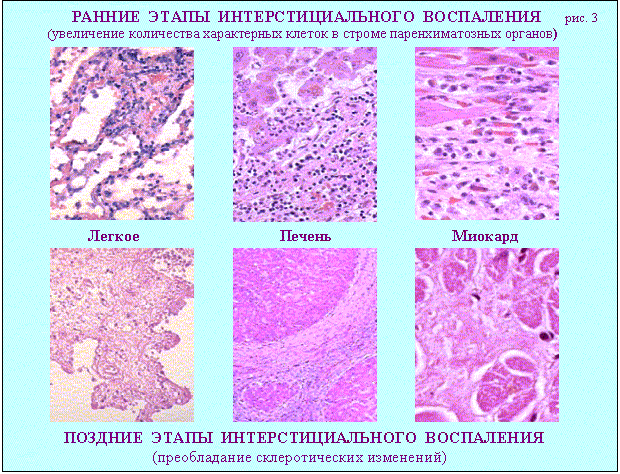 2 - Гранулематозное воспаление (гран - зернышко, матоз - множественность) характеризуется возникновением отграниченных скоплений клеток способных к фагоцитозу. Макроскопически гранулемы обычно выглядят как белесоватые узелки размерами около 1-2мм. (рис.4). Микроскопически гранулемы отличаются выделенностью, клеточным составом, а часто и особой пространственной организацией клеточных скоплений. (рис. 4, 5). 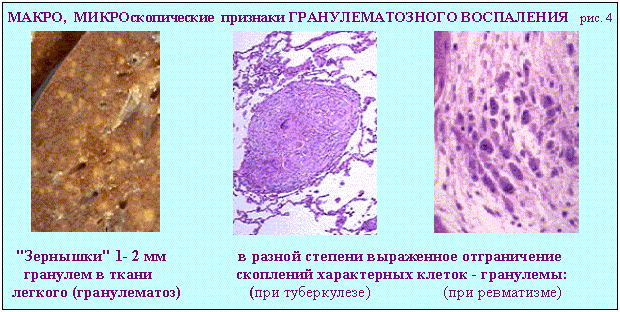 По клеточному составу различают два типа гранулем: эпителиоидно-клеточные и макрофагальные ("фагоцитомы"). Эпителиоидно-клеточные гранулемы - состоят из активированных макрофагов и гигантских клеток типа Пирогова. Есть два типа активизации макрофагов: 1-когда макрофаги успешно фагоцитируют повреждающий агент, но он остается живым внутри них.(рис.4-2, рис.5-1). При этом обильная светлая цитоплазма отражает увеличение шероховатого эндоплазматического ретикулума (секреторная функция); 2-когда активизация макрофагов связана с активными иммунными реакциями - (лимфокины, производимые активированными T-лимфоцитами, блокируют миграцию макрофагов и являются причиной их скоплений в зоне повреждения). Макрофагальные гранулемы ("фагоцитомы")- построены из не активированных макрофагов и клеток типа "гигантских на рассасывание". По этиологии выделяют гранулемы: 1 - инфекционные, 2 - неинфекционные, 3 - неустановленной природы (но не опухолевой), 4 - при опухолях ("ложные"). Для инфекционных гранулем характерны: 1-зональность организации, 2-наличие в центре гранулем зон сухого или влажного некроза, 3-присутствие эпителиоидных клеток и клеток типа Пирогова-Лангханса. (рис.4-1,2; рис.5-1). Неинфекционные гранулемы (фагоцитомы) состоят из макрофагов и гигантских клеток инородных тел. Некроз тканей не происходит. Чужеродный материал обычно обнаруживается в центре гранулемы, что хорошо видно при исследовании в поляризованном свете. (рис.5-4). Такая гранулема указывает только на наличие плохо фагоцитируемого чужеродного материала в ткани; (гранулемы вокруг частиц талька или хлопковых волокон в альвеолярной перегородке и портальных областях печени - признаки неверного приготовления лекарств для внутривенного введения: тальк содержится при плохой очистке лекарств, а хлопок попадает из материала, используемого для фильтрования лекарств). К гранулемам не установленной природы относят гранулемы при саркоидозе (рис. 5-2) , болезни Крона, гранулематозе Вегенера и др. От времен, когда принадлежность некоторых заболеваний к опухолям еще не была выяснена, остались старые ("ложные") термины: "лимфогранулематоз", "эозинофильная гранулема". Теперь для этих опухолей органов кроветворения разрабатываются новые названия. Группа "гранулематозных болезней" весьма обширна. Для дифференциальной диагностики гранулем следует обращать внимание на их локализацию, размеры, количество, пространственную организацию, состав и расположение в них клеток и наличие особых клеточных вариантов. Эти ориентиры для наиболее часто встречающихся сейчас гранулематозных болезней показаны на рис.5. 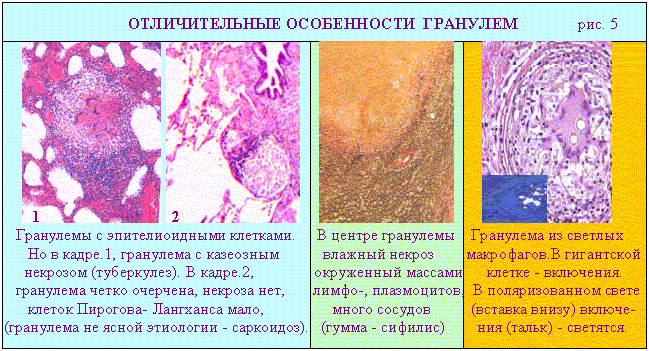 Этапы развития гранулем показаны на схеме 1. 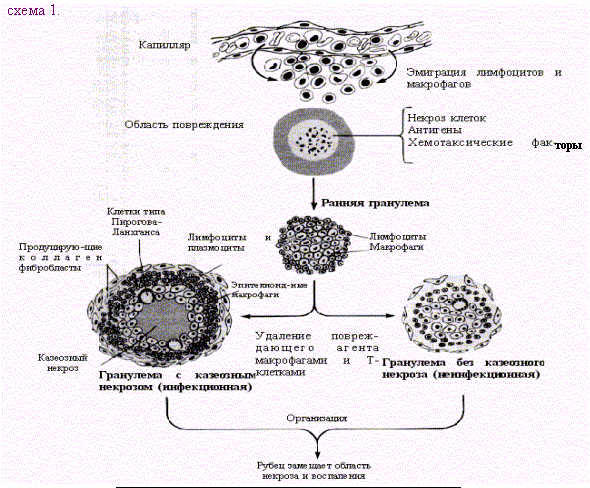 Третий вид пролиферативного воспаления (с образованием кондилом) в последнее время приобретает все большую клиническую актуальность . Если к 1975 г. кондиломатозом страдало 1,2% жителей Земли, то в 1998 г. - уже около 17%. Кондиломы ("половые бородавки") - возникают как маленькие белесоватые бородавочки на границах естественных отверстий .
Резюмируя, следует отметить, что пролиферативное воспаление лежит в основе очень широкого спектра болезней. Как правило эти болезни протекают хронически, завершаясь рубцовой деформацией паренхиматозных органов. Компенсаторно-приспособительные процессы
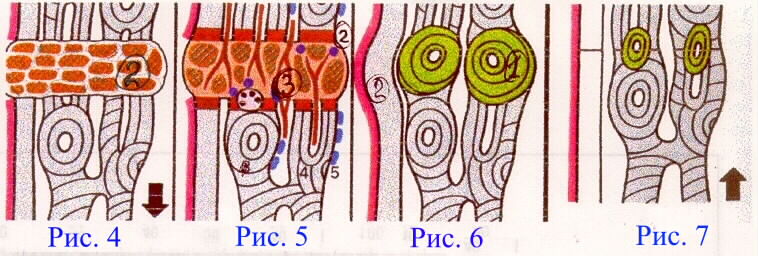 2-На рис 4 номером 2 обозначена гематома в зоне перелома, на рис 5- номерами 2, 3- предварительная костно-хрящевая мозоль, на рис 6- зеленым цветом показана обширная окончательная костная мозоль, сравнив рисунки 4, 5, 6 определите, что показано на этих рисунках (1) а-этапы первичного или б- вторичного костного сращения? (2) регенерация кости: а-репаративная или б-патологическая? (3)-регенерация: а-полная или б-неполная? 3-По рис 7 где под номером 1-надкостнница, а 2- небольшая окончательная костная мозоль , определите: (1) что имеет место: а-первичное или б-вторичное костное сращение? (2) а-формирование зрелой пластинчатой кости в зоне перелома или б-полная регенерация? 4. Чем отличается заживление ран первичным натяжением от заживления по типу первичного натяжения? а-силами вызывающими сближение краев раны, б-составом и организацией грануляционной ткани в-способом очищения раны? |