Ответы на экз. вопросы по педиатрии. Лекции по педиатрии ипредставленный на слайде Учебник детских болезней
 Скачать 2.17 Mb. Скачать 2.17 Mb.
|
|
18. Анатомо-физиологические особенности органов кроветворения у детей. Характеристика периферической крови в различные периоды детства. На самом раннем этапе развития эмбриона очаги кроветворения появляются в скоплениях мезенхимальных клеток (зародышевая соединительная ткань), расположенных в стенке желточного мешка (орган питания и дыхания зародыша). Наружные элементы такого скопления образуют эндотелий (клетки, выстилающие внутреннюю поверхность сосудов), а внутренние дают начало первым кровяным тельцам. На 4 – 5-й неделе эмбриогеназа появляются первые кроветворные клетки. В этот период развития зародыша кроветворение происходит внутри сосудов и называется стадией ангиобласта. В конце 5 – 6-й недели кроветворные клетки появляются между печеночными клетками и вне сосудов. К этому времени кроветворение в желточном мешке постепенно прекращается, и центром гемопоэза (кроветворения) становится печень. Этот период называется стадией экстрамедуллярного, в частности печеночного, кроветворения. До 5-7 месяца внутриутробной жизни плода кроветворная функция печени интенсивно развивается, а затем начинает ослабевать. К моменту рождения ребенка в печени остаются лишь небольшие островки кроветворных клеток. По мере ослабевания печеночного кроветворения, эта функция передается в костный мозг, где этот процесс будет происходить после рождения и до конца жизни человека. Активное кроветворение в желточном мешке и печени объясняется необходимостью обеспечить дыхание растущего эмбриона. Классы кроветворных клеток Различают 6 классов кроветворных клеток. Классы образуются в процессе дифференцировки. Клетки первых трех классов относятся к бластным (однородным) формам. Первый класс составляют стволовые полипотентные клетки, способные к самоподдержанию в течение длительного времени и к дифференцировке. Второй класс - ограниченно полипотентные клетки, предшественники миелопоэза (образование гранулоцитов, тромбоцитов и эритроцитов в костном мозге) и лимфопоэза (образование лимфоцитов). Эти клетки обладают ограниченной способностью к самоподдержанию. Третий класс – «предшественники», унипотентные клетки, которые также не способны к длительному самоподдержанию, но способны к пролиферации (новообразование) и дифференцировке. К этому классу также относятся Т- и В- лимфоциты. Основная количественная регуляция кроветворения осуществляется именно на данном этапе. Четвертый класс – пролиферирующие клетки, происхождение которых уже можно распознать. Они являются родоначальниками гранулоцитопоэза, моноцитопоэза, эритропоэза, мегалоцитопоэза, лимфопоэза (образование соответствующих клеток – гранулоцитов, моноцитов, эритроцитов, мегалоцитов, лимфоцитов). Пятый класс – созревающие клетки (переходные формы). Шестой класс – зрелые клетки с ограниченным жизненным циклом. Интенсивность формирования клеток того или иного класса зависит от действия поэтинов (стимуляторов) или ингибиторов (тормозящих факторов). Особенности кроветворной системы Эритроцитарная система Эритроциты – это красные кровяные тельца, они содержат гемоглобин и переносят кислород от легких к тканям тела, и углекислый газ обратно. Эритропоэз (образование эритроцитов) начинается со стволовой клетки костного мозга, чувствительной к специальному стимулятору, который производится в печени и почке плода в ответ на кислородное голодание. Далее идет дифференцировка этой стволовой клетки. Чтобы стволовая клетка превратилась в зрелый эритроцит необходимо примерно 18 делений. Продолжительность жизни эритроцитов 100 – 120 дней. Эритроциты, продуцируемые внутриутробно, живут меньше, чем эритроциты, появляющиеся у детей старшего возраста, и более склонны к разрушению. За сутки в среднем разрушается 1,4 % эритроцитов. Состав крови ребенка в первые дни жизни сильно меняется, что объясняется приспособлением организма к новым условиям. В первые минуты после рождения в красной крови повышается содержание гемоглобина и эритроцитов. С конца 1-х – начала 2-х суток жизни содержание гемоглобина и эритроцитов снижается. Для первых 5 – 7 дней жизни характерен макроцитоз (большой диаметр эритроцитов). Также характерно активное образование эритроцитов. В это время в крови новорожденного довольно много молодых эритроцитов, а также промежуточных, незрелых форм эритроцитов, в частности, количество ретикулоцитов (непосредственные предшественники эритроцитов) в первые часы жизни колеблется от 8 до 42 %. Активное образование эритроцитов в первые дни жизни является нормальной реакцией на недостаточность снабжения организма ребенка кислородом в период внутриутробного развития и во время родов. Продолжительность жизни эритроцитов у детей первых дней жизни составляет 12 дней, что в 10 раз меньше, чем у взрослых и детей старшего возраста. Постепенно нормализуется внешнее дыхание и недостаток кислорода сменяется избытком, что вызывает снижение эритропоэза, падение количества эритроцитов и уровня гемоглобина. Скорость оседания эритроцитов (СОЭ) - это диагностический показатель, который используется при многих заболеваниях. СОЭ зависит от многих химических и физических свойств крови. У новорожденного СОЭ составляет 2 мм / ч, у детей раннего и старшего возраста 4 – 8 мм / ч, у взрослых 5 – 8 мм / ч. Более медленное оседание эритроцитов у новорожденных объясняется низким содержанием в крови фибриногена и холестерина, естественным сгущением крови, которое происходит после рождения. Лейкоцитарная система Лейкоциты - белые кровяные клетки. Различают агранулоциты или незернистые лейкоциты, в цитоплазме которых нет постоянных включений, и гранулоциты или зернистые лейцкоциты, имеющие включения. Продолжительность жизни лимфоцитов 100 – 300 дней. 9 Лейкопоэз (образование лейкоцитов) начинается со стволовой клетки костного мозга или лимфоидных образований (лимфатические узлы, селезенка, фолликулы, пейеровые бляшки кишечника и др.) и идет путем дифференцировки, в результате которой появляются разновидности лейкоцитов: нейтрофилы, эозинофилы, базофилы и моноциты. Первые три относятся к зернистым лейкоцитам, а моноциты - это незернистые лейкоциты. Содержание эозинофилов, базофилов и моноцитов не претерпевает существенных изменений в процессе развития организма. Отдельно следует сказать о нейтрофилах. Нейтрофилы - это зернистые лейкоциты, которые способны уничтожать инородные частицы и растворять омертвевшие ткани. Нейтрофилы непрерывно поставляются в кожу, слизистые оболочки и другие периферические ткани. Их ежедневный оборот составляет около 100 млрд. Длительность жизни 14 – 23 дня. Большую часть своей жизни нейтрофилы проводят в костном мозге. К тканям они идут внутри сосудов и проводят в этом пути в среднем около 10 часов. В любой момент только половина клеток находится в движении, другая половина прилипает к внутренней поверхности и становится «запасной». «Запасная» половина может быть востребована в случае инфекции или воспаления. Особенность размножения нейтрофилов и лейкоцитов В первые дни жизни нейтрофилы составляют 60 – 70 % всех лейкоцитов. Это объясняется прекращением поступления в организм ребенка материнских гормонов через плаценту, естественным сгущением крови в первые часы внеутробной жизни, рассасыванием внутритканевых кровоизлияний, т. е. адаптацией организма к внешним условиям. На 5-й день жизни количество нейтрофилов уменьшается, соотношении нейтрофилов и лимфоцитов становится 1 к 1, и начинается увеличение числа лимфоцитов. К 10-му дню лимфоцитов становится 55 – 60 %, соотношение между нейтрофилами и лимфоцитами составляет примерно 1 к 2. К началу 2-го года жизни число лимфоцитов снова начинает уменьшаться, а число нейтрофилов расти. В 5 лет количество нейтрофилов и лимфоцитов вновь сравнивается, соотношение вновь становится 1 к 1. После 5 лет процент нейтрофилов постепенно нарастает по 2 – 3 % в год. К 10 – 12 годам число нейтрофилов достигает величины взрослого человека - около 60 %, соотношение нейтрофилов и лимфоцитов снова составляет 2 к 1. Такое изменение выработки нейтрофилов и лимфоцитов объясняется общностью их функциональных свойств. Тромбоциты Тромбоциты – это кровяные пластинки, основной функцией которых является участие в процессе свертывания крови. Тромбоциты ведут свое 10 начало от стволовой клетки костного мозга с последующей дифференциацией. Для образования тромбоцитов важны мегакариоциты, первые из которых появляются уже на 6-й неделе в печени эмбриона. Ежедневно разрушается около 35 – 40 % тромбоцитов вследствие старения и непрерывно протекающего в организме процесса свертывания. У новорожденных сильно выражено колебание количества тромбоцитов и заметная вариабельность их размеров. У новорожденных также снижена активность тромбоцитарных факторов свертывания крови: продолжительность кровотечения не изменена, но время свертывания крови может быть удлинено. Гематокритное число Гематокритное число - метод исследования, применяемый для диагностики многих болезней. Оно дает представление о процентном соотношении составных частей крови: форменных элементов и плазмы. Плазма крови – это ее жидкая часть. Форменные элементы крови – это эритроциты, лейкоциты и тромбоциты. По объему форменные элементы крови могут составлять до 54 %. Гематокритное число меняется с возрастом, а также в зависимости от других факторов. Например, оно повышается при цианотических врожденных пороках сердца, состоянии дегидратации и др. А уменьшается, например, при анемиях и заболеваниях, сопровождающихся гидремией. х до 4,5—5.0х109/л. Возможно, это связано с изменившимися условиями окружающей среды 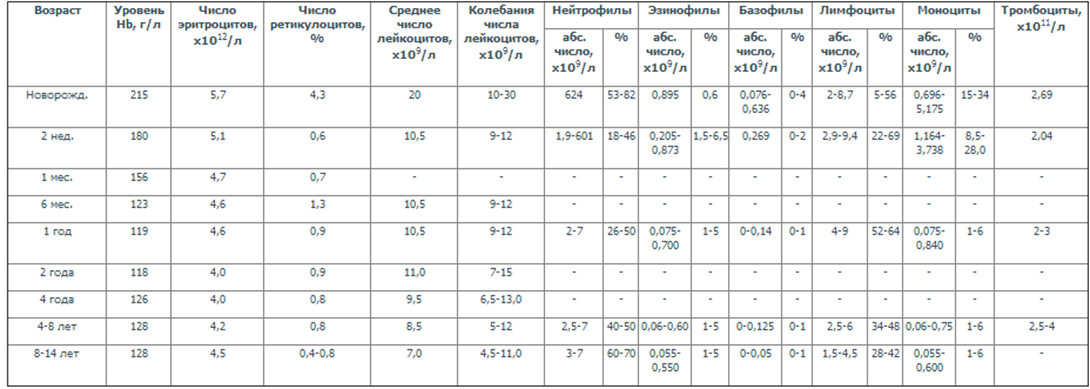 19. Анатомо-физиологические особенности органов кровообращения. Закладка сердца и крупных сосудов происходит на 3-й неделе эмбриональной фазы, первое сокращение сердца — на 4-й неделе; прослушивание сердечных тонов через брюшную стенку матери возможно с IV месяца беременности. Внутриутробное кровообращение. Обогащенная кислородом кровь поступает из плаценты через венозный (аранциев) проток в нижнюю полую вену и смешивается там с венозной кровью, оттекающей от нижних конечностей. Большая часть этой смешанной крови благодаря специальной заслонке нижней полой вены (евстахиева заслонка) в правом предсердии направляется через овальное окно в левое предсердие, левый желудочек, а оттуда в аорту и через подключичные артерии к мозгу и верхним конечностям. Венозная кровь из верхней половины тела направляется в правый желудочек, затем через легочную артерию и артериальный проток — в нисходящую аорту. Таким образом, мозг и печень получают наиболее, а нижние конечности — наименее богатую кислородом кровь. После рождения ребенка венозный проток и пупочные сосуды запустевают, зарастают к концу 2-й недели жизни и превращаются соответственно в круглую связку печени и гепатоумбиликальные связки. Артериальный проток, а вслед за ним и овальное окно закрываются на 6—8-й неделе, а иногда на 3—4-м месяце жизни. Сердце. У новорожденного относительно велико и составляет приблизительно 0,8% от массы тела (к 3 годам и во все последующие периоды — около 0,5%). Наиболее интенсивное увеличение массы и объема сердца (преимущественно за счет длины) происходит в первые годы жизни и подростковом возрасте. Однако во все периоды детства увеличение объема сердца отстает от роста тела в целом. Кроме того, отделы сердца увеличиваются неравномерно: до 2 лет наиболее интенсивно растут предсердия, с 2 до 10 лет — все сердце в целом, после 10 лет увеличиваются преимущественно желудочки. Левый желудочек растет быстрее правого. Толщина стенок и масса левого желудочка также больше, чем правого. Во все периоды детства, за исключением возраста от 13 до 15 лет, когда девочки растут быстрее, размеры сердца больше у мальчиков. Форма сердца до 6 лет обычно округлая, после 6 лет приближается к овальной, свойственной взрослым. Расположение сердца меняется с возрастом: до 2—3 лет оно лежит горизонтально на приподнятой диафрагме, причем к передней грудной стенке прилежит правый желудочек, формирующий в основном верхушечный сердечный толчок. К 3—4 годам в связи с увеличением грудной клетки, более низким стоянием диафрагмы, уменьшением размеров вилочковой железы сердце принимает косое положение, одновременно поворачиваясь вокруг длинной оси левым желудочком вперед. К передней грудной стенке прилежит межжелудочковая перегородка, сердечный толчок формирует преимущественно левый желудочек. Коронарные сосуды до 2 лет распределяются по рассыпному типу, с 2 до 6 лет — по смешанному, после 6 лет — по взрослому, магистральному типу. Увеличиваются просвет и толщина стенок (за счет интимы) основных сосудов, а периферические ветви редуцируются. Обильная васкуляризация и рыхлая клетчатка, окружающая сосуды, создают предрасположенность к воспалительным и дистрофическим изменениям миокарда. Формирование склероза в раннем возрасте — редкость, инфаркт миокарда — казуистика. Миокард у новорожденного представляет собой недифференцированный синцитий. Мышечные волокна тонкие, не имеют поперечной исчерченности, содержат большое количество ядер. Соединительная и эластическая ткань не развита. В первые 2 года жизни происходит интенсивный рост и дифференцировка миокарда: мышечные волокна утолщаются в 1,5 раза, появляется поперечная исчерченность, формируются септальные перегородки, субэндокардиальный слой. В последующем продолжаются медленная дифференцировка и рост миокарда и к 10 годам гистологическая структура его аналогична таковой у взрослых. Параллельно идет, но заканчивается к 14—15 годам развитие гистологических структур проводниковой системы сердца, представляющей собой специализированный миокард, лишенный сократительной функции. Иннервация сердца осуществляется через поверхностные и глубокие сплетения, образованные волокнами блуждающего нерва и шейных симпатических узлов, контактирующих с ганглиями синусового и предсердно-желудочкового узлов в стенках правого предсердия. Ветви блуждающего нерва заканчивают свое развитие и миелинизируются к 3—4 годам. До этого возраста сердечная деятельность регулируется в основном симпатической нервной системой, с чем отчасти связана физиологическая тахикардия у детей первых лет жизни. Под влиянием блуждающего нерва урежается сердечный ритм и могут появиться синусовая аритмия (типа дыхательной) и отдельные «вагусные импульсы» — резко удлиненные интервалы между сердечными сокращениями. Рефлекторные воздействия осуществляются интерорецепторами как самого сердца, так и других внутренних органов, что меняет частоту ритма под воздействием различных физиологических факторов и регулируется ЦНС. Такие функции миокарда, как автоматизм, возбудимость, проводимость, сократимость и тоничность, осуществляются аналогично таковым у взрослых. Сосуды. Просвет их у детей раннего возраста относительно широк, причем артерии по ширине равны венам. Стенки артерий более эластичны, поэтому периферическое сопротивление, артериальное давление и скорость кровотока у здоровых детей первых лет жизни меньше, чем у взрослых. Рост артерий и вен неравномерен и не соответствует росту сердца. Так, окружность аорты к 15 годам увеличивается в 3 раза, а объем сердца — в 7 раз. Вены растут более интенсивно, и к 15 годам они в 2 раза шире артерий. Гистологическая структура артерий также меняется: у новорожденных стенки сосудов тонкие, в них слабо развиты мышечные и эластические волокна и субэндотелиальный слой. До 5-летнего возраста более интенсивно растет мышечный слой, в 5—8 лет — равномерно все оболочки, в 8—12 лет дифференцируются соединительнотканные элементы и растет преимущественно интима, к 12 годам структура сосудов такая же, как у взрослых. Капилляры. У детей капилляры хорошо развиты, широкие, число их 6—8 в линейном поле зрения (у взрослых &—10). Форма капилляров неправильная, они короткие извитые. У новорожденных хорошо выражены и расположены поверхностно субпапиллярные венозные сплетения. С возрастом они располагаются глубже, петли капилляров удлиняются, принимают шпилькообразную форму. Проницаемость капилляров значительно выше, чем у взрослых. К числу функциональных особенностей органов кровообращения у детей относятся следующие: 1) высокий уровень выносливости и трудоспособности детского сердца, что связано как с относительно большей его массой и лучшим кровоснабжением, так и отсутствием хронических инфекций, интоксикаций и вредностей; 2) физиологическая тахикардия, обусловленная, в одной стороны, малым объемом сердца при высоких потребностях организма в кислороде и других веществах, с другой — свойственной детям раннего возраста симпатикотонией; 3) низкое артериальное давление из-за малого объема крови, поступающей с каждым сердечным сокращением, и низкого периферического сосудистого сопротивления вследствие большей ширины и эластичности артерий; 4) возможность развития функциональных расстройств деятельности и патологических изменений в связи с неравномерностью роста сердца, отдельных его частей и сосудов, особенностями иннервации и нейроэндокринной (в пубертатном периоде) регуляции. 20. Анатомо-физиологические особенности органов дыхания. Все дыхательные пути у ребенка имеют значительно меньшие размеры и более узкие просветы, чем у взрослого. Особенностями их морфологического строения у детей первых лет жизни являются следующие: 1) тонкая, нежная, легкоранимая сухая слизистая оболочка с недостаточным развитием желез, сниженной продукцией секреторного иммуноглобулина A (SIg А) и недостаточностью сурфактанта; 2) богатая васкуляризация подслизистого слоя, представленного преимущественно рыхлой клетчаткой и содержащего мало эластических и соединительнотканных элементов; 3) мягкость и податливость хрящевого каркаса нижних отделов дыхательных путей, отсутствие в них и легких эластической ткани. Это снижает барьерную функцию слизистой оболочки, способствует более легкому проникновению инфекционного агента в кровеносное русло, а также создает предпосылки к сужению дыхательных путей вследствие быстро возникающего отека или сдавления податливых дыхательных трубок извне (вилочковой железой, аномально расположенными сосудами, увеличенными трахеобронхиальными лимфатическими узлами). Нос и носоглоточное пространство. У детей раннего возраста нос и носоглоточное пространство малых размеров, полость носа низкая и узкая из-за недостаточного развития лицевого скелета. Раковины толстые, носовые ходы узкие, нижний формируется только к 4 годам. Даже небольшие гиперемия и отек слизистой оболочки при насморке делают носовые ходы непроходимыми, вызывают одышку, затрудняют сосание груди. Пещеристая ткань развивается к 8—9 годам, поэтому носовые кровотечения у маленьких детей редки и обусловлены патологическими состояниями. В период полового созревания они наблюдаются чаще. Околоносовые (придаточные) пазухи. К рождению ребенка сформированы лишь верхнечелюстные (гайморовы) пазухи; лобная и решетчатая представляют собой незамкнутые выпячивания слизистой оболочки, оформляющиеся в виде полостей только после 2 лет, основная пазуха отсутствует. Полностью все околоносовые пазухи носа развиваются к 12—15 годам, однако гайморит может развиться и у детей первых двух лет жизни. Носослезный проток. Короткий, клапаны его недоразвиты, выходное отверстие расположено близко от угла век, что облегчает распространение инфекции из носа в конъюнктивальный мешок. Глотка. У детей раннего возраста глотка относительно широкая, небные миндалины при рождении отчетливо видны, но не выступают из-за хорошо развитых дужек. Их крипты и сосуды развиты слабо, что в какой-то мере объясняет редкие заболевания ангиной на первом году жизни. К концу первого года лимфоидная ткань миндалин, в том числе носоглоточной (аденоиды), нередко гиперплазируется, особенно у детей с диатезами. Барьерная их функция в этом возрасте низкая, как у лимфатических узлов. Разросшаяся лимфоидная ткань заселяется вирусами и микроорганизмами, образуются очаги инфекции — аденоидит и хронический тонзиллит. При этом отмечаются частые ангины, ОРВИ, нередко нарушается носовое дыхание, изменяется лицевой скелет и формируется «аденоидное лицо». Надгортанник. Тесно связан с корнем языка. У новорожденных он относительно короткий и широкий. Неправильность положения и мягкость его хряща могут быть причиной функционального сужения входа в гортань и появления шумного (стридорозного) дыхания. Гортань. У детей гортань находится выше, чем у взрослых, с возрастом опускается, очень подвижна. Положение ее непостоянно даже у одного и того же больного. Она имеет воронкообразную форму с отчетливым сужением в области подсвязочного пространства, ограниченного ригидным перстневидным хрящом. Диаметр гортани в этом месте у новорожденного всего 4 мм и увеличивается медленно (6—7 мм в 5—7 лет, 1 см к 14 годам), расширение ее невозможно. Узкий просвет, обилие нервных рецепторов в подсвязочном пространстве, легко возникающий отек подслизистого слоя могут вызвать тяжелые нарушения дыхания даже при небольших проявлениях респираторной инфекции (синдром крупа). Щитовидные хрящи образуют у маленьких детей тупой закругленный угол, который после 3 лет становится у мальчиков более острым. С10 лет формируется уже характерная мужская гортань. Истинные голосовые связки у детей короче, чем у взрослых, чем и объясняются высота и тембр детского голоса. Трахея. У детей первых месяцев жизни трахея чаще воронкообразная, в более старшем возрасте преобладают цилиндрическая и коническая формы. Верхний конец ее расположен у новорожденных значительно выше, чем у взрослых (на уровне IV и VI шейных позвонков соответственно), и постепенно опускается, как и уровень бифуркации трахеи (от III грудного позвонка у новорожденного до V—VI в 12—14 лет). Каркас трахеи состоит из 14—16 хрящевых полуколец, соединенных сзади фиброзной перепонкой (вместо эластической замыкающей пластины у взрослых). В перепонке содержится много мышечных волокон, сокращение или расслабление которых меняет просвет органа. Трахея ребенка очень подвижна, что наряду с меняющимся просветом и мягкостью хрящей иногда приводит к щелевидному спадению ее на выдохе (коллапс) и является причиной экспираторной одышки или грубого храпящего дыхания (врожденный стридор). Симптомы стридора обычно исчезают к 2 годам, когда хрящи становятся более плотными. Бронхиальное дерево. К моменту рождения бронхиальное дерево сформировано. С ростом ребенка число ветвей и их распределение в легочной ткани не меняются. Размеры бронхов интенсивно увеличиваются на первом году жизни и в пубертатном периоде. Их основу также составляют хрящевые полукольца, в раннем детстве не имеющие замыкающей эластической пластинки, соединенные фиброзной перепонкой, содержащей мышечные волокна. Хрящи бронхов очень эластичные, мягкие, пружинят и легко смещаются. Правый главный бронх является обычно почти прямым продолжением трахеи, поэтому именно в нем чаще обнаруживаются инородные тела. Бронхи, как и трахея, выстланы многорядным цилиндрическим эпителием, мерцательный аппарат которого формируется уже после рождения ребенка. Гиперемия и отечность слизистой оболочки бронхов, воспалительное ее набухание значительно сужают просвет бронхов, вплоть до полной их обтурации. Так, при увеличении толщины под слизистого слоя и слизистой оболочки на 1 мм суммарная площадь просвета бронхов новорожденного уменьшается на 75% (у взрослого — на 19%). Активная моторика бронхов недостаточна из-за слабого развития мышц и мерцательного эпителия. Незаконченная миелинизация блуждающего нерва и недоразвитие дыхательной мускулатуры способствуют слабости кашлевого толчка у маленького ребенка; скапливающаяся в бронхиальном дереве инфицированная слизь закупоривает просветы мелких бронхов, способствует ателектазированию и инфицированию легочной ткани. Таким образом, основной функциональной особенностью бронхиального дерева маленького ребенка является недостаточное выполнение дренажной, очистительной функции. Легкие. У ребенка, как и у взрослых, легкие имеют сегментарное строение. Сегменты отделены друг от друга узкими бороздками и прослойками соединительной ткани (дольчатое легкое). Основной структурной единицей является ацинус, но терминальные его бронхиолы заканчиваются не гроздью альвеол, как у взрослого, а мешочком (sacculus). Из «кружевных» краев последнего постепенно формируются новые альвеолы, количество которых у новорожденного в 3 раза меньше, чем у взрослого. Увеличивается и диаметр каждой альвеолы (0,05 мм у новорожденного, 0,12 мм в 4—5 лет, 0,17 мм к 15 годам). Параллельно нарастает жизненная емкость легких. Межуточная ткань в легком ребенка рыхлая, богата сосудами, клетчаткой, содержит очень мало соединительнотканных и эластических волокон. В связи с этим легкие ребенка первых лет жизни более полнокровны и менее воздушны, чем у взрослого. Недоразвитие эластического каркаса легких способствует как возникновению эмфиземы, так и ателектазированию легочной ткани. Ателектазы особенно часто возникают в задненижних отделах легких, где постоянно наблюдаются гиповентиляция и застой крови из-за вынужденного горизонтального положения маленького ребенка (преимущественно на спине). Склонность к ателектазу усиливается из-за дефицита сурфактанта, пленки, регулирующей поверхностное альвеолярное натяжение и вырабатываемой альвеолярными макрофагами. Именно этот дефицит приводит к недостаточному расправлению легких у недоношенных после рождения (физиологический ателектаз), а также лежит в основе респираторного дистресс-синдрома, клинически проявляющегося тяжелой дыхательной недостаточностью. Плевральная полость. У ребенка легко растяжима в связи со слабым прикреплением париетальных листков. Висцеральная плевра, особенно у новорожденных, относительно толстая, рыхлая, складчатая, содержит ворсинки, выросты, наиболее выраженные в синусах, междолевых бороздах. В этих участках имеются условия для более быстрого возникновения инфекционных очагов. Корень легкого. Состоит из крупных бронхов, сосудов и лимфатических узлов (трахеобронхиальных, бифуркационных, бронхопульмональных и вокруг крупных сосудов). Строение и функция их аналогичны периферическим лимфатическим узлам. Они легко реагируют на внедрение инфекции — создается картина как неспецифического, так и специфического (туберкулезного) бронхоаденита. Корень легкого является составной частью средостения. Последнее характеризуется легкой смещаемостью и нередко является местом развития воспалительных очагов, откуда инфекционный процесс распространяется на бронхи и легкие. В средостении помещается также вил очковая железа (тимус), которая при рождении имеет большие размеры и в норме постепенно уменьшается в течение первых двух лет жизни. Увеличенная вилочковая железа может вызвать сдавление трахеи и крупных сосудов, нарушить дыхание и кровообращение. Диафрагма. В связи с особенностями грудной клетки диафрагма играет у маленького ребенка большую роль в механизме дыхания, обеспечивая глубину вдоха. Слабостью ее сокращений частично объясняется крайне поверхностное дыхание новорожденного. Любые процессы, затрудняющие движения диафрагмы (образование газового пузыря в желудке, метеоризм, парез кишечника, увеличение паренхиматозных органов, интоксикации и др.), уменьшают вентиляцию легких (рестриктивная дыхательная недостаточность). Основными функциональными физиологическими особенностями органов дыхания являются следующие: 1) глубина дыхания, абсолютный и относительный объемы одного дыхательного акта у ребенка значительно меньше, чем у взрослого. С возрастом эти показатели постепенно увеличиваются. При крике объем дыхания увеличивается в 2— 5 раз. Абсолютная величина минутного объема дыхания меньше, чем у взрослого, а относительная (на 1 кг массы тела) — значительно больше; 2) частота дыхания тем больше, чем моложе ребенок. Она компенсирует малый объем каждого дыхательного акта и обеспечивает кислородом организм ребенка. Неустойчивость ритма и короткие (на 3—5 мин) остановки дыхания (апноэ) у новорожденных и недоношенных связаны с незаконченной дифференци-ровкой дыхательного центра и гипоксией его. Ингаляции кислорода обычно ликвидируют дыхательную аритмию у этих детей; 3) газообмен у детей осуществляется более энергично, чем у взрослых, благодаря богатой васкуляризации легких, скорости кровотока, высокой диффузионной способности. В то же время функция внешнего дыхания у маленького ребенка нарушается очень быстро из-за недостаточных экскурсий легких и расправления альвеол. Отек эпителия альвеол или интерстиция легких, выключение даже небольшого участка легочной ткани из акта дыхания (ателектаз, застой в задненижних отделах легких, очаговая пневмония, рестриктивные изменения) снижают легочную вентиляцию, вызывают гипоксемию и накопление углекислого газа в крови, т. е. развитие дыхательной недостаточности, а также респираторного ацидоза. Тканевое дыхание осуществляется у ребенка при более высоких затратах энергии, чем у взрослых, и легко нарушается с формированием метаболического ацидоза из-за нестабильности ферментных систем, свойственной раннему детскому возрасту. |
