Лекции по урологии. Лекции по урологии для студентов IV курса гродненского государственного медицинского университета пособие для студентов
 Скачать 4.11 Mb. Скачать 4.11 Mb.
|
Проба Реберга-Тареева. В 1926 г. Реберг предложил определять скорость клубочковой фильтрации по экзогенному креатинину. Однако этот метод представлял определенные трудности, связанные с необходимостью внутривенного введения экзогенного креатинина. В 1936 г. Е. М. Тареев предложил исследовать скорость клубочковой фильтрации по клиренсу эндогенного креатинина. Было установлено, что концентрация креатинина в плазме крови не подвергается существенным колебаниям и практически постоянна. Поэтому отпала необходимость внутривенного введения экзогенного креатинина, что значительно упростило методику исследования клубочковой фильтрации. Определение скорости клубочковой фильтрации по клиренсу эндогенного креатинина называют также пробой Реберга-Тареева.Чтобы определить скорость клубочковой фильтрации F по клиренсу эндогенного креатинина, необходимо знать концентрацию креатинина в плазме крови, в моче и минутный диурез: F = (U/P)V. Методика определения скорости клубочковой фильтрации. Утром, сразу после сна, больной выпивает 300-400мл (1,5-2 стакана) воды или некрепкого чая (для получения достаточного минутного диуреза) и спустя 10-15 мин мочится в унитаз. Точно отмечает время окончания мочеиспускания, ложится в постель и строго через час мочится в отдельную посуду (I порция мочи). Снова точно замечает время окончания мочеиспускания и через час собирает вторую порцию мочи в отдельную посуду. В середине сбора мочи из вены берут 6-8 мл крови. В лаборатории в каждой часовой порции определяют объем мочи и вычисляют минутный диурез. Кроме того, в каждой из двух часовых порций мочи и в плазме крови определяют концентрацию креатинина. Затем по формуле для каждой порции мочи вычисляют клиренс эндогенного креатинина: F1 = (U1/P)V1, где FI - клубочковая фильтрация; U1 - концентрация креатинина в моче; VI - минутный диурез в первой порции мочи; Р - концентрация креатинина в плазме крови. Аналогично определяют скорость клубочковой фильтрации по второй порции мочи: F2 = (U2/P)V2. Показатели клубочковой фильтрации, определяемые по первой и второй порциям мочи, обычно неидентичны Определение скорости клубочковой фильтрации имеет большую практическую ценность, так как снижение этого показателя является наиболее ранним признаком начинающейся хронической почечной недостаточности Каналъцевую реабсорбцию, которая отражает суммарную концентрационную функцию (проксимальных и дистальных отделов канальцев), можно определить по следующей формуле: R = (F - V)/F • 100 %, где R - канальцевая реабсорбция; F - клубочковая фильтрация; V - минутный диурез. В норме канальцевая реабсорбция составляет 98-99 %, однако при большой водной нагрузке даже у здоровых людей может уменьшаться до 94-92 %. Снижение канальцевой реабсорбции рано наступает при пиелонефрите, гидронефрозе, поликистозе. Лекция № 2. НЕСПЕЦИФИЧЕСКИЕ ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ОРГАНОВ МОЧЕВОЙ И МУЖСКОЙ ПОЛОВОЙ СИСТЕМЫ (ИНФЕКЦИИ МОЧЕВЫВОДЯЩИХ ПУТЕЙ). Определение. Под неспецифическими воспалительными заболеваниями органов мочевой и мужской половой системы понимают бактериальную инвазию уретры, мочевого пузыря, почек, мужских половых органов, сопровождающуюся воспалительной реакцией и клиническими симптомами. Воспаление может быть локальным, с преимущественным вовлечением в патологический процесс одного органа (пиелонефрит, цистит, простатит, уретрит), но часто в той или иной степени вовлекаются все структуры мочевыводящих путей. В повседневной клинической практике диагноз «инфекция мочевых путей» основывается на: - наличии симптомов у пациента - наличии лейкоцитов в моче (более 10) -высеянной видовой флоре (бакпосев) Неспецифические воспалительные заболевания мочевыводящих путей относятся к числу наиболее распространенных инфекционных заболеваний у человека и широко встречаются как в амбулаторной практике, так и у больных в стационаре. В структуре госпитальных инфекций на долю инфекций мочевыводящих путей приходится около 40%. Частота, виды и особенности течения различные в зависимости от возраста, пола, особенностей строения мочевых путей, наличия осложняющих системных заболеваний (диабет), условий проживания. Выше в малообеспеченных группах населения и в некоторых географических зонах. С возрастом частота инфекций мочевыводящих путей закономерно увеличивается. Этому способствуют предрасполагающие факторы, которые в той или иной степени присутствуют у каждого пожилого человека. Возбудители. Наиболее частыми возбудителями является кишечная палочка, реже встречаются другие грамотрицательные микроорганизмы, стафилококки и энтерококки. Роль последних микробов увеличивается при хронических процессах, а также при внутрибольничных инфекциях. В отделениях интенсивной терапии, а также у больных с постоянным катетером часто выделяются Pseudomonas aeruginosa и грибы (Candida albicans, Candida spp.) Примерно в 20% случаев наблюдаются микробные ассоциации, особенно у больных в стационаре и с постоянным катетером. В течение болезни часто наблюдается смена возбудителя инфекционного процесса, появляются, как правило, полирезистентные формы микроорганизмов, особенно при бесконтрольном и бессистемном применении антибактериальных препаратов. Следует отметить, что собственная мочевая флора, присутствующая и в норме в мочевыводящих путях, при поступлении в стационар очень быстро (за 2-3 суток) замещается на внутрибольничные штаммы бактерий. Поэтому инфекции, развившиеся в стационаре, оказываются значительно более тяжелыми и упорными, чем развивающиеся во внебольничных условиях. Классификация инфекций мочевыводящих путей (И.Г.Березняков, 2004) По локализации Инфекции верхних мочевыводящих путей (пиелонефрит, острый и хронический) Инфекции нижних мочевыводящих путей (цистит, уретрит, бактериальный простатит) По характеру течения Неосложненные Осложненные Неосложненные инфекции возникают при отсутствии структурных изменений в почках и мочевыводящих путях у больных без серьезных сопутствующих заболеваний; они, как правило, наблюдаются в амбулаторной практике. Осложненные инфекции возникают у больных с различными обструктивными уропатиями (мочекаменная болезнь, аномалии развития почек, стриктуры мочеточника или уретры, доброкачественная гиперплазия предстательной железы и др.), на фоне катетеризации мочевого пузыря, а также у больных с сопутствующей патологией (сахарный диабет, иммуносупрессивная терапия и др.). Внебольничные инфекции (возникают в амбулаторных условиях). Нозокомиальные инфекции (развиваются после 48 ч пребывания пациента в стационаре). Катетер-ассоциированные инфекции (инфицирование происходит в стационаре в результате катетеризации мочевого пузыря, часто антибиотикорезистентными госпитальными штаммами, однако большинство подобных инфекций исчезает вскоре после удаления катетера). Категории инфекции мочевого тракта (Американское общество инфекционных болезней и Европейское общество клинической микробиологии и инфекционных заболеваний).
Клинические проявления. ИМП может проявляться клинически следующими симптомами: неудержимыми позывами к мочеиспусканию, учащенным мочеиспусканием, болями в поясничной области, напряжением в костовертебральном углу, болями над лоном, лихорадкой, а может протекать и без таковых. Клинические проявления крайне разнообразны: от тяжелой формы обструктивного пиелонефрита с угрозой развития уросепсиса, до катетер-ассоциированной инфекции в послеоперационном периоде, клинические симптомы которой спонтанно исчезают вслед за удалением катетера. В зависимости от заболевания, преморбидного состояния, возраста пациента те или иные диагностические признаки играют ведущую роль. При диагностике следует иметь в виду, что часть признаков может вообще отсутствовать. Ниже приводятся характеристика основных инфекций мочевых путей. ПИЕЛОНЕФРИТ. Пиелонефрит - инфекционно-воспалительный неспецифический процесс, первично поражающий интерстициальную ткань, канальцы, лоханку и чашечки почки. В конечной стадии он распространяется на кровеносные сосуды и клубочки. РАСПОСТРАНЕННОСТЬ ПИЕЛОНЕФРИТА. Пиелонефрит является самым частым заболеванием почек в любых возрастных группах, составляющих около 2/3 всех урологических заболеваний. У детей пиелонефрит занимает второе — третье место по частоте после заболеваний органов дыхания. Среди всех заболеваний беременных доля пиелонефрита составляет 6 —12%. Пиелонефрит наблюдается у 44 % беременных страдающих сахарным диабетом. Острый пиелонефрит встречается у 2,5% беременных женщин. ФАКТОРЫ, СПОСОБСТВУЮЩИЕ ВОЗНИКНОВЕНИЮ ПИЕЛОНЕФРИТА:
Этиология.
Проникновение инфекции в почку может осуществляться: 1)Уриногенно через поврежденные форникальные синусы или канальцевым путем. В этом случае наблюдаются очаги инфекции, распостраняющиеся веерообразно в виде клиньев от лоханки до поверхности почки 2)Гематогенно – через клубочки в капилярную сеть мозгового вещества а оттуда в интерстициальную ткань. Воспалительные очаги располагаются преимущественно в корковом веществе вокруг внутридольковых сосудов. Гематогенный и уриногенный пути проникновения часто сочетаются Почечные рефлюксы открывают пути для восходящей инфекции из лоханки в межуточную ткань почки. Благодаря пиеловенозным и пиелолимфатическим рефлюксам происходит инфицирование почки гематогенным путем – микрофлора лоханки попадает в общий ток крови по венозной системе и возвращается в почку по артериальной. Лоханочная гипертензия приводит к нарушению почечной гемодинамики и лимфатическому стазу в интерстиции, что способствует развитию гнойно-воспалительного процесса и облегчает проникновение микроорганизмов из почки в общий ток крови. ЛОХАНОЧНО-ПОЧЕЧНЫЕ РЕФЛЮКСЫ. Многочисленными экспериментальными и клиническими наблюдениями установлено, что форникальная зона чашечек нормальной почки человека вследствие особого ее строения обнаруживает повышенное предрасположение к разрыву, даже при сравнительно небольшом повышении внутрилоханочного давления. Обычно после того, как наступает нарушение целости форникса, моча легко проникает за пределы лоханки и прежде всего в почечный синус. Существуют два основных вида лоханочно-почечных рефлюксов. Они отличаются друг от друга различным местом проникновения содержимого лоханки в почечную паренхиму и различной морфологической и рентгенологической картиной. Явление проникновения содержимого лоханки в почечную интерстициальную ткань и ее сосуды в результате нарушения целости слизистой чашечки в области форникса называется форникальным рефлюксом. Затекание лоханочного содержимого в канальцы сосочка без надрыва слизистой чашечки с последующим проникновением далее из канальцев в межуточную почечную ткань называется тубулярным рефлюксом. Среди всех видов рефлюксов форникальные наблюдаются в 76,2%., а тубулярные в 23,8%. Классификация пиелонефрита. Н.А.Лопаткин, В.Е.Родоман, 1974 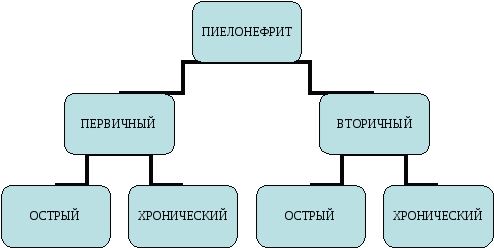 Первичный или вторичный? Данное разделение очень важно с практической точки зрения. В патогенезе пиелонефрита всегда имеют место проникновение инфекции и нарушение пассажа мочи. Особенности патогенеза, клинической картины и тактики лечения пиелонефрита в наибольшей степени связаны с наличием или отсутствием органических причин нарушения оттока мочи. Поэтому первым вопросом, на который должен ответить врач, диагносцировав у больного пиелонефрит, является вопрос о том, первичный это пиелонефрит или вторичный. При первичном пиелонефрите органических причин нарушения пассажа мочи нет. При вторичном пиелонефрите имеются органические причины нарушения пассажа мочи и их можно выявить стандартными методами обследования. Острый пиелонефрит представляет собой острый воспалительный процесс в почечной паренхиме и чашечно-лоханочной системе. В большинстве случаев он протекает как тяжелое инфекционное заболевание, сопровождающееся выраженной интоксикацией. В течении острого пиелонефрита различают две стадии: серозное и гнойное воспаление. Гнойные формы пиелонефрита развиваются у 25–30% больных. К гнойным формам относят апостематозный пиелонефрит, карбункул и абсцесс почки. В ряде случаев заболевание может осложниться сосочковым некрозом (некротический папиллит). Первичный острый пиелонефрит. Первичным условно называют пиелонефрит, возникающий без предшествовавшего заболевания почки или мочевых путей, приводящего к нарушению оттока мочи из почки. При первичном пиелонефрите микроорганизмы проникают в почку гематогенным путем из отдаленных очагов инфекции. Общепринятые методы исследования не выявляют нарушения оттока мочи из почки, хотя в большинстве случаев и первичному пиелонефриту предшествуют хотя бы кратковременные и неуловимые обычными методами исследования нарушения уродинамики.. Вторичный острый пиелонефрит возникает на фоне заболеваний, нарушающих отток мочи из почки. Самой частой причиной вторичного острого пиелонефрита (примерно у 2/з больных) являются камни почки и мочеточника, затем идут аномалии мочевых путей, беременность, стриктура мочеточника и мочеиспускательного канала, аденома предстательной железы, у детей —нарушения уродинамики (осложнения в послеоперационном периоде, пузырно-мочеточниковый рефлюкс, мочекаменная болезнь). Вторичный пиелонефрит отличается от первичного острого пиелонефрита большей выраженностью симптомов местного характера, что позволяет скорее и легче распознать заболевание. Общепринятые методы исследования позволяют выявить нарушениие оттока мочи из почки. Симптоматика и клиническое течение. Для острого пиелонефрита характерна триада симптомов — высокая температура тела, боль в поясничной области, изменения в моче, характерные для воспалительного процесса (лейкоцитурия, бактериурия). В клинической картине различают общие и местные симптомы. Первичный острый пиелонефрит чаще сначала проявляется общими симптомами: ознобом, повышением температуры тела до высоких цифр, обильным потоотделением и головной болью (преимущественно в лобных долях), болью в мышцах и суставах, тошнотой, рвотой, общим недомоганием. Язык сухой, обложен. Пульс частый. Такие признаки наблюдаются при разнообразных инфекционных заболеваниях, поэтому возможны диагностические ошибки. Местные симптомы связаны с появлением болей в области почки, пораженной воспалительным процессом (т. е. в поясничной области, в подреберье). Боли могут быть интенсивными, но тупыми и носят постоянный, а не приступообразный характер. Температура тела по вечерам достигает 39–40 ° и снижается к утру до 37,5–38 °С. Симптом Пастернацкого положительный. Мочеиспускание, как правило, не нарушено, кроме тех случаев, когда острый пиелонефрит является осложнением острого цистита либо приводит к воспалительному процессу в мочевом пузыре. Количество мочи чаще уменьшено вследствие обильного потоотделения. При наличии камня или другого оклюзирующего фактора атаке пиелонефрита нередко предшествует типичный приступ почечной колики. Застой мочи и инфекция приводят к более выраженной клинической картине острого пиелонефрита, чем при первичном воспалительном процессе в почке. Самочувствие больного быстро ухудшается: повышается температура тела, которая удерживается на цифрах 38–39°С, возникает общая слабость, адинамия, головная боль, жажда, сухость во рту, появляются рвота, эйфория, тахикардия. Боли в поясничной области принимают постоянный интенсивный характер. Пальпируется увеличенная и болезненная почка. Усиливается и становится «огненной» болезненность при пальпации в подреберье, резко выражен симптом Пастернацкого. Наблюдается выраженное защитное напряжение поясничных мышц и мышц передней брюшной стенки. У детей вторичный гнойный пиелонефрит проявляется симптомами лихорадки: температура тела очень быстро достигает высоких цифр, чаще ремиттирующего характера. Появляется озноб потрясающего характера, возникающий нередко в одни и те же часы суток по несколько раз в день. Вслед за ознобом повышается температура тела до 39— 41 °С, резкая головная боль, затем потливость с падением температуры тела. До появления последующего озноба ребенок, особенно младшего возраста, находится в состоянии адинамии. В отличие от взрослых, у детей на первый план в клинической картине выступают общие симптомы, а не местные, что может затруднить диагностику. |
