лекции по пат.физу. Лекция проблемы общей патологии Общая этиология и патогенез. Значение реактивности организма в патологии
 Скачать 260.59 Kb. Скачать 260.59 Kb.
|
|
Характер изменений основных показателей кислотно-основного состояния при ацидозах и алкалозах 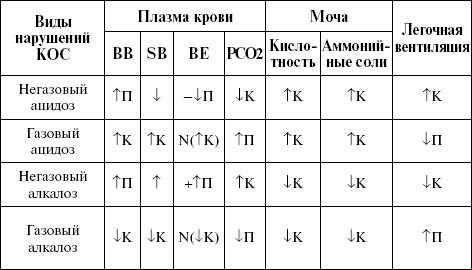 Болезнетворное действие факторов внешней среды Кинетозы. Патогенное действие электрического тока Все многообразие болезнетворных факторов воздействия внешней среды на организм можно разделить на 5 основных групп: механические, физические, химические, биологические и социальные. К механическим факторам относится, в частности, патогенное действие ускорений. Равномерное прямолинейное и вращательное движения не сопровождаются болезнетворными явлениями, но изменение скорости движения (ускорение) может резко изменить состояние организма. Интерес к вопросу о реакциях организма в ответ на воздействие ускорений в последние годы сильно возрос благодаря широкому использованию в народном хозяйстве новых скоростных средств транспорта. Комплекс расстройств, возникающих при передвижении на различных транспортных средствах, можно объединить под общим названием кинетозы, или болезни движения. Кинетозы возникают при качке судна на море (морская болезнь), при полете на самолете (воздушная болезнь), при вращении на карусели, на качелях и т. п. В этих условиях на организм действуют ускорения порядка 1 – 2 g. Большое значение приобрела проблема кинетозов в связи с развитием космических полетов. Симптомокомплекс кинетозов складывается из четырех видов реакций, которые у разных людей проявляются по разному: 1) двигательные реакции, изменение тонуса поперечнополосатой мускулатуры; 2) вегетативные расстройства, проявляющиеся побледнением, холодным потом, отсутствием аппетита, тошнотой, рвотой, брадикардией; 3) сенсорные реакции, характеризующиеся головокружением, нарушением пространственной ориентации; 4) психические расстройства (депрессивные состояния, сонливость, нарушение внимания, галлюцинации и др.). Эти изменения имеют, в основном, рефлекторный характер и обусловлены воздействием на различные рецепторы: 1) вестибулярный анализатор (механорецепторы отолитового аппарата, рецепторы полукружных каналов); 2) проприорецепторы мышц, сухожилий; 3) зрительные рецепторы; 4) рецепторы слизистых и серозных оболочек органов брюшной полости. Лабиринтная гипотеза патогенеза кинетозов является в настоящее время господствующей. Подтверждает эту теорию ряд клинических наблюдений. Так, у глухонемых, например, симптомокомплекс кинетозов не обнаруживается. У детей до 2 лет возбудимость некоторых анализаторов, в том числе и вестибулярного, понижена, поэтому у них также не обнаруживается проявлений кинетозов; напротив, после 40 лет чувствительность к изменению ускорений повышается. Согласно другой точке зрения, кинетозы представляют собой следствие нарушений взаимодействия различных анализаторов. Эта концепция включает внутрилабиринтный конфликт как частный случай. Среди физических факторов, воздействию которых наиболее часто подвергается организм, можно выделить электрический ток. Поражения, возникающие от воздействия электротока, относятся к особому виду травм. В отличие от всех прочих поражений, наносимых организму механическими, химическими и другими физическими агентами, электричество действует на человека не только при соприкосновении, но и косвенно. Более того, электричество может поразить человека на расстоянии – через дуговой контакт и шаговое напряжение. Биологическое действие электрического тока определяется его физическими параметрами, а также состоянием организма. Считается, что патогенный эффект зависит главным образом от силы тока. При силе тока 15 – 20 мА возникают сильные судороги мышц («неотпускающий ток»), при 50 – 100 мА – фибрилляция сердца и паралич дыхания. Ток, превышающий 100 мА, для человека считается смертельным. Патогенное воздействие электрического тока тем сильнее, чем выше его напряжение. Переменный ток ниже 40 В считается безвредным, ток до 100 В – условно патогенным, свыше 200 В – абсолютно патогенным. Наиболее опасен переменный ток с частотой 40 – 60 Гц; с увеличением частоты поражающее действие его уменьшается. Повреждающий эффект зависит также от сопротивления тела и отдельных его тканей электрическому току. Сопротивление колеблется от сотен КОм до нескольких МОм, в зависимости от кровенаполнения органов, степени увлажнения, огрубения и загрязнения кожи, а также от функциональной активности ЦНС. Наибольшим сопротивлением току обладает неповрежденная кожа, наименьшим – кровь и лимфа. Патогенный эффект электрического тока зависит от направления прохождения («петли» тока). Особенно опасно прохождение тока через область сердца и головной мозг. Опасность возрастает с увеличением времени прохождения тока через организм. Повышение обмена веществ, глубокая гипоксия, утомление, кровопотеря снижают резистентность организма к электрическому току; истощение, сердечно-сосудистые заболевания, status thymico-lymphaticus также увеличивают тяжесть поражения электрическим током. Эмоциональное напряжение, ожидание действия тока, гипероксия повышают устойчивость организма к повреждающему действию электротока. Повреждения, возникающие в организме при действии электротока, слагаются из местных изменений (электрические знаки, ожоги, электролиз) и общих проявлений реакции организма на травму (потеря сознания, остановка дыхания, фибрилляция желудочков сердца, изменение кровяного давления, ишемия миокарда, сокращение скелетных мышц и т. д.). При воздействии электрического тока, если не развивается фибрилляция и не останавливается дыхание, может возникнуть электрический шок за счет резкого болевого раздражения рецепторов, нервных стволов, болезненных судорог мышц и спазма сосудов. Электрический ток, проходящий через организм, оказывает электрохимическое, электротермическое и возбуждающее действие. У постоянного тока наиболее выражены электрохимический и тепловой эффекты. Электрохимическое действие проявляется в электролизе, который приводит к поляризации клеточных мембран, изменению функционального состояния клеток, коагуляции белков, газообразованию, накоплению токсических продуктов обмена. Тепловой эффект проявляется ожогами, которые чаще возникают в месте действия. Возбуждающий эффект у постоянного тока наблюдается только в моменты замыкания (на катоде) и размыкания (на аноде). У низкочастотного переменного тока преобладают тепловое действие и возбуждающий эффект. В результате возбуждающего действия происходят сокращение поперечнополосатых и гладких мышц, активация рецепторов, спазм голосовых связок и т. д. Возбуждающий эффект наблюдается в течение всего времени экспозиции тока. Электрохимическое действие у переменного низкочастотного тока выражено незначительно. Переменный высокочастотный ток, в частности УВЧ, используемый в медицине, не обладает возбуждающим и электрохимическим эффектом, но оказывает глубокое прогревающее действие. При длительном же воздействии высокочастотных токов наблюдается патогенный их эффект на организм, проявляющийся в утомлении, тахикардии, аритмии сердца, изменениях со стороны ЦНС и др. Дети нередко подвергаются действию электротока, что связано со слабым контролем со стороны взрослых за детскими играми, недостаточным ограждением бытовых электроприборов. У детей раннего возраста отмечена пониженная резистентность к действию различных факторов внешней среды, в том числе и к электрическому току. Это обусловлено низкой лабильностью нервной системы, что в свою очередь определяет ограниченные возможности приспособления детского организма к колебаниям условий среды. ЛЕКЦИЯ № 4. ТРАВМАТИЧЕСКИЙ ШОК Травматический шок– острый нейрогенный фазный патологический процесс, развивающийся при действии чрезвычайного травмирующего агента и характеризующийся развитием недостаточности периферического кровообращения, гормонального дисбаланса, комплекса функциональных и метаболических расстройств. В патогенезе травматического шока играют роль три основных фактора – нейрогенный, крово– и плазмопотеря и токсемия. В динамике травматического шока различают эректильную и торпидную стадии. В случае неблагоприятного течения шока наступает терминальная стадия. Эректильная стадияшока непродолжительная, длится несколько минут. Внешне проявляется речевым и двигательным беспокойством, эйфорией, бледностью кожных покровов, частым и глубоким дыханием, тахикардией, некоторым повышением артериального давления. В этой стадии происходят генерализованное возбуждение центральной нервной системы, чрезмерная и неадекватная мобилизация всех приспособительных реакций, направленных на устранение возникших нарушений. Пусковым фактором в развитии эректильной фазы шока является мощная болевая и неболевая афферентная импульсация из поврежденных тканей. Афферентная импульсация достигает ретикулярной формации ствола мозга и приводит ее в сильное возбуждение. Отсюда процесс возбуждения иррадиирует в кору, подкорковые центры, продолговатый мозг и спинной мозг, приводя к дезинтеграции деятельности центральной нервной системы, вызывая чрезмерную активацию симпатоадреналовой и гипоталамо-гипофизарно-надпочечниковой систем. Наблюдается массивный выброс адреналина, АКТГ, вазопрессина, глюкокортикоидов и других гормонов. Избыточное освобождение катехоламинов вызывает спазм артериол, в которых преобладают α-адренорецепторы, в частности, в сосудах кожи, мышц, кишечника, печени, почек, т. е. органов, которые для выживания организма во время действия шокогенного фактора имеют меньшее значение. Одновременно с периферической вазоконстрикцией возникает выраженная централизация кровообращения, обеспечиваемая дилатацией сосудов сердца, мозга, гипофиза. Централизация кровообращения в начальной фазе шока носит адаптационный характер, обеспечивая в достаточном объеме, почти близком к обычному, кровоток в сосудах сердца и головного мозга. Однако если в дальнейшем не происходит быстрой нормализации объема циркулирующей крови, то она приводит к выраженной гипоксии в тех органах, в которых наступает продолжительное ограничение кровотока. Эректильная фаза шока быстро переходит в торпидную. В основе трансформации эректильной стадии в торпидную лежит комплекс механизмов: прогрессирующее расстройство гемодинамики, циркуляторная гипоксия, приводящая к выраженным метаболическим расстройствам, дефицит макроэргов, образование тормозных медиаторов в структурах ЦНС, в частности, ГАМК, простагландинов типа Е, повышенная продукция эндогенных опиоидных нейропептидов. Торпидная фаза травматического шока наиболее типичная и продолжительная, она может длиться от нескольких часов до двух суток. Для нее характерны заторможенность пострадавшего, адинамия, гипорефлексия, диспноэ, олигурия. Во время этой фазы наблюдается торможение активности центральной нервной системы. В развитии торпидной стадии травматического шока в соответствии с состоянием гемодинамики могут быть выделены две фазы – компенсации и декомпенсации. Фаза компенсации характеризуется стабилизацией артериального давления, нормальным или даже несколько сниженным центральным венозным давлением, тахикардией, отсутствием гипоксических изменений в миокарде (по данным ЭКГ), отсутствием признаков гипоксии мозга, бледностью слизистых оболочек, холодной влажной кожей. Для фазы декомпенсации характерны прогрессирующее уменьшение МОК, дальнейшее снижение артериального давления, развитие ДВС-синдрома, рефрактерность микрососудов к эндогенным и экзогенным прессорных аминам, анурия, декомпенсированный метаболический ацидоз. Стадия декомпенсации является прологом терминальной фазы шока, которая характеризуется развитием необратимых изменений в организме, грубыми нарушениями обменных процессов, массивной гибелью клеток. Характерной особенностью травматического шока является развитие патологического депонирования крови. Касаясь механизмов патологического депонирования крови, следует отметить, что они формируются уже в эректильной фазе шока, достигая максимума в торпидной и терминальной стадиях шока. Ведущими факторами патологического депонирования крови являются спазм сосудов, циркуляторная гипоксия, формирование метаболического ацидоза, последующая дегрануляция тучных клеток, активация калликреин-кининовой системы, образование вазодилатирующих биологически активных соединений, расстройство микроциркуляции в органах и тканях, характеризующихся изначально длительным спазмом сосудов. Патологическое депонирование крови приводит к выключению из активной циркуляции значительной части крови, усугубляет несоответствие между объемом циркулирующей крови и емкостью сосудистого русла, становясь важнейшим патогенетическим звеном расстройства кровообращения при шоке. Важную роль в патогенезе травматического шока играет плазмопотеря, которая обусловливается повышением проницаемости сосудов вследствие действия кислых метаболитов и вазоактивных пептидов, а также возрастанием внутрикапиллярного давления из-за застоя крови. Плазмопотеря приводит не только к дальнейшему дефициту объема циркулирующей крови, но и вызывает изменения реологических свойств крови. При этом развиваются явления агрегации клеток крови, гиперкоагуляция с последующим формированием ДВС-синдрома, образуются капиллярные микротромбы, полностью прерывающие ток крови. Кризис микроциркуляции, прогрессирующая недостаточность кровообращения и дыхания приводят к развитию тяжелой гипоксии, которая в дальнейшем определяет тяжесть шокового состояния. В условиях прогрессирующей циркуляторной гипоксии возникают дефицит энергообеспечения клеток, подавление всех энергозависимых процессов, выраженный метаболический ацидоз, повышение проницаемости биологических мембран. Энергии не хватает для обеспечения функций клеток и, прежде всего, таких энергоемких процессов, как работа мембранных насосов. Натрий и вода устремляются в клетку, а калий выделяется из нее. Развитие отека клетки и внутриклеточного ацидоза приводит к повреждению лизосомальных мембран, высвобождению лизосомальных ферментов с их литическим действием на различные внутривнеклеточные структуры. Денатурированные белки и продукты распада нежизнеспособных тканей начинают оказывать токсическое действие. Кроме того, при шоке проявляют токсическое действие многочисленные биологически активные вещества, в избытке поступающие во внутреннюю среду организма (гистамин, серотонин, кинины, свободные радикалы, креатинин, мочевина и др.). Таким образом, по мере прогрессированил шока, вступает в действие еще один ведущий патогенетический фактор – эндотоксемия. Последняя усиливается также за счет поступления токсических продуктов из кишечника, поскольку гипоксия уменьшает барьерную функцию кишечной стенки. Определенное значение в развитии эндотоксемии имеет нарушение антитоксической функции печени. Эндотоксемия наряду с выраженной клеточной гипоксией, обусловленной кризисом микроциркуляции, перестройкой метаболизма тканей на анаэробный путь и нарушением ресинтеза АТФ, играет важную роль в развитии явлений необратимого шока. Течение травматического шока в раннем детском возрасте обладает рядом характерных особенностей, определяемых реактивностью детского организма. Чувствительность к механической травме детей раннего возраста выше, чем взрослых, и поэтому одинаковая по тяжести и локализации травма обусловливает у них развитие более тяжелого травматического шока. Тяжелая механическая травма у детей вызывает более резкие, чем у взрослых, нарушения кислотно-основного состояния. Одной из особенностей травматического шока у детей является развитие ранней и тяжелой гипотермии. У многих детей температура тела снижается до 34 – 35 °С, что объясняется возрастными особенностями функционирования центра терморегуляции. ЛЕКЦИЯ № 5. НАРУШЕНИЕ РЕГИОНАРНОГО КРОВОТОКА К типовым расстройствам регионарного кровообращения относятся: 1) артериальная и венозная гиперемии; 2) ишемия; 3) стаз; 4) тромбоз; 5) эмболия; 6) кровотечение и кровоизлияние. В зависимости от продолжительности развития расстройства кровотока могут быть: 1) преходящими; 2) стойкими; 3) необратимыми. По степени распространенности расстройства кровотока могут носить: 1) диффузный; 2) генерализованный; 3) местный локальный характер. Артериальная гиперемия Артериальной гиперемией(греч. «hyper» – сверх, «haema» – кровь) называется состояние повышенного кровенаполнения органа и ткани, возникающее в результате усиленного притока крови к ним по расширенным артериям. Артериальная гиперемия может быть местной и общей. Общее артериальное полнокровиеразвивается при значительном увеличении объема циркулирующей крови – например, при эритроцитозе. Патологическая артериальная гиперемия возникает также в условиях гипертермии при перегревании организма, при лихорадке у больных с инфекционными заболеваниями, при быстром падении барометрического давления. Артериальная гиперемия может носить острый, преходящий характер, может быть часто повторяющейся, хронической. Различают физиологические и патологические артериальные гиперемии. При физиологической артериальной гиперемииусиление кровотока адекватно возросшим потребностям органа или ткани в кислороде и энергетических субстратах. Примерами физиологической артериальной гиперемии могут служить рабочая гиперемия, когда к усиленно работающему органу увеличивается приток крови, и гиперемия лица, появляющаяся при чувстве радости, гнева, стыда. Патологическая артериальная гиперемиявозникает вне зависимости от метаболических потребностей органа. По особенностям этиологических факторов и механизмов развития выделяют следующие разновидности патологических артериальных гиперемий: 1) нейропаралитическую; 2) нейротоническую; 3) постишемическую; 4) вакатную; 5) воспалительную; 6) коллатеральную; 7) гипермию вследствие артериовенозного свища. В основе патогенезаартериальных гиперемий лежат следующие механизмы: 1) миопаралитический; 2) нейрогенный (ангионевротический). Миопаралитический механизмсвязан со снижением миогенного тонуса сосудов под влиянием метаболитов (лактата, пуринов, пировиноградной кислоты и др.), медиаторов, внеклеточного увеличения концентрации калия, водорода и других ионов, уменьшения содержания кислорода. Это самый частый механизм развития артериальной гиперемии. Он лежит в основе постишемического, воспалительного, физиологического рабочего артериального полнокровия. Сущность нейрогенного механизмасостоит в изменении нейрогенных констрикторных и дилататорных влияний на сосуды, приводящих к снижению нейрогенного компонента сосудистого тонуса. Данный механизм лежит в основе развития нейротонической, нейропаралитической гиперемии, а также воспалительного артериального полнокровия при реализации аксон-рефлекса. Нейротоническая артериальная гиперемиявозникает при повышении тонуса парасимпатических или симпатических холинергических сосудорасширяющих нервов или при раздражении их центров опухолью, рубцом и т. д. Этот механизм наблюдается только в некоторых тканях. Под влиянием симпатических и парасимпатических вазодилататоров артериальная гиперемия развивается в поджелудочной и слюнной железах, языке, кавернозных телах, коже, скелетных мышцах и др. Постишемическая артериальная гиперемияпредставляет собой увеличение кровотока в органе или ткани после временного прекращения кровообращения. Подобная артериальная гиперемия возникает, в частности, после снятия жгута с конечности, быстрого удаления асцитической жидкости. Реперфузия способствует не только положительным изменениям в ткани. Приток большого количества кислорода и усиленное его использование клетками приводят к интенсивному образованию перекисных соединений, активации процессов перекисного окисления липидов и, как следствие, прямому повреждению биологических мембран и свободно-радикальному некробиозу. Вакатная(лат. «vacuus» – пустой) гиперемия наблюдается при уменьшении барометрического давления над какой-либо частью тела. Данный вид гиперемии развивается при быстром освобождении от сдавления сосудов брюшной полости, например, при стремительном разрешении при родах, удалении опухоли, сдавливающей сосуды, или быстрой эвакуации асцитической жидкости. Воспалительная артериальная гиперемиявозникает под действием вазоактивных веществ (медиаторов воспаления), вызывающих резкое снижение базального тонуса сосудов, а также вследствие реализации в зоне альтерации нейротоничеекого, нейропаралитического механизмов и аксон-рефлекса. Коллатеральная артериальная гиперемияносит приспособительный характер и развивается вследствие рефлекторного расширения сосудов коллатерального русла при затруднении притока крови по магистральной артерии. Гиперемия вследствие артериовенозного свищаможет развиться при повреждении артериальных и венозных сосудов в результате образования соустья между артерией и веной. При этом артериальная кровь под давлением устремляется в венозное русло, обеспечивая артериальное полнокровие. Для артериальной гиперемии характерны следующие изменения микроциркуляции: 1) расширение артериальных сосудов; 2) увеличение линейной и объемной скоростей кровотока в микрососудах; 3) повышение внутрисосудистого гидростатического давления, увеличение количества функционирующих капилляров; 4) усиление лимфообразования и ускорение лимфообращения; 5) уменьшение артериовенозной разницы по кислороду. К внешним признакам артериальной гиперемии относится покраснение зоны гиперемии, обусловленное расширением кровеносных сосудов, увеличением количества функционирующих капилляров и повышением содержания оксигемоглобина в венозной крови. Артериальная гиперемия сопровождается местным повышением температуры, что объясняется усиленным притоком более теплой артериальной крови и повышением интенсивности обменных процессов. Вследствие возрастания крове– и лимфонаполнения зоны гиперемии происходит увеличение тургора (напряжения) и объема гиперемированной ткани. |
