М.И.Кузин. Хирургические болезни. Литература для студентов медицинских вузов Хирургические болезни Под редакцией
 Скачать 10.27 Mb. Скачать 10.27 Mb.
|
6.2. Грудная стенка6.2.1. Врожденные деформации грудной клеткиАномальное развитие хрящей ребер и грудины является причиной различных деформаций грудной клетки. У большинства детей они заметны при рождении, в некоторых случаях становятся видимыми в позднем детском возрасте. Дефект соединения правого и левого зачатков грудины в процессе эмбрионального развития приводит к образованию расщелины грудины в верхнем или нижнем ее отделе. Наблюдаемая иногда расщелина всей грудины сочетается с протрузией перикарда или всего сердца (ectopia cordis), с тяжелыми врожденными пороками сердца. Воронкообразная деформация грудной клетки (впалая грудь — pectus exca-vatum) — западение грудины, хрящей и передних отделов ребер — является наиболее частым пороком развития грудины. Причину деформации связывают с генетически обусловленной дисплазией хрящей и соединительнотканных структур грудной клетки. Это предположение основано на наличии похожих врожденных изменений у родственников, а также множественных пороков развития у пациента. Дисплазия хрящей и соединительной ткани обусловлена нарушением метаболических, в том числе ферментативных, процессов в хрящах и соединительной ткани (искажение образования мукополисахаридов, нарушение обмена гексоамидазы, глкжуронидазы и карбоксипепти-дазы). В связи с этим грудина западает, объем грудной полости уменьшается. При резко выраженной деформации грудной клетки возникают смещение и ротация сердца, искривление позвоночника, нарушение функций сердца и легких. Для определения степени деформации по рентгенограммам в боковой проекции или по компьютерным томограммам (рис. 6.1) определяют наименьшее (а—б) и наибольшее (в—г) расстояние между задней поверхностью грудины и передней поверхностью тел позвонков. Отношение, полученное при делении наименьшего расстояния на наибольшее (а—б)/(в—г), служит критерием для определения степени деформации. Величина 0,7 и более характеризует I степень, 0,7—0,5 — II, менее 0,5 — III степень. 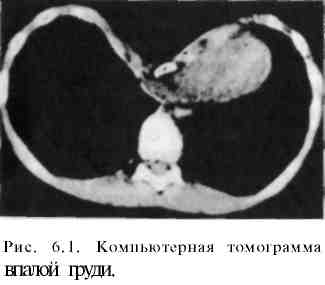 Клиническая картина. У детей младшего возраста западение грудины и ребер мало заметно. Оно увеличивается при вдохе (парадокс вдоха). Со временем, в процессе роста ребенка, западение грудины увеличивается, края реберных дуг более заметно выступают вперед. В связи с нарушением функции легких и сердца больные дети более склонны к простудным заболеваниям. У детей школьного возраста западение грудины становится фиксированным, увеличивается глубина воронки до 7—8 см, более заметным становится искривление позвоночника (грудной кифоз, сколиоз). Дыхательные экскурсии грудной клетки уменьшаются в 3—4 раза по сравнению с нормой (4—7 см). В связи с этим появляются выраженные нарушения функции дыхательной и сердечно-сосудистой системы. 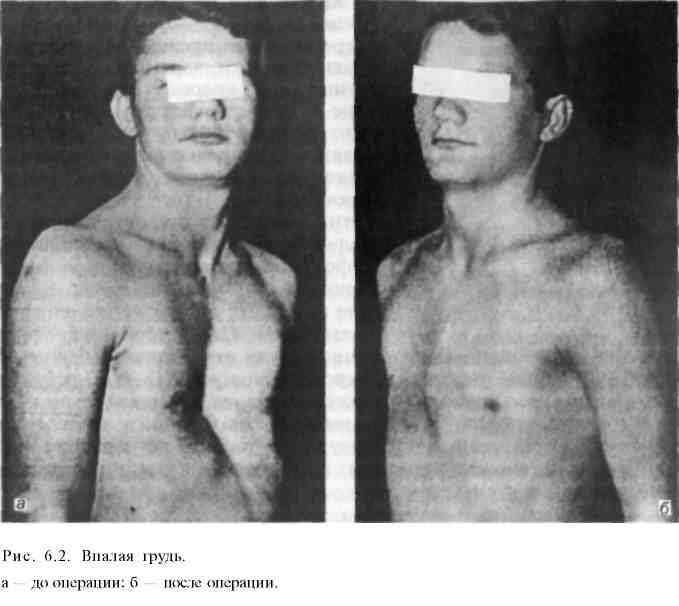 Лечение. Консервативные методы лечения (ЛФК, массаж и др.) неэффективны. Оперативное лечение имеет целью исправление косметического дефекта, улучшение функции легких и сердечно-сосудистой системы (рис. 6.1). Незначительные деформации, не сопровождающиеся заметным нарушением кардиореспираторной функции, можно оставить для наблюдения без операции. При средней и тяжелой формах воронкообразной деформации груди показано оперативное лечение. Оптимальным для операции является 6—7-летний возраст ребенка. Существует много способов оперативного лечения, однако каждый из них приводит к желаемому успеху у 40—50%. Радикальное вмешательство направлено на увеличение объема грудной полости. С этой целью после мобилизации грудино-реберного комплекса позади грудины устанавливают специальную пластинку (распорку) из нержавеющей стали и фиксируют ее к IV или V ребру с каждый стороны. Распорка может быть удалена через 6 мес или позднее. В последние годы за грудину имплантируют магнитную пластинку. Снаружи на специальном корсете устанавливают второй магнит, который в течение определенного времени подтягивает расположенную загрудинно магнитную пластинку кпереди и тем самым постепенно исправляет деформацию. 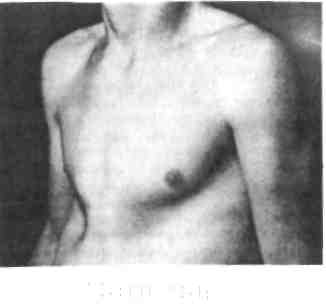 Килевидная грудь ("куриная грудь" — pectus carinatum) — сравнительно редко встречающаяся врожденная деформация грудной клетки, характеризующаяся выпячиванием вперед грудины и ребер (рис. 6.3). Встречается у детей 3—5-летнего возраста. Этот вид деформации сравнительно редко сопровождается нарушением функции легких и сердца. Происхождение этого вида порока развития связывают с генетическими аномалиями, отрицательно влияющими на дифференцировку тканей в период эм брионального развитие плода. В результате возникает дисплазия тканей грудной клетки и аномалия строения диафрагмы. У пациентов с килевидной деформацией груди отсутствует передняя часть диафрагмы, а боковые участки, прикрепляющиеся к VII—VIII ребрам, гипертрофированы. Это приводит к втяжению боковых отделов груди и выпячиванию грудины кпереди, уменьшению объема грудной клетки. Изменения с возрастом прогрессируют. В результате постепенно нарастает сдавление внутренних органов, что приводит к нарушению функции легких и сердечно-сосудистой системы. Рис. 6.3. "Куриная грудь". 6.2.2. Повреждения грудной клеткиПовреждения грудной клетки и органов, находящихся в ней, разделяют на закрытые и открытые (открытые подробно рассматриваются в курсе военно-полевой хирургии). К закрытым относятся повреждения костного каркаса грудной клетки и расположенных в нем органов без повреждения кожи. В мирное время они встречаются значительно чаще открытых. Основная причина этого вида травмы — дорожно-транспортные происшествия, а также природные и производственные катастрофы. Закрытую травму можно подразделить на две группы, определяющие тяжесть травмы: а) без повреждения внутренних органов; б) с повреждением внутренних органов (легкие, бронхи, крупные сосуды, сердце). Другим критерием тяжести является разделение на травму с повреждением и без повреждения костей грудной клетки. И в том и в другом случае травма может быть изолированной, а также может сопровождаться повреждением внутренних органов. Чаще всего при закрытой травме груди травмируются легкие (60,0%), ребра (45,4%), сердце (7,7%), позвоночник (4,8%), значительно реже — диафрагма, крупные сосуды и крупные бронхи. Плевра, межреберные сосуды, легкие, бронхи и сосуды легких повреждаются преимущественно острыми концами сломанных ребер, а также резким сдавлением грудной клетки, вызывающим повышение давления в легких, бронхах, сосудах. В результате местами возникает разрыв легочной ткани, бронхов, сосудов, сердца, кровотечение в плевральную полость (гемоторакс), скопление воздуха в плевральной полости (пневмоторакс, клапанный пневмоторакс, пневмогемоторакс). Воздух из поврежденной легочной ткани и бронхов часто накапливается в клетчатке средостения (эмфизема средостения), распространяется на шею и подкожную клетчатку груди (подкожная эмфизема). Ее легко распознать по изменению контуров шеи, лица, передней грудной стенки и по характерной крепитации при надавливании пальцами или стетоскопом на кожу соответствующей области. Скопление слизи и крови в бронхах вследствие подавления кашлевого рефлекса из-за болей приводит к частичной или полной обтурации их, развитию ателектаза долей легкого. Ателектаз, сдавление легочной ткани вследствие гемоторакса, пневмоторакса (особенно клапанного), способствует увеличению степени гипоксии и дыхательной недостаточности. В сочетании с кровопотерей эти изменения вызывают шок, на фоне которого развивается картина шокового легкого. Состояние больного становится критическим, требующим немедленных мероприятий для восстановления функций нарушенных органов. Сдавление грудной клетки тяжелыми предметами приводит к резкому уменьшению объема ее, сдавлению легких и спазму голосовой щели. Это вызывает резкое повышение давления в легких и в сосудах верхней полой вены. В результате внезапного запредельного повышения давления в легких происходят многочисленные разрывы альвеол и мелкие кровоизлияния. Острое повышение давления в ветвях верхней полой вены, не имеющей клапанов, передается на периферические мелкие вены, что и приводит к разрыву мелких кожных венозных капилляров в верхней части туловища с образованием множественных петехиальных кровоизлияний. Кожа, склеры, язык, слизистые оболочки ротовой полости приобретают в результате этого фиолетовую окраску, за исключением участков кожи, к которым плотно прилегала одежда и оказывала в известной мере препятствие для кровоизлияний. На этих участках кожа сохраняет нормальную окраску. Закрытые повреждения груди этого типа называют т р а в м а т и ч е с к о й а с ф и к -сией. Ушиб мягких тканей часто сочетается с переломом ребер. На месте ушиба груди возникает гематома. При обширной травме груди ребера ломаются в двух местах — в передней и задней части, возникают так называемые окон-чатые переломы. Часть грудной клетки в зоне расположения "окончатого перелома" западает на вдохе и выбухает при выдохе (парадоксальное дыхание). Клиника и диагностика. Как при любой тяжелой механической травме, больные прежде всего жалуются на сильные боли на поврежденной стороне груди, усиливающиеся при движениях, кашле, глубоком дыхании. При повреждении легочной ткани наблюдаются одышка, частый кашель и кровохарканье. При массивной кровопотере в плевральную полость наблюдаются характерные симптомы: учащение пульса, снижение артериального давления, бледность кожных покровов, сосудистая и дыхательная недостаточность, шок. В области повреждения мягких тканей груди и перелома ребер часто видна гематома. При пальпации этой области отмечается резкая болезненность, особенно выраженная при переломе ребер. Иногда ощущается крепитация костных отломков. При повреждении легочной ткани можно определить подкожную эмфизему по характерной крепитации воздуха, скопившегося в мягких ткнях грудной клетки. При тяжелых множественных повреждениях каркаса грудной клетки, легких и сосудов отчетливо определяются признаки кровопотери, дыхательной и сосудистой недостаточности, пневмо- и гемоторакса. Клиническая симптоматика их будет приведена ниже. Травматическую асфиксию легко распознать по характерной синюшной окраске верхней части туловища, петехиальным кровоизлияниям на коже, одышке. Иногда наблюдается временная потеря зрения и слуха в связи с кровоизлияниями в эти органы. При небольших надрывах бронхов или трахеи состояние больных некоторое время может оставаться удовлетворительным, а первые симптомы появляются довольно поздно вследствие образования рубца, вызывающего стеноз поврежденного бронха. Диагноз ставят на основании данных бронхоскопии, при которой обнаруживают разрыв стенки трахеи. Лечение. При любом повреждении грудной клетки первейшая задача врача — устранить боль. Вслед за этим предпринимают мероприятия в зависимости от характера повреждения. При переломе ребер без повреждения внутренних органов и ушибе мягких тканей достаточно ограничиться обезболиванием и предоставлением покоя. При повреждении внутренних органов, сопровождающихся гемотораксом и пневмотораксом, наблюдается резко выраженная одышка, дыхательная и сердечно-сосудистая недостаточность (шок). В этих случаях необходимо применить все средства реанимации и интенсивной терапии для борьбы с шоком, кровопотерей, сердечно-легочной недостаточностью. Важнейшее значение при этом имеет своевременная постоянная аспирация крови и воздуха из плевральной полости, предпринимаемые для того, чтобы расправить коллабированное легкое, восстановить трахеобронхи-альную проходимость, предупредить инфицирование плевральной полости, для чего рекомендуется дренировать ее дренажной трубкой диаметром не менее 15 мм, а при небольшом скоплении крови или воздуха — ограничиться пункциями. Одновременно с этим необходимо восполнить кровопотерю, восстановить кислотно-основное сосотояние и водно-электролитный баланс, провести необходимые противошоковые мероприятия. Оперативное вмешательство (торакотомия) показано в тех случаях, когда через дренажную трубку выделяется более 250 мл крови в час. При наличии видеоторакоскопическй техники можно провести видеоторакоскопию. Это позволит не только определить характер повреждения легких, интенсивность кровотечения, но и провести торакоскопическое оперативное вмешательство, т. е. остановить кровотечение, произвести краевую резекцию и другие необходимые вмешательства на разрушенной части легкого, удалить скопление крови и воздуха, установить дренажные трубки для постоянной аспирации содержимого плевральной полости. Показания к торакотомии при закрытых и открытых повреждениях органов грудной полости определяют как неотложные, срочные и отсроченные. Неотложные торакотомии производят при остановке сердца, профузном внутриплевральном кровотечении, возникшем в связи с повреждением сердца и крупных сосудов, а также при быстро нарастающем клапанном пневмотораксе. Срочные торакотомии показаны при продолжающемся кровотечении, когда из плевральной полости через дренаж выделяется более 250—300 мл крови в час, при подозрении на ранение сердца и крупных сосудов, при некупирующемся нарастающем клапанном пневмотораксе. Срочные операции производят через 3—5 дней преимущественно по поводу осложнений, таких как свернувшийся гемоторакс, безуспешная попытка остановить нарастание пневмоторакса. Указанные операции могут быть произведены менее травматичным торакоскопическим способом. Наиболее частыми осложнениями повреждений органов грудной полости являются пневмония, свернувшийся гемоторакс, эмпиема плевры, пиопневмоторакс и др. 6.2.3. Воспалительные заболеванияСубпекторальная флегмона является гнойным диффузным процессом, развивающимся в соединительной ткани под большой грудной мышцей. Источником инфекции может быть любой воспалительный процесс кожи кисти, плеча, предплечья, молочной железы, шеи. Нередко заболевание начинается с воспаления субпекторальных лимфатических узлов. Иногда суб-пекторальная флегмона возникает вследствие прорыва гноя в субпектораль-ное пространство из плевральной полости (эмпиема плевры, абсцесс легких). Возбудителями чаще являются гемолитический стрептококк, стафилококк и др. Диагноз устанавливают на основании анамнеза и физикальных данных, а также УЗИ, рентгенологического исследования. Клиническая картина. Для флегмоны характерны боли в грудной стенке на стороне поражения, припухлость, резкая болезненность при пальпации в зоне локализации гнойного воспалительного процесса. Покраснения кожи, как правило, не бывает. Лечение. Обычно проводят широкое вскрытие флегмоны по краю большой грудной мышцы и дренирование субпекторального пространства двух-просветным дренажем для предотвращения закупорки просвета дренажа и промывания полости гнойника антибактериальными препаратами. Учитывая смешанный характер микрофлоры, целесообразно назначать антибиотики широкого спектра действия, инфузионную терапию. Острый гематогенный остеомиелит ребер чаще встречается у детей. Возбудителем, как правило, является золотистый стафилококк. Клиническая картина. Заболевание начинается с сильных болей на ограниченном участке грудной клетки, повышения температуры тела. В дальнейшем появляются утолщение ребра, гиперемия кожи над ним. При прорыве гнойника образуется длительно не заживающий свищ. В первые 2— 3 нед от начала возникновения острого остеомиелита патологические изменения в костной ткани ребра рентгенологически почти никогда не выявляются. Они становятся заметными при переходе процесса в хронический, когда начинается деструкция ребра и образование секвестра Лечение. Гнойник вскрывают, дренируют, назначают местное лечение раны и антибиотикотерапию. При хроническом остеомиелите со свищом и наличием секвестра производят резекцию ребра. Хондриты развиваются после брюшного, сыпного или возвратного тифа, паратифа. Воспалительный очаг возникает в центре хрящевой части ребер, вызывает картину перихондрита или периостита. В дальнейшем образуются абсцесс и свищ. Иногда процесс переходит с одного хряща на другой, возникают множественные свищи. Клиническая картина. Воспаление хрящей сопровождается субфебриль-ной температурой, умеренной болезненностью, образованием припухлости в области реберного хряща и свища с гнойным отделяемым. Лечение. Производят радикальное удаление пораженного хряща и части ребра. 6.2.4. Специфические хронические воспалительные заболевания грудной стенкиТуберкулез ребер, грудины и ключицы развивается чаще вторично при туберкулезном поражении легких или других органов. В анамнезе отмечается перенесенный ранее сухой или экссудативный плеврит. Заболевание начинается с ограниченного туберкулезного поражения плевры. Воспалительный процесс переходит на ребро, хрящ, грудину или ключицу. Поражаются чаще нижние ребра, хрящи III—V ребер. Обращенная к плевре поверхность ребра, хряща, ключицы или грудины узурируется, подвергается гнойному расплавлению. Затем образуется свищ с гнойным отделяемым, содержащим микобактерии туберкулеза. Клиническая картина и диагностика. Заболевание сопровождается суб-фебрильной температурой тела. На ограниченном участке ребер или хрящей, ключицы или грудины определяются утолщение, локальная болезненность. Кожа в течение длительного времени не изменяется. Диагноз подтверждается рентгенологическим и бактериологическим исследованиями. Лечение. Назначают противотуберкулезную терапию (стрептомицин, ПАСК, изониазид, рифампицин, этионамид и др.), пунктируют гнойник и отсасывают гной. При неэффективности консервативной терапии удаляют пораженное ребро, иссекают свищевой ход. Торакальный актиномикоз развивается вторично при распространении процесса из легкого на плевру, мышцы и кости грудной стенки. Клиническая картина и диагностика. В грудной стенке определяется плотный инфильтрат, с которым спаяна багрового цвета кожа. Часто образуются мелкие абсцессы, свищи со скудным отделяемым в виде крошковатого гноя. В гное при микроскопическом исследовании находят мицелий и друзы грибка. Лечение. Применяют общие принципы лечения актиномикоза (антибио-тикотерапия, актинолизаты и другие средства). 6.2.5. Опухоли грудной стенкиДоброкачественные опухоли — липомы, фибромы, лимфангиомы — развиваются медленно, не вызывая болезненных ощущений. Лечение. Производят хирургическое удаление опухолей, главным образом по косметическим соображениям, с обязательным последующим гистологическим исследованием их. Остеома, хондрома развиваются из костной и хрящевой ткани ребер и грудины. Как правило, это доброкачественные опухоли, размер которых медленно увеличивается. Однако иногда они начинают расти быстро, приобретают злокачественное течение, метастазируют. Опухоли переднего отдела грудной клетки могут достигать значительных размеров, не вызывая боли и заметных нарушений общего состояния. Иногда хондрома перерождается в хондросаркому, растущую внутрь грудной клетки, вызывая боль в груди, одышку. Костные опухоли, располагающиеся по задней поверхности грудной клетки, чаще всего исходят из тела лопатки или акромиального отростка, имеют плотную консистенцию, при движениях смещаются вместе с плечевым поясом. Лечение. Производят хирургическое удаление хондром и остеом. При хондросаркоме лопатки показано полное удаление лопатки с окружающими тканями. Злокачественные опухоли (саркомы мягких тканей, костей и хрящей грудной стенки) характеризуются быстрым ростом. Опухоли в короткий срок достигают больших размеров, подвергаются распаду в центре, изъязвлениям. Рост опухоли сопровождается общей интоксикацией, повышением температуры тела. При саркоме костей на рентгенограммах видно разрежение или разрушение костной ткани. Лечение. Сочетают радикальное хирургическое вмешательство с лучевой и химиотерапией, т. е. проводят комбинированное лечение. |
