ВПС. Министерство здравоохранения республики беларусь
 Скачать 0.69 Mb. Скачать 0.69 Mb.
|
|
Дефект межпредсердной перегородки Дефект межпредсердной перегородки (ДМПП) – это группа пороков сердца, для которых характерно аномальное сообщение между предсердиями, через которые происходит сброс крови слева направо. В зависимости от анатомической локализации дефекты межпредсердной перегородки делятся на первичные (в нижнем отделе межпредсердной перегородки над АВ отверстиями – рисунок 3) и вторичные (чаще центральные, так называемые дефекты овальной ямки – рисунок 4). Отдельно рассматривают отсутствие межпредсердной перегородки.  Рисунок 3. Первичный дефект межпредсердной перегородки 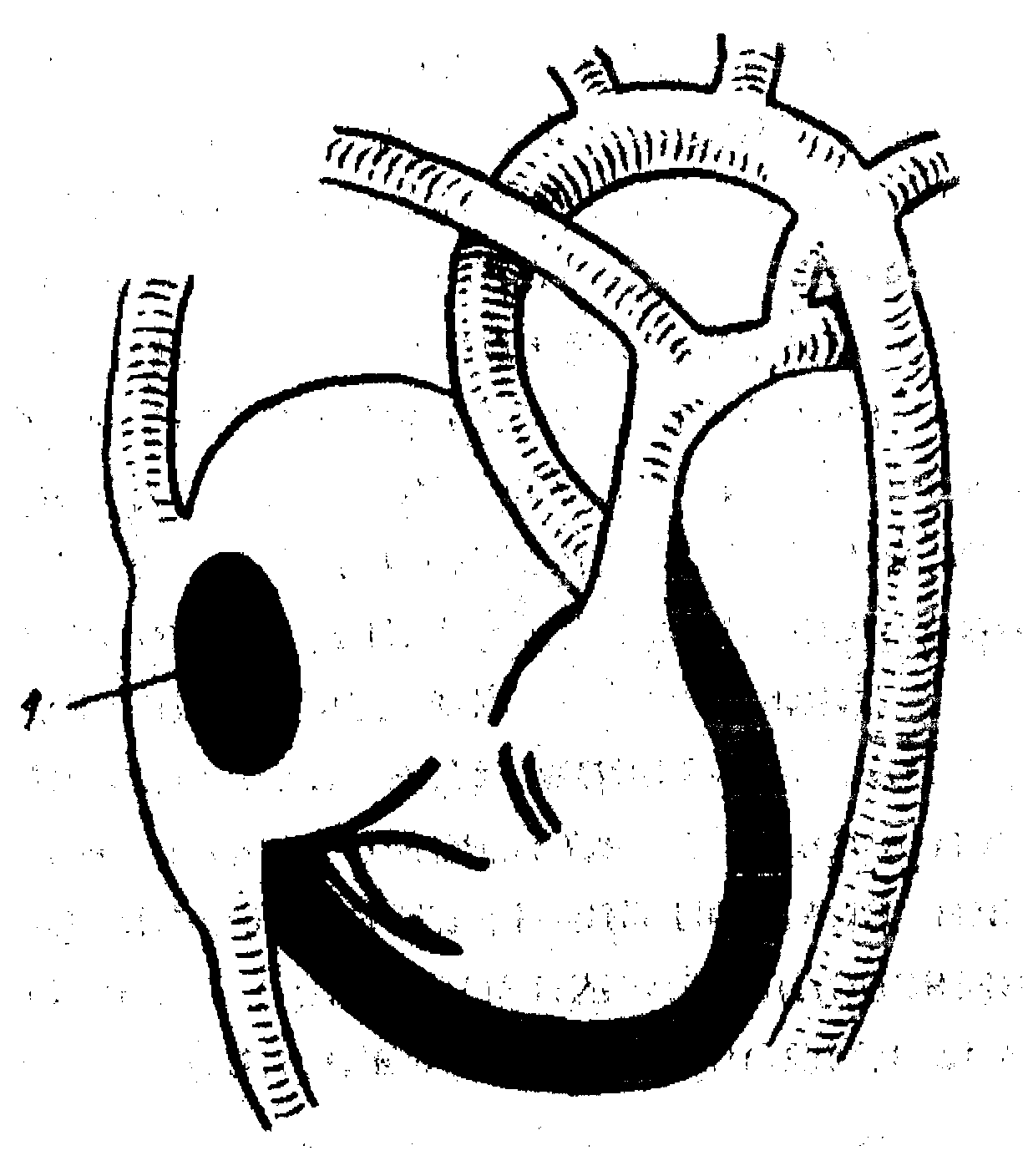 Рисунок 4. Вторичный дефект межпредсердной перегородки Если вторичные ДМПП встречаются в изолированном виде, то первичные, как правило, входят в состав более сложных комбинированных ВПС (ООАВК, ТАДЛВ, ТМА и т.д.). Открытое овальное окно не считается врождённым пороком сердца, не вызывает гемодинамических нарушений, не требует хирургической коррекции и встречается у 30% здоровых людей. Гемодинамические изменения при ДМПП развиваются постепенно вследствие разницы в давлениях в большом и малом кругах кровообращения, из-за чего формируется лево-правый сброс крови через дефект. Из-за поступления избыточного количества крови в правое предсердие и правый желудочек со временем развиваются их дилатация, гипертрофия. Формируется гемодинамический стеноз лёгочной артерии, шум которого выслушивается при аускультации. Изменения в сосудах малого круга кровообращения происходят гораздо более медленно, чем при ДМЖП, медленнее прогрессирует сердечная недостаточность. Клиника. Заподозрить ДМПП в периоде новорожденности сложно. Невыраженная аускультативная картина трактуется как персистирующие фетальные коммуникации. Признаки недостаточности кровообращения развиваются, как правило, значительно позже – на 1-3 годах жизни, когда происходит увеличение двигательной активности ребенка. Верхушечный толчок ослабленный, неразлитой. Границы относительной сердечной тупости могут быть расширены расширены в обе стороны за счёт правых отделов: левая граница – из-за смещения влево увеличенным правым желудочком левого, правая граница – за счёт правого предсердия. Для ДМПП характерен слабый или среднеинтенсивный систолический шум во II-III межреберье слева от грудины. Со временем развивается акцент и/или расщепление II тона над лёгочной артерией. У детей появляется цианоз носогубного треугольника при физической нагрузке и одышка. Показатели физического развития у детей с ДМПП, как правило, соответствуют возрастной норме. Для пациентов раннего возраста характерны частые респираторные заболевания, сопровождающиеся бронхообструктивным синдромом. Признаки высокой лёгочной гипертензии развиваются поздно – к 16-25 годам. Диагностика ДМПП базируется на данных обследования. Рентгенологическое исследование малоинформативно, особенно в раннем детском возрасте. Изменение размеров сердца на рентгенограме определяется величиной сброса. Отмечается лишь небольшое увеличение кардиоторакального индекса с незначительными признаками усиления лёгочного рисунка. На ЭКГ электрическая ось отклонена вправо. Со временем формируются признаки перегрузки правых отделов сердца – предсердия (высокий остроконечный зубец Р) и желудочка (возрастание амплитуды зубца R в отведениях aVR, V1,2) и глубокие зубцы S в отведениях V5,6. Первичные ДМПП могут сопровождаться нарушениями сердечного ритма (НСР), такими как суправентрикулярная пароксизмальная тахикардия и трепетание предсердий. Нарушения сердечного ритма на фоне ВПС отличаются резистентностью к антиаритмической терапии. Основным методом диагностики является ЭхоКГ. Лечение При наличии сердечной недостаточности терапия направлена на уменьшение гиперволемии малого круга кровообращения. Назначают диуретики и сердечные гликозиды. Традиционная хирургическая коррекция заключена в ушивании дефекта или его пластике. В последнее десятилетие интенсивно развиваются эндоваскулярные методы закрытия дефектов. Общий открытый атриовентирикулярный канал Общий открытый атриовентирикулярный канал (ООАВК) – сложный многокомпонентный порок сердца, характеризующийся комбинацией первичного ДМПП, ДМЖП и дефектов формирования левого и правого атриовентрикулярного клапана. На долю открытого АВ-канала приходится около 4% всех врождённых пороков сердца. Может сочетаться со стенозом лёгочной артерии, коарктацией аорты, тетрадой Фалло, открытым артериальным протоком и т.д. Выделяют полную и неполную формы. Полная форма включает в себя высоко расположенный большой мембранозный дефект межжелудочковой перегородки, низкорасположенный большой первичный дефект межпредсердной перегородки и общий атрио-вентрикулярный клапан со сложным единым аномальным створчатым аппаратом (расщепление одной из створок митрального или трикуспидального клапана). Данный порок сердца можно считать характерным для такой патологии как трисомия по 21 хромосоме (у 60% детей с синдромом Дауна). Гемодинамические нарушения характеризуются преимущественно лево-правым сбросом крови как на уровне желудочков, так и на уровне предсердий, выраженной гиперволемией малого круга кровообращения. Из-за того, что межпредсердный и межжелудочковый дефекты большие, давление во всех камерах сердца быстро выравнивается. В результате выраженной объёмной перегрузки правых отделов сердца формируется кардиомегалия и расширение лёгочной артерии. Быстро развивается лёгочная гипертензия. Клиника. Порок отличается ранней манифестацией сердечной недостаточности - на первой неделе жизни: выражена одышка, характерны застойные хрипы в лёгких, отёчный синдром. К 3-4 месяцам формируется бивентрикулярный (центральный) сердечный «горб». При осмотре выявляется значительное расширение границ относительной сердечной тупости. Выслушивается различной интенсивности систолический шум (от выраженного до практически отсутствующего при, так называемой, «немой форме»), хорошо иррадиирующий во все отделы грудной клетки, в том числе и на спину. Быстро формируется акцент II тона над лёгочной артерией. Выражена гепатоспленомегалия. Дети очень плохо прибавляют в весе. Рано и часто присоединяются пневмонии. При естественном течении порока сердца летальный исход наступает очень быстро. Рентгенологически выявляется кардиомегалия со значительным расширением легочной артерии, выражена гиперволемия малого круга кровообращения. ЭКГ-признаки полной формы ООАВК: отклонение электрической оси сердца влево, гипертрофия правых отделов. Часто встречаются атрио-вентрикулярные блокады. Допплер-ЭхоКГ позволяет определить размеры и локализацию ДМЖП и ДМПП, наличие щели между митральным и трикуспидальным клапанами. Течение порока характеризуется неуклонным нарастанием тотальной сердечной недостаточности, рефрактерной к медикаментозному лечению. Подавляющее большинство детей погибают в течение первого полугодия жизни. Наличие такого порока сердца является абсолютным показанием к операции. Лечение Медикаментозное лечение направлено на купирование признаков сердечной недостаточности, включает мочегонные средства, дигоксин, ингибиторы АПФ. Поскольку при полной форме АВ-канала быстро развивается высокая лёгочная гипертензия со склеротическими изменениями сосудов, показана первичная радикальная коррекция порока – закрытие дефектов МЖП и МПП и пластика АВ-клапана. При неполной (частичной) форме ООАВК имеется первичный дефект межпредсердной перегородки с расщеплением передней медиальной створки митрального клапана и/или перегородочной створки трикуспидального клапана, что формирует так называемый «косой канал». Атриовентрикулярные кольца сформированы правильно. Данная форма порока считается прогностически более благоприятной. Гемодинамика определяется наличием ДМПП и недостаточностью одного из атриовентрикулярных клапанов. Имеет место сброс крови через дефект из левого предсердия в правое, а через расщепление створки – из желудочка в предсердие (правое и левое). При данной сердечной аномалии происходит перегрузка правых отделов сердца, особенно предсердия. Митральная недостаточность умеренная. Большой артериовенозный сброс приводит к развитию гиперволемии в лёгких. Клинические признаки появляются с первых месяцев жизни: дети начинают отставать в физическом развитии, рано развиваются одышка и тахикардия при физической нагрузке. Характерны склонность к рецидивирующим бронхолёгочным заболеваниям и развитие недостаточности кровообращения, в основном, по правожелудочковому типу. При осмотре можно выявить наличие деформации грудной клетки по типу сердечного «горба». Границы сердца расширены, как правило, в обе стороны. Первый тон усилен, второй – расщеплён и акцентуирован над лёгочной артерией. Аускультативная картина характеризуется наличием двух различных шумов: систолического шума ДМПП средней интенсивности с эпицентром во II-III межреберье слева от грудины; и второго – интенсивного, «дующего» тембра, выслушивающегося на верхушке сердца и проводящегося в аксиллярную область. На ЭКГ регистрируется отклонением ЭОС влево, наличием комбинированной гипертрофии обоих желудочков и правого предсердия. Достаточно часто встречаются АВ-блокады 1-2 степени. Рентгенологически выявляется кардиомегалия, талия сердца сглажена, выбухает дуга лёгочной артерии, усиление лёгочного рисунка за счёт артериального русла. Лечение Лекарственное лечение направлено на купирование признаков сердечной недостаточности. Оперативное лечение заключается в пластике ДМПП и ушивании расщепленных створок атриовентрикулярных клапанов. Открытый артериальный (Боталлов) проток ОАП – проток, соединяющий начальную часть нисходящей дуги аорты с лёгочной артерией (рисунок 5). В норме ОАП обязательно присутствует у плода, но закрывается вскоре после рождения (не более 15-20 часов). Анатомическое закрытие продолжается в течение 2-8 недель. Проток превращается в артериальную связку. Если же этого не происходит, говорят о наличии порока сердца (ОАП). Персистирование протока и его гемодинамическая значимость в значительной мере зависят от степени доношенности ребёнка; чем меньше масса тела, тем чаще отмечают данную патологию. Синдром дыхательных расстройств, врождённая пневмония, асфиксия в родах препятствуют закрытию ОАП.  Рисунок 5. Открытый артериальный (Боталлов) проток Гемодинамика Дополнительный объём крови, сбрасываемый из аорты в лёгочную артерию, приводит к развитию диастолической перегрузки и дилатации левых отделов сердца, особенно левого предсердия, гиперволемии в лёгких с формированием легочной гипертензии. Клиническая симптоматика при ОАП зависит от размера протока. Маленький проток, как правило, протекает бессимптомно, и обнаруживают его случайно при плановом обследовании. При ОАП с большим сбросом первые симптомы заболевания – тахикардия и одышка. В неонатальном периоде у ребенка выслушивается систолический шум во II межреберье слева от грудины. Диастолический компонент шума отсутствует из-за неонатальной лёгочной гипертензии, характерной для этого периода жизни. По той же причине в неонатальном периоде через ОАП может происходить перекрёстный сброс крови, что клинически будет выражаться в появлении цианотической окраски кожных покровов во время крика, сосания, натуживания ребенка. По мере снижения давления в малом круге кровообращения лево-правый сброс крови осуществляется как в систолу, так и в диастолу, что приводит к феномену звучного систоло-диастолического шума («машинный шум», «шум мельничного колеса»). В старшем возрасте по мере прогрессирования лёгочной гипертензии диастолический компонент шума вновь ослабевает вплоть до полного исчезновения. К аускультативным особенностям ОАП можно отнести также усиление и расщепление II тона над легочной артерией. В конечной стадии естественного течения порока можно отметить появление диастолического шума недостаточности лёгочной артерии – шума Грехема-Стилла. При большом сбросе крови слева направо появляется тахипноэ, возможны застойные хрипы в легких, увеличение печени и селезенки. Инструментальные методы исследования На ЭКГ определяют отклонение электрической оси сердца влево, признаки перегрузки левых отделов сердца. Рентгенография органов грудной клетки обнаруживает усиление легочного рисунка, расширение или выбухание ствола легочной артерии, увеличение тени сердца за счет левого желудочка и левого предсердия, сглаженность талии сердца. ЭхоКГ — ведущий метод диагностики ОАП, позволяющий получить прямую визуализацию протока или установить сброс крови в лёгочную артерию. Лечение Специфическая терапия у новорожденных заключается в введении ингибиторов синтеза простагландина Е, способствующих спазму протока с последующей его облитерацией. Применяют индометацин 0,1 мг/кг внутривенно 3-4 раза в день в течение 1-3 дней. Результативность лечения составляет в среднем 70-80%. Во время терапии необходимо контролировать выделительную функцию почек и концентрацию билирубина. В последнее время появились сообщения, что ибупрофен обладает меньшим токсическим действием на почки при той же эффективности в отношении ОАП. Хирургическое закрытие ОАП в раннем возрасте показано при наличии гемодинамических последствий: нарушения функций лёгких, объёмная перегрузка сердца. У маленьких детей нередко прибегают к клипированию сосуда с использованием тораковидеоскопической техники. Врожденные пороки сердца синего типа Тетрада Фалло Тетрада Фалло (ТФ) относится к наиболее распространённым порокам сердца синего типа. Доля данного порока среди всех врождённых аномалий сердца составляет 6-7%, среди пороков синего типа — 50-75%. Тетрада Фалло включает четыре компонента (рисунок 6): подаортальный (высокий мембранозный) дефект межжелудочковой перегородки; стеноз лёгочной артерии (обструкция выхода из правого желудочка); гипертрофия миокарда правого желудочка; декстрапозиция аорты. Порок относится к ВПС цианотического типа с обеднением малого круга кровообращения. Клинико-анатомические варианты порока: 1) «крайняя», цианотическая форма (ТФ с атрезией устья лёгочной артерии); 2) классическая форма (сужение выводного отдела правого желудочка на различных уровнях, дефект межжелудочковой перегородки, гипертрофия миокарда правого желудочка и декстрапозиция аорты); 3) «бледная», ацианотическая форма (ТФ с минимальным стенозом легочной артерии. Выделяют триаду Фалло, когда отсутствует дефект межжелудочковой перегородки (рисунок 6). При сочетании с ДМПП вариант называется пентадой Фалло (рисунок 6). Гемодинамика Во время систолы кровь из обоих желудочков поступает в аорту, в меньшем количестве (в зависимости от степени стеноза) — в лёгочную артерию. Расположение аорты «верхом» на дефекте межжелудочковой перегородки приводит к беспрепятственному выбросу крови из правого желудочка, поэтому правожелудочковая недостаточность не развивается. Из-за большого дефекта межжелудочковой перегородки давление в обоих желудочках одинаковое. Степень гипоксии и тяжесть состояния больных коррелируют с выраженностью стеноза лёгочной артерии. 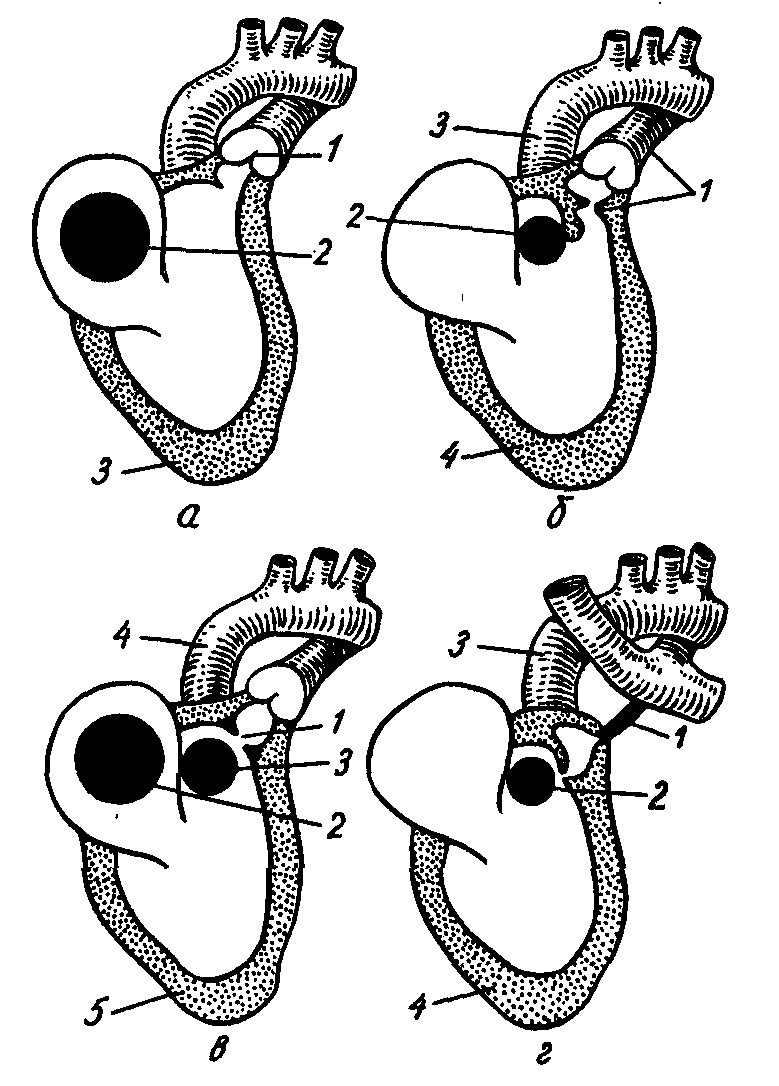 Рисунок 6. Четыре варианта болезни Фалло а – триада: 1 – клапанный стеноз легочной артерии, 2 – дефект межпредсердной перегородки, 3 – гипертрофия стенки правого желудочка; б – тетрада: 1 – инфундибулярный стеноз, 2 – дефект межжелудочковой перегородки, 3 – «верхом сидящая аорта», 4 – гипертрофия стенки правого желудочка; в – пентада: 1 – инфундибулярный стеноз, 2 – дефект межпредсердной перегородки, 3 – дефект межжелудочковой перегородки, 4 – «верхом сидящая аорта», 5 – гипертрофия стенки правого желудочка; г – общий артериальный ствол: 1 – атрезия легочной артерии, 2 – дефект межжелудочковой перегородки, 3 – «верхом сидящая аорта», 4 – гипертрофия стенки правого желудочка Клиника Цианоз – основной симптом тетрады Фалло. Степень цианоза и время его появления зависит от выраженности стеноза лёгочной артерии. У детей первых дней жизни по признаку цианоза диагностируются только тяжелые формы порока – «крайняя» форма тетрады Фалло. В основном, характерно постепенное развитие цианоза (к 3 мес-1 году), имеющего различные оттенки (от нежно-голубоватого до «сине-малинового» или «чугунно-синего»): сначала возникает цианоз губ, затем слизистых оболочек, кончиков пальцев, кожи лица, конечностей и туловища. Цианоз нарастает с ростом активности ребенка. Рано развиваются «барабанные палочки» и «часовые стекла». Постоянным признаком является одышка по типу диспноэ (углублённое аритмичное дыхание без выраженного увеличения частоты дыхания), отмечающаяся в покое и резко возрастающая при малейшей физической нагрузке. Развивается задержка физического развития. Практически с рождения выслушивается грубый систолический шум вдоль левого края грудины. Грозным клиническим симптомом при тетраде Фалло, обуславливающим тяжесть состояния больных, являются одышечно-цианотические приступы. Возникают они, как правило, в возрасте от 6 до 24 месяцев на фоне абсолютной или релятивной анемии. Приступ провоцирует физическое или эмоциональное напряжение. При ухудшении самочувствия и нарастании гипоксии дети принимают вынужденное положение на корточках. Патогенез возникновения приступа связан с резким спазмом инфундибулярного отдела правого желудочка, в результате чего вся венозная кровь поступает в аорту, вызывая резчайшую гипоксию ЦНС. Насыщение крови кислородом во время приступа падает до 35%. Интенсивность шума при этом резко уменьшается вплоть до полного исчезновения. Ребенок становится беспокойным, выражение лица испуганное, зрачки расширены, одышка и цианоз нарастают, конечности холодные; затем следует потеря сознания, судороги и возможно развитие гипоксической комы и летальный исход. Приступы различны по тяжести и продолжительности (от 10-15 секунд до 2-3 минут). В послеприступном периоде больные длительно остаются вялыми и адинамичными. Иногда отмечается развитие гемипарезов и тяжёлых форм нарушения мозгового кровообращения. К 4-6 годам частота возникновения и интенсивность приступов значительно уменьшается или они исчезают. Связано это с развитием коллатералей, через которые происходит более или менее адекватное кровоснабжение легких. В зависимости от особенностей клиники выделяют три фазы течения порока: I фаза – относительного благополучия (от 0 до 6 месяцев), когда состояние пациента относительно удовлетворительное, нет отставания в физическом развитии; II фаза - одышечно-цианотических приступов (6-24 месяцев), для которой характерно большое число мозговых осложнений и летальных исходов; III фаза – переходная, когда клиническая картина порока начинает принимать взрослые черты. При физикальном обследовании у больных с тетрадой Фалло грудная клетка чаще уплощена. Не характерны формирование сердечного горба и кардиомегалия. Во II – III межреберьях слева от грудины может определяться систолическое дрожание. Аускультативно I тон не изменен, II-ой – значительно ослаблен над лёгочной артерией, что связано с гиповолемией малого круга кровообращения. Во II-III межреберьях слева выслушивается грубый скребущий систолический шум стеноза лёгочной артерии. При инфундибулярном или сочетанном стенозе шум выслушивается в III-IV межреберьях, проводится на сосуды шеи и на спину в межлопаточное пространство. Шум ДМЖП может быть как очень умеренным, так и не прослушиваться вовсе из-за небольшого градиента давления между желудочками или его отсутствия. На спине в межлопаточном пространстве выслушивается систоло-диастолический шум средней интенсивности вследствие функционирования открытого артериального протока и/или коллатералей. |
