|
|
Клинические симптомы и синдромы в нефрологи 1411. Мочевой синдром
ОСТРАЯ ПОЧЕЧНАЯ НЕДОСТАТОЧНОСТЬ
Острая почечная недостаточность (ОПН) – это синдром определяемый как внезапная потеря почечных функций (острое снижение клубочковой фильтрации) с накоплением в крови соединений, экскретируемых почками. Первый признак ОПН – азотемия (резкое повышение концентрации мочевины и креатинина), второй – олигоанурия, которая встречается не всегда (у 50-70 % больных). Причины ОПН разделяют на три основные группы – преренальные, ренальные и постренальные (рис. 5).
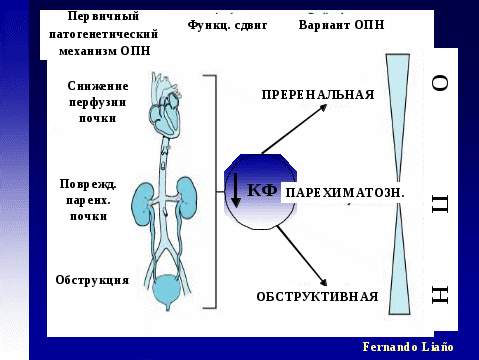
Рисунок 5. Причины ОПН
Преренальные причины обусловливают большинство ОПН (50-65%). Это внепочечные заболевания, приводящие к гипотонии, ухудшению почечного кровоснабжения и падению СКФ. К ним относятся сердечная недостаточность, гиповолемическое состояние (кровотечение, обезвоживание), сепсис, печеночная недостаточность, генерализованные отеки (нефротический синдром, цирроз печени). Снижается почечная перфузия и СКФ. Преренальная ОПН вначале функциональная, т.е.она развивается при здоровой почке. Однако при длительном сохранении нарушенного кровотока в почках преренальная ОПН может перейти в ренальную с органическим поражением почек вследствие ии ткани (см. текст в рамке).
Патофизиология ишемического ОТН
Ишемический ОТН обусловлен гипоксией почечной паренхимы и развивается вслед за преренальной ОПН, если не были устранены причины, ее вызвавшие
Острое снижение КФ вследствие снижения эффективного почечного кровотока (ЭПК) - патогенетический механизм как преренальной ОПН, так и паренхиматозного ОПП
|
Ренальные причины или внутрипочечные заболевания встречаются в 20-55 %. Снижение СКФ обусловлено повреждением почки – канальцев, интерстиция, клубочков, сосудов. Основными являются гломерулярные и тубуло-интерстициальные нефриты, отравления лекарственными средствами, токсинами. Среди гломерулонефритов ОПН возникает чаще при остром и быстропрогрессирующем ГН, синдроме Гудпасчера, васкулитах. Поражение сосудов (окклюзия) с тромбозами артерий и вен, атеросклеротическая эмболия сосудов, гемолитико-уремический синдром (ГУС) могут вызвать ОПН. Инфекционно- токсическая почка при генерализованных инфекциях (лептоспироз, геморрагическая лихорадка с почечным синдромом и др) сопровождается ОПН. Отслойка плаценты, септический аборт, ДВС с кортикальным некрозом приводят к ОПН. При ренальной ОПН происходит прямое повреждение почечных канальцев токсинами, некоторыми лекарствами, солями тяжелых металлов. Миоглобин и гемоглобин, освобождающиеся при рабдомиолизе и гемолизе (травмы, ГУС), оказывают токсическое влияние на почечные канальцы. Гиперкальциемия, вызывая вазоконстрикцию и преципитацию в просвете канальцев плохо растворимых солей фосфата кальция, может привести к ОПН. Лекарства могут индуцировать ОПН другими путями. Это – аллергический тубуло-интерстициальный нефрит при приеме антибиотиков, диуретиков, нестероидных противовоспалительных препаратов. Последние ингибируют синтез простагландинов, что приводит к вазоконстрикции и ухудшает перфузию почек. Особенно они опасны при гиповолемических состояниях. Аминогликозиды оказывают токсическое влияние на канальцы. При ишемии и токсическом воздействии происходит гибель канальцевого эпителия, слущивание их в просвет, внутриканальцевая обструкция. Разбухшие канальцы могут пережимать сосуды, что отягощает ишемию ткани. Прекращается клубочковая фильтрация (рис. 6 ).
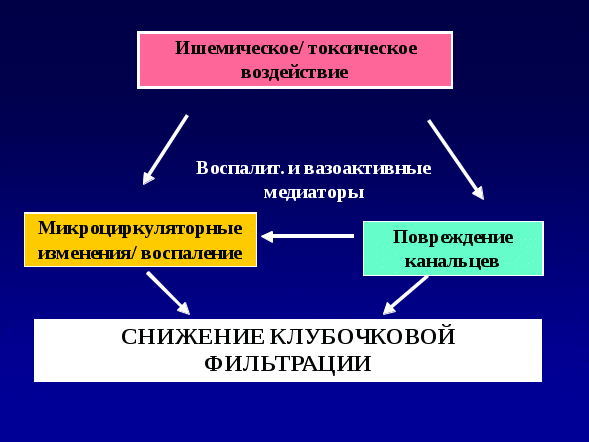
Рисунок 6. Патофизиология ОПН
В первую очередь поражаются проксимальные канальцы, наиболее чувствительные к ишемии, где происходит реабсорбция многих веществ (см. текст в
Патофизиология ишемической ОПН
Проксимальные канальцы наиболее чувствительны к первичному ишемическому воздействию
прокс В. кан. реабсорбируется
60-80% Na и H2O
осуществляется селективная реабсорбция др. ионов и
макромолекул
|
Постренальная ОПН развивается при обструкции мочевыводящих путей. Из-за повышенного внутреннего давления почечные канальцы набухают, сдавливают кровеносные сосуды почек, что приводит к ишемии почечных тканей. Обструкция может быть связана с мочекаменной болезнью, опухолевым процессом, с кристаллами мочевой кислоты при разрушении злокачественной ткани вследствие химиотерапии у больных лейкозами.
Таким образом острое снижение клубочковой фильтрации – основной патогенетический механизм как преренальной, так и ренальной (паренхиматозной) ОПН.
Клиника ОПН. В развитии ОПН выделяют четыре периода: начальный период (период воздействия этиологического фактора), олигоанурический период, период полиурии и выздоровление.
Анамнез важен для установления предшествовавшего фактора (перенесенные инфекции, гастроэнтерит у ребенка, признаки системного заболевания, гломерулонефрита, прием лекарств и т.д).
Общеклиническое обследование позволяет выявить степень гидратации организма, артериальную гипо и гипертензию, состояние сердечно-сосудистой и других систем.
Лабораторные исследования позволяют выявить признаки нарушения гомеостаза, в первую очередь азотемию, электролитные нарушения, ацидоз. Для дифференциальной диагностики с системными болезнями проводятся дополнительные исследования – уровень комплемента, антитела к базальной мембране клубочков, антитела к антигенам нейтрофилов и др. В моче исследуют гемоглобин, миоглобин, натрий, калий, осмолярность, ά1-микроглобулин. ОПН – опасное для жизни состояние и летальность при ней за последние десятилетия не меняется и составляет около 45 %, а в отделениях интенсивной терапии - 70 %. Прогноз зависит от причин ОПН и своевременной лечебной тактики, включая гемо-, перитонеальный диализ. Наиболее тяжелыми критическими симптомами, требующими диализного лечения, являются:
олигоанурия более 4х суток
мочевина крови более 30 ммоль/л
креатинин крови более1000 мкмоль/л
гиперкалиемия более 6 ммоль/л
отек легких, резистентный к диуретикам
метаболический ацидоз PН менее 7,2
уремическая энцефалопатия
уремический перикардит
ХРОНИЧЕСКАЯ ПОЧЕЧНАЯ НЕДОСТАТОЧНОСТЬ
Хроническая почечная недостаточность (ХПН) – клинический синдром, развивающийся вследствие постоянной потери почечных функций в результате необратимых прогрессирующих повреждений почек.
При ХПН происходит постоянное повреждение и замещение нормальной ткани почек рубцовой. Скорость прогрессирования неодинакова у разных больных в связи с многообразием причин ХПН. У одних больных прогрессирование до конечной - так называемой терминальной стадии почечной недостаточности (ТПН) происходит быстро - менее, чем за один год, у других медленно, через 20 и более лет. Для определения такого, порой длительного процесса, необходимо было более четкое определение понятия прогрессирующего заболевания и классификация, что отсутствовало до недавнего времени. Термин ХПН изначально предполагает значительное нарушение функций почек требующее замещение ее экстракорпоральными методами.
С 2002 года вместо «ХПН» предложено использовать термин «хроническая болезнь почек» (ХБП). В настоящее время ВОЗ рекомендована следующая классификация стадий ХБП. (табл. 5).
Таблица 5. Стадии хронической болезни почек
Стадии ХБП
|
Характеристика
|
СКФ мл/мин/1,73 м2
|
1
2
3
4
5
|
Повреждение почек с нормальной или повышенной СКФ
Повреждение почек с легким снижением СКФ
Умеренное снижение СКФ
Выраженное снижение СКФ
Почечная недостаточность
|
≥90
60-89
30-59
15-29
<15 или на диализе
|
|
Классификация охватывает все стадии хронических прогрессирующих почечных заболеваний почек, включая начальные стадии без нарушения функции. В основу классификации стадий ХБП положена градация по величине скорости клубочковой фильтрации (СКФ), как наиболее надежного интегрального мерила функционального состояния почек. Первые 2 стадии могут быть обратимыми, но могут и прогрессировать. Раннее определение самой нозологической формы болезни почек на основании лабораторных анализов, визуализирующих, морфологических исследований в стадии сохранных функций позволяет назначить раннее этиопатогенетическое лечение, а определение стадии ХБП – своевременно констатировать снижение СКФ и разработать нефропротективную терапию, направленную на замедление прогрессирования склеротического процесса в почках. Таким образом о начале ХПН или о возможности развития в последующем терминальной почечной недостаточности (ТПН) можно говорить уже с 3 стадии ХБП, т.е при СКФ ниже 60 мл/мин. При этом четкие клинические признаки нарушения гомеостаза (водный, солевой, кислотно-щелочной балансы) могут еще отсутствовать, вследствие развития компенсаторных процессов. Некоторые симптомы (анемия, костные деформации), говорящие о нарушении неэкскреторных функций почек могут быть оценены неправильно. Только факт наличия снижения СКФ, подтвержденный повторными исследованиями, позволит определить стадию ХБП.
Причины развития почечной недостаточности разнообразны. У детей наиболее частой причиной терминальной почечной недостаточности являются врожденные и наследственные заболевания почек, на втором месте – гломерулярные болезни. Всевозрастающая роль ХБП в общей структуре заболеваемости и смертности населения потребовало пересмотра причин терминальной почечной недостаточности. На сегодня причинами роста почечной недостаточности у взрослых признаны:
Рост заболеваемости сахарным диабетом и поражение почек при этом заблевании
Увеличение количества гипертонических и сосудистых поражений почек, в том числе у пожилых
Вовлечение почек в патологию при широком спектре заболеваний внутренних органов (при общем прогрессе терапии)
Увеличивается роль лекарственной нефропатии, тубуло-интерстициальных поражений почек, ишемической нефропатии у пожилых. Изучается роль инфекций, в том чиле гепатитов, онкологических заболеваний в росте ХБП. Таким образом, наряду с известными причинами ХПН, такими как гломерулонефрит, нефролитиаз, обструктивные нефропатии появилось много заболеваний почек, связанных часто с системным поражением сосудов, к сожалению, диагностируемых поздно – в 4 и 5 стадии ХБП. Ранняя (в первые 3 стадии) диагностика их является проблемой сегодняшнего дня.
Патогенез прогрессирования ХБП. При любом заболевании, приводящем к уменьшению функционирующих нефронов, со временем развивается почечная недостаточность. Число работающих нефронов постепенно уменьшается, а оставшиеся функционально компенсируют их утрату за счет увеличения СКФ и реабсорбции электролитов. За счет этого общий баланс гомеостаза веществ долго сохраняется. Однако, к сожалению, компенсаторное повышение функции в отдельных нефронах быстрее повреждает их и скорость прогрессирования склероза почечной ткани возрастает. Конечная стадия заболевания наступает, когда почка сама не справляется и для сохранения жизни необходима заместительная почечная терапия (диализ или трансплантация).
Таким образом, основным механизмом прогрессирования ХБП является гиперфильтрация и высокое внутриклубочковое давление в оставшихся нефронах. Теория гиперфильтрации объясняет, почему почечная недостаточность продолжает прогрессировать даже тогда, когда устранено действие причинного фактора (иммунное повреждение, обструкция и т.д.). На сегодня гиперфильтрация в отдельных (оставшихся) нефронах признана универсальным механизмом прогрессирования при всех ХБП, независимо от причин. Повреждение почек в результате гиперфильтрации можно уменьшить, снижая гидростатическое давление в клубочке. У больных с гипертонией, где так же имеется внутриклубочковая гипертензия, прогрессирование ХБП может быть замедлено лечением гипертензии. При этом играет роль не только падение давления в большом круге кровообращения, но и избирательное снижение давления в отдельных клубочках, т.е назначение препаратов, расширяющих отводящие артериолы (ингибиторы АПФ).
Клиника и осложнения почечной недостаточности. Клинические симптомы в начальные стадии неспецифичны. Тем не менее надо учесть такие признаки как утомляемость анорексия, нарушение сна, потеря массы тела, отставание в росте детей, сухость и зуд кожи, полиурия, жажда, никтурия, анемия, которые требуют обязательного исключения ХБП. При подозрении на ХБП в первую очередь необходимо исследование СКФ, наряду с общеклиническими, биохимическими и визуализирующими исследованиями. Благодаря компенсаторным резервным возможностям оставшихся (несклерозированных) нефронов, выраженные клинические симптомы почечной недостаточности могут отсутствовать вплоть до 5 стадии ХБП. Однако больные ХБП чувствительны к резким изменениям из-за хрупкости адаптации больного органа. Хотя уменьшенное число нефронов использует все свои способности для поддержания гомеостаза крови, при малейшей нагрузке может наступить нарушение вводно-солевого баланса. Чаще всего это задержка соли с увеличением объема внеклеточной жидкости, что проявится артериальной гипертензией и отеками. При избытке воды может развиться гипонатриемия. Неспособность максимально сохранить воду, наоборот, приводит к гипернатриемии. У некоторых больных, что чаще встречается у детей, может развиться нарушение способности сохранить натрий, что приводит к гиповолемии, гипотонии и головокружению.
Серьезным осложнением ТПН является гиперкалиемия, являющаяся показанием к диализу в виду риска смертельной аритмии.
Кислотно-щелочное равновесие зависит от выведения аммиака, кислых сульфатов и фосфатов клетками нефрона. Накопление ионов водорода при нарушении экскреции аммиака и других веществ приводит к метаболическому ацидозу.
По мере потери жизнеспособной почечной ткани снижается образование в почке кальцитриола – активной формы витамина Д [1,25 (ОН)2Д] и эритропоэтина. В результате развивается анемия и нарушение фосфорно-кальциевого обмена с гиперпаратиреозом. Следствием этого является ренальная остеодистрофия и поражение сердца, сосудов и мягких тканей из-за отложения солей фосфорнокислого кальция. Далеко зашедшая ХПН проявляется уремическими симптомами, патогенез которых связан с указанными многообразными изменениями. Резко повышается уровень мочевины и креатинина. При ХПН наблюдаются нарушения всех систем, включая эндокринную, ЦНС, иммунитет, метаболизм липидов и других веществ. Главным фактором риска смерти при ХПН являются артериальная гипертензия и поражение сосудов. Основным является поражение сердечно-сосудитой системы вследствие АГ, анемии, гиперфосфатемии. Формируются уремическая кардиомиопатия и застойная сердечная недостаточность.
Диагноз почечной недостаточности ставится путем расчета СКФ, определением размеров почек. Выявляются симптомы потери тех или иных экскреторных и неэкскреторных функций почек.
Дифференциальная диагностика ХПН от ОПН основана на выявлении маленького размера почек при ультразвуковом исследовании. Уменьшение размера почки связано с атрофией и фиброзом почки (провести доплерографию). Перечень необходимых исследований при ХБП представлен в таблице 6.
Таблица 6. Исследования у больных ХБП
Исследования
|
Значение
|
Общий анализ крови:
Калий
Натрий
Кальций
Фосфор
Хлор
Мочевина
Креатинин
|
Контроль за целевыми значениями
Выявление гипо-, гиперкалиемии
Выявление гипо-, гипернатриемии
Выявление гипо-, гиперкальциемии
Выявление гипо-, гиперфосфатемии
Выявление
|
|
В приложении 6 приведены нормативы биохимических исследований.
ПРИЛОЖЕНИЯ
Приложение 1. Схема поэтапного диагностического поиска при протеинурии.
Основные исследования:
Анамнез: семейный анамнез, лекарственная терапия, предшествующие и сопутствующие заболевания
Физикальный осмотр: отеки, асцит, выпот в плевральной полости, АД
Анализы мочи: тест-полоски, количественное определение альбумина, α1-микроглобулина, калия, натрия, количества клеток в μл мочи.
Анализы крови: СОЭ, гемограмма, электролиты, мочевина, креатинин, альбумин, холестерин, глюкоза, комплемент, титр антистрептолизина О, холинэстераза
Ортостатическая проба
УЗИ почек и мочевых путей
Дополнительные исследования:
Инфекции: серология на гепатиты
Иммунология: Ig, антитела к двухспиральной ДНК, C3 нефритический фактор и др.
Коагулограмма
Специальные исследования
Биопсия почки со световой, иммунногистохимической и электронной микроскопией нефробиоптата
Клиренс для определения СКФ, почечного плазматока и фильтрационной фракции
Молекулярная генетика, например, определение мутации генов подоцитов
|
|
|
 Скачать 0.69 Mb.
Скачать 0.69 Mb.

