патология водного обмена. Нарушения водного обмена. Нарушения водного обмена
 Скачать 0.95 Mb. Скачать 0.95 Mb.
|
|
Нарушения водного обмена Вода — самое распространённое химическое соединение в мире живого. Вода — оптимальная среда для растворения и транспорта органических и неорганических веществ и реакций метаболизма. В жидкой среде осуществляется пищеварение и всасывание в кровь питательных веществ. С водой из организма устраняются продукты его жизнедеятельности. Вода является необходимым компонентом для осуществления большинства функций организма. Общее содержание воды в организме взрослого человека (табл. 11–1) составляет 55, а у эмбриона — до 95% от массы тела. Таблица 11–1. Содержание и распределение воды в организме взрослого человека
Содержание воды в организме определяется в основном его возрастом, массой и полом. Вода в организме находится в разных секторах, или компартментах (рис. 11–1). 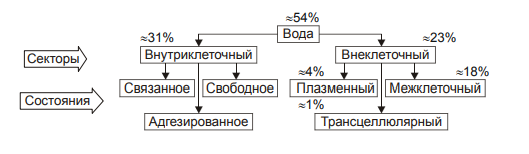 Распределение и состояние воды в секторах организма. Вода разных компартментов Вода организма находится либо внеклеточно, либо внутриклеточно. Внутри‑ и внеклеточная жидкость находятся в состоянии постоянного обмена, хотя состав их и не идентичен. Внутриклеточная вода Внутриклеточная вода составляет в среднем 31% от массы тела, т.е. примерно 24 л. Эта вода находится в трёх состояниях: • Связанном с гидрофильными органическими и неорганическими веществами. • Адгезированном («притяжённом») на поверхности коллоидных молекул. • Свободном (мобильном). Эта часть внутриклеточной воды меняется наиболее значимо при изменении жизнедеятельности клетки как в норме, так и при развитии патологических процессов. Изменения объёма внутриклеточной воды наблюдаются позднее и развиваются медленнее, чем внеклеточной воды. Внеклеточная вода Внеклеточная жидкость составляет в среднем 22% от общей массы тела, т.е. примерно 15 л. Внеклеточная вода входит в состав крови, интерстициальной и трансклеточной жидкости. • Плазма крови (интраваскулярная вода). Плазма состоит из воды (около 90%), органических (9%) и неорганических (1%) веществ. Около 6% всех веществ плазмы представлены белками. Вода циркулирующей плазмы составляет в среднем около 4% массы тела или 2–2,5 л. • Межклеточная (интерстициальная) жидкость. Она составляет в среднем 18% от массы тела, т.е. примерно 12 л. Вода плазмы крови и межклеточной жидкости близки по химическому составу. Их компоненты свободно обмениваются. • Трансклеточная жидкость (около 1,5% массы тела) находится в различных пространствах организма. † спинномозговая жидкость (СМЖ), † синовиальная жидкость (суставов, сухожилий и др.), † желудочный и кишечный соки, † жидкость полости капсулы клубочка и канальцев почек (первичная моча), † жидкость серозных полостей (плевральной, перикарда, брюшной и др.), † влага камер глаза. Водный баланс Водный баланс (табл. 11–2) складывается из трёх процессов: • поступления воды в организм с пищей и питьём, • образования воды при обмене веществ (так называемая эндогенная вода), • выделения воды из организма. Таблица 11–2. Суточный баланс воды в организме взрослого человека
Изменения или нарушения водного обмена обозначаются как положительный (накопление в организме избытка воды) или отрицательный (дефицит в организме воды) баланс. Регуляции обмена воды в организме Система регуляции обмена воды имеет сложную структуру (рис. 11–2). Адаптивная цель этой системы — поддержание оптимального объёма жидкости в организме. При воздействии патогенных факторов и/или отклонении содержания жидкости и солей в организме эта система устраняет сдвиги или способствует уменьшению их степени. Функция системы регуляции водного обмена тесно связана с системами контроля солевого обмена и осмотического давления. 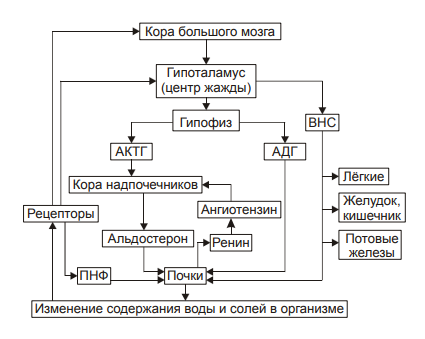 Рис. 11–2. Система регуляции водного обмена организма. ВНС — вегетативная нервная система; ПНФ — предсердный натрийуретический фактор (атриопептин); Рецепторы — чувствительные нервные окончания. Система регуляции обмена воды в организме включает центральное, афферентное и эфферентное звенья. • Центральное звено системы контроля обмена воды — центр жажды (водорегулирующий). Его нейроны находятся в основном в переднем отделе гипоталамуса. Этот центр связан с областями коры большого мозга, участвующих в формировании чувства жажды или водного комфорта. • Афферентное звено системы включает чувствительные нервные окончания и нервные волокна от различных органов и тканей организма (слизистой оболочки полости рта, сосудистого русла, желудка и кишечника. тканей), дистантные рецепторы (главным образом, зрительные и слуховые). Афферентная импульсация от рецепторов различного типа (хемо‑, осмо‑. баро‑, терморецепторов, возможно, и некоторых других) поступает к нейронам гипоталамуса. Наиболее важное значение при этом имеют: † увеличение осмоляльности плазмы крови более 280±3 мосм/кг H2O (нормальный диапазон: 270–290 мосм/кг); † гипогидратация клеток, † увеличение уровня ангиотензина II. Регуляторные стимулы от нейронов центра жажды (нервные и гуморальные) адресуются эффекторным структурам. • Эфферентное звено системы регуляции водного обмена включает почки, потовые железы, кишечник, лёгкие. Эти органы в большей (почки) или меньшей (например, лёгкие) мере обеспечивают устранение отклонений содержания воды, а также солей в организме. Важными регуляторами главного механизма изменения объёма воды в организме — экскреторной функции почек — являются АДГ, система «ренин‑ангиотензин‑альдостерон», предсердный натрийуретический фактор (атриопептин), катехоламины, Пг, минералокортикоиды. Типовые нарушения водного баланса Все разновидности нарушений водного обмена — дисгидрии — подразделяют на гипогидратацию (обезвоживание) и гипергидратацию (гипергидрия), в том числе клинически важную форму гипергидратации — отёк. Каждая из типовых форм дисгидрии характеризуется по двум важным критериям: • Осмоляльности внеклеточной жидкости. По этому критерию выделяют три формы дисгидрии: † гипоосмоляльную (осмоляльность плазмы менее 280 мосм/кг H2O); † гиперосмоляльную (осмоляльность плазмы крови более 300 мосм/кг H2O), † изоосмоляльную. • Сектору организма, в котором преимущественно развивается дисгидрия. В соответствии с этим критерием выделяют клеточную, внеклеточную и смешанную (ассоциированную) формы гипо‑ или гипергидратации. Гипогидратация Для всех видов гипогидратации характерен отрицательный водный баланс: преобладание потерь воды над её поступлением в организм. причины гипогидратации Причинами гипогидратации могут быть недостаточное поступление воды в организм или повышенная её потеря. • Недостаточное поступление воды в организм наиболее часто наблюдается при: † Водном голодании — дефиците введения в организм жидкости с пищей и питьём (например, при вынужденном голодании, невозможности обеспечить нормальный режим питья при стихийных бедствиях или боевых действиях). † Нервно‑психических заболеваниях или травмах, снижающих или устраняющих чувство жажды (например, при сотрясении головного мозга; при повреждении нейронов центра жажды в результате кровоизлияния, ишемии, опухолевого роста; при истерии, неврозе). † Соматических болезнях, препятствующих приёму пищи и питью жидкостей (например, при нарушениях глотания, проходимости пищевода, при травме лицевого черепа). • Повышенная потеря воды организмом наблюдается при: † Длительной полиурии (например, у пациентов с почечной недостаточностью, СД; при неправильном применении диуретиков). † Желудочно‑кишечных расстройствах (например, при длительном обильном слюнотечении, повторной рвоте, хронических поносах), а также — при наличии свищей желудка и/или кишечника без эквивалентного возмещения утраченного объёма жидкости. † Массивной кровопотере (например, в связи с ранением кровеносных сосудов и/или сердца). † Продолжительном и/или значительном потоотделении (например, в условиях жаркого сухого климата или производственных процессов с повышенной температурой воздуха и сниженной влажностью в помещении). † Гипертермических состояниях, включая лихорадку. Увеличение температуры тела на 1 °C приводит к выделению 400–500 мл жидкости в сутки с потом. Одновременно возможно увеличение диуреза, развитие рвоты и/или поноса. † Патологических процессов, вызывающих потерю большого количества лимфы (например, при обширных ожогах, разрушении опухолью лимфатических стволов или ранении их). Виды гипогидратации В зависимости от осмоляльности внеклеточной жидкости выделяются три варианта гипогидратации: гипоосмоляльную, гиперосмоляльную и изоосмоляльную. Гипоосмоляльная гипогидратация При гипоосмоляльной гипогидратации преобладают потери организмом солей по сравнению с потерями воды и снижением осмоляльности внеклеточной жидкости. Причины • Гипоальдостеронизм (например, при болезни Аддисона или отмене лечения минералокортикоидами). Гипоальдостеронизм сопровождается снижением реабсорбции ионов Na+ в почках, уменьшением осмоляльности плазмы крови, реабсорбции воды и как следствие — гипогидратацией организма. • Продолжительное профузное потоотделение с выделением большого количества солей. • Повторная или неукротимая рвота (например, при отравлениях или беременности), ведущая к потерям Na+ и K+. • Мочеизнурение сахарное (при СД) или несахарное (например, при дефиците АДГ), сочетающееся с экскрецией солей K+, Na+, глюкозы, альбуминов. • Профузные поносы (например, при холере или синдроме мальабсорбции), сопровождающиеся потерей кишечного сока, содержащего K+, Na+, Ca2+ и другие катионы. • Неправильное или необоснованное проведение процедур диализа (гемодиализа или перитонеального диализа с низкой осмоляльностью диализирующих растворов). Это приводит к диффузии ионов из плазмы крови в жидкость для диализа. • Коррекция изоосмоляльной гипогидратации растворами с пониженным содержанием солей. Преимущественная утрата организмом жидкости обусловливает в основном внеклеточную форму гипоосмоляльной гипогидратации. Однако её выраженные и/или длительно протекающие разновидности сопровождаются транспортом жидкости в клетку (по градиенту осмотического давления). В связи с этим одновременно может регистрироваться внутриклеточная гипергидратация (набухание клеток), потенцирующая степень внеклеточной гипогидратации. Последствия и проявления • Уменьшение ОЦК. • Увеличение вязкости крови в связи с уменьшением объёма её плазмы и повышением гематокрита (Ht). • Расстройства центральной, органно‑тканевой и микрогемоциркуляции, являющиеся прямым следствием уменьшения ОЦК, повышения вязкости крови, а также гипоперфузии сосудов кровью и характеризующиеся: † снижением ударного и минутного выбросов сердца, † гипоперфузией органов и тканей, † нарушением циркуляции крови в сосудах микроциркуляторного русла. • Расстройства кислотно-щелочного равновесия † Негазового выделительного алкалоза (при рвоте желудочным содержимым). † Негазового выделительного ацидоза (при поносах). • Гипоксия, вызываемая нарушением кровообращения (циркуляторная), потерей крови (гемическая), расстройством перфузии лёгких (респираторная), обмена веществ в тканях (тканевая). • Сухость слизистых оболочек и кожи, снижение секреции слюны (гипосаливация), уменьшение эластичности и напряжения (тургора) кожи, мышц, западение и мягкость глазных яблок, снижение объёма суточной мочи. • Необходимо помнить o возможном отсутствии у пациентов с гипоосмоляльной гипогидратацией чувства жажды вследствие низкой осмоляльности плазмы крови и гипергидратации клеток. Гиперосмоляльная гипогидратация При гиперосмоляльной гипогидратации преобладают потери организмом жидкости по сравнению с потерями солей. Нарастание осмоляльности межклеточной жидкости приводит к транспорту воды из клеток во внеклеточное пространство. В этих условиях может развиться общая (клеточная и внеклеточная) гипогидратация организма. Причины • Недостаточное питьё воды (например, при так называемом «сухом» голодании с отказом от потребления жидкости; при отсутствии или недостаточности питьевой воды во время боевых действий, стихийных бедствий, аварийных ситуаций). • Гипертермические состояния (включая лихорадку), сопровождающиеся обильным длительным потоотделением. • Полиурия (например, при несахарном [почечном] диабете с утратой организмом большого объёма жидкости с малым содержанием осмотически активных веществ: ионов, глюкозы, азотистых соединений; при СД в связи с осмотической полиурией, сочетающейся с высокой гипергликемией). • Длительная ИВЛ недостаточно увлажнённой газовой смесью. • Питьё морской воды в условиях гипогидратации организма. • Парентеральное введение растворов с повышенной осмоляльностью (например, при лечении нарушений КЩР; проведении искусственного питания у пациентов с дистрофией). Последствия и проявления • Снижение ОЦК. • Повышение Ht и как следствие — вязкости крови. • Системные расстройства кровообращения (центрального, органно‑тканевого, микроциркуляторного). • Нарушения КЩР (чаще ацидоз) в результате нарушений гемодинамики, дыхания и обмена веществ. • Гипоксия. Как видно, проявления гиперосмоляльной гипогидратации во много сходны (но не идентичны) с таковыми при гипоосмоляльной гипогидратации. Однако, значительная гипогидратация клеток и гибель части их при гиперосмоляльной гипогидратации приводит к более тяжелому её течению. В связи с этим при гиперосмолярной гипогидратации развиваются и некоторые другие признаки: • Лихорадка (вследствие высвобождением пирогенов из повреждённых клеток). • Нервно‑психические расстройства (психо‑моторное возбуждение, беспокойство, страх смерти, спутанность и потеря сознания). • Мучительная, непреодолимая жажда вследствие вне‑ и внутриклеточной гипогидратации. Гиперосмолярная гипогидратация развивается быстрее и протекает тяжелее у детей. Это объясняется более высокой интенсивностью выведения из их организма жидкости через почки, кожу и лёгкие в сравнении со взрослыми (при расчёте на единицу поверхности тела). ИЗОосмоляльная гипогидратация При изоосмоляльной гипогидратации происходит примерно эквивалентное уменьшение в организме и воды, и солей. Причины • Острая массивная кровопотеря на её начальной стадии (т.е. до развития эффектов экстренных механизмов компенсации). • Обильная повторная рвота. • Профузный понос. • Ожоги большой площади. • Полиурия, вызванная повышенными дозами мочегонных препаратов. Последствия и проявления • Уменьшение ОЦК. • Повышение вязкости крови. • Нарушение центральной, органно‑тканевой и микрогемоциркуляции. • Расстройства КЩР (например, ацидоз при профузных поносах и острой кровопотере, алкалоз при повторной рвоте). • Гипоксия (особенно после массивной кровопотери). механизмы компенсации ГИПОГИДРАТАЦИИ К общим механизмы компенсации обезвоживания относятся активация нейронов центра жажды гипоталамуса и активация системы «ренин‑ангиотензин‑альдостерон». В первом случае происходит увеличение выброса в кровь антидиуретического гормона (АДГ, или вазопрессин) и уменьшение диуреза. Во втором случае минералокортикоид альдостерон увеличивает почечную реабсорбцию Na+, что приводит к задержке воды в организме. Жажда Ощущение жажды формируется при дефиците уже 1-2% воды. Оно существенно усиливается при гипернатриемии (гиперосмоляльности). Дефицит 2,5-4 л воды вызывает тягостное, мучительное ощущение жажды. Причины жажды • Повышение осмоляльности внеклеточной жидкости (главным образом — плазмы крови более 285 мосм/кг H2O). • Снижение содержания воды в клетках. • Уменьшение уровня ангиотензина II в плазме крови, что непосредственно стимулирует нейроны центра жажды. Уменьшение или устранение гипогидратации достигается путём повышения потребления воды (если это возможно в конкретной ситуации) и постепенном устранении или уменьшении её дефицита в организме. Система «ренин‑ангиотензин‑альдостерон» Схема функционирования системы «ренин‑ангиотензин‑альдостерон» приведена на рис. 11–3, а её механизмы рассмотрены также в статьях «Альдостерон» и «Система ренин‑ангиотензин‑альдостероновая» в приложении «Справочник терминов на компакт диске». 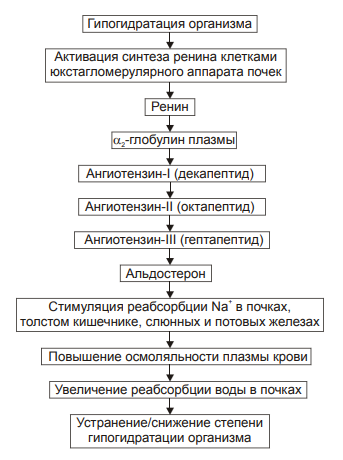 Эффекты активации системы «ренин‑ангиотензин‑альдостерон» при гипогидратации организма. Антидиуретический гормон Активация синтеза АДГ (вазопрессин) в нейронах супраоптических и паравентрикулярных ядер гипоталамуса и его выделение в кровь из задней доли гипофиза приводит к уменьшению диуреза и к сосудосуживающим эффектам. Эффекты АДГ приведены на рис. 11–4, а также рассмотрены в статьях «Аквапорины» и «Вазопрессин» (см. приложение «Справочник терминов» на компакт диске). 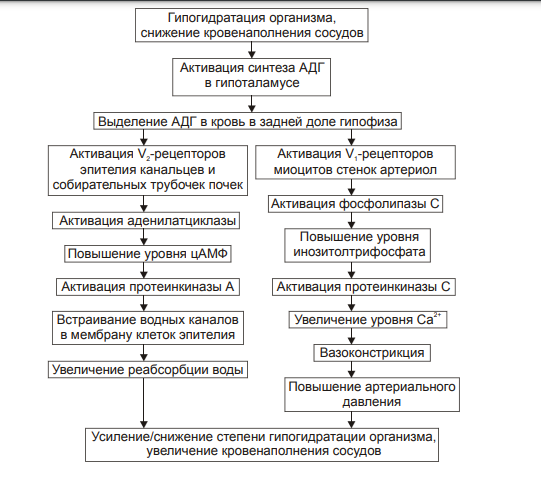 Рис. 11–4. Эффекты АДГ при гипогидратации организма. Компенсаторные реакции эффективны при лёгкой степени гипогидратации организма, когда дефицит воды не превышает 5% от нормы. При более тяжёлых степенях гипогидратации необходимо оказание специализированной врачебной помощи. Принципы устранения гипогидратации Терапия различных видов гипогидратации организма базируется на этиотропном, патогенетическом и симптоматическом принципах. • Этиотропный принцип предусматривает устранение или уменьшение выраженности и длительности действия причинного фактора • Патогенетический принцип подразумевает: † Устранение дефицита воды в организме, что достигается введением недостающего объёма жидкости. † Уменьшение степени дисбаланса ионов. При этом предварительно исследуют их концентрацию в плазме крови, а также осмоляльность. С учётом этого готовят (или подбирают готовую) жидкость, содержащую нужное количество ионов. † Ликвидацию сдвигов КЩР (см. главу 13 «Нарушения кислотно-щелочного равновесия»). † Нормализацию центральной, органно‑тканевой и микрогемоциркуляции. Конкретные мероприятия при этом в значительной мере определяются степенью расстройств кровообращения, основной патологией, выраженностью гипоксии и её последствий. • Симптоматический принцип имеет целью устранение или уменьшение выраженности симптомов, усугубляющих состояние гипогидратации. Применяют обезболивающие и седативные препараты; ЛС, устраняющие головную боль, кардиотропные средства. Гипергидратация Для гипергидратации характерен положительный водный баланс: преобладание поступления воды в организм по сравнению с её экскрецией и потерями. В зависимости от осмоляльности внеклеточной жидкости различают гипоосмоляльную, гиперосмоляльную и изоосмоляльную гипергидратацию. ГипОосмоляльная гипергидратация Гипоосмоляльная гипергидратация характеризуется избытком в организме внеклеточной жидкости со сниженной осмоляльностью. Для гипоосмоляльной гипергидратации характерно увеличение объёма жидкости как во вне‑ так и внутриклеточном секторах, т.к. избыток внеклеточной жидкости по градиенту осмотического и онкотического давления поступает в клетки. Причины • Избыточное введение в организм жидкостей с пониженным содержанием в них солей или их отсутствием. Наиболее часто это наблюдается при многократном энтеральном введении в организм воды. Это состояние обозначают как «водное отравление». Такая ситуация может наблюдаться при некоторых нервно‑психических расстройствах, когда пациенты многократно потребляют большое количество воды или напитков, при введении воды в ЖКТ через зонд либо фистулу (например, с целью промывания желудка или кишечника). • Повышенное содержание в крови АДГ в связи с его гиперпродукцией в гипоталамусе (например, при синдроме Пархона). • Почечная недостаточность (со значительным снижением экскреторной функции почек). • Выраженная недостаточность кровообращения с развитием отёков. Последствия и проявления • Увеличение ОЦК (гиперволемия) и гемодилюция. Гиперволемия и гемодилюция обусловлены транспортом воды в сосудистое русло в связи с более высоким осмотическим и онкотическим давлением крови в сравнении с межклеточной жидкостью. • Полиурия — повышенное выделение мочи в связи с увеличением фильтрационного давления в почечных тельцах. Полиурия может отсутствовать на гипо‑ или анурической стадии почечной недостаточности. • Гемолиз эритроцитов. • Появление в плазме крови внутриклеточных компонентов (например, ферментов и других макромолекул) в связи с повреждением и разрушением клеток различных тканей и органов. • Рвота и диарея вследствие интоксикация организма (в связи с высвобождением из повреждённых и разрушенных клеток избытка ионов, продуктов метаболизма, ферментов и других веществ). • Психо‑неврологические расстройства: вялость, апатия, нарушения сознания, нередко судороги. Указанные расстройства являются результатом повреждения клеток головного мозга в связи с их набуханием. • Гипоосмоляльный синдром. Развивается при снижении осмоляльности плазмы крови до 280 мосм/кг H2O и ниже, как правило, в результате гипонатриемии (этот синдром может наблюдаться как при гипо‑ так и гипергидратации организма). Причины развития синдрома † Гипоальдостеронизм, развивающийся при снижении выработки альдостерона корой надпочечников или чувствительности к нему рецепторов канальцев почек. И в том, и другом случае уровень Na+ в организме понижен. † Значительная потеря организмом натрия (например, при интенсивном потоотделении, рвоте, диарее). † Гемодилюция жидкостями со сниженным (по сравнению с необходимым) содержанием Na+ (например, при избыточном введении в организм растворов с низкой концентрацией Na+ при проведении дезинтоксикации организма. Это возможно при отсутствии текущего контроля содержания ионов и осмоляльности плазмы крови у пациента). Падение осмоляльности плазмы крови ниже 250 мосм/кг H2O чревато развитием необратимых изменений в организме и его гибелью. Гиперосмоляльная гипергидратация Гиперосмоляльная гипергидратация характеризуется повышенной осмоляльностью внеклеточной жидкости, превышающей таковую в клетках. Причины • Вынужденное питьё морской воды. Наблюдается, как правило, при длительном отсутствии пресной воды (например, при катастрофах на морях и океанах, при падении в них летательных аппаратов). • Введение в организм растворов с повышенным содержанием солей без контроля их содержания в плазме крови (например, при проведении лечебных мероприятий у пациентов с изо‑ или гипоосмоляльной гипогидратацией, при расстройствах КЩР). • Гиперальдостеронизм, приводящий к избыточной реабсорбции в почках Na+. • Почечная недостаточность, сопровождающаяся снижением экскреции солей (например, при почечных тубуло‑ и/или ферментопатиях). Указанные (и некоторые другие) причины обусловливают возрастание объёма и осмоляльности внеклеточной жидкости. Последнее ведёт к гипогидратации клеток (в результате выхода жидкости из них во внеклеточное пространство по градиенту осмотического давления). Таким образом, развивается смешанная (ассоциированная) дисгидрия: внеклеточная гипергидратация и внутриклеточная гипогидратация. Последствия и проявления • Гиперволемия. • Увеличение ОЦК. • Повышение сердечного выброса, сменяющееся его снижением в случае развития сердечной недостаточности. • Возрастание АД. • Увеличение центрального венозного давления крови. Все указанные выше признаки гиперосмолярной гипергидратации являются следствием увеличения объёма плазмы крови. • Отёк мозга. • Отёк лёгких. Два последних проявления развиваются в результате внутриклеточной гипергидратации, а также — увеличения объёма межклеточной жидкости (отёка) в связи с сердечной недостаточностью. • Гипоксия, вызванная развитием сердечной недостаточности, нарушением кровообращения и дыхания. • Нервно–психические расстройства, обусловленные повреждением мозга в связи с его отёком, нарастающей гипоксией и интоксикацией организма. • Сильная жажда, развивающаяся в связи с гиперосмоляльностью плазмы крови и гипогидратацией клеток. Дополнительное поступление воды в организм в этих условиях усугубляет тяжесть состояния пациента. • Гиперосмолярный синдром. Наблюдается при возрастании осмоляльности плазмы крови (чаще всего за счёт избытка Na+ и/или глюкозы) свыше 300 мосм/кг H2O (как при гипер‑ так и гипогидратации организма). При этом выявляются признаки гипогидратации клеток. Наиболее частые причины развития синдрома † Гиперальдостеронизм (как первичный, например, при опухолях коры надпочечников, так и вторичный, например, при почечной гипертензии, гипокалиемии, сердечной недостаточности). † Почечная недостаточность (например, на фоне диффузного гломерулонефрита) с нарушением экскреции Na+, K+ и некоторых других. † Избыточное употребление солей натрия с пищей. † Длительный приём препаратов минерало‑ или глюкокортикоидов. † Сахарный диабет (сопровождающийся гиперосмией за счёт гипернатриемии и гипергликемии). Изоосмоляльная гипергидратация Изоосмоляльная гипергидратация характеризуется увеличением объёма внеклеточной жидкости с нормальной осмоляльностью. Причины • Вливание больших количеств изотонических растворов (например, хлорида натрия, калия, гидрокарбоната натрия). • Недостаточность кровообращения, приводящая к увеличению объёма внеклеточной жидкости в результате: † увеличения гемодинамического и фильтрационного давления в артериолах и прекапиллярах, † снижения эффективности реабсорбции жидкости в посткапиллярах и венулах. • Повышение проницаемости стенок микрососудов, что облегчает фильтрацию жидкости в прекапиллярных артериолах (например, при интоксикациях, некоторых инфекциях, токсикозе беременных). • Гипопротеинемия, при которой жидкость по градиенту онкотического давления транспортируется из сосудистого русла в межклеточное пространство (например, при общем или белковом голодании, печёночной недостаточности, нефротическом синдроме). • Хронический лимфостаз, при котором наблюдается торможение оттока межклеточной жидкости в лимфатические сосуды. Названные и некоторые другие факторы вызывают увеличение ОЦК и межклеточной жидкости. Развивающаяся гипергидратация может быстро устраняться при условии оптимального состояния системы регуляции водного обмена. Последствия и проявления • Увеличение объёма крови: её общей и циркулирующей фракций (олигоцитемическая гиперволемия). • Повышение уровня АД, обусловленное гиперволемией, увеличением сердечного выброса и периферического сосудистого сопротивления. • Развитие сердечной недостаточности, особенно при длительной гиперволемии. Последняя вызывает перегрузку сердца (как объёмом крови, так и повышенным сосудистым сопротивлением). • Формирование отёков. В основе их развития лежат гемо‑ и лимфодинамический, мембраногенный и онкотический факторы. Развитие отёка может существенно осложнить состояние пациента, если отёк формируется в лёгких или мозге. Механизмы компенсации Гипергидратации Общим механизмом компенсации гипергидратации в первую очередь является стимуляция диуреза, достигаемая разными путями, в том числе снижением синтеза и секреции вазопрессина (АДГ). Принципы устранения гипЕРгидратации Лечение разных вариантов гипергидратации основывается на этиотропном, патогенетическом и симптоматическом принципах. • Этиотропный принцип — ведущий в большинстве случаев гипергидратации — заключается в устранении или снижении выраженности и длительности действия причинного фактора (например, избыточного введения жидкости в организм, почечной недостаточности, эндокринных расстройств, недостаточности кровообращения). • Патогенетический принцип предусматривает разрыв основных звеньев патогенеза гипергидратации. С этой целью: † Устраняют избыток жидкости в организме. Для этого чаще всего применяют диуретики различного механизма действия. † Ликвидируют или уменьшают степень нарушения баланса ионов. Это делают с учётом данных о содержании ионов в плазме крови пациента, а также её осмоляльности. На основании этого вводят жидкости, содержащие необходимое количество конкретных ионов. † Нормализуют кровообращение путём оптимизации работы сердца, тонуса сосудов, объёма и реологических свойств крови. С этой целью используют кардиотропные и вазоактивные препараты, плазму крови или плазмозаменители. • Симптоматическое лечение направлено на ликвидацию изменений в организме, обусловливающих увеличение тяжести гипергидратации (например, отёка лёгких, мозга, сердечных аритмий, приступов стенокардии, гипертензивных реакций. Отёк
Виды отёчной жидкости Отёчная жидкость может иметь различный состав и консистенцию. Она может быть в виде: • Транссудата — бедной белком (менее 2%) жидкости. • Экссудата — богатой белком (более 3%, иногда до 7–8%) жидкости, часто содержащей форменные элементы крови. • Слизи, представляющей собой смесь из воды и коллоидов межуточной ткани, содержащих гиалуроновую и хондроитинсерную кислоты. Этот вид отёка называют слизистым, или микседемой. Микседема развивается при дефиците в организме йодсодержащих гормонов щитовидной железы. ВИДЫ отёков Отёки дифференцируют в зависимости от их локализации, распространённости, скорости развития и по основному патогенетическому фактору развития отёка. • В зависимости от локализации отёка различают анасарку и водянки. † Анасарка — отёк подкожной клетчатки. † Водянка — отёк полости тела (скопление в ней транссудата). ‡ Асцит — скопление избытка транссудата в брюшной полости. ‡ Гидроторакс — накопление транссудата в грудной полости. ‡ Гидроперикард — избыток жидкости в полости околосердечной сумки. ‡ Гидроцеле — накопление транссудата между листками серозной оболочки яичка. ‡ Гидроцефалия — избыток жидкости в желудочках мозга (внутренняя водянка мозга) и/или между мозгом и черепом — в субарахноидальном или субдуральном пространстве (внешняя водянка мозга). • В зависимости от распространённости различают местный и общий отёки. † Местный (например, в ткани или органе в месте развития воспаления или аллергической реакции). † Общий — накопление избытка жидкости во всех органах и тканях (например, гипопротеинемические отёки при печёночной недостаточности или нефротическом синдроме). • В зависимости от скорости развития отёка говорят о молниеносном и остром развитии или хроническом течении отёка. † Молниеносный отёк развивается в течение нескольких секунд после воздействия (например, после укуса насекомых или змей). 2) Острый отёк развивается обычно в пределах часа после действия причинного фактора (например, отёк лёгких при остром инфаркте миокарда). 3) Хронический отёк формируется в течение нескольких суток или недель (например, нефротический, отёк при голодании). • В зависимости от основного патогенетического фактора различают гидродинамический, лимфогенный, онкотический, осмотический и мембраногенный отёки. патогенетические факторы развития отёка Гидродинамический фактор Гидродинамический (гемодинамический, гидростатический, механический) фактор характеризуется увеличением эффективного гидростатического давления. • Причины активации гемодинамического отёка приведены на рис. 11–5.  Рис. 11–5. Причины включения гидродинамического фактора развития отёка. † Повышение венозного давления ‡ Общее венозное давление повышается при недостаточности сердца в связи со снижением его сократительной и насосной функции. ‡ Местное венозное давление повышается при обтурации венозных сосудов (например, тромбом или эмболом) и при сдавления вен и/или венул (например, опухолью, рубцом, отёчной тканью). † Увеличение ОЦК (например, при гиперволемии, полицитемии, водном отравлении). • Механизмы реализации гидродинамического фактора приведены на рис. 11–6. 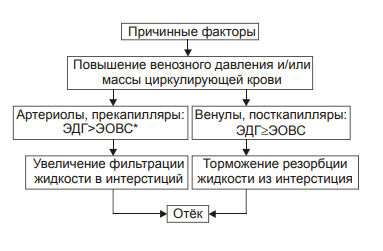 Механизмы реализации гидродинамического фактора развития отёка. ЭДГ>ЭОВС — эффективное гидростатическое давление > эффективной онкотической всасывающей силы. † Увеличение фильтрации жидкости в артериальной части капилляра вследствие повышения эффективного гидростатического (следовательно — фильтрационного) давления. Как правило, этот механизм активируется при значительном возрастании ОЦК и/или АД. † Снижение тургора тканей. Тургор характеризует напряжённость, эластичность ткани. Он определяет степень её механического сопротивления давлению. Уменьшение тургора является важным фактором, потенцирующим фильтрацию жидкости из сосуда в ткань. Причины снижения тургора ткани: ‡ Уменьшение содержания коллагеновых волокон (например, по мере старения организма, при кахексии, длительном общем голодании). ‡ Увеличение активности гиалуронидазы. Под её влиянием разрушаются кислые гликозаминогликаны. Это повышает рыхлость соединительной ткани и способность её вмещать больший объём жидкости при сравнительно небольшом увеличении эффективного гидростатического давления. † Торможение резорбции интерстициальной жидкости в посткапиллярах и венулах в результате повышения эффективного гидростатического давления — разницы между гидростатическим давлением межклеточной жидкости (оно ниже атмосферного и равно в среднем 7 мм рт.ст.) и гидростатическим давлением крови в микрососудах. В норме эффективное гидростатическое давление составляет в артериальной части микрососудов 36–38 мм рт.ст., а в венозной — 14–16 мм рт.ст. ‡ Резорбция жидкости в венозной части капилляра потенцируется эффективной онкотической всасывающей силой крови. Она равна 19–22 мм рт.ст. и является разницей онкотического давления крови (25–28 мм рт.ст.) и интерстициальной жидкости (около 6 мм рт.ст.). ‡ Там, где эффективное гидростатическое давление больше эффективной онкотической всасывающей силы крови, осуществляется фильтрация воды в межклеточное пространство (в норме это происходит в артериолах и прекапиллярах); в микрососудах, где эффективное гидростатическое давление меньше эффективной онкотической всасывающей силы крови, происходит резорбция жидкости из интерстиция в просвет микрососуда (в норме — в посткапиллярах и венулах). ‡ При различных формах патологии эффективное гидростатическое давление может увеличиваться. В связи с этим тормозится резорбция интерстициальной жидкости в венозной части капилляра: в межклеточном пространстве накапливается вода — развивается отёк. 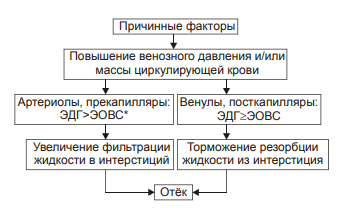 Механизмы реализации гидродинамического фактора развития отёка. Лимфогенный фактор Лимфогенный (лимфатический) фактор характеризуется затруднением оттока лимфы от тканей вследствие либо механического препятствия, либо избыточного образования лимфы. • Причины включения лимфогенного фактора перечислены на рис. 11–7. 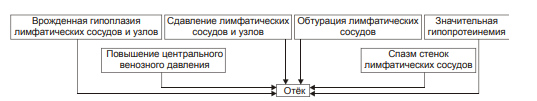 Рис. 11–7. Причины включения лимфогенного фактора развития отёка. † Врождённая гипоплазия лимфатических сосудов и узлов. † Сдавление лимфатических сосудов (например, опухолью, рубцом, гипертрофированным соседним органом). † Эмболия лимфатических сосудов (например, клетками опухоли, фрагментами тромба, паразитами, последнее нередко наблюдается при попадании в лимфатические сосуды филярий). † Опухоль лимфоузла (например, лимфома или лимфосаркома), а также метастазы опухолей других тканей. † Повышение центрального венозного давления (например, при сердечной недостаточности или увеличении внутригрудного давления). † Спазм стенок лимфатических сосудов (например, при активации симпатикоадреналовых влияний при стрессе, неврозе; выбросе избытка катехоламинов при феохромоцитоме). † Значительная гипопротеинемия (менее 35–40 г/л при норме 65–85 г/л). Это является результатом возрастания тока жидкости из сосудов в интерстициальное пространство по градиенту онкотического давления. Вследствие этого значительно повышается образование лимфы в тканях. • Механизмы реализации лимфогенного патогенетического фактора развития отёка (рис. 11–8) различны при динамической и механической лимфатической недостаточности.  Рис. 11–8. Механизм реализации лимфогенного фактора развития отёка. † Динамическая лимфатическая недостаточность. Динамическая лимфатическая недостаточность является результатом значительного возрастания лимфообразования. При этом лимфатические сосуды не способны транспортировать в общий кровоток существенно увеличенный объём лимфы. Подобная картина может наблюдаться при гипопротеинемии у пациентов с нефротическим синдромом или печёночной недостаточности. † Механическая лимфатическая недостаточность. Она является следствием механического препятствия оттоку лимфы по сосудам в результате их сдавления или обтурации. Формирование отёка по такому механизму на нижних конечностях обозначают как слоновость. При слоновости нога может достигать огромных размеров и веса (до 40–50 кг). Такой же механизм может лежать в основе отёка верхних конечностей, половых органов и других регионов тела, часто обширных. Существенно, что при лимфогенных отёках в тканях накапливается жидкость, богатая белком (до 3–4 г%), а также наблюдается избыточное образование коллагеновых волокон и других элементов соединительной ткани, что деформирует органы и ткани. Онкотический фактор Для онкотического (гипоальбуминемического, гипопротеинемического) фактора развития отёка характерно снижение онкотического давления крови и/или увеличение его в межклеточной жидкости. • Причины (рис. 11–9). 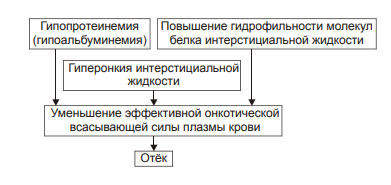 Рис. 11–9. Причины включения онкотического фактора развития отёка. † Снижающие онкотическое давление крови в результате гипопротеинемии. Гипопротеинемия (в основном за счёт гипоальбуминемии; альбумины примерно в 2,5 раза более гидрофильны, чем глобулины) наиболее часто является следствием: ‡ Недостаточности поступления белков в организм при: |
