ОЖОГИ, ОТМОРОЖЕНИЯ, ЭЛЕКТРОТРАВМА. Ожоги, отморожения, электротравма
 Скачать 1.05 Mb. Скачать 1.05 Mb.
|
|
Некротомия Показание к её применению - формирование плотного циркулярного ожогового некроза, охватывающего, как панцирем, конечности, грудную клетку и вызывающего нарушение кровообращения или дыхания. Некротомию выполняют без дополнительного обезболивания. Она заключается в рассечении струпа на всю глубину до появления капель крови. При правильном выполнении края разреза расходятся. Обычно выполняют несколько параллельных разрезов в продольном направлении.
Ранняя некрэктомия с закрытием дефекта Длительность самопроизвольного отторжения некротических масс и заживления ожоговой раны в зависимости от локализации и глубины ожогов составляет 21-35 дней и более. В этот период велика опас- ность развития различных осложнений, связанных с плазмопотерей, интоксикацией организма и развитием инфекции. Поэтому при раннем определении глубокого поражения следует использовать прин- цип раннего освобождения ожоговой раны от некротизированной ткани и возможно раннего закрытия дефекта трансплантатом кожи. Кроме того, раннее удаление струпа уменьшает воздействие химических факторов воспаления, предотвращает образование незре- лого коллагена, ответственного за развитие ожоговых рубцов. Преимущества метода: • удаляют некротическую ткань - основную причину интоксикации и почву для развития патогенной микрофлоры; • уменьшается плазмопотеря; • существенно укорачивается течение ожоговой болезни, предотвращается развитие её осложнений, сокращаются сроки заживления ран и сроки госпитализации; • ранняя активизация больного, что улучшает его общее состояние; • отпадает необходимость частых болезненных перевязок; • уменьшается возможность развития грубых рубцов. Ранняя некрэктомия - большое оперативное вмешательство. Её выполнение сопряжено с опасностью длительной анестезии, обильной кровопотери. Наиболее целесообразно проводить раннюю некрэктомию в сроки от 3 до 5 дней. В это время происходит васкуляризация в зоне поражения, поэтому слишком раннее иссечение может привести к тому, что будут удалены ткани, в которых кровообращение может восстановиться. После 5-6 сут обычно начинается развитие инфекции, что затрудняет применение оперативного вмешательства. Существует два способа удаления омертвевшей ткани: • тангенциальный (послойный) - ткани рассекают до появления капиллярного кровотечения, а затем удаляют поверхностные слои; • одномоментный - сразу иссекают ткани до заведомо жизнеспособных. После некрэктомии необходимо выполнить закрытие раневого дефекта. В редких случаях при локальных ожогах удаётся наложить швы или закрыть дефект с помощью пластики местными тканями. В основном применяют свободную кожную пластику или пластику на сосудистой ножке. Показания к ранней некрэктомии: • ожоги всей толщины кожи с площадью поражения 10-20%, когда ресурсы здоровой кожи достаточны для одномоментной аутопластики; • ожоги у пожилых, когда только оперативное лечение может предотвратить летальный исход; • ожоги кисти, при которых крайне необходимо снизить возможность формирования грубых рубцов. Противопоказания: • состояние ожогового шока; • тяжёлые сопутствующие поражения ЦНС, печени, почек; • распространённые ожоги кожи лица и шеи с поражением органов дыхания; • массивная раневая инфекция. В настоящее время большинство комбустиологов считают раннюю некрэктомию с аутодермопластикой методом выбора при лечении глубоких ожогов. Отсроченная кожная пластика Метод применяют после консервативного лечения, завершившегося отторжением струпа и подавлением раневой инфекции. Выполнение кожной пластики возможно в том случае, если рана покрыта грануляциями и на её поверхности нет патогенной микрофлоры, что можно подтвердить стерильностью посева с поверхности раны. Обычно целесообразно выполнять кожную пластику через 2-4 нед после получения ожога. Эта методика более щадящая. Отрицательные моменты - длительность лечения, развитие интоксикации и инфекционных осложне- ний, связанных с периодом отторжения некротических тканей, а также существенная плазмопотеря.
Основы кожной пластики Кожная пластика - древнейший раздел хирургии. Из древности дошли до нас индийская пластика носа, итальянская пластика и др. В настоящее время при закрытии ожоговых ран применяют следующие способы: • пластика местными тканями; • свободная кожная пластика; • пластика лоскутом на питающей ножке; • применение культивированных аллофибробластов; • временное биологическое закрытие дефекта. Пластика местными тканями При ожогах применяют редко. Её можно использовать лишь при небольших по площади глубоких ожогах. Можно провести мобилизацию краёв раны, нанести послабляющие разрезы, осуществить пластику по типу индийской (встречными треугольниками). Используют и другие хирургические приёмы . Свободная кожная пластика Служит основным видом закрытия дефектов кожи при ожогах. Суть метода в том, что лоскут иссекают с донорского места пациента и пришивают в области раневого дефекта. При этом какая-либо связь донорского места с зоной повреждения отсутствует. Существует два метода свободной пластики: пересадка цельного кожного лоскута и пересадка расщеплённого кожного лоскута. Пересадка цельного кожного лоскута. При этом методе в донорском месте не остаётся эпителиальных элементов, поэтому самостоятельная эпителизация невозможна, необходимо закрыть формирующийся дефект с помощью местных тканей. Это ограничивает показания к использованию метода (можно подготовить лишь небольшой лоскут и закрыть незначительную по площади раневую поверхность). Пересадка расщеплённого кожного лоскута. При ожогах, когда нужно закрыть раневые поверхности большой площади, этот метод получил наибольшее распространение. Для пересадки с донорского места (обычно используют передненаружную поверхность бедра, голени, боковую поверхность живота) берут лоскут кожи толщиной 0,4- 0,5 мм. Такой лоскут содержит эпителий и часть дермы. Он хорошо приживляется на раневой поверхности, и в то же время на донорском месте, где остаются элементы камбиального слоя и дериваты кожи, идёт самостоятельная эпителизация. Таким образом, можно использовать достаточно большие по площади лоскуты и закрывать ими обширные дефекты. Более того, при глубоких ожогах (более 20% поверхности тела) можно закрывать дефекты в несколько приёмов, повторно забирая лоскуты с донорских мест после их эпителизации. Для увеличения возможной площади взятые кожные лоскуты перфо- рируют с помощью специальных аппаратов (так называемые сетча- тые лоскуты), что позволяет растянуть их и занять в несколько раз большую поверхность.
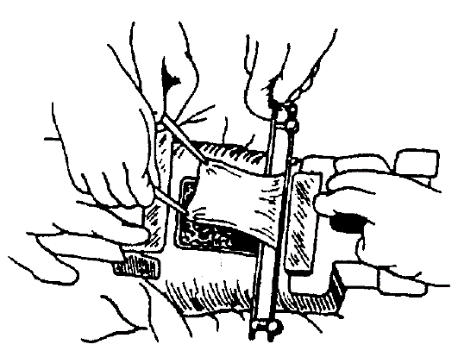 Рис. 14-7. Взятие расщеплённого лоскута кожи Для забора кожи можно использовать острое лезвие (метод Тирша), но в последние десятилетия применяют различные виды дерма- томов (рис. 14-7). Автором первого отечественного дерматома, применяемого многие годы, был М.В. Колокольцев. Дерматомы бывают механическими и электрическими. Принцип их работы заключается в возможности точного дозирования толщины иссекаемого острым лезвием лоскута. При этом площадь одного лоскута может достигать 500-600 см2. Пластика лоскутом на питающей ножке Пластика лоскутом с сохранённым кровоснабжением позволяет использовать участки кожи вместе с подкожной клетчаткой с высокой степенью их приживляемости. Такие лоскуты обладают повы- шенной механической прочностью и позволяют добиться наилучших косметических результатов. Обычно применяют при небольших по площади повреждениях. Различают три способа: итальянская пластика, пластика мигрирующим (шагающим) стеблем и пластика лоскутом на сосудистой ножке с микрохирургической техникой. Итальянская пластика. Метод заключается в одновременной заготовке лоскута и перемещении его в зону раневого дефекта. Обычно лоскут забирают в таких частях тела, которые можно перемещать на большие расстояния (верхние или нижние конечности), Отрицательные стороны метода, ограничивающие его применение, - невозможность взятия обширных лоскутов и необходимость длительного нахождения пациента в вынужденном положении. Пластика мигрирующим (шагающим) стеблем. Наиболее известен метод В.П. Филатова. Предварительно готовят стебельчатый кожный лоскут с двумя питающими ножками. Края лоскута сшивают между собой в виде трубки, в результате чего образуется своеобразная «чемоданная ручка» без дефектов кожи. После заживления через 2 нед начинают тренировку лоскута: резиновой трубкой пережимают тот конец стебля, который предполагают перемещать. Тренировку начинают с 5 мин и доводят до 1 ч. Через 2 нед вследствие развития коллатералей длительное пере- жатие ножки уже не ведёт к изменению окраски лоскута. Затем лоскут в области этой ножки пересекают и фиксируют к подвижной части тела (чаще всего к кисти, предплечью). Аналогичным образом проводят тренировку, и через 2-3 нед лоскут полностью отсекают от донорского места и пришивают к зоне раневого дефекта, а ещё через 2-3 нед после тренировки отсекают ножку от кисти. Таким образом, лоскут как бы шагает от донорского участку к зоне повреждения. Метод довольно сложен и длителен. Обычно используют для пластики сложных дефектов, например на лице. Пластика лоскутом на сосудистой ножке с микрохирургической техникой. Метод стал возможен после внедрения в клиническую практику микрохирургической техники. Разработано несколько доступов по выкраиванию лоскутов с сохранением соответствующих, артерий и вены (торако-дорзальный лоскут и др.). После помещения лоскута на повреж- дённую область на месте накладывают артериальный и венозный анастомозы с находящимися поблизости сосудами, обеспечивая кровоснабжение пересаженного лоскута. Метод имеет те же показания, что и другие способы пластики на питающей ножке, но в отличие от них предусмат- ривает только один этап и причиняет минимум неудобств пациенту. Применение культивированных аллофибробластов На специальных средах выращивают монослойные клеточные культуры из клеток кожи эмбрионов и затем помещают на ране- вую поверхность. Материал плода человека до 18 нед не обладает антигенными свойствами, благодаря чему не происходит развития реакции отторжения. Установлено выраженное стимулирующее действие культуры клеток на пролиферацию собственных эпителиоцитов. Этот метод эффективен, когда в ране сохраняются придатки кожи в сочетании с аутопластикой перфорированными кожными лоскутами. Временное биологическое закрытие дефекта Метод применяют для прекращения раневой плазмопотери, профилактики развития инфекции и стимуляции краевой эпителизации. Кроме того, временное закрытие дефекта позволяет выиграть время, в частности для того чтобы осуществить кожную пластику с донорского места вторично после его эпителизации. Это важно в случае обширных ожогов, когда существует дефицит донорской поверхности. Все временные методы не могут стать постоянными, так как используемые трансплантаты или вещества в последующем отторгаются. Для временного закрытия дефекта применяют кожу трупа или донора (аллодермопластика), кожу поросят или телят (ксенотрансплантация) и синтетические материалы (поликапролактон, гидрон). Недавно разработаны различные варианты так называемой синтетической кожи, близкой по свойствам коже человека, - эпигард, синкавер, аэропласт-специаль и др. В последнее время именно им отдают предпочтение. Синтетическая кожа имеет два слоя. Сторона, обращённая к ране, состоит из сетчатого полиуретанового пенопласта толщиной около 3 мм, связанного с наружной микропористой пластиной полипропилена. Раневой экссудат коагулирует в пористом слое плёнки и удаляется при перевязке. Материал обеспечивает вентиляцию раны, представляет собой защитный барьер против микроорганизмов, препятствует выходу плазмы. Преимущества использования синтетических материалов для временного закрытия раневой поверхности следующие: • безболезненность и простота наложения и снятия; • уменьшение потери жидкости с обожжённой поверхности; • снижение вероятности инфицирования раны; • ускорение очищения раны от некротических тканей, хорошая подготовка ложа для аутодермопластики; • иммунная инертность (отсутствует реакция «антиген-антитело»); • сравнительная дешевизна. Общее лечение (лечение ожоговой болезни) Основное звено патогенеза ожоговой болезни - гибель кожного покрова. В связи с этим рациональное местное лечение необходимо для предупреждения и купирования общих симптомов. Методы общей терапии по сути подчинённые. Лечение ожоговой болезни призвано компенсировать нарушенные или утраченные функции, обеспечить наиболее благоприятный фон в пред- и послеоперационном периодах, предупредить или устранить возникшие осложнения. Можно выделить следующие компоненты общего лечения при ожогах: • борьба с болью; • лечение ожогового шока; • лечение острой токсемии; • предупреждение и лечение инфекционных осложнений. Борьба с болью В зависимости от площади и глубины ожогов применяют такие методы обезболивания: • создание покоя, обработка вазелином (мазью) и наложение повязок; • таблетированные ненаркотические анальгетики; • парентеральное введение ненаркотических анальгетиков, седативных препаратов, нейролептиков; • наркотические анальгетики. Лечение ожогового шока Лечение ожогового шока проводят по общим правилам противошоковой терапии, но существуют и некоторые особенности, связанные с его этиопатогенезом. Порядок первичных манипуляций должен быть таким: • обеспечение проходимости дыхательных путей; • катетеризация центральной вены и начало инфузии; • наложение повязок на обожжённые поверхности; • катетеризация мочевого пузыря; • введение зонда в желудок. Комплекс лечебных мероприятий при ожоговом шоке направлен на поддержание системной гемодинамики, улучшение тканевой и органной перфузии, компенсацию плазмопотери и коррекцию функций повреждённых органов. Поддержание системной гемодинамики включает устранение гиповолемии, применение вазопрессорных препаратов и улучшение сердечной деятельности. Для устранения гиповолемии необходимо введение жидкости. При ожоговом шоке наиболее эффективны препараты крови (плазма, альбумин, протеин), кровезамещающие растворы (декстран [ср. мол.масса 50 000-70 000], декстран [мол.масса 30 000-40 000]). При ожоговом шоке I-II степени сохраняется всасывательная и моторная функции желу- дочно-кишечного тракта, поэтому растворы можно вводить дозированно через желудочный зонд и сочетать с инфузионной терапией. При шоке III степени, когда АД резко снижено, для его поддержания выше 90 мм рт.ст. применяют глюкокортикоиды (преднизолон в дозе 60-180 мг) и препараты инотропного действия, такие как допамин. Допамин улучшает сократимость миокарда, увеличивает сердечный выброс и повышает тонус периферических сосудов. Кроме того, он способствует улучшению перфузии почек. Дополнительно вводят кардиотонические средства, а по показаниям и сердечные гликозиды (строфантин-К, ландыша гликозид). Улучшение тканевой и органной перфузии подразумевает коррекцию органного кровотока и реологических свойств крови. Улучшению органного кровотока, прежде всего в почках, способствует применение аминофиллина и допамина. Для улучшения микроциркуляции используют ингибиторы протеолитических ферментов (апротинин), подавляющие активность кининовой системы. Для коррекции реологических свойств крови применяют средне- и низкомолекулярные коллоидные растворы (декстран [мол.масса 30 000-40 000]), а также используют небольшие дозы гепарина натрия, вводимого сразу после поступления пострадавшего, так как необходимо предупредить тромбообразование. Возможно применение дезагрегантов (пентоксифиллина, дипиридамола). Компенсация плазмопотери. Препараты выбора - свежезамороженная плазма и альбумин. Введение белковых растворов целесообразно начинать через 12-16 ч после начала инфузионной терапии, когда повышение сосудистой проницаемости становится менее выраженным и наступает некоторое уравновешивание внутри- и внесосудистых секторов. При коррекции функций повреждённых органов в фазе шока нужно прежде всего заботиться о дыхательной системе. Наибольшие трудности в лечении обожжённых возникают при сочетании ожогов кожи с поражением дыхательных путей. При этом возможно как развитие ожога слизистой оболочки дыхательных путей, так и воздействие на организм ядовитых продуктов горения. При явлениях дыхательной недостаточности необходимо обеспечить дыхание увлажнённым кис- лородом, а по показаниям выполнить интубацию трахеи и начать ИВЛ. При ожоге дыхательных путей вследствие нарастания отёка возможно развитие асфиксии. В таких случаях необходимо выполнить трахеостомию. Лечение острой токсемии Во второй фазе ожоговой болезни общее лечение складывается из следующих компонентов: • инфузионная терапия; • дезинтоксикационная терапия; • лечение острой почечной недостаточности; • коррекция ацидоза. При инфузионной терапии необходимо восполнить ОЦК, потерю белков и электролитов плазмы. Планируя инфузионную терапию, необходимо определить объём вливаемой жидкости, скорость инфузии и соотношение различных компонентов. Ориентировочный объём инфузионных средств, необходимых пациенту, определяют по различным формулам (Эванса, Брока и др.). В среднем объём инфузионной терапии в первые сутки рассчитывают по такой формуле: 1 мл [масса тела (в кг)] * площадь ожогов (II-IV степени, в%) + 2000 мл При этом половину суточного объёма переливают в первые 8 ч, а на 2-3-и сут объём инфузии сокращают в 2-3 раза. Для восполнения ОЦК переливают кристаллоидные и коллоидные растворы (обычно в соотношении 2:1). Потерю белка восполняют плаз- мой (нативной или свежезамороженная плазма) и белковыми препаратами (альбумином, протеином, белковыми гидролизатами, смесью аминокислот). Восполнение энергетических затрат обеспечивают внутривенным введением растворов глюкозы и жировых эмульсий (интралипида, липофундина). Нормализацию водно-электролитного баланса обеспечивают инфузией кристаллоидных растворов с учётом содержания натрия и калия в плазме и моче. Учитывая высокую частоту развития анемии, возможно применение гемотрансфузий. Эффективность инфузионной терапии контролируют по клиническим данным, величине ЦВД, гематокриту, почасовому и суточному диурезу. Дезинтоксикационная терапия заключается в переливании большого количества кристаллоидных растворов, введении альбумина, плазмы, а также кровезаменителей дезинтоксикационного действия (гемодеза и др.). Кроме того, при выраженной токсемии необходимо применение экстракорпоральных методов детоксикации: плазмафереза и гемосорбции. Лечение острой почечной недостаточности. Для борьбы с олигурией или анурией, кроме инфузии низкомолекулярных коллоидных растворов и переливания плазмы, показано раннее введение осмотических диуретиков (маннитола). Маннитол способствует увеличению ОЦК, улучшает почечный кровоток, препятствует окклюзии почечных канальцев. Осмотические диуретики необходимо назначать только после восполнения ОЦК. В дополнение к ним при стабильной гемодинамике для поддержания адекватного диуреза используют фуросемид. Коррекция ацидоза. При обширных ожогах практически всегда развивается ацидоз. Чаще всего он бывает метаболическим, компенсированным лёгочной функцией. При поражении органов дыхания он становится декомпенсированным, в этом случае необходимо введение 4-5% раствора гидрокарбоната натрия или трометамола. Предупреждение и лечение инфекционных осложнений Предупреждение развития инфекционных осложнений - залог успешного лечения распространённых глубоких ожогов. Профилактику инфекционных осложнений осуществляют по двум направлениям: • антибактериальная терапия; • стимуляция иммунной системы. Антибактериальная терапия Назначение антибиотиков обязательно всем больным с глубокими ожогами, занимающими более 10% поверхности тела. Антибактериальную терапию назначают с первых суток после получения ожога. Используют препараты широкого спектра действия. Препараты выбора - цефалоспорины II поколения (цефуроксим). |
