Ответы по топке. Ответы по оперативной хирургии
 Скачать 8.37 Mb. Скачать 8.37 Mb.
|
|
67. Оперативные доступы для аппендэктомии. 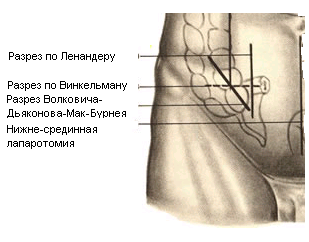 а) по Волковичу-Дьяконову-Мак-Бурнею (косая переменная лапаротомия) – основной доступ при аппендэктомии: 1. Разрез длиной 7-8 см через точку Мак-Бурнея (на границе между наружной и средней третями линии от spina iliaca anterior superior до пупка) перпендикулярно описанной линии (параллельно паховой связке) так, чтобы треть разреза находилась выше, а две трети – ниже этой линии. 2. Рассекаем кожу, подкожная клетчатка, поверхностная фасция 3. Рассекаем апоневроз наружной косой мышцы живота и ее саму в верхнем углу раны 4. Тупо раздвигаем по ходу волокон внутреннюю и поперечную косые мышцы и входим в предбрюшинную клетчатку. 5. Разрезаем поперечную фасцию и париетальную брюшину. “+” доступа: 1) не нарушается анатомическая целостность мышц и их трофика, иннервация; 2) проекция доступа соответствует положению слепой кишки и аппендикса; 3) меньше процент послеоперационных грыж. “-” доступа: достаточно ограниченный б) параректальная лапаротомия по Ленандеру: 1. Разрез длиной 8-10 см по краю прямой мышцы живота (середина разреза приходится на линию, соединяющую обе передние верхние ости подвздошной кости - биспинальную линию) 2. Рассекаем кожу, подкожную клетчатку, поверхностную фасцию 3. Рассекаем переднюю стенку влагалища прямой мышцы живота, мышцу сдвигаем кнутри 4. Рассекаем заднюю стенку влагалища прямой мышцы живота вместе с брюшиной выше линии Дугласа и поперечную фасцию, предбрюшинный жир и брюшину ниже линии Дугласа. “+” доступа: анатомичен. “-” доступа: ограниченный доступ; часто повреждаются эпигастральные сосуды, которые хирург не замечает в) поперечная лапаротомия по Винкельману: проводится поперечно на уровне биспинальной линии: 1. Поперечный разрез кожи, подкожной жировой клетчатки, поверхностной фасции 2. Рассекаем продольно передний листок влагалища прямой мышцы живота 3. Прямые мышцы живота отводим кнутри 4. Рассекаем продольно задний листок влагалища прямой мышцы живота 5. Рассекаем продольно поперечную фасцию и париетальную брюшину. “+” доступа: многослойное закрытие раны и прочный рубец (за счет прохождения разрезов в двух перпендикулярных плоскостях); “-” доступа: ограниченный доступ; трудоемкость при рассечении и последующем восстановлении прямых мышц живота. г) нижняя срединная лапаротомия: от пупка до лонного сочленения (практически не применяется при аппендэктомии) 68. Аппендэктомия. Удаления дивертикула Меккеля. Показания: восспаление червеобразного отростка. Техника выполнения аппендэктомии: 1. Доступ: чаще всего по Волковичу-Дьяконову-Мак-Бурнею. Обезболивание: общее. 2. Рассекаем кожу, подкожную клетчатку, апоневроз наружной косой мышцы живота. Внутреннюю косую и поперечную мышцу тупо расслаиваем. 3. Кручками Фарабефа растягиваем рану, рассекаем поперечную фасцию и брюшину. 4. Обнаруживаем слепую кишку с аппендиксом: а) толстая кишка сероватого цвета, тонкая - серо-розовая; диаметр слепой кишки более широкий, чем тонкой, на ней есть гаустры и ленты. б) в отличие от сигмовидной кишки и поперечно-ободочной кишки, в слепой кишке НЕТ жировых подвесок и брыжейки в) червеобразный отросток находится у места схождения трех линий на слепой кишке 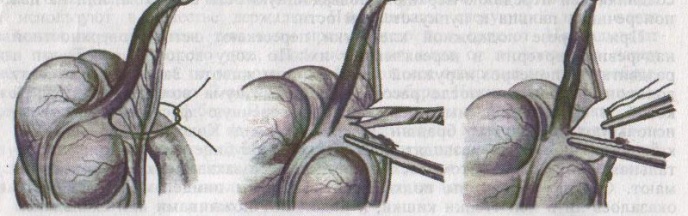 5. Прошивание, перевязка и отсечение брыжейки аппендикса: брыжейку отростка перевязывают и рассекают между последовательно накладываемыми зажимами Кохера, начиная от верхушки к основанию. 6. Наложение кисетного шва на стенку слепой кишки у основания аппендикса: на основание отростка накладывают кисетный шов. 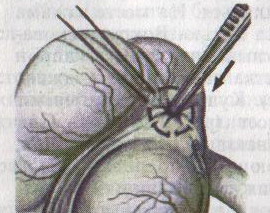 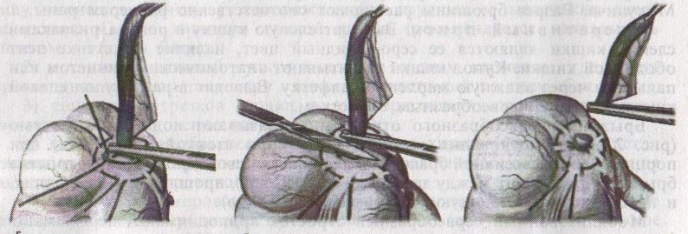 7. Перевязка основания отростка, его отсечение и погружение культи в просвет кишки за счет затягивания кисета: а) на основание отростка накладывают зажим Кохера б) на передавленное место накладывают кетгутовую лигатуру, завязывают, концы ее отсекают в) дистальнее места перевязки на отросток накладывают зажим Кохера г) придерживая анатомическим пинцетом основание отростка, его отсекают над лигатурой сразу же ниже наложенного зажима д) культю смазывают иодом и погружают в просвет слепой кишки при одновременном затягивании кисетного шва е) для укрепления погруженной инфицированной культи аппендикса поверх кисетного шва накладывают еще Z-образный шов 8. Ревизия брюшной полости: проверка герметичности швов и отсутствии кровотечения из брыжейки, проверка тупфером брюшной полости на наличие крови и содержимого 9. Слепую кишку опускают в брюшную полость, на рану брюшной стенки послойно накладывают швы Ретроградная аппендэктомия: Показание: отросток фиксирован сращениями к задней брюшной стенки и выведение его в рану невозможно; аппендикс практически не имеет брыжейки Техника ретроградной аппендэктомии: 1. Доступ: по Волковичу-Дьяконову-Мак-Бурнею 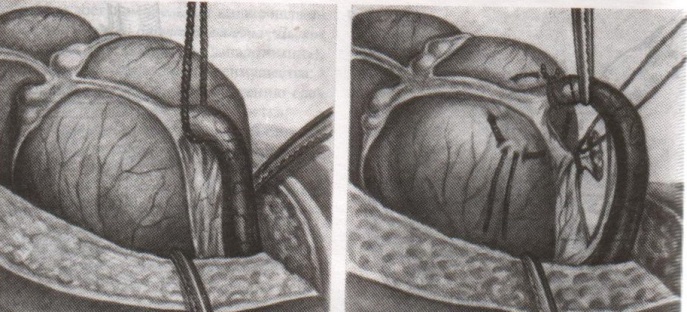 2. Послойное рассечение передней брюшной стенки 3. Слепую кишку выводят в рану и находят основание червеобразного отростка 4. На стенку слепой кишки накладываем кисетный шов вокруг отростка 5. У основания отростка делают отверстие в брыжейке, отросток на этом уровне перевязывают подведенной кетгутовой ниткой. 6. Дистальнее места перевязки отросток захватывается зажимом Кохера и пересекается, не отделяя от брыжейки и спаек. Культя смазывается иодом. 7. Культя погружается кисетным и Z-образным швами. 8. Подтягивая за зажим, наложенный на отросток, его брыжейка перевязывается и пересекается между последовательно накладываемыми зажимами Кохера, начиная от основания к верхушке. 9. Ревизия брюшной полости, послойное ушивание раны. Лигатурная апендэктомия: Показана у детей до 3х лет: культю аппендикса только перевязывают, но оставляют непогруженной в слепую кишку. Метод более опасен, чем погружной, но имеет ряд преимуществ: 1) ускоряет время операции 2) уменьшает опасность перфорации стенки слепой кишки из-за наложения кисетного шва (у детей кишечная стенка тоньше) 3) при наложении кисетного шва возможно повреждение илеоцекального клапана (у детей он расположен близко к основанию аппендикса), его недостаточность или стеноз Удаление Меккелева дивертикула. Меккелев дивертикул - остаток нередуцированного ductus omphaloentericus (соединяет подвздошную кишку эмбриона с желточным пузырем). Обычно расположен на 50-60 см от илеоцекального угла. Клинически может проявляться: воспалением, кишечным кровотечением, кишечной непроходимостью. Nb! Обнаруженный во время операции дивертикул Меккеля должен быть удален независимо от того, является он причиной заболевания или нет. Доступ: нижнесрединная лапаротомия. Если основание дивертикуло узкое - удаление как при аппендэктомии:   1. Накладываем на основание дивертикула зажим 2. Отсекаем дивертикул на зажиме (сразу поверх него) 3. Поверх зажима взахлестку обвивной шов 4. Удаляем зажим и затягиваем обвивной шов, поверх накладываем отдельные серозно-мышечные швы.  Если основание широкое - клиновидная резекция: дивертикул иссекается клиновидно между двумя зажимами, края дефекта ушиваются двухрядным швом. Если основание очень широкое: резекция части кишки. 69. Шов печени. Операции на печени: резекция, остановка кровотечения. Доступы к печени и желчевыводящим путям: 1. По краю реберной дуги (косопоперечные и косопродольные):  а) доступ Курвуазье-Кохера (1): от верхушки мечевидного отростка на два поперечных пальца ниже реберной дуги и параллельно ей б) доступ Федорова (2): от мечевидного отростка, затем идет по срединной линии на протяжении 5 см, затем поворачивает вправо и далее ведется параллельно правой реберной дуге в) доступ Рио-Бранко (3) - из двух частей: вертикальная - по белой линии живота не доходя на два поперечных пальца до пупка, косая - заворачивает под углом и идет вправо к концу X ребра по ходу волокон наружной косой мышцы живота 2. Поперечные (верхний поперечный разрез Шпренгеля: поперечный разрез на границе средней и нижней трети расстояния между мечевидным отростком и пупком, заходящий за наружные края прямых мышц живота) 3. Продольные (верхнесрединная лапаротомия: от мечевидного отростка до пупка) 4. Комбинированные: Куино (от нижнего угла правой лопатки по восьмому межреберью до пупка), Петровского-Почечуева (от нижнего угла правой лопатки по восьмому межреберью до середины белой линии с последующим проведением вниз и окаймлением пупка слева), стерномедиастинолапаротомия (грудина в верхнем углу раны пересекается поперечно), торакофреноабдоминальный доступ. Особенности наложения паренхиматозных швов: 1. По отношению к сосудам шов должен располагаться поперечно. Если рана проходит параллельно сосуду, шов накладывают через оба ее края. 2. Для остановки паренхиматозного кровотечения целесообразно тампонировать рану сальником, мышцей или использовать гемостатические пленки 3. Швы не должны прорезывать паренхиму. 4. При затягивании нитей паренхима органов должна сдавливаться равномерно на всем протяжении линии шва. 5. Для проведения нити используют иглу с загругленным концом, которая не разрезает, а раздвигает ткань 6. Количество проколов ткани должно быть минимальным. Техника наложения различных швов печени: а) простой узловой шов: вкол и выкол в паренхиму печени в 2-3 см от края раны круглой иглой с большой кривизной изгиба на всю глубину раны. б) шов Кузнецова-Пенского: 1. Всю ткань печени по линии резекции прошивают двойной нитью П-образным (матрацным) швом, при этом с каждой стороны нить не затягивают, а оставляют длинные петли  2. После прошивания всей поверхности оставленные петли нитей рассекают: одну лигатуру светлую по верхней поверхности, другую темную – по нижней поверхности. После такого рассечения образуются П-образные швы с концами лигатур по верхней и нижней поверхности.  3. Концы П-образных швов поочередно завязывают, при этом вся раневая поверхность лигируется. Благодаря этому вся печеночная ткань оказывается стянутой рядом отдельных обкалывающих швов над капсулой. “+” шва: вся ткань прошивается и перевязывается, все протоки и сосуды попадают в лигатуру; “-” шва: путание швов при завязывании.  в) гирляндный шов Брегадзе: 1. Используется толстый кетгут и металлические пуговчатые зонды с ушками (или более современные гирляндные атравматические нити с металлической и пластмассовой оконцовкой). 2. Нить проводят через отверстия в ушках и фиксируют тонкими лигатурами. Зонды должны располагаться на расстоянии 30 см друг от друга. 3. После мобилизации участка печени и выбора предполагаемой линии резекции вдоль нее через равные промежутки в 2-3 см проводят через всю толщу печени сзади наперед пуговчатые зонды 4. Зонды удаляют и на передней поверхности печени завязывают петлевидные швы, которые сдавливают все кровеносные сосуди и внутрипеченочные желчные протоки г) матрацные швы Джордана и Оппеля – используются при поверхностных разрывах печени. 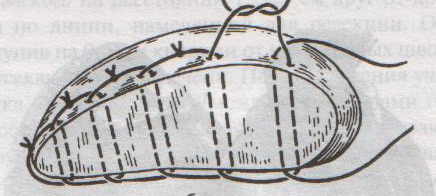 Шов Оппеля: 1. Ткань печени прошивают П-образными швами, но шов не завязывают до наложения следующего стежка 2. Следующий П-образный шов накладывают так, чтобы захватить часть предыдущего стежка 3. Первый шов затягивают, второй оставляют не затянутым, накладывают третий шов и т.д. 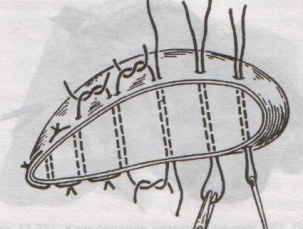 Шов Джордана: ткань печени прошивают отдельными двойными лигатурами; соседние нити сверху и снизу связывают (один узел сверху, второй снизу) – получается П-образный шов с двумя узлами. Остановка кровотечения при ранениях печени: а) перевязка кровоточащего сосуда в ране: если рана небольшая отдельные сосуды захватывают зажимом и перевязывают кетгутом; если наложить лигатуру на изолированный сосуд не удается, его обкалывают и прошивают. б) наложение гемостатических швов печени (Кузнецова-Пенского, Оппеля, Джордано и др.). Для предупреждения прорезывания печеночной ткани используют в качестве прокладок сальник, глиссонову капсулу с удаляемого участка печени, серповидную связку, синтетические материалы в) тампонирование ран печени марлей (опасно из-за некроза и вторичного кровотечения при удалении тампона) г) способ обработки раневой поверхности печени акриловым клеем под давлением д) резекция поврежденной части печени (применяется при обширных ранениях) Резекция печени. Показания: первичный рак, прорастания рака желудка в печень, краевое расположение эхинококкового пузыря и обширные ранения. Резекция печени: а. типичная (анатомическая) б. атипичная (краевая, клиновидная, поперечная) а) клиновидная резекция печени: 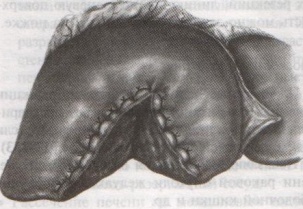 1. Резекцию производят у края печени либо на ее диафрагмальной поверхности 2. Предварительно накладывают П-образные швы по линии, намеченной для резекции 3. Отступив на 0,5 см от наложенных швов отсекают клиновидно участок печени. 4. П-образные швы подтягивают друг к другу б) краевая резекция печени (применяется при краевом расположении процесса) – принципиально не отличается от вышеописанной; для удобства закрытия раневой поверхности оставшемуся дефекту придают корытообразную форму 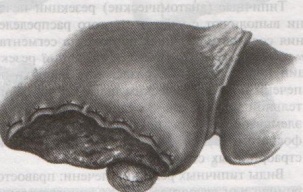 в) типичная резекция печени (европейский способ): 1. В области ворот печени препарируют и перевязывают билиоваскулярные образования соответстующей доли печени 2. По линии изменения цвета гильотинным способом отсекают часть органа с последующим дополнительным гемостазом в ране печени. 70. Билиодигестивные анастомозы. Показания для наложения билиодигестивных анастомозов: 1. нарушения проходимости терминального отдела холедоха при доброкачественной патологии (стенозы и стриктуры холедоха) 2. опухоли большого дуоденального сосочка, рак терминального отдела холедоха, рак головки поджелудочной железы Виды билиодигестивных анастомозов: а. холедоходуоденоанастомоз – анастомоз между общим желчным протоком и 12-перстной кишкой по типу бок в бок с помощью двухрядного кишечного шва; просвет общего желчного протока вскрывают при этом продольно, а 12-перстной кишки – поперечно. Формирование холедоходуоденоанастомоза по Юрашу. 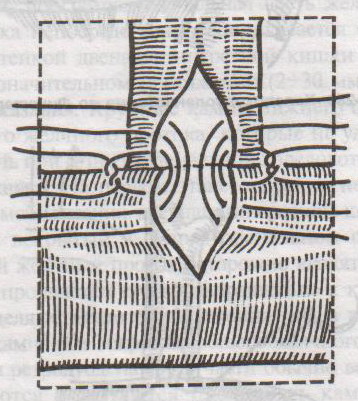 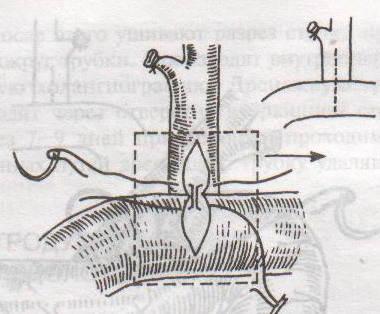 1. Обнажают супрадуоденальный отдел общего желчного протока. Рассекают холедох продольно на 2,0-2,5 см. 2. 12-перстную кишку рассекают поперечно так, чтобы линии разреза протока и кишки совпадали по оси 3. Не завязывая, накладывают узловые швы, прошивая насквозь стенки протока и кишки. После наложения анастомоза все швы завязывают одновременно с двух сторон, предупреждая деформацию анастомоза. 4. К месту анастомоза подводят дренажи. Рану брюшной стенки ушивают до дренажей. Способ Юраша – наиболее физиологичен, т.к. поперечный разрез кишки не повреждает циркулярной мускулатуры, не нарушает работу перистальтики в зоне анастомоза, снижается вероятность рефлюкс-холангита. б. гепатикодуоденоанастомоз и гепатикоеюноанастомоз – накладывают при невозможности использовать для отведения желчи супрадуоденальный отдел холедоха; накладывается соустье между общим печеночным протоком и 12-перстной кишкой или тощей кишкой. Во избежание забрасывания кишечного содержимого в желчные пути приводящий и отводящий отделы тощей кишки соединяют межкишечным соустьем. 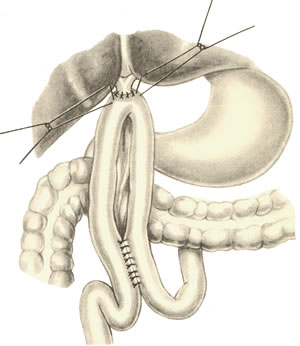 в. холецистогастроанастомоз – накладывают соустье между желудком и желчным пузырем: 1. Стенку желудка и желчного пузыря сближают до соприкосновения, накладывают держалки на стенки органов и между ними – ряд узловых серозно-мышечных швов 2. Вскрывают просвет желудка и желчного пузыря, предварительно удалив содержимое из этих органов 3. Формируют анастомоз (непрерывный кетгутовый шов на задние губы анастомоза, этой же нитью непрерывный шов на передние губы анастомоза, второй ряд узловых серозно-мышечных швов на передние губы анастомоза) 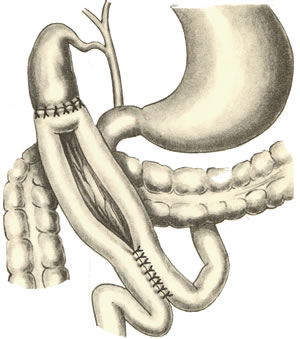 г. холецистоеюноанастомоз – накладывают соустье между тощей кишкой и желчным пузырем: чаще всего производят впередиободочную холецистоеюностомию с обязательным наложением межкишечного соустья. При этой операции длина приводящей петли кишки должна быть не менее 30 см. Межкишечное соустье накладывают на расстоянии 10—15 см от анастомоза желчного пузыря с кишкой |
