Документ Microsoft Word. Переломы лопатки
 Скачать 1.55 Mb. Скачать 1.55 Mb.
|
|
ПЕРЕЛОМЫ ЛУЧЕВОЙ КОСТИ В ТИПИЧНОМ МЕСТЕ Разгибательный перелом (Коллеса) возникает при падении с упором на разогнутую кисть, в 70-80 % случаев сочетается с отрывом шиловидного отростка локтевой кости (рис. 91). Признаки: штыкообразная деформация с выпиранием дистального конца лучевой кости кпереди, отек, локальная болезненность при пальпации и нагрузке по оси; активные движения в лучезапястном суставе невозможны, почти полностью выключается функция пальцев; характерным признаком перелома лучевой кости в типичном месте является изменение направления линии, соединяющей оба шиловидных отростка (рис. 92). Диагноз подтверждается рентгенологически. Лечение. Предплечье и кисть фиксируют по ладонной поверхности транспортной шиной. Больного направляют в травматологический пункт. Рис. 91. Перелом лучевой кости в типичном месте: а, в - перелом Коллеса; б, г - перелом Смита; д - краевые переломы При переломах без смещения отломков кисть и предплечье иммобилизуют гипсовой лонгетой на 4-5 нед. Реабилитация - 1-2 нед. Трудоспособность восстанавливается через 1-11/2мес. При переломах со смещением отломков под местным обезболиванием производят репозицию. Больной лежит на столе, пострадавшая рука, отведенная и согнутая в локтевом суставе, находится на приставном столике. Помощники осуществляют вытяжение по оси предплечья (за I и II-III пальцы, противовы-тяжение - за плечо). При постепенно нарастающем вытяжении кисть перегибают через край стола и отводят ее в локтевую сторону. Травматолог пальпаторно проверяет стояние отломков и направление линии между шиловидными отрос-
тками. Не ослабляя вытяжения, накладывают гипсовую лонгету по тыльной поверхности от головок пястных костей до локтевого сустава с обязательным захватом предплечья на 3/4 окружности (рис. 93). После контрольной рентгенографии снимают мягкий бинт и дополнительно накладывают гипсовую шину, фиксирующую локтевой сустав. Последний освобождают через 3 нед. Общий срок иммобилизации - 6-8 нед. Контрольную рентгенографию для исключения рецидива смещения производят через 7-10 дней после репозиции. Реабилитация - 2-4 нед. Сроки нетрудоспособности - 11/2-2 мес. В первые дни нужно следить за состоянием пальцев. Излишнее сдавление гипсовой повязкой может вызвать увеличение отека и невропатию периферических нервов. При явлениях нарушения кровообращения мягкий бинт разрезают и края лонгеты слегка отгибают. Активные движения пальцами больному разрешают со 2-го дня. Сгибательный перелом (Смита) является результатом падения с упором на согнутую кисть. Смещение дистального отломка вместе с кистью происходит в ладонную и лучевую стороны, реже - в ладонную и локтевую. При репозиции кисти придают положение легкого разгибания и локтевого отведения. Срок иммобилизации - 6-8 нед. Реабилитация - 2-4 нед. Трудоспособность восстанавливается через 1У2-2 мес. Движения пальцами разрешают со 2-го дня после перелома. После исчезновения отека и болевых ощущений больные должны начинать активные движения в локтевом суставе, включая пронацию и супинацию (под контролем методиста ЛФК).
При оскольчатых внутрисуставных переломах метаэпифиза лучевой кости для репозиции и удержания отломков целесообразно применить чрескостный остеосинтез аппаратом наружной фиксации (рис. 94, а) или внутренний остеосинтез (рис. 94, б). Осложнения: артрогенная контрактура, нарушение функции кисти. ВЫВИХИ КИСТИ Вывихи кисти в лучезапястном суставе (рис. 95). Причины: падение на разогнутую или согнутую кисть. Признаки. При тыльных вывихах определяется ступенеобразная деформация на уровне лучезапястного сустава со смещением кисти в тыльную сторону, движения в суставе отсутствуют. При ладонных вывихах конец лучевой кости прощупывается в области тыла кисти, последняя согнута, разгибатели пальцев напряжены. Эти вывихи необходимо дифференцировать от переломов лучевой кости в типичном месте. Лечение. Первая помощь - иммобилизация кисти и предплечья транспортной шиной. Вывихи кисти вправляют под местным или общим обезболиванием путем длительного вытяжения по оси (на аппарате Соколовского) и бокового давления. Гипсовую лонгету накладывают по тыльной поверхности от пястно-фаланговых суставов до локтевого сустава. Кисть устанавливают в среднем физиологическом положении. Срок иммобилизации - 4-6 нед. Реабилитация - 2-3 нед. Трудоспособность восстанавливается через 1V2-2 мес. Перилунарные вывихи кисти. При этом вывихе полулунная кость остается на своем месте по отношению к лучевой кости, а кисть смещается в тыльную сторону и вверх (рис. 96).
Признаки: боли, отек и ограничение движений в лучезапястном суставе, на тыле кисти выступают головчатая и другие кости запястья. Диагноз уточняют рентгенологически. Лечение. Под наркозом производят вытяжение кисти по оси предплечья (вручную или на аппарате Соколовского) и хирург, охватывая кисть с обеих сторон, большими пальцами давит на выступающую часть тыльной поверхности запястья в направлении ладонной стороны. Не прекращая вытяжения, делают контрольные рентгенограммы. При вправленном вывихе накладывают тыльную гипсовую лонгету в положении легкого сгибания кисти. Срок иммобилизации - 3 нед. Вывих полулунной кости. Вывих полулунной кости возникает при падении с упором на резко разогнутую кисть. При этом головчатая кость упирается в полулунную и смещает ее в ладонном направлении. Связки, удерживающие полулунную кость, рвутся, и она вывихивается в ладонном направлении, разворачиваясь на 90°. Головчатая кость становится против лучевой. Признаки: относительное укорочение кисти, в области основания ладони пальпируется костный выступ (вывихнутая полулунная кость), ограничение и болезненность движений в лучезапястном суставе, невозможность сжать пальцы в кулак. Диагноз уточняют по рентгенограммам. Лечение. Под наркозом производят постепенное длительное вытяжение по оси предплечья (вручную или на аппарате Соколовского). При этом создается диастаз между головчатой и лучевой костями. Сухожилия сгибателей пальцев кисти натягиваются, давят на вывихнутую полулунную кость. Хи- Рис. 97. Вправление вывиха полулунной кости рург надавливает на нее большими пальцами своих кистей и вправляет вывих (рис. 97). Иммобилизация гипсовой лонгетой в течение 4-5 нед. Реабилитация - 2-3 нед. Сроки нетрудоспособности - 1-11/2 мес.
ПЕРЕЛОМЫ КОСТЕЙ ЗАПЯСТЬЯ Причины: падение с опорой на максимально разогнутую кисть, реже - прямая травма (удар, сдавление). Из всех костей запястья чаще повреждается ладьевидная. Перелом ладьевидной кости является внутрисуставным. Классификация переломов ладьевидной кости представлена на рис. 98. Признаки: отек и сглаженность контуров анатомической табакерки, локальная болезненность при пальпации и нагрузке по оси I пальца, ограничение движений в лучезапястном суставе (особенно разгибания и отведения в лучевую сторону). Диагноз уточняют по рентгенограмме в три четверти и в тыльно-ладонном направлении с отклонением кисти в локтевую сторону. Целесообразно делать сравнительную рентгенограмму здоровой руки, а также повторное рентгенологическое обследование через 10-14 дней, когда щель перелома выявляется более четко. Лечение. Поскольку условия для сращения отломков ладьевидной кости неблагоприятны (плохое кровоснабжение, подвижность дистального отломка вместе с костями запястья), необходима продолжительная, в течение 12- 16 нед., иммобилизация круговой гипсовой повязкой (рис. 99). Особенностью последней является фиксация I пястной кости и основной фаланги I пальца до межфалангового сустава. Кисть - в положении тыльного сгибания и локтевого отклонения. При несращении перелома ладьевидной кости предпринимают оперативное лечение в специализированном стационаре. Операция заключается в фиксации освеженных отломков ладьевидной кости шурупом (рис. 100, см. цв. вклейку). Для стимуляции срастания между отломками укладывают губчатую ткань, взятую из метафиза лучевой кости. 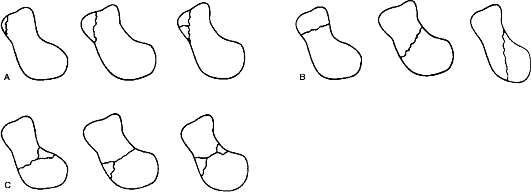 Срок и характер иммобилизации такие же, как и при неоперативном лечении. Реабилитация - 4-6 нед. Трудоспособность восстанавливается через 4-6 мес. Операции на кисти выполняют чаще под проводниковой анестезией (рис. 101). Вывихи пястных костей. Причины: падение на сжатые в кулак пальцы. Признаки: отек и деформация в области пястно-запястных суставов за счет смещения проксимальных концов пястных костей в тыльную или, реже, в ладонную сторону, относительное укорочение кисти, невозможность сжать пальцы в кулак вследствие натяжения сухожилий разгибателей. Больной жалуется на боль и нарушение движений в пястно-запястных сочленениях. Диагноз уточняют рентгенологически. Лечение. Вправляют вывих пястных костей под внутрикостным или общим обезболиванием. Вывихи II-V пястных костей вправляют вытяжением по оси соответствующих пальцев и давлением на выступающие проксимальные концы пястных костей. Для удержания в правильном положении их целесообразно фиксировать спицами, проведенными чрескожно на срок 2-3 нед. При вправлении вывиха I пястной кости вытяжение по оси I пальца нужно проводить в положении его отведения. Хирург давит на основание I пястной кости в направлении, обратном ее смещению. Удержать вправленный вывих трудно, поэтому целесообразно фиксировать I и II пястные кости двумя спицами, проведенными чрескожно. Вывихи пальцев. Причины: падение на разогнутый палец или удар по прямому пальцу вдоль оси. Чаще страдает I палец. Признаки: укорочение и деформация за счет смещения пальца в тыльную сторону с отведением и сгибанием ногтевой фаланги вследствие натяжения сухожилия длинного сгибателя. Палец с I пястной костью образует угол, открытый в лучевую сторону, в области тенара пальпируется головка I пястной кости (рис. 102). Активные движения отсутствуют.
Лечение. Вывих вправляют под внутрикостным или местным обезболиванием. Хирург одной рукой переразгибает палец и осуществляет вытяжение по оси, другой рукой давит на головку I пястной кости в тыльную сторону. Как только появится ощущение скольжения основной фаланги по верхушке головки I пястной кости, палец резко сгибают в пястно-фаланговом суставе. В этом положении накладывают гипсовую лонгету. Срок иммобилизации - 3 нед. 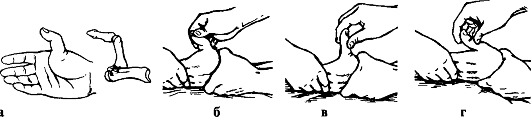 Рис. 102. Вид кисти при вывихе I пальца (а) и этапы вправления (б-г) В случаях интерпозиции разорванной капсулы сустава или захлестнувшегося сухожилия длинного сгибателя вправление вывиха возможно только оперативным путем. После операции накладывают гипсовую шину на 2-3 нед. Реабилитация - 1-2 нед. Трудоспособность восстанавливается через 1-11/2 мес. Вывихи II-V пальцев в пястно-фаланговых суставах бывают редко. Лечение их не отличается от лечения вывихов I пальца. Переломы пястных костей. Причины: непосредственный удар или сдавление. Различают внутрисуставные, околосуставные и диафизарные переломы. Классификация переломов трубчатых костей кисти представлена на рис. 103. Признаки: боль, деформация, нарушение функции, ненормальная подвижность и крепитация. Переломы без смещения и внутрисуставные переломы часто маскируются вследствие кровоизлияния и нарастающего отека. В распознавании перелома решающее значение имеет рентгенологическое обследование. Лечение. Кисть фиксируют шиной, пальцы укладывают на ватно-марлевый валик. Лечение проводят амбулаторно. Больные с множественными переломами нуждаются в оперативном лечении.
Переломы без смещения отломков лечат иммобилизацией гипсовой лонгетой, наложенной по ладонной поверхности кисти и предплечья в среднем физиологическом положении. Срок иммобилизации - 3-4 нед. При переломах со смещением под местной анестезией производят репозицию посредством вытяжения по оси за палец и давления на отломки. Для удержания в правильном положении накладывают ладонную гипсовую шину от верхней трети предплечья до кончиков пальцев. Пальцам придают обязательно среднее физиологическое положение, т. е. положение сгибания в каждом суставе до угла 120°. Это имеет значение для осуществления вытяжения, а также для предупреждения тугоподвижности в суставах. На тыльную поверхность накладывают дополнительную лонгету, которую хорошо моделируют. Результат репозиции проверяют рентгенологически. При неудовлетворительном положении отломков показана их фиксация спицами или шурупами (рис. 104). Сроки иммобилизации при диафизарных переломах - 4 нед. При околосуставных переломах срок иммобилизации сокращается до 3 нед. При внутрисуставных переломах эти сроки еще короче (до 2 нед). Реабилитация - 1-2 нед. Трудоспособность восстанавливается через 1-11/2 мес. Переломы Беннета (рис. 105) возникают при действии насилия в направлении продольной оси при согнутом I пальце.
Признаки: деформация области I пястно-запястного сустава, резкая локальная болезненность, ограничение функции, болезненность при осевой нагрузке. Диагноз подтверждается рентгенографически. Лечение. Под местной анестезией производят репозицию путем вытяжения по продольной оси отведенного I пальца и давления на основание пястной кости. Для этого марлевую ленту помещают на основание I пястной кости и производят вытяжение за концы ее в локтевом направлении. Иммобилизацию осуществляют гипсовой лонгетой, дистальный конец которой разрезают на две части. Лонгету накладывают на тыльно-лучевую поверхность предплечья, частями разрезанного конца охватывают I палец с боков, и соединяют их на ладонной стороне основной фаланги. Срок иммобилизации - 4 нед. Реабилитация - 2-4 нед. Трудоспособность восстанавливается через 11/2-2 мес. Для удержания отломков их фиксируют спицами или наружным аппаратом. ПЕРЕЛОМЫ ФАЛАНГ Из фаланг наиболее часто повреждается ногтевая, затем проксимальная и средняя, чаще без смещения отломков. При краевых переломах иммобилизация гипсовой лонгетой продолжается 1-11/2 нед., при переломах ногтевой фаланги ноготь выполняет роль шины. Репозицию отломков производят вытяжением по оси пальца с одновременным приданием ему функционально выгодного положения. Иммобилизацию осуществляют двумя гипсовыми лонгетами (ладонной и тыльной) от кончика пальца до верхней трети предплечья (рис. 106). При внутрисуставных переломах требуются меньшие сроки (до 2 нед.), при околосуставных - до 3 нед., при диафизарных переломах - до 4-5 нед. Переломы проксимальной фаланги срастаются быстрее, чем переломы средней.
Реабилитация - 1-3 нед. Трудоспособность восстанавливается через 1-11/2 мес. Оперативное лечение показано при переломах пястных костей и фаланг с тенденцией к вторичному смещению. Отломки сопоставляют и фиксируют спицами чрескожно (рис. 107). Иммобилизацию осуществляют гипсовой лонгетой по ладонной поверхности на 4 нед. Спицы удаляют через 3-4 нед. При внутрисуставных и околосуставных переломах фаланг со смещением отломков применяют дистракционный аппарат. Повреждения связок суставов пальцев. Причины. Повреждения боковых связок возникают в результате резкого отклонения пальца на уровне сустава (удар, падение, "отламывание"). Чаще связки разрываются частично, полный разрыв приводит к нестабильности сустава. В основном повреждаются связки проксимальных межфаланговых суставов и I пястно-фалангового. Признаки: болезненность и отек в области сустава, ограничение движений, боковая подвижность. Уточняют диагноз точечной пальпацией пуговчатым зондом или торцом спички. Для исключения отрыва костного фрагмента необходимо сделать рентгенограммы в двух проекциях. При разрыве ульнарной боковой связки пястно-фалангового сустава I пальца припухлость может быть незначительной. Характерны болезненность при отведении пальца в лучевую сторону, уменьшение силы захвата. Повреждение связки может быть на протяжении, или наступает отрыв ее от места прикрепления к проксимальной фаланге. Лечение. Местное охлаждение, иммобилизация пальца в полусогнутом положении на ватно-марлевом валике. Наложение моделированной гипсовой лонгеты по ладонной поверхности пальца до средней трети предплечья. Сгибание в суставе до угла 150°. Назначают УВЧ-терапию как противоотечное средство.
Срок иммобилизации - 10-14 дней, затем - легкие тепловые процедуры и ЛФК. Иммобилизацию I пальца производят в положении легкого сгибания и локтевого приведения, сроком на 3-4 нед. При явлениях полного разрыва связки или отрыва ее показано раннее оперативное лечение (шов, пластика) в условиях специализированного лечебного учреждения. После операции - иммобилизация гипсовой лонгетой также на 3-4 нед. Реабилитация - 2-3 нед. Трудоспособность восстанавливается через 1-1!/2 мес. Повреждение сухожилий разгибателей пальцев кисти. Особенности анатомии представлены на рис. 108. Повреждения сухожилий разгибателей пальцев и кисти составляют 0,60,8 % от всех свежих травм. От 9 до 11,5 % больных госпитализируют. Открытые повреждения составляют 80,7 %, закрытые - 19,3 %. Причины открытых повреждений сухожилий разгибателей: - резаные раны (54,4 %); - ушибленные раны (23 %); - рваные раны (19,5 %); - огнестрельные ранения и термические поражения (5 %). Причины закрытых повреждений сухожилий разгибателей: - травматические - в результате непрямого механизма травмы; - спонтанные - возникают в результате дегенеративно-дистрофических изменений сухожилий и непривычной нагрузки на пальцы.
Подкожный разрыв сухожилия длинного разгибателя I пальца описан в 1891 г. Sander под названием "паралич барабанщиков". У армейских барабанщиков при длительной нагрузке на кисть в положении тыльного сгибания развивается хронический тендовагинит, вызывающий дегенерацию сухожилия и, как следствие, его спонтанный разрыв. Другая причина подкожного разрыва сухожилия длинного разгибателя I пальца - микротравматизация после перелома лучевой кости в типичном месте. Диагностика свежих открытых повреждений сухожилий разгибателей не представляет особых затруднений. Локализация ран на тыльной поверхности пальцев и кисти должна насторожить врача, который обратит особое внимание на исследование двигательной функции. Повреждение сухожилий разгибателей в зависимости от зоны повреждения сопровождается характерными нарушениями функции (рис. 109). 1 -я зона - зона дистального межфалангового сустава до верхней трети средней фаланги - утрата функции разгибания дистальной фаланги пальца. Лечение оперативное - сшивание сухожилия разгибателя. При повреждении сухожилия разгибателя на уровне его прикрепления к дистальной фаланге применяют чрескостный шов. После операции дистальную фалангу фиксируют в положении разгибания спицей, проведенной через дистальный межфаланговый сустав на 5 нед. 2-я зона - зона основания средней фаланги, проксимального межфалан-гового сустава и основной фаланги - утрата функции разгибания средней фаланги II-V пальцев. При повреждении центрального пучка разгибателя боковые пучки его смещаются в ладонную сторону и начинают разгибать дис- тальную фалангу, средняя фаланга занимает положение сгибания, а дисталь-ная - разгибания. Лечение оперативное - сшивание центрального пучка сухожилия разгибателя, восстановление связи боковых пучков с центральным. При повреждении всех трех пучков разгибательного аппарата накладывают первичный шов с раздельным восстановлением каждого пучка.
После операции - иммобилизация на 4 нед. После наложения шва на сухожилие и иммобилизации на период сращения развивается разгибательная контрактура суставов, которая требует длительной реадилитации. 3-я зона - зона пястно-фаланговых суставов и пясти - утрата функции разгибания основной фаланги (рис. 11О). Лечение оперативное - сшивание сухожилия разгибателя, иммобилизация гипсовой лонгетой от кончиков пальцев до средней трети предплечья в течение 4-5 нед. 4-я зона - зона от кистевого сустава до перехода сухожилий в мышцы на предплечье - утрата функции разгибания пальцев и кисти. Лечение оперативное. При ревизии раны для мобилизации сухожилий разгибателей вблизи кистевого сустава необходимо рассечь тыльную связку запястья и фиброзные каналы сухожилий, которые повреждены. Каждое сухожилие сшивают раздельно. Тыльную связку запястья восстанавливают с удлинением. Фиброзные каналы не восстанавливают. Производят иммобилизацию гипсовой лонгетой в течение 4 нед. Диагностика, клиническая картина и лечение свежих закрытых повреждений сухожилий разгибателей пальцев. Подкожное (закрытое) повреждение сухожилий разгибателей пальцев наблюдается в типичных локализациях - длинного разгибателя I пальца на уровне третьего фиброзного канала запястья; трехфа-ланговых пальцев - на уровне дистального и проксимального межфаланговых суставов. При свежем подкожном разрыве сухожилия длинного разгибателя I пальца на уровне кистевого сустава утрачивается функция разгибания дистальной фаланги, ограничено разгибание в пястно-фаланговом и пястно-запястном суставах. Утрачивается функция стабилизации этих суставов: палец отвисает и теряет функцию схвата. Лечение оперативное. Наиболее эффективен метод транспозиции сухожилия собственного разгибателя II пальца на разгибатель I.
Свежие подкожные разрывы сухожилий разгибателей II-V пальцев на уровне дистальной фаланги с отрывом костного фрагмента и на уровне дистального межфалангового сустава сопровождаются утратой функции разгибания ногтевой фаланги. За счет тяги сухожилия глубокого сгибателя ногтевая фаланга находится в вынужденном положении сгибания. Лечение свежих подкожных разрывов сухожилий разгибателей II-V пальцев консервативное. Для закрытого сращения сухожилия дистальную фалангу фиксируют в положении разгибания или переразгибания при помощи различных шин на 5 нед. или фиксацию производят спицей Киршнера через дистальный межфаланговый сустав. При свежих подкожных отрывах сухожилий разгибателей с костным фрагментом со значительным диастазом показано оперативное лечение. Свежий подкожный разрыв центральной части разгибательного аппарата на уровне проксимального межфалангового сустава сопровождается ограничением разгибания средней фаланги, умеренным отеком. При правильной диагностике в свежих случаях палец фиксируют в положении разгибания средней фаланги и умеренного сгибания дистальной. В таком положении пальца наиболее расслаблены червеобразные и межкостные мышцы, а боковые пучки смещаются к центральному пучку разгибательного аппарата. Иммобилизация продолжается 5 нед. (рис. 111). Застарелое повреждение сухожилий разгибателей пальцев. Большое разнообразие вторичных деформаций кисти при застарелых повреждениях сухожилий разгибателей обусловлено нарушением сложной биомеханики сгибательно-разгибательного аппарата пальцев. |
