Первичные формы туберкулеза
 Скачать 296.38 Kb. Скачать 296.38 Kb.
|
|
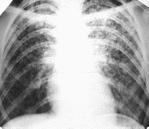
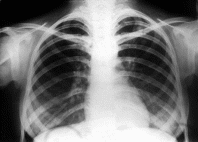
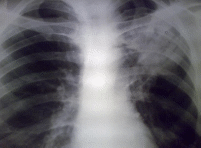
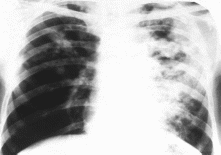
Занятие 4 Клинические формы туберкулеза: ВГЛУ, первичный туберкулезный комплекс, очаговый, диссеминированный, инфильтративный, казеозная пневмония Первичные формы туберкулезаПервичный туберкулез возникает после первого контакта организма с туберкулезными микобактериями, то есть при заражении в отсутствие специфического иммунитета. После первичного инфицирования в течение всей жизни заболевает туберкулезом небольшое число лиц – около 7-10 %. В Украине первичным туберкулезом заболевают, в основном, дети и подростки, так как из-за высокого уровня заболеваемости заражение происходит рано. В странах с невысоким уровнем заболеваемости первичное инфицирование, следовательно, и первичный туберкулез, может возникнуть у людей в более зрелом возрасте. Диагноз первичного туберкулеза устанавливается одновременно с выявлением виража туберкулиновой реакции (нарастания туберкулиновой чувствительности), или в период, следующий непосредственно за виражом. Чувствительность к туберкулину часто носит гиперергический характер. Первичный туберкулез представлен тремя клиническими формами: 1. Первичным туберкулезным комплексом; 2. Туберкулезом внутригрудных лимфатических узлов; 3. Туберкулезом неустановленной локализации. Условия развития первичного туберкулеза· Первичными формами туберкулеза являются заболевания, которые развиваются вслед за первичным инфицированием организма МБТ · Заболевают преимущественно дети и подростки · У 90-95% инфицированных лиц туберкулез не развивается, что объясняется у основной массы детей и подростков естественного (врожденного) или поствакцинного иммунитета · Если в организм проникает большое количество МБТ(контакт с больными ТБ) и резистентность его снижена, то вероятность заболевания ТБ велика Первичный туберкулезный комплексПервичный туберкулезный комплекс состоит из трех компонентов (рисунок 2): первичного аффекта (3), лимфангита (2) и регионарного лимфаденита (1). Из-за преимущественно аэрогенного пути заражения первичный аффект чаще возникает в периферических отделах легких. Там МБТ медленно размножаются и транспортируются по лимфатическим путям в близлежащий лимфатический узел.  При этом возникает поражение лимфатических сосудов и окружающей их ткани, что проявляется лимфангитом. Достигнув лимфатического узла, МБТ вызывают развитие в нем туберкулезного воспаления – лимфаденита. Первичный туберкулезный комплекс в 90 % случаев формируется в верхних и средних отделах легких, но может быть и в тонкой кишке, костях, головном мозге и т.д. В дальнейшем, под влиянием лечения или самостоятельно, происходит постепенное исчезновение лимфангита, уплотнение и уменьшение первичного аффекта и пораженных лимфатических узлов, в них откладываются соли кальция. Процесс заканчивается формированием очага Гона в зоне первичного аффекта и петрификатов в месте специфического лимфаденита. Начало заболевания может быть острым или постепенным, в клинической картине доминируют симптомы интоксикации. Чаще встречается неосложненное течение первичного туберкулезного комплекса со слабо выраженными легочными поражениями и минимальными клиническими проявлениями. Болезнь в этих случаях выявляется, главным образом, при обследовании детей и подростков с виражом туберкулиновой реакции. При большом процессе со значительным легочным компонентом выражены симптомы интоксикации: высокая температура тела, потливость по ночам, раздражительность, снижение аппетита. Нередко возникает кашель. Специфических признаков при объективном обследовании может не быть. Отмечается бледность кожи и слизистых оболочек. Иногда пальпируются несколько групп периферических лимфатических узлов, мягкой эластической консистенции, диаметром 2-10 мм. Над участком поражения в легком при перкуссии определяется притупление легочного звука, при аускультации – ослабленное дыхание. Возможны изменения сердечно-сосудистой системы, обусловленные интоксикацией: тахикардия, снижение АД, небольшое расширение границ сердца, систолический шум на верхушке сердца. При исследовании крови выявляют лейкоцитоз со сдвигом лейкоцитарной формулы влево, лимфопению или лимфоцитоз, повышение СОЭ. По мере стихания туберкулезного воспаления выраженность клинических проявлений постепенно уменьшается. Если ребенок кашляет, то для подтверждения диагноза туберкулеза необходимо исследовать мокроту на наличие КУБ и произвести посев на среду Левенштейна-Йенсена. Поскольку маленькие дети не могут откашливать мокроту самостоятельно и заглатывают ее, то для определения бактериовыделения у детей исследуют промывные воды желудка. Такжеможно собрать мокроту из трахеи через зонд или исследовать промывные воды бронхов. Рентгенологическая диагностика первичного туберкулезного комплекса базируется на выявлении его основных компонентов: первичного аффекта, лимфангита и лимфаденита. Морфологические фазы течения первичного туберкулезного комплексаСтадия инфильтрации – характеризуется наличием одной гомогенной тени, зоны перифокального воспаления, которая сливается с расширенным корнем легкого (пневмоническая стадия) Стадия биполярности – исчезает лимфангит, рассасывается перифокальное воспаление и четко различаются – полюса Стадия уплотнения – начинают откладываться соли кальция Стадия петрификации – характеризуется образованием очагов Гона и петрифицированных внутригрудных лимфатических узлов При неосложненном течении первичного туберкулезного комплекса острота клинических проявлений уменьшается через 2-4 недели, рентгенологическая динамика процесса даже на фоне противотуберкулезной терапии наступает не ранее 2-3 месяцев. Фаза рубцевания и кальцинации начинается в среднем через 8-10 месяцев. На фоне лечения первичный аффект может полностью рассосаться. В других случаях на его месте остается отграниченный склероз или индурационное поле. При наличии казеозного некроза происходит уплотнение первичного аффекта с последующей кальцинацией и формированием очага Гона. Крупные очаги Гона (более 1,2 см) называют первичными туберкулемами. Во внутригрудных лимфатических узлах происходит уменьшение воспалительных изменений, появляются участки кальцинации, возникают петрификаты. Морфологические фазы течения первичного туберкулезного комплексаСтадия инфильтрации – характеризуется наличием одной гомогенной тени, зоны перифокального воспаления, которая сливается с расширенным корнем легкого (пневмоническая стадия) Стадия биполярности – исчезает лимфангит, рассасывается перифокальное воспаление и четко различаются – полюса Стадия уплотнения – начинают откладываться соли кальция Стадия петрификации – характеризуется образованием очагов Гона и петрифицированных внутригрудных лимфатических узлов При неосложненном течении первичного туберкулезного комплекса острота клинических проявлений уменьшается через 2-4 недели, рентгенологическая динамика процесса даже на фоне противотуберкулезной терапии наступает не ранее 2-3 месяцев. Фаза рубцевания и кальцинации начинается в среднем через 8-10 месяцев. На фоне лечения первичный аффект может полностью рассосаться. В других случаях на его месте остается отграниченный склероз или индурационное поле. При наличии казеозного некроза происходит уплотнение первичного аффекта с последующей кальцинацией и формированием очага Гона. Крупные очаги Гона (более 1,2 см) называют первичными туберкулемами. Во внутригрудных лимфатических узлах происходит уменьшение воспалительных изменений, появляются участки кальцинации, возникают петрификаты. Туберкулез внутригрудных лимфатических узловЭто форма первичного туберкулеза у детей и подростков встречается наиболее часто, ее удельный вес среди всех форм первичного туберкулеза составляет от 60 до 80 %. На основе клинико-рентгенологической и морфологической картины туберкулез внутригрудных лимфатических узлов подразделяют на следующие формы: 1. Опухолевидную; 2. Инфильтративную; 3. Малую. При опухолевиднойформе преобладает казеозное перерождение ткани лимфоузла, лимфатические узлы увеличиваются до значительных размеров, однако процесс не выходит за пределы капсулы (приложение). При инфильтративнойформе преобладает перинодулярное воспаление, зона казеозного поражения лимфатического узла невелика. При малой форме возникает нерезкая гиперплазия лимфатических узлов, в результате чего они увеличиваются незначительно (до 0,5-1,5 см), поэтому не всегда заметны на обзорных рентгенограммах. В анамнезе часто имеется указание на контакт с больным активным туберкулезом. Клиническая картина заболевания характеризуется явлениями интоксикации и симптомами, обусловленными вовлечением в процесс внутригрудных лимфатических узлов. Заболевание начинается с синдрома интоксикации: субфебрильной температуры тела, ухудшения общего состояния, потери аппетита, снижения веса. Иногда отмечается потливость по ночам, плохой сон. При прогрессировании процесса, особенно у маленьких детей, появляется битональный кашель, т. е. кашель двух тонов. Он вызывается сдавлением бронхов увеличенными лимфатическими узлами. Более выраженная клиническая симптоматика наблюдается при туморозной форме, поскольку при этой форме возникает значительное увеличение ткани лимфатического узла из-за большого объема казеозного некроза. При туберкулинодиагностике выявляют вираж туберкулиновой пробы, нарастание туберкулиновой чувствительности, гиперергические пробы Манту. Основная роль в диагностике принадлежит рентгенологическому методу. Процесс чаще односторонний. Значительная степень увеличения внутригрудных лимфоузлов, поражение нескольких групп, двухстороннее распространение при туберкулезе встречается редко и всегда требует проведения дифференциальной диагностики. При туморозной форме (приложение) тень корня расширена, но имеет четкий полициклический контур. При инфильтративной форме корень расширен, с нечетким «размытым» наружным контуром за счет перинодулярного воспаления. Малые формы диагностируются по сочетанию клинических и рентгенологических признаков, для уточнения диагноза используется рентгенотомографическое исследование корня легкого, компьютерная томография органов грудной клетки. Туберкулез неустановленной локализацииЗаболевание характеризуется наличием симптомов интоксикации, возникших одновременноиливскоре после выявления виража, нарастания туберкулиновой чувствительности или гиперергической пробы Манту при отсутствии локальных изменений в легких или в других органах. Чаще всего морфологической основой являются минимальные специфические изменения, трактуемые как малые формы туберкулеза внутригрудных лимфоузлов. Симптомы туберкулезной интоксикации проявляются, прежде всего, в нарушении равновесия нервной системы. Изменяется поведение ребенка: появляется раздражительность, возбудимость, нарушение сна и аппетита, головные боли. Дети быстро устают, избегают шумных игр, рано ложатся спать. Отмечается бледность кожных покровов, понижение тургора кожи. Периодически повышается температура тела с колебанием от 37,0 до 37,5 0С. Могут быть нарушения пищеварения с поносами или запорами. Ребенок отстает в физическом развитии. При объективном осмотре можно обнаружить параспецифические изменения: кератоконъюнктивиты, блефариты, фликтены, узловатую эритему, умеренную гиперплазию слизистой глотки и носа. При объективном обследовании часто пальпируются увеличенные периферические лимфатические узлы в разных группах, иногда определяются сухие хрипы непостоянного характера (бронхит первичного инфицирования), тахикардия, функциональный систолический шум, колебания артериального давления, гепатоспленомегалия. В крови может быть небольшой лейкоцитоз, лимфоцитоз, моноцитоз, эозинофилия, нерезкое повышение СОЭ. Иногда возникает узловатая эритема (erythema nodosum). Ее появлению предшествует высокая температура, после которой через несколько дней появляются плотные инфильтраты, горячие на ощупь, очень болезненные, красного цвета, с цианотичным оттенком. Узловатая эритема возникает преимущественно на передних поверхностях голеней. Узловатая эритема является токсико-аллергической, параспецифической реакцией, а не туберкулезным поражением кожи. Диагноз «туберкулез без установленной локализации» в настоящее время устанавливается редко, так как применение дополнительных методов обследования (УЗИ внутренних органов, внутрибрюшных и забрюшинных лимфоузлов, компьютерная томография) позволяет в большинстве случаев установить локализацию патологического процесса. Осложнения первичного туберкулезаВ генезе осложнений главная роль принадлежит лимфогематогенному и бронхогенному распространению инфекции, поэтому они могут развиться при любой форме первичного туберкулеза. Наиболее часто возникают следующие осложнения: · туберкулез бронхов, бронхо-железистый свищ, бронхогенная диссеминация; · ателектаз; · бронхолегочные поражения (долевые, сегментарные процессы); · лимфогематогенная диссеминация, туберкулезный менингит; · плеврит; · первичная каверна; · казеозная пневмония; · хронически текущий первичный туберкулез. Туберкулез бронхов развивается вследствие перехода воспалительного процесса с лимфатического узла на стенку прилежащего бронха. Распространение инфекции может идти периваскулярным или перибронхиальным путем. Чаще всего поражаются сегментарные или более крупные бронхи. Выделяют инфильтративную, язвенную и фистулезнуюформы туберкулеза бронхов. Туберкулез бронхов может протекать бессимптомно, но обычно возникает сухой кашель или кашель со скудной вязкой мокротой, симптомы интоксикации. Реже наблюдаются одышка, боли в грудной клетке, кровохарканье. Для диагностики туберкулеза бронхов следует выполнить бронхоскопическое исследование. При этом для инфильтративной формы туберкулеза бронхов характерно наличие ограниченного участка инфильтрации и гиперемии слизистой оболочки без дифференциации хрящевого рисунка в этом месте. Просвет бронхов сохранен, отмечается набухание бронхиальной стенки. При язвенной форме туберкулеза бронхов отмечается разрастание грануляций, при удалении которых выявляется язвенная поверхность, Если происходит разрушение стенки бронха, то развивается фистулезная форма туберкулеза бронха. При этом возникает бронхо-железистый свищ,иказеозные массы из лимфатического узла попадают в бронх. При бронхоскопии в месте поражения можно увидеть отек, утолщение и гипертрофию слизистой бронха, при надавливании на фистульное отверстие из свища выделяются беловатые казеозные массы. Во время кашля эти казеозные массы могут попасть в другие бронхи и через них – в легочную ткань, в которой возникают участки свежего туберкулезного воспаления. Этот процесс называется бронхогенная диссеминация, то есть распространение туберкулезной инфекции через бронхи. Ателектаз развивается в результате закрытия просвета бронха, что происходит из-за его туберкулезного поражения с отеком, гипертрофией и рубцовой деформацией стенки. Ателектаз также может возникнуть при сдавлении бронха снаружи увеличенными лимфатическими узлами. Рентгенологически определяется уменьшение доли или сегмента легкого в объеме, их однородное затемнение с четкими втянутыми контурами. Прилежащие к ателектазу органы (диафрагма, средостение, корень легкого) смещаются в сторону поражения. Если продолжительность ателектаза будет более 1,5-2 месяцев, то после восстановления бронхиальной проходимости полного расправления легкого может не произойти из-за развития фиброзных изменений. Бронхолегочное поражение возникает в том случае, если в зону ателектаза или гиповентиляции легочной ткани проникает инфекция (туберкулезная или неспецифическая). Клиническая картина разнообразная – от полного отсутствия симптомов до выраженных явлений интоксикации, кашля, одышки. На фоне противотуберкулезной терапии возможно полное рассасывание изменений и восстановление функции легочной ткани. Длительное существование бронхолегочных поражений приводит к развитию пневмосклероза, бронхоэктазов, очагов кальцинации. Лимфогематогенная диссеминация происходит при попадании туберкулезных микобактерий в кровь из сосудов в зоне легочного поражения и/или с током лимфы из пораженных лимфатических узлов. МБТ проникают в правые отделы сердца и в легочную артерию, вызывая обсеменение всей поверхности легких с развитием множественных очагов туберкулезного воспаления. На рентгенограмме это проявляется синдромом диссеминации на фоне усиления легочного рисунка и наличия увеличенных внутригрудных лимфатических узлов. Иногда острая гематогенная диссеминация сопровождается развитием мелких, с просяное зерно, туберкулезных бугорков во всех внутренних органах, что характерно для милиарного туберкулеза. На рентгенограмме при этом определяется синдром диссеминации с размером очагов 1-2 мм. Клинические проявления милиарного туберкулеза не ограничиваются только поражением легких, туберкулезные микобактерии попадают в костно-суставной аппарат, почки, селезенку, глаза и другие органы. Следствием острой гематогенной диссеминации туберкулезной инфекции является поражение мозговых оболочек, или туберкулезный менингит – тяжелейшее осложнение первичного туберкулеза, которое при несвоевременной диагностике часто заканчивается смертью. Плеврит – поражение плевры, которое иногда называют четвертым компонентом первичного туберкулезного комплекса. Плеврит считается осложнением первичного туберкулеза тогда, когда на рентгенограмме, помимо жидкости в плевральной полости, определяется картина первичного комплекса или туберкулеза внутригрудных лимфатических узлов. Если же изменения в легочной ткани или во внутригрудных лимфоузлах отсутствуют, то плеврит рассматривают как самостоятельную форму туберкулеза. При поздно начатом лечении возможно осумкование жидкости или развитие выраженных фиброзных наложений и обызвествления плевры. Первичная туберкулезная каверна формируется при расплавлении казеозных масс первичного аффекта и выделении их через дренирующий бронх. Часто наличие деструкции выявляется только при рентгенотомографическом исследовании. В случае прогрессирования туберкулезного процесса полость распада может стать источником бронхогенного обсеменения. При полноценном лечении полость заживает с образованием рубца или плотного очага. Казеозная пневмония развивается при неблагоприятном течении первичного туберкулеза. Казеозная пневмония начинается остро и характеризуется общим тяжелым состоянием, ознобом, фебрильной температурой, влажными хрипами в легких. Рентгенологически определяется обширное поражение легкого (вся доля или несколько сегментов), наличие множественных полостей распада и участков бронхогенного обсеменения. Казеозная пневмония может привести к летальному исходу в течение 6-8 недель. Раннее назначение специфической противотуберкулезной терапии приводит к частичной инволюции процесса, формированию фиброзных изменений, кальцинатов, туберкулезных каверн, участков буллезной эмфиземы. Одним из исходов казеозной пневмонии является ее переход в фиброзно-кавернозный туберкулез легких. Хронически текущий первичный туберкулез возникает принеэффективном лечении или при отсутствии лечения свежих форм первичного туберкулеза.Формированию хронического первичного туберкулеза способствуют сопутствующие заболевания, перестройка эндокринного аппарата в подростковом возрасте, стрессовые ситуации, длительная экзогенная суперинфекция. Основное поражение локализуется во внутригрудных лимфатических узлах. Течение процесса волнообразное, распространение инфекции происходит по бронхам и лимфогематогенным путем. В результате могут поражаться другие группы лимфоузлов (периферические, мезентериальные), серозные оболочки, внутренние органы (позвоночник, почки, половые органы, глаза и др.). Диссеминированный туберкулезДиссеминированный туберкулёз характеризуется образованием множественных туберкулезных очагов в результате рассеивания МБТ в легких. Среди других клинических форм диссеминированный туберкулёз лёгких составляет 20-25 %. Патогенез: Необходимы следующие условия для развития: Наличие в организме активного туберкулёзного процесса или следов ранее перенесенного Микобактерии туберкулёза распространяются в организме: · гематогенным путем · лимфогенным · смешанным (лимфогематогенным) o Важным условием развития диссеминированного туберкулёза является снижение сопротивляемости организма (медицинская и социальная группы риска) o Наличие местной гиперсенсибилизации к туберкулёзной инфекции в органах, где задерживаются МБТ. Патоморфология: При гематогенно-диссеминированном туберкулёзе: Возникновению туберкулёзных бугорков предшествуют нарушение состояния сосудистой системы Отмечается фибриноидный некроз стенки сосудов, образование эндотромбофлебитов и очагов кровоизлияний При гематогенно-диссеминированном туберкулёзе экссудативно-некротическая фаза воспаления переходит в продуктивную, что способствует развитию интерстициального склероза, с формированием фиброзной ткани и развитием эмфиземы. Фиброз и эмфизема приводят к деформации бронхов и развитию бронхоектазов Вследствие специфического воспаления сосудов в дальнейшем развивается их сужение, а затем облитерация. Такие изменения способствуют развитию нарушений во всей системе малого круга кровообращения. Течение диссеминированного туберкулеза · Острое · Подострое · Хроническое Милиарный туберкулезОстрый гематогенно-диссеминированный туберкулез (милиарный) Острый гематогенно-диссеминированный туберкулёз (милиарный) характеризуется равномерным густым высыпанием мелких, с просяное зерно туберкулезных бугорков в легких. Чаще всего бывает генерализованным с образованием очагов в легких, печени, селезенке, кишечнике, мозговых оболочках. В зависимости от того, какие симптомы преобладают, выделяют: · острый милиарный сепсис · тифоидную форму · легочную форму · менингеальную форму Клиническая картина o Острая форма диссеминированного туберкулеза возникает внезапно, практически без продромального периода. o Сопровождается тяжелыми симптомами интоксикации, гипертермией, тахикардией и одышкой o Аускультация и перкуссия остаются неинформативными o Клиническая картина опережает рентгенологическую картину на 2-6 недели o В крови: увеличение СОЭ, умеренный лейкоцитоз, лимфопения и моноцитоз o В мокроте не всегда присутствуют МБТ o Заболевание часто проявляет себя как лихорадка неясного генеза o Реакция на туберкулин может быть отрицательной (отрицательная анергия) Рентгенологическая картина · При остром гематогенно-диссеминированном туберкулёзе рентгенологические изменения в лёгких на рентгенограмме проявляются через 10-14 дней от начала заболевания · В обоих легких обнаруживаются симметрично расположенные мелкие(1-2мм) однотипные очаги округлой формы с довольно четкими контура · Очаги расположены периваскулярно, в виде цепочки. · Милиарный туберкулез может характеризоваться двусторонней симметричной тотальной мягко- или мелкоочаговой диссеминацией Диссеминированный туберкулез (подострое течение)Для подострого диссеминированного туберкулёза лёгких: Характерно поражение внутридольковых вен и междольковых ветвей лёгочной артерии · Очаги крупные, мягкие и сливаются между собой. · При прогрессировании подострого диссеминированного туберкулёза поражаются альвеолы и бронхи, что приводит к образованию пневмонических фокусов, типа инфильтратов. · При неблагоприятном течении туберкулёзного процесса инфильтраты распадаются и образуются каверны. Клинические проявления:· Начало и течение подострого диссеминированного туберкулёза может разниться. Иногда он начинается остро и протекает с выраженными симптомами интоксикации, температура тела повышается до 38-39 °, появляются потливость, слабость, утомляемость, снижение работоспособности, аппетита, массы тела. · Чаще характерно постепенное начало заболевания. Жалобы усиливаются в течение недель или даже месяцев. У некоторых больных эта форма туберкулёза протекает под маской гриппа, очаговой пневмонии или бронхита с затяжным течением. · Возможно развитие внелёгочных проявлений подострого диссеминированного туберкулёза: поражение гортани, голосовых связок. В таких случаях первыми признаками болезнями являются боль в горле при глотании и охриплость голоса. · Туберкулёзный процесс может локализоваться в почках, костях, суставах, плевре (экссудативный плеврит). · При прогрессировании процесса возникают инфильтраты и формируются каверны, выслушиваются влажные хрипы. Рентгенологическая картина подострого диссеминированного туберкулеза: · Симметричные очаги, преимущественно в верхних и средних отделах лёгких, одинаковые по форме и интенсивности (малая и средняя),размером 5-10 мм,с неровными и размытыми контурами(симптом хлопьев снега). · Инфильтративные фокусы (вследствие вовлечения в процесс альвеол и бронхов) · Наличие множественных или отдельных штампованных каверн · Частое поражение плевры · Наличие сетчатого фиброза |