курСерёг. Показания к протезированию 2 Эндопротезирование тазобедренного сустава 4
 Скачать 0.77 Mb. Скачать 0.77 Mb.
|
СодержаниеПоказания к протезированию 2 Эндопротезирование тазобедренного сустава 4 Грубая посттравматическая деформация таза 9 Эндопротезирование коленного сустава 11 Использование компьютерной навигации в эндопротезировании коленного сустава 14 Эндопротезирование голеностопного сустава 17 Эндопротезирование плечевого сустава 20 Эндопротезирование локтевого сустава 23 Эндопротезирование лучезапястного сустава 26 Эндопротезирование суставов кисти 28 Эндопротезирование суставов стопы. 31 Показания к протезированиюПротез - искусственное приспособление, способное заменить функцию определенного органа. Если протез располагается внутри человеческого тела, то он называется эндопротезом. Эндопротезирование сустава — это операция по замене компонентов сустава имплантантами, которые имеют анатомическую форму здорового сустава и позволяют выполнять весь объём движений. После подобных операций пациент забывает о болях в суставах и возвращается к активной жизни. В центре проводятся операции по эндопротезированию крупных (коленные, тазобедренные, плечевые, локтевые) и мелких (суставы пальцев) суставов. Материалы, из которых изготовляют современные эндопротезы суставов, обладают высокой прочностью и хорошей приживаемостью в организме человека. Поэтому срок их службы составляет в среднем 15-20 лет, а во многих случаях больные пользуются ими до 30 лет. При износе эндопротеза его заменяют новым. Металлические эндопротезы изготовляют из различных нержавеющих стальных сплавов. Они фиксируются к кости с помощью специального цемента, представляющего собой акриловую смолу и сплавы кобальта, хрома. Для изготовления скользящих компонентов эндопротезов, например, головки плечевой или бедренной кости, используют сплавы титана. А для изготовления поверхностей скольжения применяют сверхпрочный полиэтилен и алюмооксидную керамику. Для изготовления протезов используются керамика, металл и особо прочные пластмассы. Эти материалы должны обладать хорошей износостойкостью, а также легко поддаваться обработке, для достижения хорошего сопряжения компонентов протеза. Производство протезов - сложный технологический процесс. Каждый протез проходит многоступенчатый контроль и имеет сертификацию. Операция эндопротезирования применяется при различных заболеваниях и травмах суставного аппарата, которые привели к полной или практически полной потере двигательных функций. К таким болезням суставов относятся:
Абсолютные противопоказания к операции: - заболевания сердечно-сосудистой, бронхиально-легочной системы в стадии декомпенсации; - наличие очага гнойной инфекции (тонзиллиты, кариозные зубы, хронические гаймориты и отиты, гнойничковые заболевания кожи); - психические или нейромышечные расстройства; - активная или латентная инфекция в области сустава давностью менее 3-х месяцев; - незрелость скелета; невозможность передвижения; - полиаллергия; - отсутствие костномозгового канала бедренной кости. - острые заболевания сосудов нижних конечностей (тромбофлебит, тромбоэмболия). Относительные противопоказания: - онкологические заболевания; - хронические соматические заболевания, - печеночная недостаточность, - гормональная остеопатия, - ожирение 3 степени. Операция эндопротезирования бывает полной (тотальной) или неполной (частичной). При частичном эндопротезировании производят замену только изношенных частей сустава, например, головки кости или суставной впадины. Поэтому такую операцию еще называют однополюсным эндопротезированием. В отличие от однополюсного протезирования, при тотальном протезировании производят замену всего сустава на эндопротез. Перед операцией больному проводится тщательное обследование, во время которого определяются показания и противопоказания к проведению хирургического вмешательства, а также производят тщательный подбор необходимого протеза. Чаще всего операции по эндопротезированию суставов проходят без серьезных осложнений и позволяют практически во всех случаях добиться восстановления двигательной активности пациента, а также избавить его от многолетней боли. Эндопротезирование тазобедренного суставаЭндопротезирование тазобедренного сустава - хирургическое вмешательство, целью которого является вернуть подвижный безболезненный сустав, позволяющий вернуться к привычной жизни. 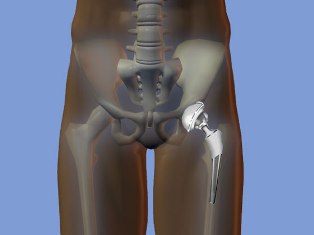 Рис. 1 – Эндопротез тазобедренного сустава Эндопротезирование тазобедренных суставов проводится в Центре современными имплантатами ведущих мировых производителей: - первичное – тотальное, - первичное - поверхностное, - ревизионное (повторное). Современные эндопротезы тазобедренного сустава — сложные технические изделия. Так же, как и нормальный тазобедренный сустав, искусственный состоит из круглой головки и вогнутой впадины, в которой головка и вращается, позволяя осуществить нормальный объем движений. Обычно протез состоит из ножки, головки, чашки и вкладыша. 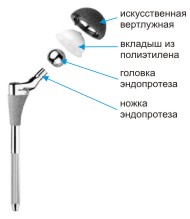 Рис. 2 – Устройство эндопротеза тазобедренного сустава Для каждого конкретного случая подбирается соответствующий протез. Каждый из компонентов имеет свой размерный ряд.  Рис. 3 – Устройство узла трения Узел трения — это то, между какими материалами протеза осуществляется взаимодействие в результате движений в искусственном тазобедренном суставе: головки эндопротеза, надеваемой на конус ножки, и вкладыша суставной впадины. Головка может состоять из метала, либо керамики. Вкладыш может состоять из полиэтилена, метала либо керамики. Тип и качество материалов, применяемых в узлах трения, во многом определяет срок службы эндопротеза. По этому признаку эндопротезы тазобедренного сустава делятся на:  Рис. 4 - Металл-полиэтилен;  Рис. 5 - Керамика-полиэтилен;  Рис. 6 - Керамика-керамика;  Рис. 7 - Металл-металл; Протезы тазобедренного сустава различают по типу фиксации: - эндопротезы цементной фиксации; - эндопротезы безцементной фиксации. В Центре используются современные эндопротезы тазобедренного сустава, хорошо зарекомендовавшие себя в международной практике. Эндопротез тазобедренного сустава укороченной ножкой позволяет выполнить эндопротезирование с меньшим разрушением бедренной кости без снижения надежности фиксаци.   Рис. 8 - Протезирование тазобедренного сустава с помощью индивидуального протеза, изготовленного с помощью 3Д-технологии 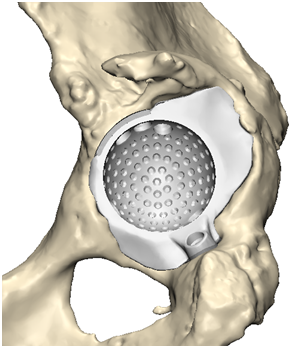 Рис. 9 – Индивидуальный эндопротез тазобедренного сустава В обычных случаях после того, как врач и пациент определились с моделью будущего искусственного сустава, индивидуально подбирается форма и размер уже готового эндопротеза. Для этого пациенту делают специальные рентгеновские снимки, на основании которых происходит компьютерный подбор эндопротеза в обширном банке данных с более чем 40 000 протезов. В наиболее сложных клинических случаях проводится заказ индивидуальных эндопротезов, учитывающих все физиологические особенности пациента. По результатам компьютерного томографического исследования костей таза пациента при помощи современных программ создаются проекты 3D-моделей костей таза. На виртуальной 3D-модели определяются локализация и размеры костных дефектов вертлужной впадины, оценивается качество оставшейся костной ткани. С учётом этих данных разрабатывается индивидуальная ацетабулярная система и планируется расположение винтов, фиксирующих конструкцию. Полученные модели костей таза и индивидуальной ацетабулярной системы выполняются на 3Д-принтере из полимеров. С их помощью проводится планирование наиболее оптимального хода операции. После этого осуществляется изготовление конструкции, обладающей сложнейшей геометрией, с использованием разрешённых для изготовления изделий медицинского назначения в РФ сплавов биоинертного металла – титана, с применением 3Д-печати. Индивидуальная модель тазового компонента полностью замещает дефект костной ткани вертлужной впадины и является полностью безопасной для человеческого организма. Такие протезы ещё более «близки» организму, чем конструкции серийного производства, максимально функциональны, комфортны и долговечны. Данная методика используется в ведущих клиниках мира, позволяет добиться скорейшей остеоинтеграции и восстановить опорную способность оперированной конечности с первых дней после операции. Тотальное эндопротезирование тазобедренного сустава с использованием индивидуального титанового имплантата российского производства с использованием компьютерного предоперационного моделирования на основе компьютерной томографии при помощи печати на 3D-принтере освоено и успешно применяется в травматолого-ортопедическом отделении №3 нашего центра с 2016 года. Грубая посттравматическая деформация таза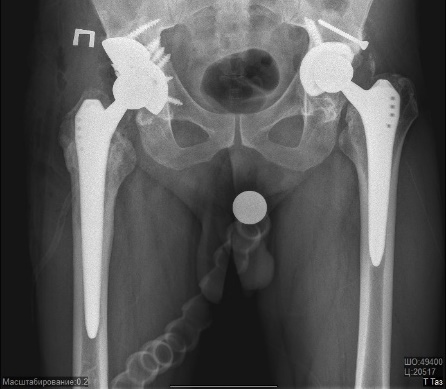 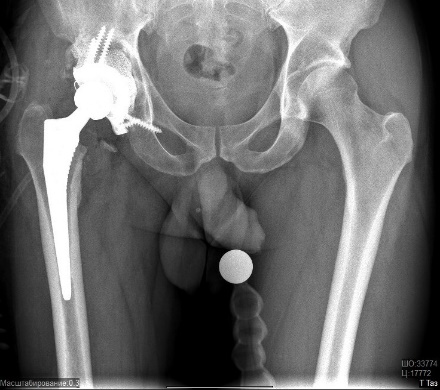 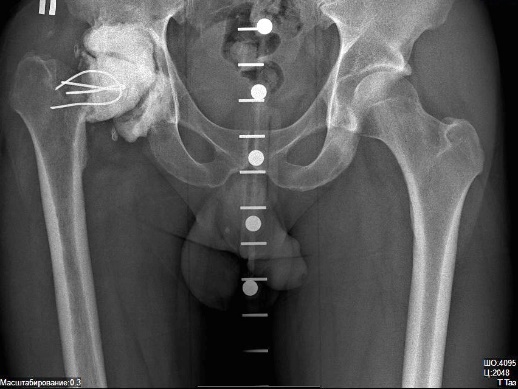 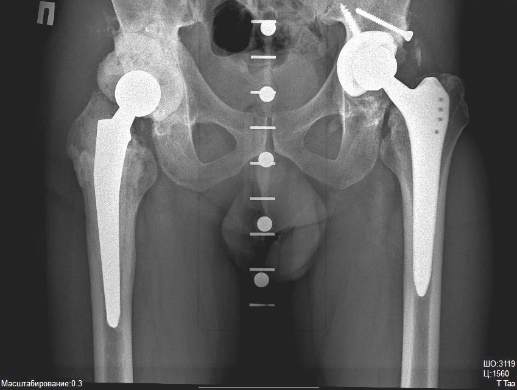 Рис. 10 – Грубая посттравматическая деформация таза Показания к использованию методики: грубая посттравматическая деформация таза. Необходима консультация врача. Операция по замене тазобедренного сустава протезом является сложной высокотехнологической процедурой. Поэтому большое значение имеет предоперационное обследование пациента, подбор адекватного для каждого конкретного случая типа эндопротеза, а также четкое соблюдение рекомендаций после операции. Во время консультации врач определить показания и противопоказания к эндопротезированию сустава, проведет необходимые исследования и подбор соответствующего протеза. Рентгенологическое исследование позволит выяснить степень изношенности сустава, сделать необходимые измерения. Вас обязательно предупредят о возможных рисках и осложнениях операции. К осложнениям операции можно отнести следующие:
До операции пациент проходит полное клиническое обследование (сдача анализов, консультации специалистов, осмотр анестезиолога). Госпитализация пациента за 1-2 дня до операции. В стандартных случаях имплантация искусственного сустава длиться 1-2 часа. В ходе операции разрушенный болезнью тазобедренный сустав безвозвратно удаляется из организма. После этого на его место устанавливается эндопротез. Хирург выполняет удаление головки и шейки бедренной кости, а на их место фиксируются детали эндопротеза (головка и бедренная ножка). Вертлужная впадина рассверливается, а на ее место вставляется искусственная впадина, которая закрепляется при помощи шурупов или цемента. После проверки функции конечности операционная рана ушивается послойно. Для удаления крови, которая может скапливаться в ране после операции, на боковой поверхности бедра устанавливается силиконовая трубка-дренаж. При поверхностном протезировании врач "обтачивает" поверхности костей составляющих тазобедренный сустав, а затем одевает на них эндооротез по принципу, напоминающему "коронку" зубного врача. Во время операции проводятся мероприятия по профилактике инфекционных осложнений, при необходимости восполнение кровопотери, дренирование раны с целью профилактики скопления крови. После операции. В послеоперационном периоде продолжается введение антибиотиков, обезболивающих средств, симптоматическое лечение. Между ногами укладывается валик, удерживающий оперированную конечность в правильном положении. Активизация в постели разрешается уже на 1е сутки после операции. Со второго дня можно присаживаться в постели, начинать статические упражнения для мышц конечности, выполнять дыхательную гимнастику. Ходьба с дозированной нагрузкой на оперированную конечность и дополнительной опорой (костыли, манеж) возможна уже на 3 сутки. Швы снимают на 10- 12 сутки. Выписка производится через 10-12 дней после операции. Следует продолжать реабилитационные мероприятия, строго соблюдая рекомендации оперировавшего хирурга. При необходимости возможна госпитализация в реабилитационный центр для восстановления под руководством специалистов - реабилитологов. Ограничения в физической нагрузке на оперированную конечность следует соблюдать в течении 6-8 недель от операции, в течении этого времени рекомендуется использование дополнительной опоры. Эндопротезирование коленного суставаЭндопротезирование коленного сустава. - очень точное хирургическое вмешательство, цель которого - вернуть вам подвижный безболезненный сустав, позволяющий вернуться к привычной жизни. Эндопротезирование коленных суставов необходимо тогда, когда разрушение коленей настолько велико, что вмешательство, сохраняющее сустав, больше не имеет смысла. 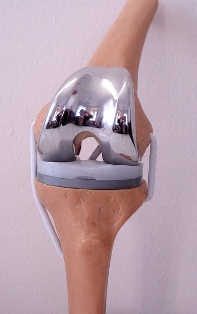 Рис. 11 – Эндопротез коленного сустава В центре проводится первичное (тотальное и однополюсное) и повторное (ревизионное) эндопротезирование коленного сустава. Так же, как и обычный коленный сустав, искусственный в точности повторяет элементы нормального сустава, позволяя осуществить необходимый объем движений. Для каждого конкретного случая подбирается соответствующий протез. Эндопротезирование коленных суставов проводится в Центре современными имплантатами ведущих мировых производителей. При дегенеративно-дистрофическом поражении только одного из мыщелков коленного сустава (медиального или латерального) и сохранности связочного аппарата альтернативой является одномыщелковое эндопротезирование коленного сустава для замены одного компонента коленного сустава. Одномыщелковые протезы (полу протезы), какими бы они ни были: медиальными, латеральными или феморо-пателлярными - заменяют хрящ поврежденного отдела, не затрагивая связки и требуют незначительной костной резекции. Одномыщелковое эндопроетзирование позволяет максимально сохранить собственную костную ткань пациента и большую часть естественного сустава (связки, хрящи, мышцы). При этом сохраняются природные геометрические соотношения, что позволяет избежать разницы в длине нижних конечностей, искусственный сустав вызывает естественные ощущения движения. Нагрузка на кость остается без изменений, что сохраняет нормальную структуру костной ткани и предотвращает развитие остеопороза. В связи с тем, что при этом методе доступ осуществляется через относительно маленький разрез (7,5–10 см), при котором не повреждаются мышцы, контролирующие коленный сустав, осуществляется только замена хряща поврежденного отдела, не затрагивая внутренние связки, с незначительной костной резекцией, реабилитация проходит быстрее, сроки госпитализации короче и возвращение к нормальной жизни более скорое, чем после тотального эндопротезирования коленного сустава.  Рис. 12 – Одномыщелковый протез При развитом артрозе коленного сустава, так же как при ревматоидных артритах, проводится тотальное эндопротезирование коленного сустава. Людям с активным образом жизни, с хорошо сбалансированными связками и без явлений остеопроза показаны тотальные протезы на подвижной платформе, которые заменяют хрящ полностью, не нарушая в тоже время физиологию колена и его связок. В эндопротезах с подвижной платформой полиэтиленовый вкладыш движется по тибиальному плато. Вставка по форме максимально повторяет форму бедренного компонента. При этом скольжение и вращением происходит за счет движения вкладыша вперед-назад и/или его вращения. Перераспределение нагрузок на полиэтиленовый вкладыш приводит к уменьшению его износа. По сути, подвижный вкладыш выполняет функцию менисков в нормальном коленном суставе, что позволяет более точно воспроизвести траекторию движения и увеличить его объем, максимально приближая к нормальному.  Рис. 13 – Эндопротез с подвижной платформой При значительных деформациях сустава или при повреждениях связок, при необходимости ревизионных оперативных вмешательств применяют шарнирные тотальные эндопротезы коленного сустава, которые полностью заменяют коленный сустав. При запущенных стадиях артроза, сопровождающегося значительным разрушением костной ткани и несостоятельностью связочного аппарата, показано применение связанных эндопротезов. Техническая особенность конструкции заключается в наличии механических стабилизаторов, выполняющих роль связок коленного сустава.  Рис. 14 – Связанный эндопротез Использование компьютерной навигации в эндопротезировании коленного суставаВ ряде случаев эндопротезирование коленного сустава выполняется с использованием компьютерной навигационной системы, позволяющей учесть множество нюансов, которые впоследствии могут значительно повлиять на результат: уровень костных резекций, расположение компонентов эндопротеза, баланс мягких тканей и др., и имплантировать протез с максимальной точностью. Компьютер строит индивидуальную модель конечности каждого отдельного пациента. С помощью компьютерной навигации хирург может осуществлять манипуляции с точностью до 0,1 мм и 0,1 градуса, что значительно увеличить срок работы эндопротеза. 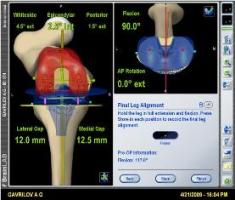  Рис. 15 – Использование компьютерной навигации Использование компьютерной навигации при проведении операций по эндопротезированию позволяет добиться следующих результатов:
К осложнениям операции можно отнести следующие: - инфекция в области операции; - кровопотеря во время операции или после нее; - тромбоэмболия (закупорка сосуда тромбом). Во время консультации врач определит показания и противопоказания к эндопротезированию сустава, проведет необходимые исследования и подбор соответствующего протеза. Рентгенологическое исследование позволит выяснить степень изношенности сустава, сделать необходимые измерения. Вас обязательно предупредят о возможных рисках и осложнениях операции. К осложнениям операции можно отнести следующие: - инфекция в области операции; - кровопотеря во время операции или после нее; - тромбоэмболия (закупорка сосуда тромбом). До операции пациент проходит полное клиническое обследование (сдача анализов, консультации специалистов, осмотр анестезиолога). Госпитализация пациента за 1-2 дня до операции. Операция. В стандартных случаях имплантация искусственного сустава длиться 1,5-2 часа. В ходе операции, после вскрытия капсулы коленного сустава и обнажения суставных поверхностей костей, выполняется частичное удаление костной ткани. Удаляется также задняя поверхность надколенника (коленной чашечки). При этом связочные структуры сустава (боковые и крестовидные связки) остаются незатронутыми. Для улучшения функции коленного сустава, хирург может восстановить целостность связок, укрепляющих коленный сустав. Далее на подготовленные поверхности костей, образующих коленный сустав, устанавливаются искусственные прокладки. Форма прокладок эндопротеза повторяет форму суставных поверхностей коленного сустава, поэтому объём движений в протезированном суставе примерно такой же, как в нормально функционирующем коленном суставе. В заключение операции, перед наложением швов, в рану устанавливается дренаж, по которому будет происходить отток раневого содержимого (кровь, экссудат После окончания операции пациент переводится в отделение анестезиологии и реанимации. В послеоперационном периоде продолжается введение антибиотиков, обезболивающих средств, симптоматическое лечение. Активизация в постели разрешается уже на 1е сутки после операции. Со второго дня можно присаживаться в постели, начинать статические упражнения для мышц конечности, выполнять дыхательную гимнастику. Ходьба с дозированной нагрузкой на оперированную конечность и дополнительной опорой (костыли, манеж) возможна уже с 3х суток. Упражнения очень важны и снижают риск таких осложнений, как тромбозы и т.д. позднее следует интенсивная лечебная гимнастика, которая способствует укреплению мышц и улучшению подвижности. Швы снимают на 10-12 сутки. Выписка производится через 10-12 дней после операции. Следует продолжать реабилитационные мероприятия, строго соблюдая рекомендации оперировавшего хирурга. При необходимости возможна госпитализация в реабилитационное отделение для восстановления под руководством специалистов - реабилитологов. Эндопротезирование голеностопного суставаГоленостопный сустав состоит из двух берцовых и таранной кости, коллатеральных связок, суставной капсулы и дистального межберцового соединения, окружённого мышцами и сухожилиями. Он представляет собой сложное анатомо - функциональное образование, выдерживающее значительные нагрузки. Его повреждения относятся к числу наиболее частых травм опорно - двигательного аппарата, занимая в зависимости от времени года 1 - 2 место среди травм крупных суставов. 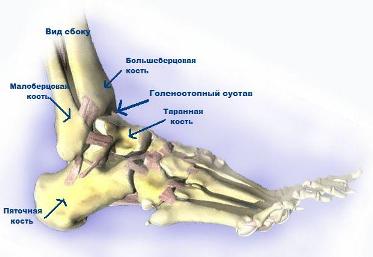 Рис. 16 – Строение голеностопного сустава Эндопротезирование голеностопного сустава - замена суставных поверхностей голеностопного сустава на искусственный. Это высокотехнологичная операция, которая выполняется для улучшения подвижности в суставе: восстановления разгибания и сгибания в суставе, достигаемых за счет уменьшения болевых ощущений и восстановления анатомически правильного соотношения частей сустава. Обычно выполняется у людей с низкой физической активностью и у пациентов пожилого возраста. Показания для выполнения операции – артрозы и артриты, сопровождающиеся болью и нарушением функции голеностопного сустава:
Противопоказаниями к эндопротезированию голеностопного сустава являются:
В чем заключается операция эндопротезирование голеностопного сустава? Операцию проводят под спинномозговой анестезией. Производится разрез по передней поверхности голеностопного сустава, иссекаются воспаленные ткани (синовектомия – при ревматических поражениях суставов), экономно иссекается хрящ с субхондральным слоем кости. Устанавливаются компоненты эндопротеза, покрытыми полимерным материалом на большеберцовую кость, таранную кости и устанавливается полиэтиленовый вкладыш. Полимерный материал имеет низкий коэффициент трения, обеспечивает скольжение суставных поверхностей, являясь компенсатором тангенциальных, паразитарных напряжений, воздействующих на границе кость - металл при эксплуатации эндопротеза и расшатывающих его. Операционный разрез ушивается. 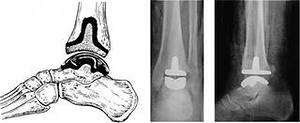 Рис. 17 – Установленный эндопротез голеностопного сустава После операции: накладывается гипс или брейс для покоя на 1,5-2 месяца. После спадания отека и уменьшения болевого синдрома пациентам можно ходить с постепенным увеличением нагрузки. Для большинства пациентов главную проблему представляет восстановление активных и пассивных движений по тыльному сгибанию стопы. Трудности восстановления тыльного сгибания стопы являются общей проблемой при полном протезировании голеностопного сустава и не связаны с применением протеза какой-либо определенной конструкции. Для преодоления стремления ходить с вывернутой кнаружи стопой многим пациентам требуется помощь физиотерапевта. Эндопротезирование плечевого суставаЭндопротезирование плечевого сустава является эффективным и часто единственным способом восстановления утраченной функции конечности. В результате этой операции восстанавливаются все функции плечевого сустава и исчезают боли в плече. 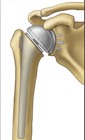 Рис. 18 – Плечевой сустав Для каждого конкретного случая подбирается соответствующий протез. В зависимости от того какая часть сустава заменяется, эндопротезы плечевого сустава бывают тотальные и однополюсные. Однополюсные протезы — это импланты, с помощью которых замещается только один элемент сустава, как правило, это головка плечевой кости. 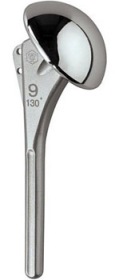 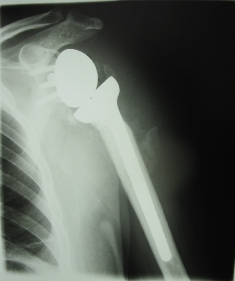 Рис. 19 – Установленный однополюсной эндопротез плечевого сустава Тотальное эндопротезирование плечевого сустава подразумевает замену всех элементов сустава, т.е. головки плечевой кости, и суставной впадины лопатки. Конструкция протеза состоит из головки, шейки и сегмента диафиза разных видов и размеров. Имеются протезы диафиза для цементированного или безцементного закрепления. Консультация. Во время консультации врач определить показания и противопоказания к эндопротезированию сустава, проведет необходимые исследования и подбор соответствующего протеза. Рентгенологическое исследование позволит выяснить степень изношенности сустава, сделать необходимые измерения. Вас обязательно предупредят о возможных рисках и осложнениях операции. К осложнениям операции можно отнести следующие: - инфекция в области операции; - кровопотеря во время операции или после нее; - тромбоэмболия (закупорка сосуда тромбом); - вывих протеза, что потребует увеличения сроков лечения. До операции пациент проходит полное клиническое обследование (сдача анализов, консультации специалистов, осмотр анестезиолога). Госпитализация пациента за 1-2 дня до операции. В стандартных случаях имплантация искусственного сустава длиться 1-2 часа. Во время операции проводятся мероприятия по профилактике инфекционных осложнений, при необходимости восполнение кровопотери, дренирование раны с целью профилактики скопления крови. В послеоперационном периоде продолжается введение антибиотиков, обезболивающих средств, симптоматическое лечение. Проводится фиксация верхней конечности на косыночной повязке. Реабилитация в стационаре. Активизация на 1е сутки после операции. Со второго дня можно начинать статические упражнения для мышц рук. В течение первой недели после операции рукой, в которую был имплантирован протез, можно выполнять только пассивные движения (не произвольные, а с помощью методиста по лечебной физкультуре или здоровой руки). Затем пациенту разрешаются активные движения, но с поддержкой здоровой рукой. С 15-18 дня после операции можно начинать выполнять активные движения с небольшой нагрузкой. Использование аппарата Artromot и специального комплекса упражнений позволяет достичь к выписке значительного объема движений. Проводится физиотерапевтическое лечение. Швы снимают на 10-12 сутки. Выписка производится через 10-12 дней после операции. Следует продолжать реабилитационные мероприятия, строго соблюдая рекомендации оперировавшего хирурга. При необходимости возможна госпитализация в реабилитационное отделение для восстановления под руководством специалистов - реабилитологов. В первые 3 недели после операции рекомендуется ношение косыночной повязки или плечевого бандажа. Ограничения в физической нагрузке на оперированную конечность следует соблюдать в течении 4-6 недель от операции. Эндопротезирование локтевого суставаЭндопротезирование локтевого сустава пока осуществляют довольно редко и не потому, что этот сустав поражается реже других, а вследствие чрезвычайной сложности его строения и функции, что крайне затрудняет создание искусственных аналогов. 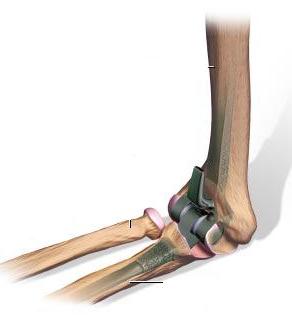 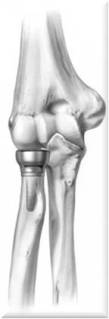 Рис. 20 – Тотальный эндопротез локтевого сустава Тотальный эндопротез локтевого сустава содержит локтевую и плечевую части. Локтевая часть включает ножку в виде цилиндрического стержня с продольными канавками и суставный компонент, который соединен с ножкой по внутреннему конусу, плечевая часть включает ножку в виде цилиндрического стержня с продольными канавками, переходную вилку, соединенную с ножкой по внутреннему конусу, и полиэтиленовую головку, которая соединена с вилкой при помощи пазов. Ножки плечевой и локтевой частей за счет наклона своих осей относительно оси вращения суставного компонента ориентированы в вальгусном положении. Ножка плечевой части смещена максимально кнутри относительно оси вращения суставного компонента. Эндопротез локтевого сустава может иметь механическую или цементную фиксацию. Эндопротезирование только головки лучевой кости показано при значительном ее разрушении у лиц молодого возраста.    Рис. 21 – Биполярный имплантат цементной фиксации, состоящий из головки и ножки Эндопротез головки лучевой кости двухкомпонентный цементной или безцементной фиксации Какой вид протеза подходит больному в каждой конкретной ситуации решает врач-травматолог-ортопед. Для этого делаются рентгеновские снимки в разных проекциях, позволяющие не только оценить степень разрушения сустава, но и провести необходимые измерения для правильного выбора протеза. Перед операцией имплантации искусственного локтевого сустава пациент обязательно проходит полное медицинское обследование, включающее в себя различные лабораторные и инструментальные методы, а также консультируется "узкими" специалистами (кардиологом, неврологом, эндокринологом и т.д.). При выявлении у пациента острой патологии или обострения хронического соматического заболевания операция эндопротезирования откладывается, а больной проходит курс лечения. Эндопротезы локтевого сустава могут быть разделены на две группы: 1) несвязанные эндопротезы, замещающие часть суставной поверхности или всю суставную поверхность костей, составляющих сустав, при целости связочных структур, обеспечивающих стабильность сустава; 2) связанные эндопротезы с интерпозицией между плечевой и локтевой костями шарнирного компонента, обладающего угловой и ротационной устойчивостью (шарнирные или «петлевые» эндопротезы). Операция эндопротезирования локтевого сустава в стандартных случаях длится около 1 часа. Во время операции производят резекцию костей, образующих локтевой сустав и с помощью специальных медицинских инструментов высверливают в каналах плечевой и локтевой костей ложе для ножек протеза, которые закрепляются с помощью специального костного цемента или просто вбиваются в подготовленные отверстия. Профилактика инфекционных осложнений и тромбоэмболии начинается в предоперационном периоде и продолжается в послеоперационном периоде. Эндопротезирование лучезапястного суставаЭндопротезирование лучезапястного сустава. Полное эндопротезирование лучезапястного сустава выполняется для улучшения подвижности в суставе и уменьшения выраженности болевого симптома при различных дегенеративно-дистрофических заболеваниях. Обычно эту операцию делают людям среднего и старшего возраста, имеющим не высокую степень физической активности. Но если хирург считает, что операция эндопротезирования лучезапястного сустава обладает преимуществами, перевешивающими ее риск, то она может быть выполнена и у молодых людей, но при условии, что можно будет обеспечить снижение нагрузки, приходящейся на лучевой сустав. То же самое можно сказать и относительно пациентов, для которых восстановление подвижности лучезапястного сустава окажет значительное позитивное воздействие на качество жизни. 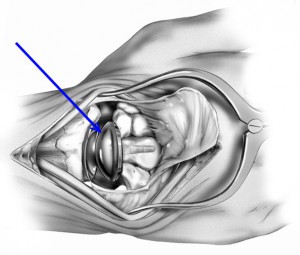 Рис. 22 – Установленный эндопротез лучезапястного сустава Если пациенту планируется произвести эндопротезирование не только лучезапястного сустава, но и какого- либо другого опорного сустава, например коленного или тазобедренного, то сначала выполняют протезирование этих крупных суставов, а уже потом проводят имплантацию лучезапястного сустава. Современные эндопротезы лучезапястного сустава позволяют воспроизводить движения в двух плоскостях, также как их совершает здоровый сустав. Такая механика движений эндопротеза возможна благодаря его точной анатомической конфигурации. Фиксация деталей лучезапястного эндопротеза осуществляется только с помощью специального костного клея.  Рис. 23 – Эндопротез лучезапястного сустава Противопоказаниями для выполнения этой операции являются: - Острые или хронические соматические заболевания в фазе обострения; - Остеопороз, приводящий к значительной разреженности костной ткани и делающий не возможным фиксацию протеза; - Паралич верхней конечности; - Выраженная недостаточность функции сухожилий мышц-разгибателей кисти; Пациентам, у которых поражение лучезапястного сустава встречается изолированно от поражений других суставов, нет ярко выраженной необходимости в сохранении подвижности кисти в области запястья, а также, если нельзя исключить значительные нагрузки на сустав, вместо эндопротезирования лучше произвести операцию артродеза, обеспечивающую быстрое наступление анкилоза и тем самым прекращения болевого синдрома. Существует ряд факторов повышающих риск развития побочных эффектов после имплантации эндопротеза лучезапястного сустава. К ним можно отнести: активные занятия физической культурой, ручной труд, нарушения обмена веществ, остеопороз, склонность к падениям, инфекционные, аутоиммунные и аллергические заболевания. Эндопротезирование суставов кистиЭндопротезирование суставов кисти. Эндопротезирование межфаланговых суставов пальцев и пястнофаланговых суставов кисти возвращает пациентов к привычному образу жизни, дает возможность заниматься любимой работой, избавляет от многолетней боли. Как и для любой другой операции для эндопротезирования суставов пальцев существуют противопоказания. К ним относятся: - Системные или местные заболевания в стадии обострения; - Остеопороз или выраженная деструкция костей, исключающая возможность надежного фиксирования эндопротеза; - Атрофия мышц пораженного пальца; - Нарушения кровоснабжения пальцев; - Открытые зоны роста кости; - Высокая физическая активность пациента; - Отказ пациента выполнять предписания лечащего врача. Воздерживаются от установки имплантата, если нельзя исключить повышенную нагрузку на сустав. Так как в подобном случае, вопреки ожиданиям пациентов, операция не окажется достаточно эффективной, также со временем могут усилиться боли, деформация и нестабильность сустава. Межфаланговые эндопротезы предназначены как для цементной, так и для безцементной фиксации. Рис. 24 – Межфаланговый сустав пальцев кисти  Рис. 25 – Пястно-фаланговый сустав пальцев кисти  Рис. 26 – Эндопротез пястно-фаланговых и проксимальных межфаланговых суставов Необходимое условие успешного эндопротезирования при посттравматических деформациях - последовательное восстановление всех поврежденных структур. В случае выраженных рубцовых изменений кожных покровов, на первом этапе проводят их полноценное восстановление одним из методов кожной пластики. При наличии вывиха, девиации проводится коррекция элементов костного остова с помощью аппарата внешней фиксации, позволяющего восстановить правильные анатомические взаимоотношения, сохранить и полноценно использовать сохранившиеся костные фрагменты и создать запас мягких тканей в области поврежденного сустава. Для восстановления функции суставов пальцев при посттравматических деформациях проводится двухэтапное эндопротезирование. Первый этап - восстановление нормальной длины пальца, устранение имеющегося вывиха или подвывиха с помощью аппарата внешней фиксации. Второй этап - эндопротезирование. Делают волнообразный или дугообразный разрез по тыльно-боковой поверхности сустава. Производят продольный разрез капсулы сустава. Распатором поднадкостнично выделяют концы сочленяющихся фаланг или фаланги и пястной кости. Резецируют головку проксимальной и основание средней фаланг в случае эндопротезирования проксимального межфалангового сустава или головку пястной кости и основание основной фаланги -в случае эндопротезирования пястно-фалангового сустава. Внедряют эндопротез в расширенные костномозговые каналы. Эндопротезирование суставов стопы.В результате различных заболеваний ревматической природы, а также как одно из проявлений плоскостопия, может возникать деформирующий артроз, вывих или ригидность в плюснефаланговых суставах стопы. Это приводит к ограничению движений и болям в области пальцев. Как самостоятельная операция или как этап коррекции плоскостопия, в Центре выполняется уникальная операция — эндопротезирование плюснефаланговых суставов. Применяются самые современные эндопротезы производства ведущих зарубежных медицинских компаний. 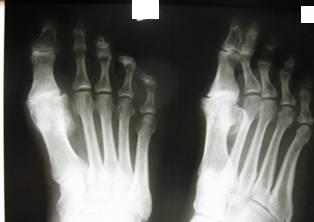 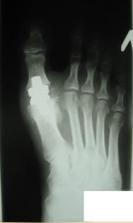 Рис. 27 - Эндопротезирование первого плюснефалангового сустава стопы керамическим эндопротезом Операция выполняется из небольшого доступа. Первым этапом осуществляется резекция проксимальной суставной поверхности основной фаланги первого пальца. После этого выполняется краевая медиальная резекция головки первой плюсневой кости. После подготовки костного ложа под эндопротез выполняется установка плюсневого компонента, поверхность которого имеет особую пористую микроструктуру для развития остеоинтеграции. Вмешательство малотравматично, не сопровождается кровопотерей, практически отсутствует болевой синдром. В раннем послеоперационном периоде принципиально важна ранняя функция сустава в сочетании с относительно поздней нагрузкой (через 1–1,5 мес. после операции). Для этого пациентам рекомендовалось ношение специальной обуви, разработанной для случаев реконструкции переднего отдела стопы. Это оригинальный ботинок Барука. Гипсовая иммобилизация не требуется, пациент может передвигаться со следующего дня после операции без помощи костылей. В результате исчезают боли, восстанавливается объем движений и исправляется деформация пальцев. |
