Практикум по ОМЗ. Практикум по основам медицинских знаний. Для студентов всех факультетов вгпу. Волгоград 2004. 88 с
 Скачать 1.19 Mb. Скачать 1.19 Mb.
|
|
Транспортная иммобилизация при повреждениях нижних конечностей. Наилучшая иммобилизация при переломах бедра достигается путём наложения специальных транспортных шин, в которых фиксация сочетается с одновременным вытяжением конечности. С этой целью чаще всего применяют транспортную шину Дитерихса. Она состоит из двух раздвижных деревянных шин: более короткая — для внутренней, а более длинная — для наружной поверхности бедра. Верхние концы шины имеют лопатообразные расширения (надкостыльники) для упора в подмышечной впадине и в паховой области. На короткой шине при помощи шарниров крепится поперечная дощечка с центральным круглым отверстием для пропускания закрутки и боковым отверстием для закрепления наружной шины. Кроме того, шина Дитерихса имеет деревянную подошву с двумя боковыми металлическими скобками, через которые пропускают нижние концы внутренней и наружной шин. К подошве прикрепляется шнур с закруткой, предназначенные для вытяжения. При наложении шины следует: — придать поврежденной конечности среднее физиологическое положение; — 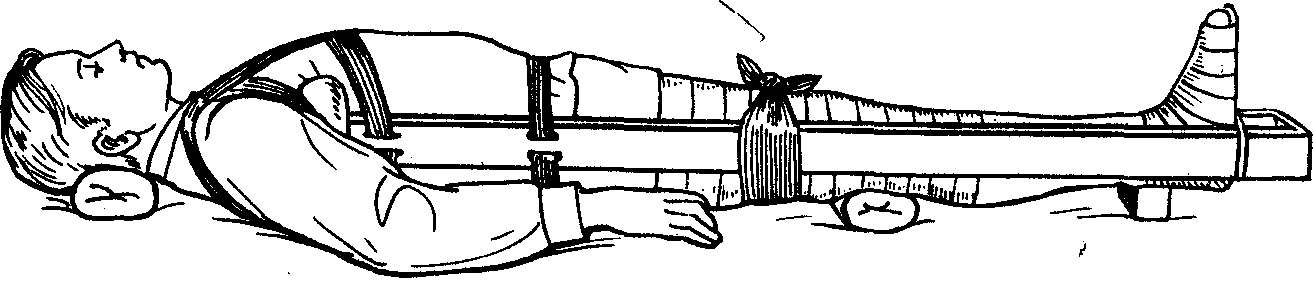 подготовить шину; надкостыльники обернуть ватой и укрепить ее бинтом; — положить ватно-марлевые подушечки в подмышечную впадину, над лодыжками, мыщелками и большим вертелом; — прибинтовать подошву шины к стопе; — наружную шину наложить на наружную поверхность туловища, бедра и голени от подмышечной впадины; нижний конец шины провести через наружную скобку подошвы так, чтобы ее конец заходил за край подошвы на 10—15 см; — внутреннюю шину наложить на внутреннюю поверхность бедра и голени (от паховой складки), провести нижний конец через внутреннюю скобу подошвы так, чтобы шина была на расстоянии 10—15 см от ее края; — соединить обе шины поперечной планкой; — прибинтовать шину к туловищу в области грудной клетки, таза, а также бедра и голени; — провести закрутку через отверстие в поперечной планке и закрутить ее до упора; — ввести обезболивающее средство;
П  ри отсутствии шины Дитерихса иммобилизацию конечности при переломах бедра производят при помощи 2 – 3 лестничных шин Крамера, концы которых прочно связывают или используют подручный материал. Такую удлинённую шину первоначально накладывают от подкрыльцовой впадины по наружной (боковой) поверхности туловища и нижней конечности до подошвенной поверхности стопы, где делают два угловых изгиба шины (в виде подковы) и далее укладывают её по внутренней поверхности пострадавшей конечности, доводя её до промежности. Дополнительно укладывают ещё одну шину Крамера по задней поверхности бедра от пальцев стопы до лопатки. Наложенные шины закрепляют путём плотного прибинтования их к нижней конечности и туловищу. ри отсутствии шины Дитерихса иммобилизацию конечности при переломах бедра производят при помощи 2 – 3 лестничных шин Крамера, концы которых прочно связывают или используют подручный материал. Такую удлинённую шину первоначально накладывают от подкрыльцовой впадины по наружной (боковой) поверхности туловища и нижней конечности до подошвенной поверхности стопы, где делают два угловых изгиба шины (в виде подковы) и далее укладывают её по внутренней поверхности пострадавшей конечности, доводя её до промежности. Дополнительно укладывают ещё одну шину Крамера по задней поверхности бедра от пальцев стопы до лопатки. Наложенные шины закрепляют путём плотного прибинтования их к нижней конечности и туловищу.При переломе костей голени: — 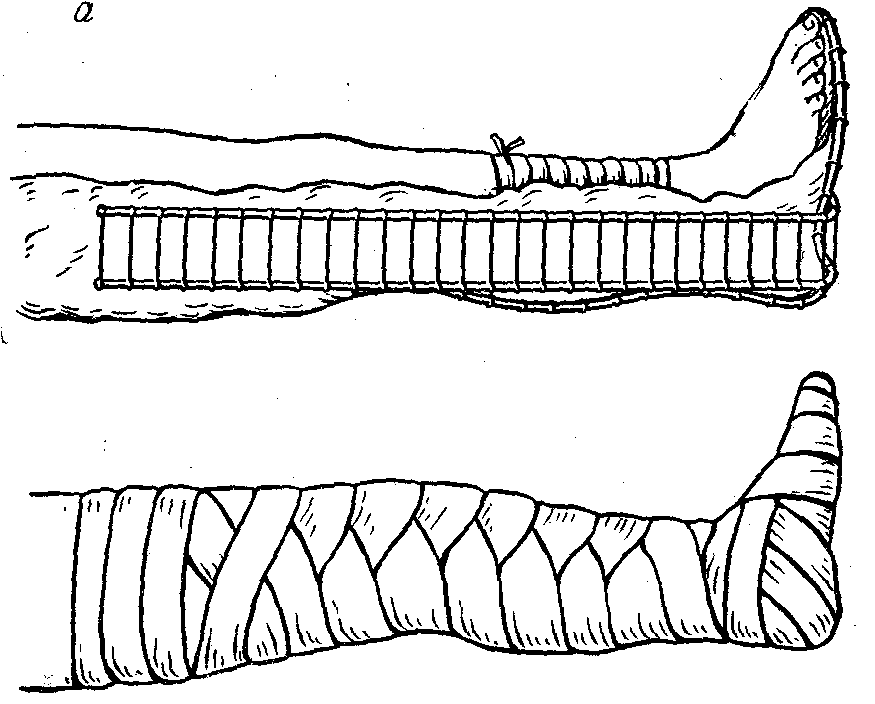 произвести подгонку трех шин Крамера по здоровой конечности (две шины накладывают на внутреннюю и наружную поверхности нижней конечности от верхней трети бедра до стопы, третью — от верхней трети бедра до кончиков пальцев по задней поверхности, а конец ее сгибают подковой для охвата стопы);
— наложить шины поверх одежды так, чтобы были фиксированы коленный и голеностопный суставы; — прибинтовать шину к поврежденной конечности; — ввести обезболивающее средство; — эвакуировать больного в горизонтальном положении. Иммобилизация при переломах стопы. Шину Крамера или сетчатую шину перегибают под прямым углом, изгибают по контурам задней поверхности голени и по возможности придают ей форму желоба. Длина шины – от верхней трети голени до концов пальцев стопы. В желоб кладут ватную подстилку. Шину прибинтовывают к повреждённой ноге по её задней и подошвенной поверхности. Иммобилизация костных повреждений таза — задача трудная, так как даже непроизвольные движения нижних конечностей могут вызвать смещение отломков. Для иммобилизации при повреждении таза пострадавшего укладывают на спину на жесткие носилки, придав ему положение с полусогнутыми и слегка разведенными конечностями (под коленные суставы положить скатанную в валик одежду или свёрнутое одеяло), что позволяет расслабить мышцы и уменьшает боли. Насильственное приведение или отведение бёдер производить не следует – им придают наиболее удобное для пострадавшего положение т. н. «положение лягушки». Желательно умеренно стянуть таз широкой (20 см – 30 см) полосой ткани. ОСНОВЫ СЕРДЕЧНО-ЛЕГОЧНОЙ РЕАНИМАЦИИ. Учебная цель:
Материальное оснащение класса:
После изучения темы студент должен знать: – классификацию и основные клинические проявления терминальных состояний; – клинические симптомы острой дыхательной и острой сердечно-сосудистой недостаточности; – признаки клинической и биологической смерти; – объем и очередность мер первой медицинской помощи при терминальных состояниях, явлениях клинической смерти, коллапсе, шоке, обмороке, при поражении электрическим током и утоплении. После проведения практического занятия студент должен уметь: – по клиническим признакам заподозрить развитие терминальных состояний; – выявлять признаки острой дыхательной и сердечной недостаточности и оказывать первую медицинскую помощь; – организовать транспортировку больных с острыми нарушениями дыхания и сердечной деятельности, перенесших клиническую смерть, в стационар. Острые расстройства дыхания и кровообращения являются основной причиной смерти при несчастном случае, сердечном приступе или тяжёлой травме. Природой определён строгий «лимит времени» для жизни пострадавшего с тяжёлыми нарушениями жизненных функций. Остановка сердца и прекращение дыхания еще не означает наступления необратимой биологической смерти. Ей предшествует клиническая смерть продолжительностью 3 – 5 мин, когда в случае принятия экстренных мер еще можно восстановить дыхание и кровообращение. Мероприятия по оживлению должны быть начаты без промедления, всем больным и пострадавшим, у которых клиническая смерть наступила внезапно, неожиданно. Начатые вовремя мероприятия по оживлению могут привести к полному восстановлению всех функций организма, включая сознание. Напротив, по истечению указанного выше периода, мероприятия по оживлению могут восстановить сердечную деятельность и дыхание, но не восстановят функцию клеток коры головного мозга – сознание. В этих случаях наступает «смерть мозга», социальная смерть. Противопоказаниями к оживлению являются также наличие у пострадавшего симптомов биологической смерти (трупные пятно и трупное окоченение). Искусственное поддержание и восстановление функций жизненно важных органов, в первую очередь сердца и легких, называется реанимацией (оживлением). Важнейшим условием успешного оживления организма является своевременное выяснение признаков клинической смерти: потери сознания, остановки дыхания, отсутствия пульса на сонной или бедренной артерии, расширения зрачков и отсутствия их реакции на свет, синюшный или серо-пепельный цвет лица.
Время для установления диагноза клинической смерти должно быть максимально коротким. Сердечно-легочная реанимация состоит из последовательных этапов: А. Восстановления проходимости дыхательных путей. В. Искусственной вентиляции легких. С. Искусственного поддержания кровообращения (наружный массаж сердца). D. Введения медикаментозных средств, записи электрокардиограммы, дефибрилляции. E. Интенсивной терапии в послереанимационном периоде, направленной на поддержание и стабилизацию жизненно важных функций организма. Первые три этапа могут быть проведены немедицинским персоналом, имеющим соответствующие навыки. Четвертый и пятый этапы осуществляют главным образом врачи специализированных служб скорой медицинской помощи и отделений анестезиологии-реанимации. Рассмотрим указанные этапы. А. Восстановление проходимости дыхательных путей. Это первый важный этап, без которого немыслимо осуществить эффективную сердечно-легочную реанимацию. Однако следует помнить, что чем быстрее он пройдет, тем больше шансов на успех. Наиболее частой причиной закрытия дыхательных путей у больных или пострадавших, находящихся без сознания, является западение корня языка и нижней челюсти вследствие расслабления всех мышц, поддерживающих нижнюю челюсть. Мышцы свисают, и корень языка блокирует вход в гортань. Чаще это возникает при положении больного на спине, так как выдох в этих случаях свободен, а вдох невозможен, несмотря на усилия мышц груди и живота. Объем воздуха в легких прогрессивно уменьшается, нарастает его разрежение в дыхательных путях, и язык «присасывается», западая в р 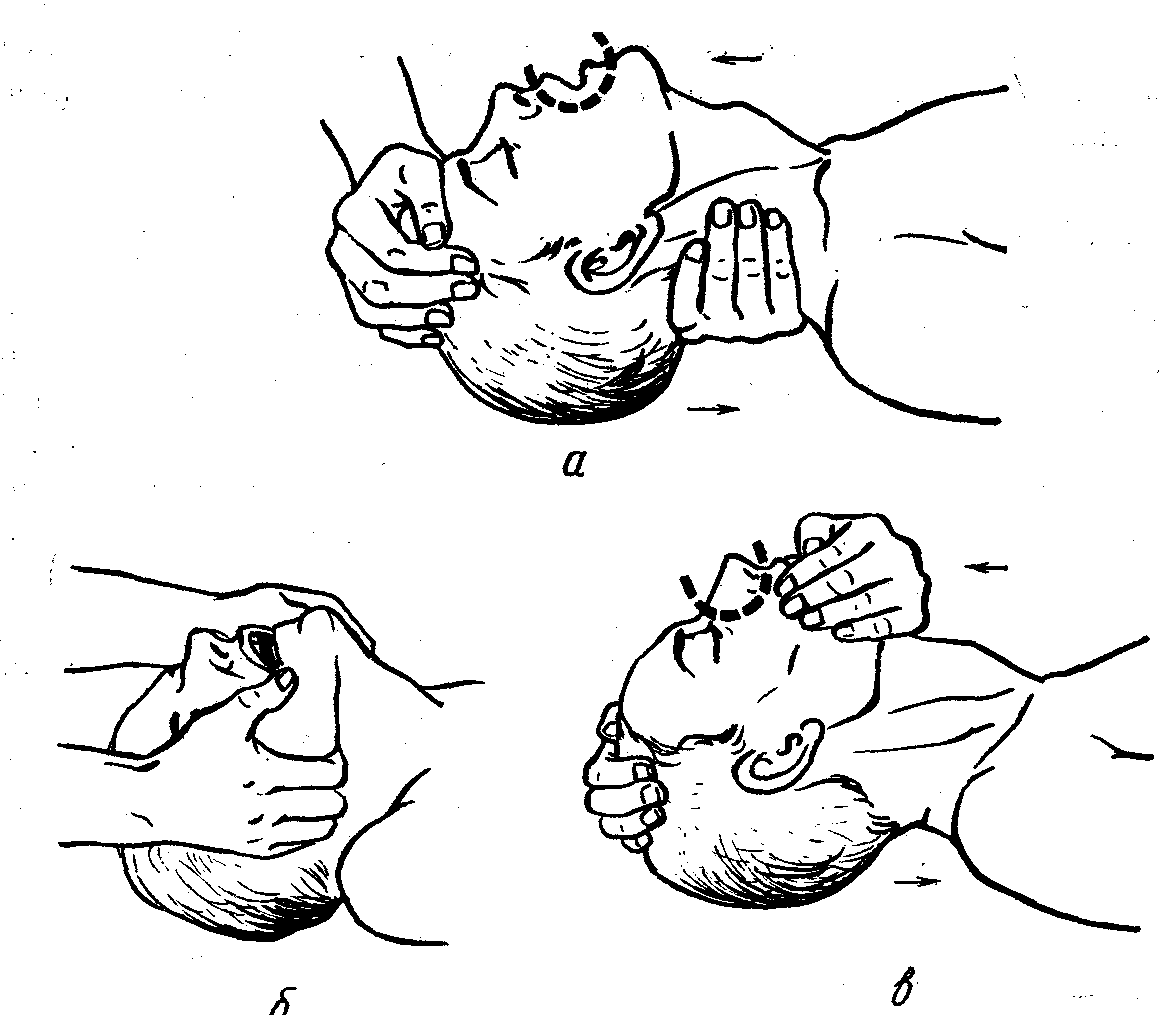 отоглотку еще глубже. Если больному не оказать помощь, он погибнет. отоглотку еще глубже. Если больному не оказать помощь, он погибнет.Методика освобождения дыхательных путей состоит в максимальном разгибании головы. Для этого оказывающий помощь становится на колени у изголовья пострадавшего, располагает одну руку на задней поверхности шеи, другую в области лба и производит легкое, но энергичное разгибание головы кзади. Его помощник под затылок пострадавшего подкладывает валик из свёрнутой одежды или простыни. Руку из-под затылка оказывающий помощь переносит на подбородок больного, помогая удерживать голову в запрокинутом положении. При этом мышцы дна полости рта и связанные с ним корень языка и надгортанник натягиваются, смещаются вверх и открывают вход в гортань. Если у больного еще сохранилось самостоятельное дыхание, то после устранения препятствия в дыхательных путях оно значительно улучшается, возрастает его глубина. Наряду с этим у больного исчезает синюшный цвет лица, может проясниться сознание. Отмечено, что у 20% больных, особенно у лиц пожилого и старческого возраста, прием максимального разгибания головы полного раскрытия дыхательных путей не обеспечивает. В таких случаях необходимо больному выдвинуть вперед нижнюю челюсть. Для этого давлением больших пальцев обеих рук ее смещают сначала вниз, а затем при помощи указательных пальцев, расположенных на углах нижней челюсти, выдвигают вперед так, чтобы зубы нижней челюсти находились впереди верхних резцов. Оптимальные условия для освобождения дыхательных путей от западения языка достигаются комбинированным приемом: максимальным разгибанием головы, выдвижением нижней челюсти и открытием рта больного. При этом полость рта становится доступной для осмотра. Если во рту имеется жидкое содержимое или кусочки пищи, их надо быстро удалить (пальцем, обернутым салфеткой) и осушить рот полотенцем или подручным материалом. По окончании туалета полости рта немедленно приступают к проведению искусственного дыхания. Е  сли у больного без сознания отмечается самостоятельное дыхание, то для предупреждения повторного западения корня языка и нижней челюсти необходимо все время удерживать его голову в состоянии разгибания. При наличии в автомобильной аптечке (других аптечках) воздуховода (S-образной трубочки, или других воздуховодов) его следует ввести в рот больному. При этом отпадает необходимость поддерживать челюсть больного. Е 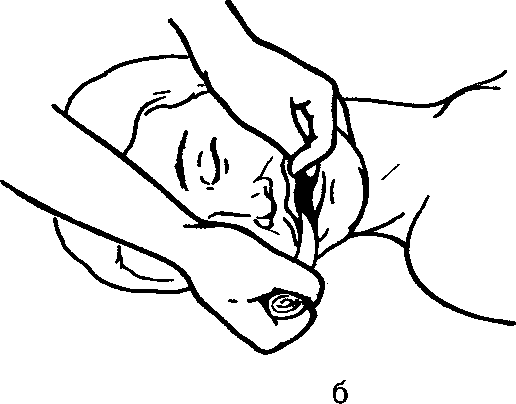 сли такой возможности нет (при наличии других пострадавших, нуждающихся в помощи), больному следует придать стабильное боковое положение. Для этого больного поворачивают на правый бок, правую руку приводят к туловищу, правую ногу сгибают в коленном суставе, и приводят к животу, левую руку сгибают в локтевом суставе, а ее ладонь укладывают под правую половину лица больного. Голова при этом слегка запрокидывается. В таком устойчивом положении на боку создаются благоприятные условия для дыхания, исключается западение языка, затекание слизи или крови в дыхательные пути. За больным следует установить наблюдение до приезда машины «скорой помощи». сли такой возможности нет (при наличии других пострадавших, нуждающихся в помощи), больному следует придать стабильное боковое положение. Для этого больного поворачивают на правый бок, правую руку приводят к туловищу, правую ногу сгибают в коленном суставе, и приводят к животу, левую руку сгибают в локтевом суставе, а ее ладонь укладывают под правую половину лица больного. Голова при этом слегка запрокидывается. В таком устойчивом положении на боку создаются благоприятные условия для дыхания, исключается западение языка, затекание слизи или крови в дыхательные пути. За больным следует установить наблюдение до приезда машины «скорой помощи».Опасные расстройства дыхания возникают при попадании в дыхательные пути инородных тел, например, плохо разжеванной мясной пищи. Пищевой комок, застряв в ротоглотке, приводит к сдавливанию надгортанника и закрытию входа в гортань. У пострадавшего прекращается дыхание, отсутствует голос (объясняется жестами), он не может кашлять, поскольку невозможен вдох. В последующем наступает удушье, исчезает сознание, появляются судороги, возможен смертельный исход. Для удаления пищевого комка из ротоглотки предлагается следующий прием: пострадавшему в положении стоя, слегка наклоненному, наносят сильный удар основанием ладони в межлопаточной области. При этом получается мощный искусственно вызванный кашлевой толчок, который после 2—3 ударов способствует сначала смещению, а затем удалению пищевого комка. Если этот прием оказался неэффективным, можно рекомендовать следующий: спасающий становится сзади пострадавшего, охватывает его правой рукой так, чтобы ладонь, сжатая в кулак, располагалась в подложечной области; левой рукой захватывает свою правую руку и энергичным движением сдавливает туловище пострадавшего снизу вверх. Создаваемое таким образом повышенное давление в верхнем отделе брюшной полости и воздухоносных путях передается толчкообразно к месту препятствия в ротоглотке и способствует выбрасыванию инородного тела. Если больной находится без сознания и лежит на полу, то удаление инородного тела из ротоглотки осуществляют следующим образом: ему максимально разгибают голову, открывают рот, салфеткой вытягивают язык, а указательным и средним пальцами, погруженными глубоко в ротоглотку, стараются захватить или протолкнуть пищевой комок. Если у больного ослаблено или отсутствует самостоятельное дыхание, после туалета полости рта приступают к искусственной вентиляции легких — искусственному дыханию по способу «изо рта в рот». В этих же условиях можно применить и другой прием удаления инородного тела из ротоглотки. Больного поворачивают в позу ничком. Левой рукой захватывают голову в области лба и запрокидывают ее, а ладонью правой руки наносят 3—4 поколачивающих удара в средней зоне межлопаточной области. Затем больного нужно повернуть на спину, сделать пальцевое обследование полости рта и извлечь инородное тело. Если есть необходимость, начать искусственную вентиляцию легких. При попадании в дыхательные пути жидкости (например, при утоплении) необходимо придать пострадавшему положение головой вниз, перевесив его туловище через правое колено спасателя. Левой рукой разгибают голову максимально назад, а ладонью правой руки наносят 3—5 ударов в области спины. Воздушный толчок, создаваемый при этом, и сила тяжести способствуют истечению жидкости из дыхательных путей. Сдавление в области желудка под тяжестью тела пострадавшего способствует истечению жидкости из пищеварительного канала, что создает более благоприятные условия для последующего о 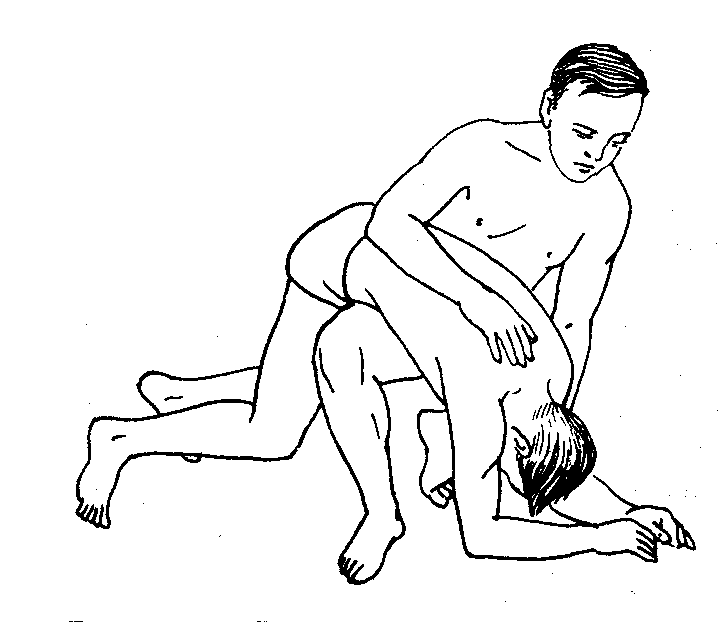 живления. Если спасающий не обладает достаточной физической силой, то в подобных случаях можно повернуть пострадавшего на правый бок, запрокинуть ему голову назад и ладонью правой руки нанести 4—5 ударов со стороны спины в межлопаточной области. Затем произвести туалет полости рта и приступить к искусственной вентиляции легких. При попадании жидкости или слизи в дыхательные пути у маленьких детей или новорожденных необходимо левой рукой поднять ребенка за ноги вниз головой (жидкость вытекает в силу своей тяжести). Правой рукой открыть рот ребенка и пальцем, обернутым салфеткой, осушить ему полость рта. Можно при этом применить прием поколачивания по спинке. Затем следует перейти на искусственную вентиляцию легких, если есть в этом необходимость. При попадании твердых инородных тел в дыхательные пути ребенка его следует положить вниз лицом на свои левую руку и левое бедро, слегка согнутое в коленном суставе и, прижав ножки плечом и предплечьем к туловищу, опустить вниз головой. Правой рукой нанести по спинке несколько поколачивающих ударов. Если инородное тело свободно перемещается в дыхательных путях в силу своей тяжести, оно опустится к голосовым связкам. Во время вдоха или в период поколачивания инородное тело может выскочить из дыхательных путей. Следует помнить, что при безуспешности таких приемов неотложной помощи необходимо вызвать машину «скорой помощи» и доставить больного в стационар, где применят специальные инструментальные методы удаления инородных тел. Промедление в оказании медицинской помощи нередко приводит к тяжелым осложнениям со стороны органов дыхания. К острым нарушениям дыхания относится и астматический приступ, который характеризуется приступом удушья (бронхоспазм), типичной позой больного с приподнятыми плечами, коротким вдохом и мучительным длительным выдохом с участием всей мускулатуры. Приступ сопровождается кашлем и хрипами в легких, выраженной синюшностью лица. Первая помощь состоит в снятии приступа бронхоспазма специальными фармакологическими средствами, о которых больные, как правило, хорошо знают. Наиболее эффективны при этом ингаляции аэрозолей: салбутамола, эуспирана, астмопента, изадрина и др. Ингаляции аэрозоля (1 – 2 процедуры) через несколько минут снимают астматический приступ. Таковы простейшие методы обеспечения проходимости дыхательных путей — первого важнейшего компонента «азбуки» оживления. В случаях остановки дыхания или его резкого ослабления необходимо приступить к следующему приему (В) — проведению искусственного дыхания. |
