острый живот. Мануальные-навыки-ОСКЭ-живот. Правила пальпации Больной занимает положение на спине с вытянутыми ногами и расположенными вдоль туловища руками ( рис. 57 )
 Скачать 1.46 Mb. Скачать 1.46 Mb.
|
|
Пальпация живота Пальпация живота – наиболее информативный физический метод исследования органов брюшной полости. Различают 2 вида пальпации: поверхностную ориентировочную пальпацию живота; методическую глубокую скользящую пальпацию по В.П.Образцову и Н.Д.Стражеско. Правила пальпации Больной занимает положение на спине с вытянутыми ногами и расположенными вдоль туловища руками (рис. 4.57). Голова пациента должна лежать низко, высокое изголовье вызывает значительное напряжение мышц брюшной стенки, препятствующее пальпации. Пациент должен глубоко дышать открытым ртом, по возможности в дыхании должна принимать участие мускулатура живота – этим также достигается расслабление передней брюшной стенки. Врач должен располагаться справа от больного. Руки врача должны быть теплыми, так как прикосновение холодных рук вызывает рефлекторное сокращение мышц брюшной стенки. Поверхностная ориентировочная пальпация живота. Поверхностная ориентировочная пальпация живота позволяет выявить: локальное и общее напряжение мышц брюшного пресса, в том числе участки повышенной резистентности передней брюшной стенки; локальную и общую болезненность передней брюшной стенки; расхождение прямых мышц живота, грыжи белой линии и пупочного кольца; значительное увеличение органов брюшной полости, поверхностно расположенные опухоли и т.п. Ладонь правой руки врач кладет плашмя на живот и производит легкий нажим на брюшную стенку кончиками 2, 3, 4 и 5 пальцев, получая тактильное представление о степени напряжения передней брюшной стенки (рис. 4.58). Пальпацию по описанной методике обычно начинают в левой подвздошной области ( рис. 4.59). Затем руку переносят в правую подвздошную область и снова проводят пальпацию, сравнивая степень напряжения мышц передней брюшной стенки. Далее руку переносят несколько выше (на 3-4 см) и проводят пальпацию на симметричных участках слева и справа. Таким образом прощупывают всю переднюю брюшную стенку живота, включая эпигастральную область, левое и правое подреберья. Затем определяют степень расхождения прямых мышц живота и выявляют наличие грыж белой линии и пупочного кольца. Для этого полусогнутые пальцы правой руки располагают по белой линии живота ниже мечевидного отростка и просят больного приподнять голову (рис. 4.60). Методическая глубокая скользящая пальпация по В.П.Образцову и Н.Д.Стражеско Методическая глубокая скользящая пальпация по В.П.Образцову и Н.Д.Стражеско позволяет составить представление о размерах, консистенции, болезненности и других свойствах органов брюшной полости. Методическая глубокая скользящая пальпация предусматривает обязательное выполнение четырех основных моментов пальпации. Продемонстрируем их на примере глубокой пальпации сигмовидной кишки (рис. 4.67). 1 момент пальпации – установка рук врача (рис. 4.67а). Кисть правой руки устанавливают на переднюю брюшную стенку в соответствии с топографией пальпируемого органа. Запомните: Руку устанавливают над областью проекции органа так, чтобы пальпирующая ладонь оказалась расположенной перпендикулярно длинной оси пальпируемого органа. Тогда линия, проведенная через кончики 2-5 пальцев, будет параллельна этой оси. 2 момент пальпации – образование кожной складки (рис. 4.67 б). Во время вдоха больного слегка согнутыми пальцами образуют кожную складку, сдвигая кожу в сторону, противоположную направлению последующего скольжения по кишке (пальпации). Запомните: При пальпации сигмовидной, слепой кишки, восходящей и нисходящей ободочной кишки кожа сдвигается в сторону пупка, а при пальпации поперечной ободочной кишки и большой кривизны желудка – вверх. 3 момент пальпации – погружение руки в глубь живота (рис. 4.69 в). Во время выдоха больного, когда мышцы передней брюшной стенки постепенно расслабляются, стремятся как можно глубже погрузить кончики кончики пальцев в глубь брюшной полости, по возможности до ее задней стенки. 4 момент пальпации (рис. 4.67 г) – скольжение по органу (собственно пальпация). В конце выдоха скользящим движением кисти правой руки прощупывают орган, придавливая его к задней стенке брюшной полости. В этот момент составляют тактильное впечатление об особенностях прощупываемого органа. Запомните: При пальпации сигмовидной, слепой кишки, восходящей и нисходящей ободочной кишки скользят (пальпируют) в сторону от пупка, а при пальпации поперечной ободочной кишки и большой кривизны желудка – вниз. На рис. 68 показаны два варианта расположения руки врача при пальпации сигмовидной кишки. В обоих случаях кожа сдвигается к пупку (2 момент пальпации), а скольжение проводится кнаружи (4 момент пальпации). Еще удобнее пальпировать сигмовидную кишку не четырьмя пальцами, а ульнарной стороной лишь одного мизинца. Но и в этом случае последовательно выполняются все четыре момента пальпации сигмовидной кишки. Пальпация слепой кишки (рис. 4.69). 1 момент пальпации: правую руку врач располагает в правой подвздошной области так, чтобы кончики полусогнутых пальцев находились на 1/3 расстояния от до пупка. 2 момент пальпации: во время вдоха движением руки исследующего по направлению к пупку образуют кожную складку. 3 момент пальпации: во время выдоха, пользуясь расслаблением мышц брюшного пресса, стремятся как можно глубже погрузить пальцы правой руки в брюшную полость до достижения ее задней стенки. 4 момент пальпации: в конце выдоха делают скользящее движение по направлению правой spina iliaca anterior superior и получают пальпаторное представление о слепой кишке (рис. 4.69 а). Пальпация поперечной ободочной кишки. Перед тем, как проводить пальпацию поперечной ободочной кишки, необходимо определить нижнюю границу желудка, так как поперечная ободочная кишка располагается на 2-3 см ниже желудка. 1 момент пальпации: четыре полусогнутых пальца правой руки устанавливают вертикально на 2-3 см ниже найденной границы желудка и на 4-5 см вправо или влево от передней срединной линии (для прощупывания соответственно правой или левой половины поперечной ободочной кишки). 2 момент пальпации: во время вдоха кожу сдвигают вверх. 3 момент пальпации: во время выдоха постепенно погружают руку в глубь живота. При этом далеко не всегда удается достичь задней стенки и придавить к ней поперечную ободочную кишку. 4 момент пальпации: в конце выдоха пальпирующая рука скользит вниз и перекатывается через кишку. Пальпировать поперечную ободочную кишку можно и двумя руками (билатерально), как это показано на рис.4.76 . Однако этот способ не так удобен, как прощупывание кишки одной рукой. Пальпация восходящей и нисходящей ободочной кишки. Пальпацию восходящей ободочной кишки (рис. 4.78) проводят по методу В.Х.Василенко двумя руками (бимануально). 1 момент пальпации: кисть левой руки подкладывают под правую поясничную область, а полусогнутые пальцы правой руки – в области правого фланка живота, перпендикулярно восходящей ободочной кишке. 2 момент пальпации: во время вдоха кожу сдвигают к пупку. 3 момент пальпации: во время выдоха правую руку погружают в глубь живота, стремясь соприкоснуться с левой рукой. 4 момент пальпации: в конце выдоха скользят по кишке кнаружи (от пупка), перпендикулярно оси кишки. Аналогично пальпируют нисходящую ободочную кишку (рис. 4.79).  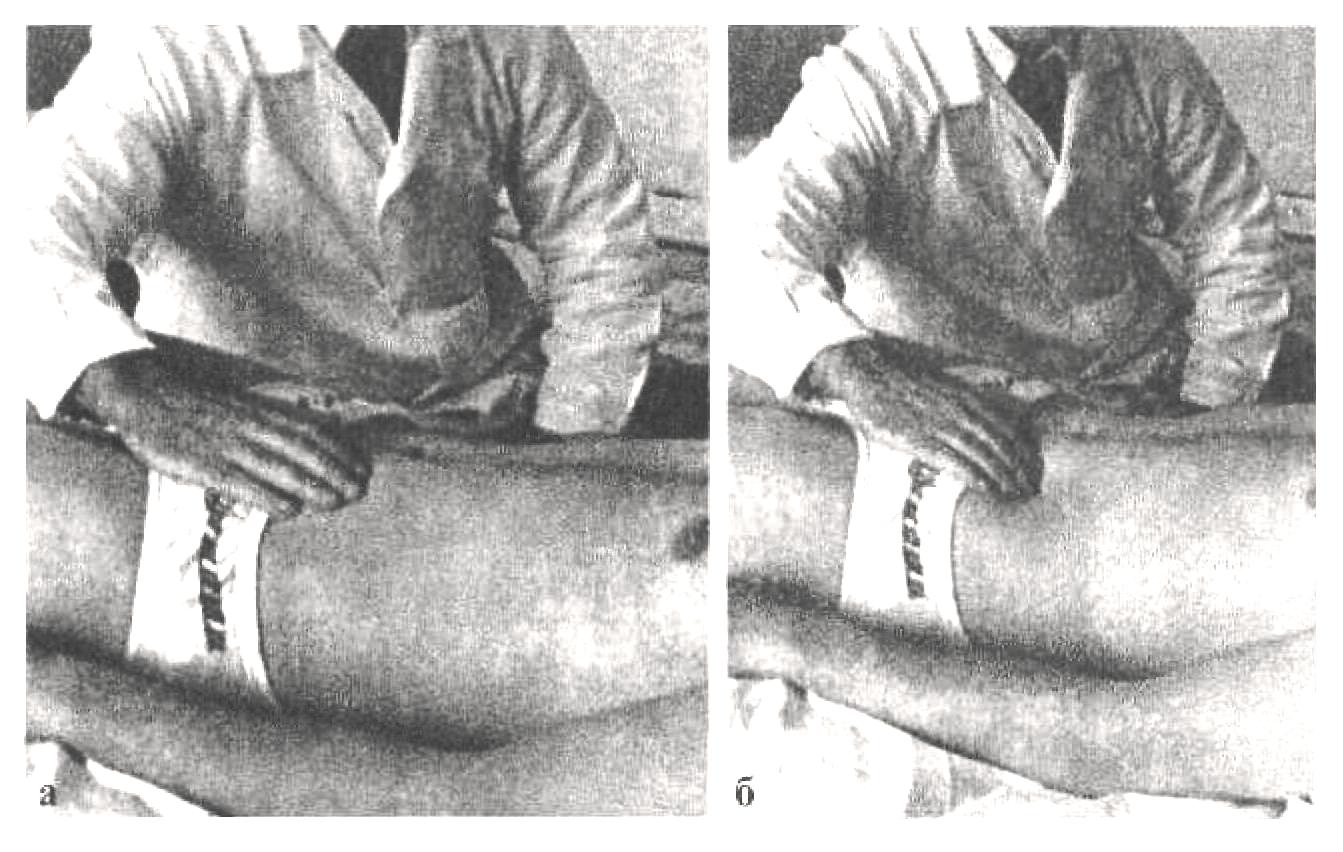 Рис. 4.58. Методика поверхностной отриентировочной пальпации живота: а – установка руки врача; б – погружение пальцев в глубь живота и определение болезненности и напряжения мышц передней брюшной стенки. 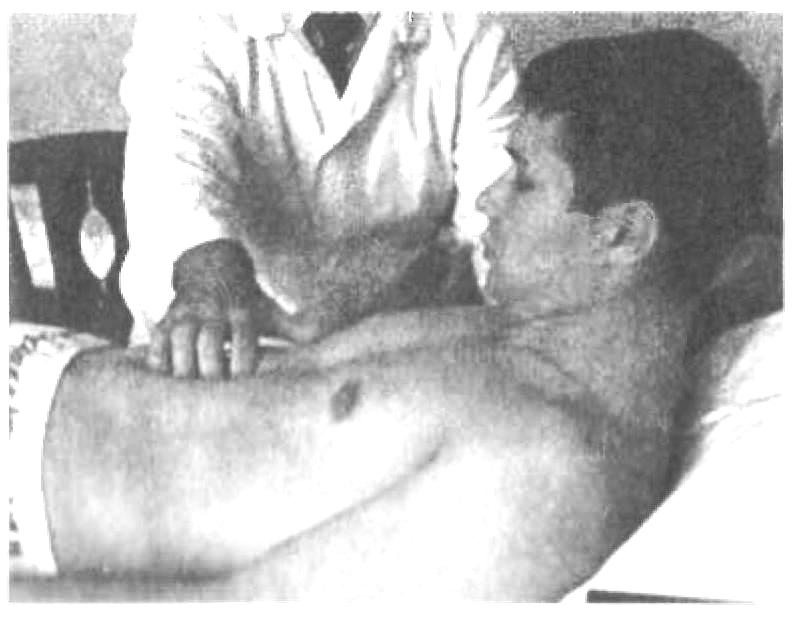 Рис. 4.60. Методика определения расхождения прямых мышц живота. Пальпация проводится во время приподнимания головы пациента и напряжения прямых мышц живота. 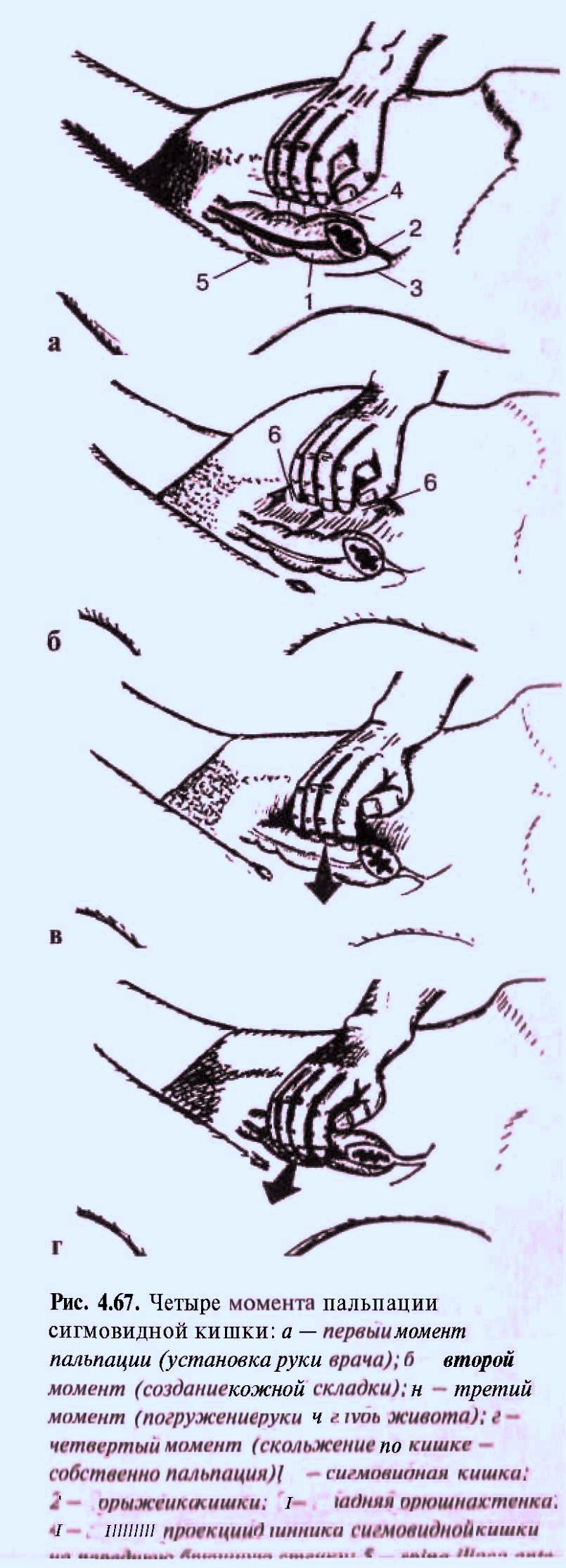 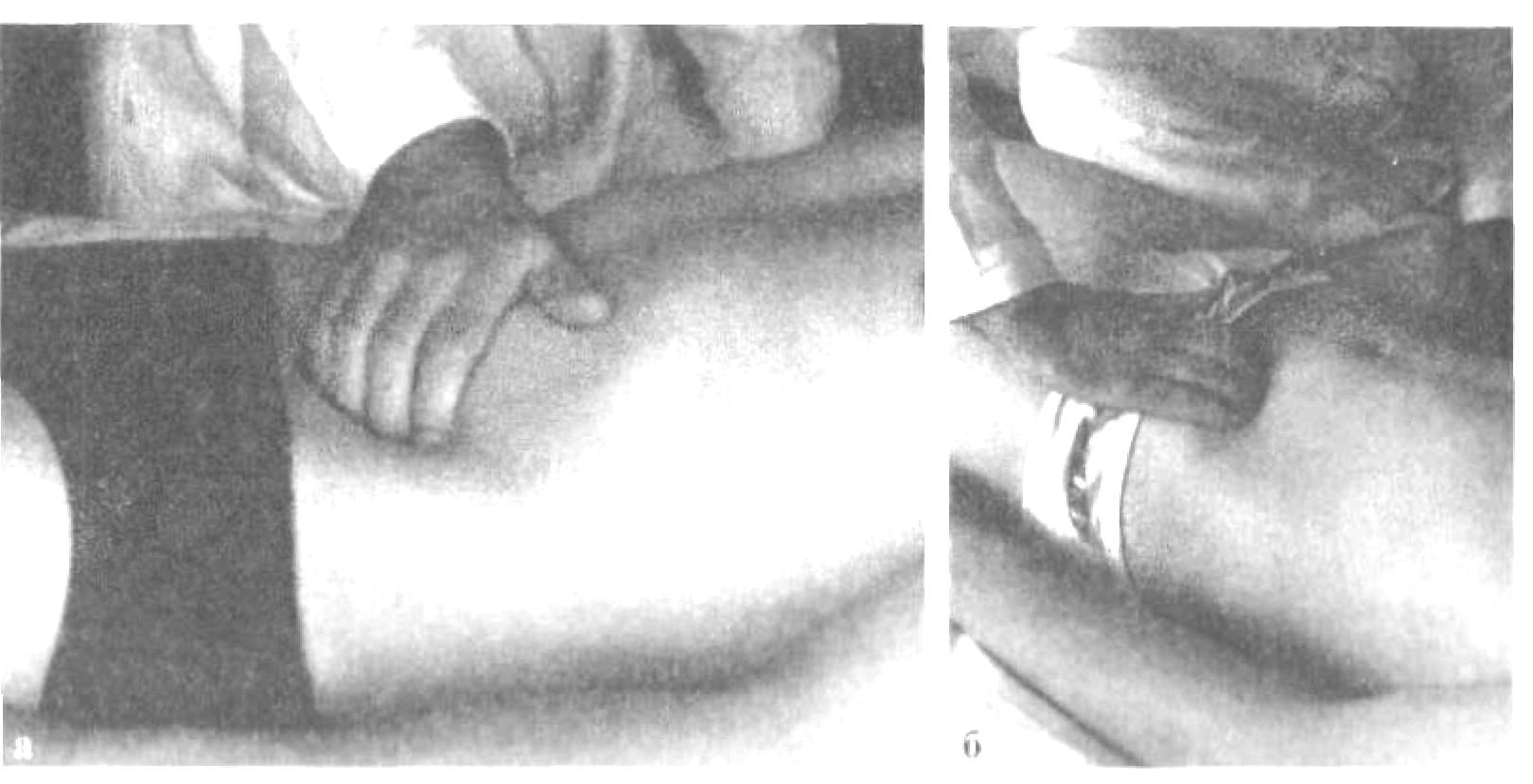 Рис. 4.68. Варианты расположения руки врача при пальпации сигмовидной кишки (а и б). 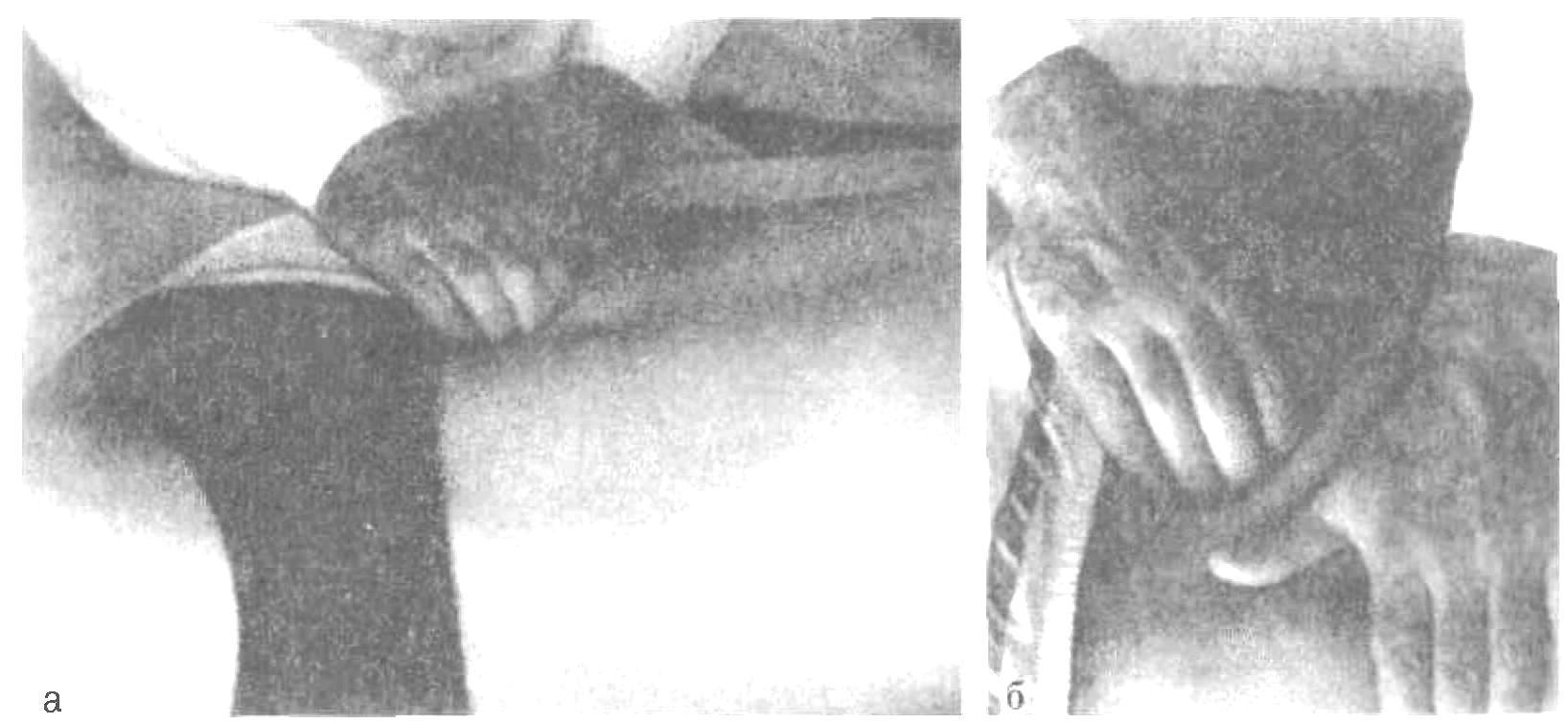 Рис. 4.69. Пальпация слепой кишки при хорошем расслаблении (а) и при напряжении мышц передней брюшной стенки (б). 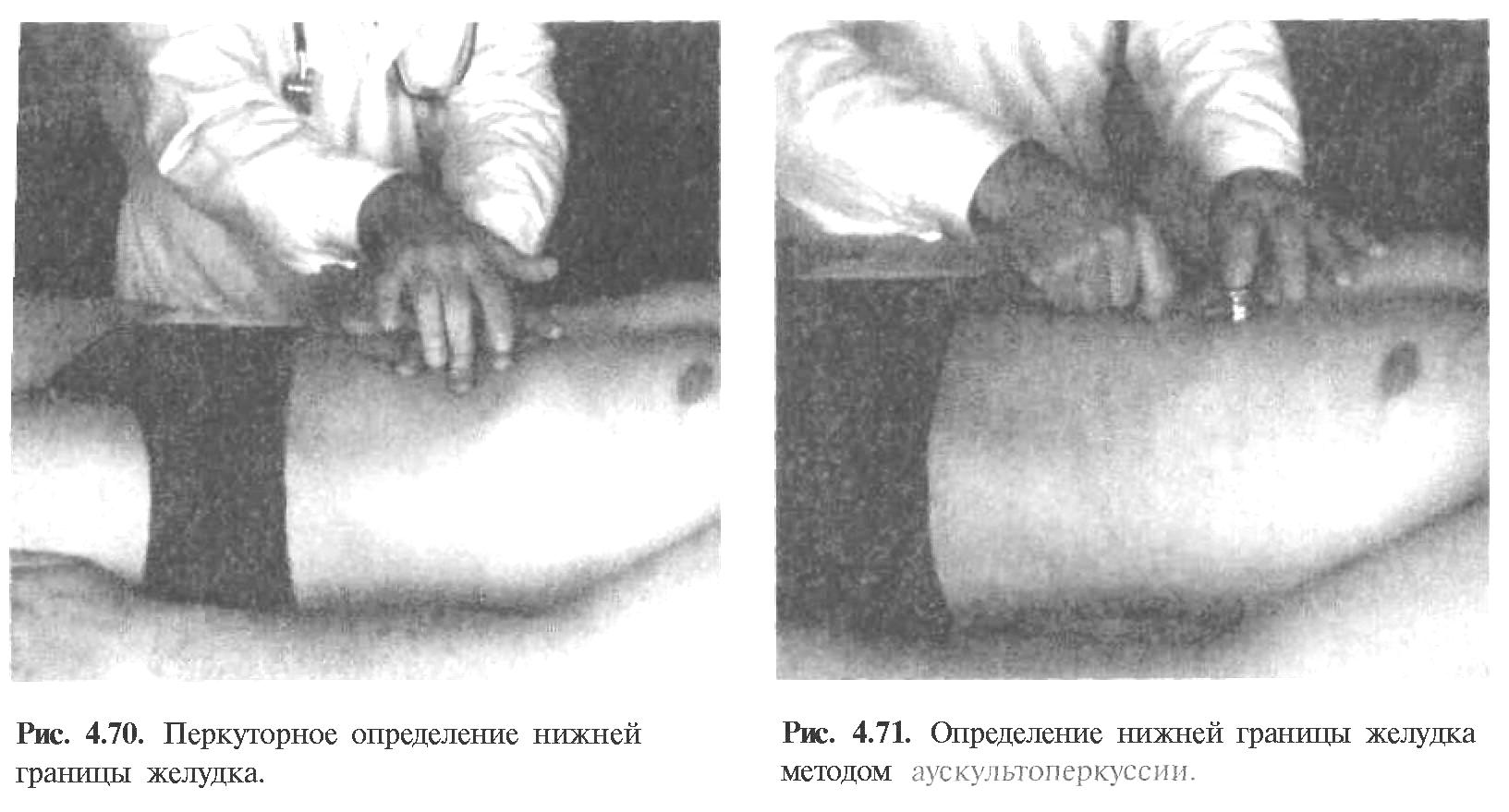 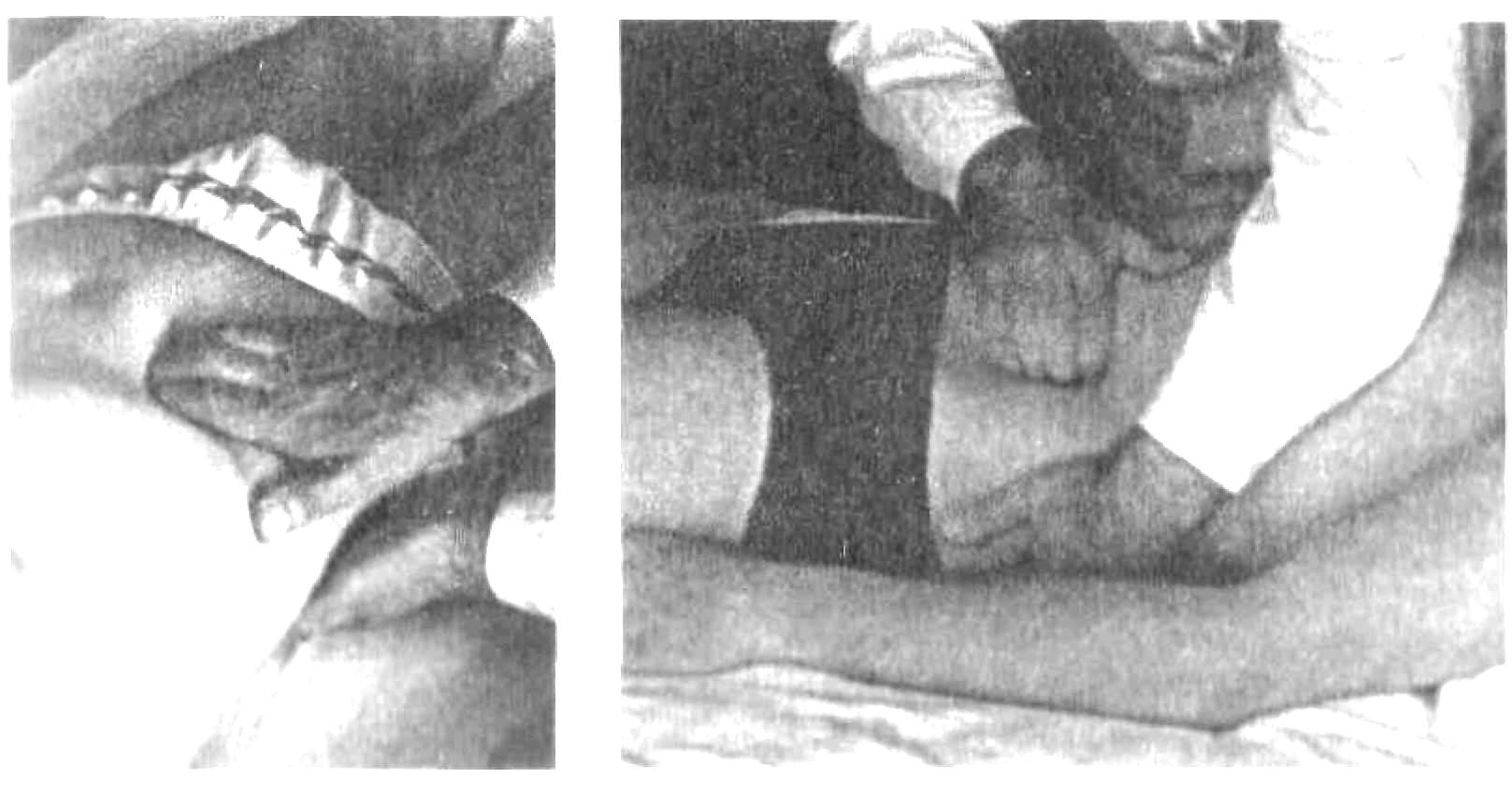 Рис. 4.78. Рис. 4.79. Бимануальная пальпация Бимануальная нисходящей ободочной кишки по пальпация восходящей В.Х.Василенко ободочной кишки по В.Х.Василенко Перкуссия печени. Перкуссия печени позволяет составить представление о размерах этого органа и его верхней и нижней границах. При перкуссии той части печени, которая прикрыта нижним краем правого легкого, определяется притупление перкуторного звука. Это так называемая относительная тупость печени, верхняя граница которой соответствует истинной границе органа и уровню купола диафрагмы. При нанесении перкуторных ударов над областью печени, не прикрытой правым легким, получается абсолютно тупой (бедренный) звук. Это абсолютная тупость печени, верхняя граница которой совпадает с нижними границами правого легкого. Существует несколько способов перкуторного определения верхней и нижней границы абсолютной тупости печени. По методу Курлова М.Г границы печени определяют по трем линиям: правой срединно-ключичной, передней срединной линиям и по левой реберной дуге. Запомните: Верхнюю границу абсолютной тупости печени по методу М.Г.Курлова Перкуторно определяют только по правой срединно-ключичной линии. Условно считают, что верхняя граница печени по передней срединной линии располагается на том же уровне (в норме – 6 ребро). Нижнюю границу печени определяют по трем названным линиям, перкутируя снизу вверх до появления тупого звука. Запомните: Нижняя граница печени по правой срединно-ключичной линии в норме располагается на уровне реберной дуги, по передней срединной линии – на границе верхней и средней трети расстояния от пупка до мечевидного отростка и по левой реберной дуге – на уровне левой парастернальной линии. 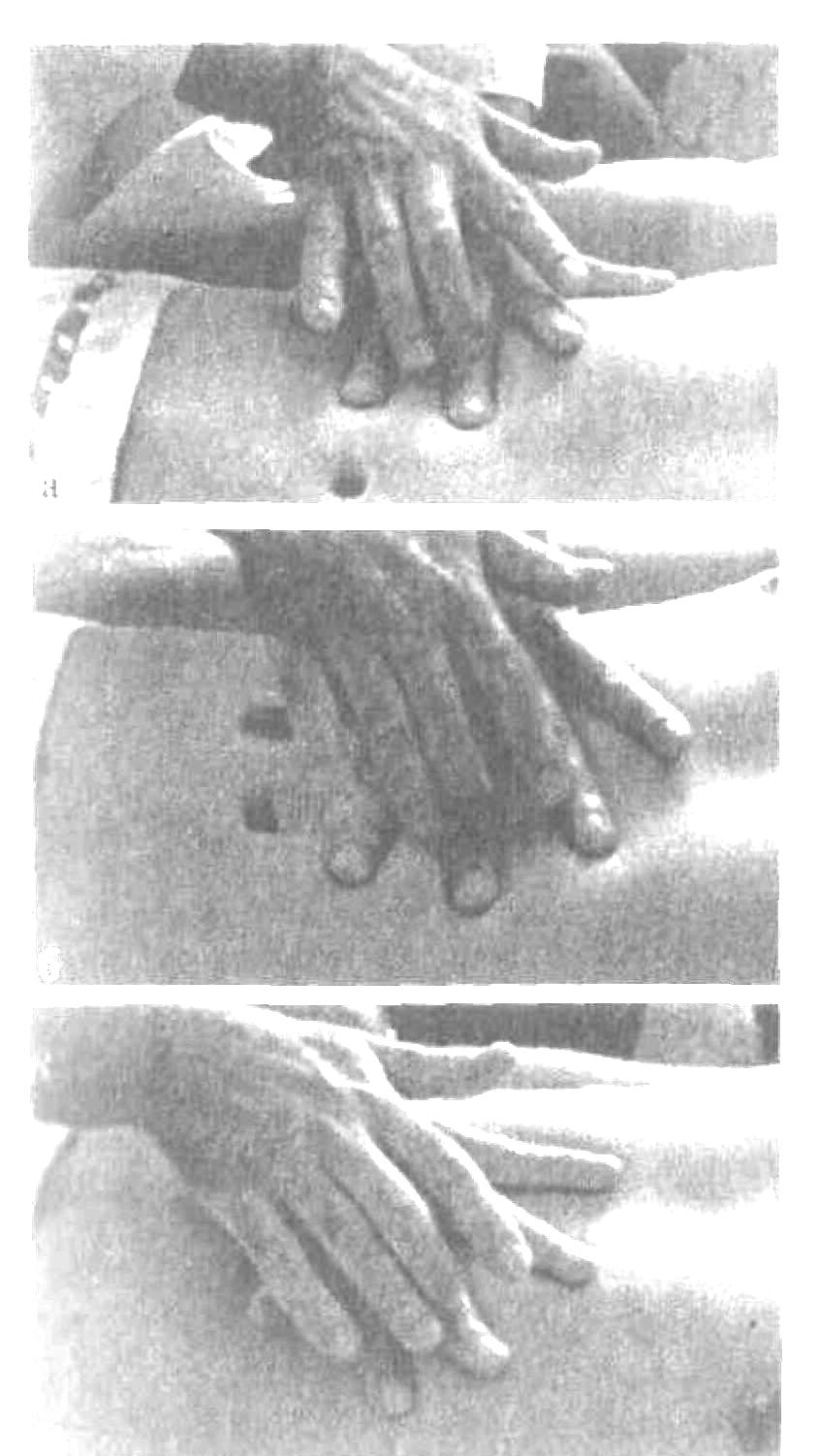 Рис. 4.86. Методика перкуссии печени по М.Г.Курлову. Определение нижней границы по правой срединно-ключичной линии (а), по передней срединной линии (б) и по левой реберной дуге (в). Пальпация печени. Пальпация печени позволяет уточнить нижние границы этого органа, его консистенцию, болезненность, характер поверхности печени и ее нижнего края. Пальпация печени проводится после перкуторного определения ее границ, по общим правилам пальпации органов брюшной полости. Больной занимает положение на спине с нижним изголовьем и вытянутыми ногами. Плечи должны быть плотно прижаты к туловищу, а руки положены на грудь. Этим достигается некоторое ограничение реберного дыхания и, соответственно, увеличение экскурсии диафрагмы во время вдоха и выдоха. Левой рукой врач охватывает область правой реберной дуги и сдавливает ее. При этом 2 и 3 пальцы левой руки располагаются на задней поверхности 9 и 10 ребер, 4 и 5 пальцы – в поясничной области, сразу под реберной дугой, а большой (1 палец) – на правой реберной дуге спереди. Сдавление левой рукой правой реберной дуги помогает ограничить реберное дыхание, увеличить дыхательную экскурсию диафрагмы и несколько подать вперед заднюю брюшную стенку. 1 момент пальпации (рис. 4.88.а): правую руку кладут плашмя в правом подреберье латеральнее наружного края прямых мышц живота на уровне найденной ранее нижней границы печени. Четыре пальца руки, сложенные вместе, располагают так, чтобы их кончики находились на одной линии. 2 момент пальпации (рис. 4.88.б): во время вдоха кожу смещают вниз. 3 момент пальпации (рис. 4.88.в): во время выдоха руку постепенно погружают в правое подреберье, создавая своеобразный карман из брюшной стенки. 4 момент пальпации (рис. 4.88.г): больного просят сделать глубокий вдох, во время которого печень опускается вниз под действием сокращающейся диафрагмы. При этом правая рука выталкивается кверху, а кончики пальцев, сделав небольшое движение вперед (распрямляясь в полусогнутых фалангах), встречаются с опускающимся краем печени. Последний упирается в мякоть концевых фаланг пальцев и затем выскальзывает, обходя их. Таким образом прощупывают по возможности весь нижний край печени (рис. 4.89), хотя следует иметь в виду, что прямые мышцы живота часто затрудняют пальпацию левой доли печени. При пальпации печени необходимо оценить состояние нижнего края печени: 1) локализацию, 2) форму (острый, закругленный), 3) консистенцию (мягкий, уплотненный, плотный), 4) наличие неровности, бугристости края, 5) болезненность при пальпации. Кроме того, при увеличении или значительном опущении печени следует охарактеризовать также поверхность печени (гладкая или неровная, бугристая, плотная или мягкая, болезненная или нет и т.д). Определение размеров печени. Измерение размеров печени проводят после перкуторного и пальпаторного определения верхней и нижней границы печени. Запомните: В норме определяются следующие размеры печени (по методу Курлова М.Г: 1) по правой срединно-ключичной линии 91 см; 2) по передней срединной линии 81 см; 3) по левой реберной дуге 71 см. 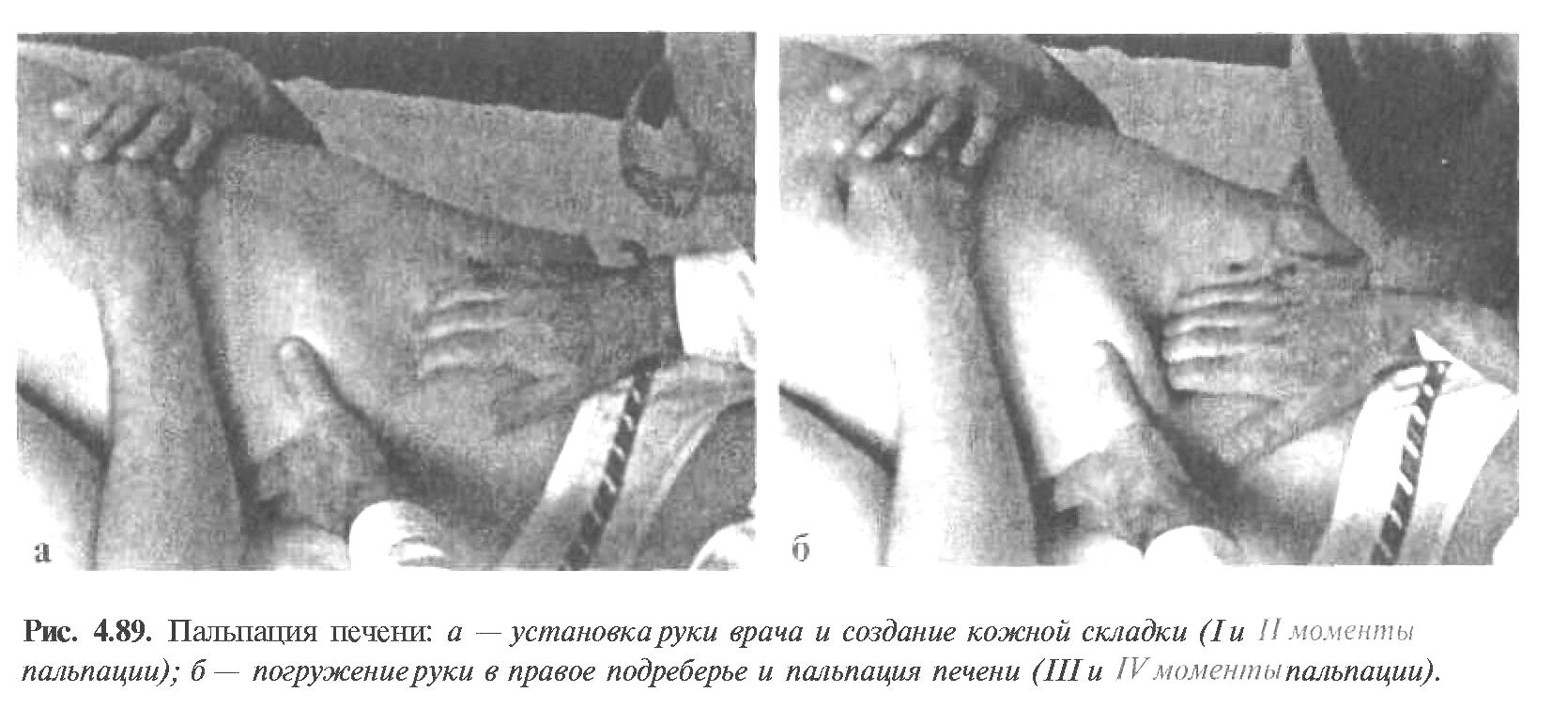 Перкуссия селезенки Селезенка располагается в брюшной полости, в области левого подреберья, на уровне от 9 до 11 ребра. Селезенка имеет удлиненную овальную форму, ее длинная ось совпадает с ходом 10 ребра. Перкуссия селезенки (рис. 4.98) проводится с целью определения ее размеров. Применяют тихую перкуссию. Больной занимает положение на правом боку. Палец-плессиметр устанавливают у края левой реберной дуги перпендикулярно 10 ребру. Перкуссию слабой силы ведут непосредственно по 10 ребру вначале от левой реберной дуги по направлению к позвоночнику, а затем по направлению вперед. При появлении притупления перкуторного звука отмечают две границы длинной оси (длинника) селезенки. Из середины длинника селезенки восстанавливают перпендикуляры к 10 ребру и перкутируют по ним, нанося тихие удары и определяя таким образом границы поперечника селезенки. Запомните: В норме длинник селезенки, располагающийся по 10 ребру, составляет 6-8 см, а поперечник – 4.6 см. 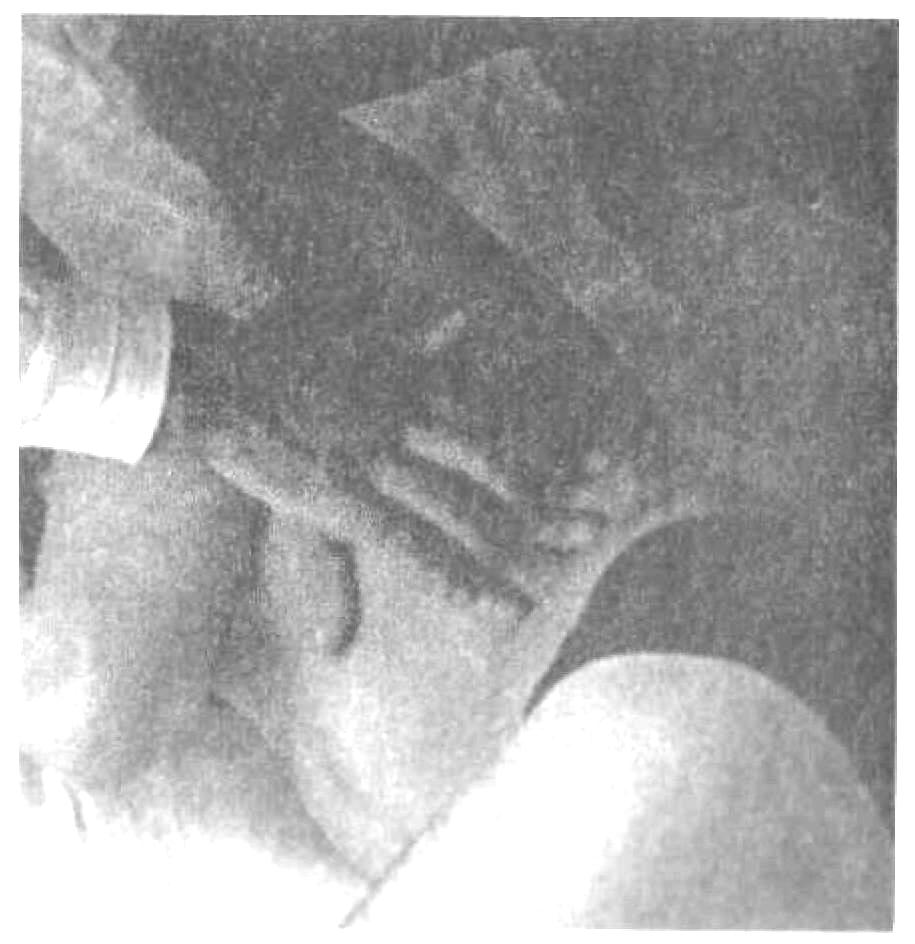 Рис. 4.98. Перкуссия селезенки. Пальпация селезенки. Пальпация селезенки является основным физическим методом исследования этого органа. Больной должен лежать на правом боку, его голова наклонена вперед к грудной клетке, левая рука, согнутая в локтевом суставе, лежит на правой передней поверхности грудной клетки, правая нога вытянута, а левая – согнута в коленном и тазобедренном суставе (рис. 4.99). 1 момент пальпации: левую руку врач располагает на левой половине грудной клетки и надавливает на нее. Полусогнутые пальцы правой руки устанавливают в области левого подреберья так, чтобы средний палец руки исследующего являлся как бы продолжением 10 ребра пациента. 2 момент пальпации: во время вдоха кожа сдвигается вниз. 3 момент пальпации: во время выдоха пальцы погружают в глубь брюшной полости. 4 момент пальпации: больного просят глубоко вдохнуть, и селезенка, если она увеличена, опускаясь вниз под давлением диафрагмы, своим нижним полюсом наталкивается на кончики пальцев врача, упирается в них и затем проскальзывает под ними. При необходимости селезенку можно пальпировать и в положении больного лежа на спине с вытянутыми вдоль туловища руками, вытянутыми ногами и низким изголовьем (рис. 4.102). При этом техника пальпации та же, что и при прощупывании этого органа в положении на правом боку. Запомните: В норме селезенка не прощупывается. Она может быть пропальпирована только при ее увеличении. 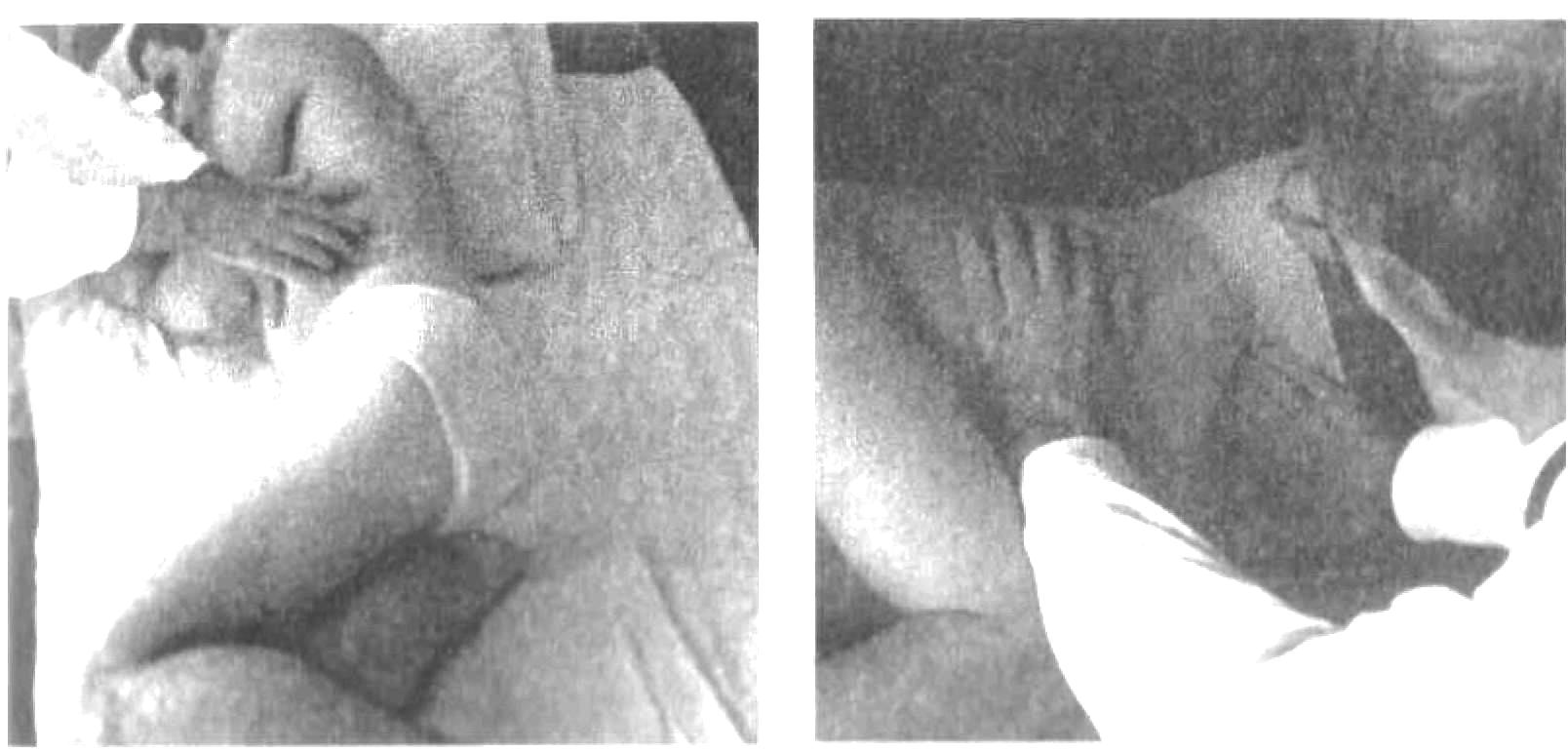 Рис. 4.99. Положение на правом Рис. 4.100. Пальпация селезенки боку при исследовании селезенки в положении пациента на правом боку.  |
