КУРСОВАЯ22. Современные методы лечения послеродовых кровотечений
 Скачать 116.36 Kb. Скачать 116.36 Kb.
|
ГОСУДАРСТВЕННОЕ БЮДЖЕТНОЕ ПРОФЕССИОНАЛЬНОЕ ОБРАЗОВАТЕЛЬНОЕ УЧРЕЖДЕНИЕ МОСКОВСКОЙ ОБЛАСТИ «МОСКОВСКИЙ ОБЛАСТНОЙ МЕДИЦИНСКИЙ КОЛЛЕДЖ №4»КУРСОВАЯ РАБОТА на тему: Современные методы лечения послеродовых кровотечений Выполнила Шишкова Л.Д. 3 курс, 301 группа Подпись ____________ Специальность Лечебное дело «20» апреля 2021 г. Руководитель Помазуева Е.Г. Подпись ____________ «20» апреля 2021 г. Пушкино 2021 Содержание № Наименование раздела Страница Введение………………………………………………………...3 1. Теоретическая часть…………………………………………5 1.1. Классификация, патогенез и этиология…………………..5 1.2. Клиническая картина……………………………………..11 1.3. Лабораторно-ин6струментальная диагностика…………13 1.4. Лечение…………………………………………………….16 1.5. Профилактика……………………………………………...20 Выводы………………………………………………………….23 2. Практическая часть………………………………………….24 Выводы………………………………………………………….30 Заключение……………………………………………………...31 Список использованных источников………………………….33 Введение Данная исследовательская работа посвящена теме «Современные методы лечения послеродовых кровотечений». Актуальность исследовательской работы состоит в том, что по данным ВОЗ частота акушерских кровотечений колеблется от 2,7 до 8% по отношению к общему числу родов. При этом 2-4% кровотечений связаны с гипотонией матки в последовом и в послеродовом периодах. Ежегодно в мире около 140 000 женщин умирает от послеродовых кровотечений. В Российской Федерации кровотечения во время беременности, родов и послеродового периода занимают одно из первых мест в структуре причин материнской смертности (около 17%). Материнская заболеваемость и тяжелые акушерские осложнения остаются непреодолимой проблемой мирового масштаба, представляя риск развития тяжелых исходов беременности и родов («near miss», что означает «едва не погибших» и материнская смертность). Материнская смертность (МС) – ключевой индикатор статуса здоровья женщин репродуктивного возраста и показатель работы системы здравоохранения страны, отражающий как доступность, так и качество перинатальной и акушерской помощи. Высокий показатель МС от акушерских кровотечений (АК) отражает низкое качество организации оказания медицинской помощи. При этом более 2/3 акушерских кровотечений составляют послеродовые кровотечения, которые остаются значимой причиной материнской смертности во всем мире. Учебное исследование реализуется в рамках учебного модуля: ПМ02.Лечебная деятельность Целью данной работы является: изучить методы диагностики и лечения пациенток с послеродовым кровотечением на стационарном этапе медицинской помощи. Для достижения цели были определены следующие задачи: 1.Изучить нормативно-правовую документацию, научную литературу и периодические издания по теме; 2.Провести анализ медицинской документации пациенток с послеродовым кровотечением по данным медицинской документации. 3.Сравнить полученные данные в практической части исследования с данными теоретической части по теме и сделать заключение. Объект исследования: Материалы исследования: В исследовании были использованы следующие методы: ●Аналитический ●Статистический ●Математический ●Творческий База исследования: Практическая значимость данной работы заключается в углублении и систематизации данных по такому неотложному состоянию как послеродовое кровотечение, приобщении к методологии научного исследования, развитии навыков критического мышления, поиска информации с помощью информационно-компьютерных технологий. Глава 1.Теоретическая часть Послеродовое кровотечение - это кровопотеря 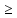 500 мл во время родов через естественные родовые пути, и 500 мл во время родов через естественные родовые пути, и 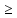 1000 мл при операции КС или любой клинически значимый объем кровопотери (приводящий к гемодинамической нестабильности), возникающий на протяжении 42 дней (6 недель) после рождения плода. 1000 мл при операции КС или любой клинически значимый объем кровопотери (приводящий к гемодинамической нестабильности), возникающий на протяжении 42 дней (6 недель) после рождения плода.Классификация, патогенез и этиология. Классификация; По времени возникновения: - раннее (первичное) послеродовое кровотечение – кровотечение, возникшее в первые 24 часа после рождения плода; - Позднее (вторичное) - кровотечение возникшее от 24 часов до 6 недель (42 дней) после родового периода; По объему кровопотери: - Физиологическая кровопотеря - до 10% ОЦК, либо до 500мл во время родов или до 1000мл во время кесарева сечения (КС); - Патологическая кровопотеря - от 10 до 30%, более 500мл во время родов, более 1000мл во время КС; - Массивная кровопотеря - превышающая 30% ОЦК. Примерный объем кровопотери у беременных в зависимости от массы тела представлен в таблице №1 Примечание: данные таблицы основаны на объеме крови 100мл/кг у беременных. При преэклампсии ОЦК снижается на 30-40% и составляет 70мл/кг. На данный момент во всем мире используется классификация по МКБ 10: О.72.0 Кровотечения в третьем периоде родов О72.1 Другие кровотечения в раннем послеродовом периоде О72.2 Позднее или вторичное послеродовые кровотечение О72.3 Послеродовые нарушения коагуляции Рассчет объема кровопотери в зависимости от массы тела представлен в таблице №1 Таблица №1 Предполагаемый объём кровопотери в зависимости от массы тела
Примечание: данные таблицы основаны на объеме крови 100мл/кг у беременных. При преэклампсии ОЦК снижается на 30-40% и составляет 70мл/кг. По степени тяжести кровопотери: Тяжесть кровопотери определяется при оценке всех критериев обозначенных в таблице №2 Таблица №2 Оценка тяжести кровопотери при послеродовом кровотечении
Патогенез В основе развития ранних послеродовых кровотечений (до 24 часов) лежит 4 патогенетических нарушения (правило 4х Т): • Т (tonus) - нарушения сокращения матки Кровотечение после отделения плаценты прекращается в результате сокращения миометрия, которое усиливает извитость спиральных артерий, сужает их просвет. В результате нарушения сокращения матки происходит снижение скорости взаимодействия биохимических процессов в миометрии. Сначала возникает гипотония. Если в полости матки сохраняются сгустки крови, остатки плаценты или оболочек плода, они не позволяют матке сократиться и поддерживают кровотечение. При кровопотере 500 мл и больше развиваются нарушения гемостаза, истощаются резервы свертывающей системы крови. Это ведет к геморрагическому шоку, нарушению функции внутренних органов, ДВС-синдрому и летальному исходу. • Т (tissue) - задержка плацентарной ткани Отделение последа сопровождается повреждением сосудов, физиологическим кровотечением. После его рождения матка сокращается, что способствует остановке кровотечения.Задержка частей последа в полости матки препятствует нормальному сокращению и пережатию маточных сосудов. При частичном отслоении, зияющие сосуды несократившейся матки становятся источником патологической кровопотери. Врастание ворсин хориона глубоко в миометрий приводят к истончению маточной стенки, поэтому попытка отделить плаценту вручную быстро заканчивается травмой, сопровождающейся интенсивным кровотечением. • Т (trauma) - травма родовых путей. Кровотечение из разрывов мягких тканей родовых путей бывает выраженным при повреждении сосудов. Разрывы шейки матки сопровождаются кровотечением при повреждении нисходящей ветви маточных артерий. При разрывах влагалища кровотечение возникает при повреждении варикозно расширенных вен, a. vaginalis или ее ветвей. Кровотечение возможно при высоких разрывах с вовлечением сводов и основания широких маточных связок, иногда с повреждением а. uterinae. При разрывах промежности кровотечение возникает при повреждении ветви a. pudenda. Разрывы в области клитора, где развита сеть венозных сосудов, также сопровождаются сильным кровотечением. • Т (thrombin) - нарушения свертываемости крови Как правило, возникают при патологии, связанной с сосудисто-тромбоцитарным или коагуляционным звеньями гемостаза или вследствие генетических дефектов свертывающей и противосвертывающей систем крови. Встречается при геморрагических диатезах: болезни фон Виллебранда, наследственных тромбоцитопатиях и тромбоцитопениях, гемофилиях ( А,В,С), дисфибриногенемиях и пр., при врожденных тромбофилиях, при применении антикоагулянтов и препаратов, влияющих на тромбоциты. Основными причинами поздних послеродовых кровотечений (после 24 часов) являются: • Остатки плацентарной ткани • Субинволюция матки • Послеродовые инфекции • Наследственные дефекты гемостаза Этиология Причины послеродовых кровотечений представлены в таблице №3 Антенатальные и интранатальные факторы риска послеродовых кровотечений Таблица №3
Причины послеродовых кровотечений в зависимости от времени их появления делятся на ранние и поздние, они представлены в таблице №4 Причины послеродовых кровотечений Таблица №4
Риск послеродовых кровотечений в зависимости от анамнеза пациентки представлен в таблице №5 Стратификация риска послеродовых кровотечений Таблица №5
Клиническая картина Клинические проявления послеродовых кровотечений представлены в таблице №6 Основные клинические признаки послеродовых кровотечений Таблица №6
Жалобы: - кровотечение из половых путей; - боли внизу живота (при разрыве матки); - общая слабость и головокружение. Анамнез: кровотечение в послеродовом периоде. Физикальное обследование: Общий осмотр: - бледность кожных покровов; - артериальная гипотензия; - кровотечение из половых путей; - геморрагический шок 1.3 Лабораторно-инструментальная диагностика При послеродовом кровотечении в экстренном порядке выполняется: • определение группы крови, резус-фактора (если не было определено ранее); • общий анализ крови (ОАК) (уровень гемоглобина, гематокрита, эритроциты, тромбоциты); • показатели свертывания крови: определение время свертывания крови у постели пациента («прикроватный тест» - модификация метода Ли-Уайта), гемостазиограмма (концентрация фибриногена, ПТИ, АЧТВ, ПДФ, при наличии возможностей - ТЭГ, РОТЕМ) Основные лабораторные параметры и оценка тяжести представлена в таблице №7 Оценка основных лабораторных параметров Таблица №7
Из инструментальной диагностики для установления причины кровотечения может быть выполнено ультразвуковое исследование (УЗИ) матки с оценкой состояния полости матки и наличия свободной жидкости в брюшной полости. Не рекомендуется при выявлении кровотечения алой кровью из наружных половых путей во время беременности проведение УЗИ при продолжающемся кровотечении, неудовлетворительном состоянии матери или плода, невозможности обеспечить исследование в течение 10 мин. Оценка объема и степени тяжести кровопотери проводится: путем визуального определения кровопотери, гравиметрическим методом и путем оценки клинических симптомов гиповолемии. -Визуальное определение кровопотери проводится на основании зрительной оценки кровопотери, к которому надо прибавить 30%. Примечание : визуальное определение кровопотери недооценивает реальную кровопотерю в среднем на 30%, ошибка увеличивается с возрастанием объема кровопотери, поэтому следует ориентироваться на клинические симптомы и состояние пациентки. -Гравиметрический метод осуществляется путем прямого сбора крови в градуированные емкости (мешки-коллекторы, цилиндры или Cell Saver) совместно со взвешиванием пропитанных кровью салфеток и операционного белья. Данный метод является более точным, чем визуальный, но также не дает точной информации об объёме кровопотери. Примечание : применение градуированных емкостей (мешков-коллекторов, цилиндров или Cell Saver) является объективным инструментом, используемым для оценки потери крови с точностью 90%. Если есть возможность использовать градуированные емкости, то использовать визуальное определение кровопотери в дополнение к нему не имеет смысла, так как ведет к переоценке кровопотери и неадекватному лечению. -Шоковый индекс Альговера (ЧСС/систолическое артериальное давление) является ранним маркером гемодинамических нарушений и лучше других параметров позволяет выделить женщин, подверженных риску неблагоприятных исходов. Нормальные показатели шокового индекса после родов составляют 0,7-0,9. При массивном акушерском кровотечении шоковый индекс >1,0 может быть использован для оценки кровопотери и для прогноза потребности трансфузии препаратов крови. Оценка шокового индекса и объема кровопотери представлена в таблице №8 Шоковый индекс Альговера Таблица №8
Примечание : индекс Альговера не информативен у пациенток с гипертензивным синдромом В более ранней диагностике послеродового кровотечения может способствовать мнемоническое «Правило тридцати», которое основано на ниже приведенных критериях: - объем кровопотери 25–30%, шок средней степени тяжести; - ЧСС возрастает > на 30 уд/мин.; - ЧДД >30/мин; – систолическое АД снижается на 30 мм рт. ст.; –выделение мочи <30%. 1.4. Лечение При послеродовом кровотечении первостепенным является установление его причины, предельно быстрая остановка и предотвращение острой кровопотери, восстановление объема циркулирующей крови и стабилизация уровня артериального давления. В борьбе с послеродовым кровотечением важен комплексный подход с применением как консервативных (медикаментозных, механических), так и хирургических методов лечения. С первых минут кровотечения организация помощи осуществляется по принципу работы мультидисциплинарной бригады с четким распределением обязанностей и одновременным: оповещением, установлением причины кровотечения, оценкой объема кровопотери и проведением лечебных мероприятий в условиях развернутой операционной. Примечмание: с момента возникновения кровотечения необходимо постоянное вербальное общение с пациенткой с четким предоставлением информации о происходящем. Меры по остановке послеродовых кровотечений представлены в таблице №9 Манипуляции и меры по остановке послеродового кровотечения Таблица №9
Препараты, которые применяются при послеродовых кровотечениях представлены в таблице №10
При массивной кровопотере, превышающей 25–30% объема циркулирующей крови, хирургическое вмешательство должно быть выполнено не позднее 20 мин Оперативные методы: ⚫ Интраоперационная реинфузия крови ⚫ Выбор оптимального места разреза ⚫ Наложение клемм на углы разреза матки и кровоточащие сосуды ⚫ Выведение матки в рану ⚫ Введение утеротонических средств в мышцу матки и в/в ⚫ Массаж матки ⚫ Матрасные швы на матку или швы по В-Линчу ⚫ Перевязка маточных артерий ⚫ Перевязка внутренней подвздошной артерии ⚫ Удаление матки В настоящее время в Российской Федерации для тампонады матки с целью профилактики и лечения при послеродовом кровотечении могут быть применены маточные (с открытым или закрытым контуром) и/или влагалищные (с закрытым контуром) баллонные катетеры. Управляемая тампонада маточным баллонным катетером с закрытым контуром Показания: – Остановка или уменьшение послеродового кровотечения в случае неэффективности консервативного лечения. Противопоказания: – Артериальное кровотечение, требующее хирургического лечения, или ангиографическая эмболизация. – Клинические случаи с показанием гистерэктомии. – Беременность. – Рак шейки матки. – Гнойные инфекции во влагалище, шейке матки или уретре. – Аномалии матки. – Диссеминированное внутрисосудистое свёртывание. – Место хирургического вмешательства, препятствующее эффективному контролю кровотечения баллонным катетером. 1.5 Профилактика Проблема профилактики акушерских кровотечений и восполнения кровопотери всегда актуальна и требует постоянного изучения и новых рациональных подходов к ее решению. По литературным данным известно, что более 2/3 всех акушерских кровотечений связаны с нарушением состояния гемостаза, т.е. являются первично коагулопатическими. Основным компонентом инфузионно-трансфузионной терапии при коагулопатическом кровотечении считается свежезамороженная плазма (СЗП), в которой в естественном сбалансированном состоянии сохранены все необходимые факторы, способствующие стабилизации гемостатического потенциала крови за счет восстановления баланса коагулянтной и антикоагулянтной систем. Применяемые методы сбережения крови в предродовом и периоперационном периоде включают предварительную заготовку аутокрови и/или аутоплазмы. Преимущества кровесберегающей хирургии обусловлены отсутствием риска посттрансфузионных реакций и осложнений, передачи гемотрансмиссивных инфекций, отсутствием опасности аллоиммунизации. В акушерстве более целесообразно использование аутоплазмодонорства, нежели аутогемотрансфузий, так как именно плазма является источником факторов свертывания крови. Аутоплазмодонорство - метод кровесбережения, заключающийся в заготовке собственной плазмы индивидуума и предназначенный исключительно для последующей аутологичной трансфузии. В акушерстве сущность методики заключается в сборе, замораживании и хранении плазмы женщины для последующего переливания ее во время или после родоразрешения с целью возмещения объема циркулирующей плазмы и факторов свертывания крови, а также купирования или лечения ДВС-синдрома. Показания к заготовке и хранению аутоплазмы в акушерстве: 1. Беременные группы высокого риска по развитию кровотечения. 2. Беременные с высоким риском по развитию гемотрансфузионных осложнений. 3. Беременные с редкими группами крови. 4. Отказ пациентки от переливания донорских компонентов крови, при отсутствии противопоказаний к аутодонации. Противопоказания к заготовке аутоплазмы в акушерстве: 1. Анемия - Нв<90 г/л, Ht<30%. 2. Гипопротеинемия - общий белок <60 г/л, альбумин <35 г/л. 3. Изокоагуляция не характерная сроку беременности. 4. Заболевания крови - гемофилия, тромбоцитопения и др. 5. Тяжелая экстрагенитальная патология. 6. Онкологические заболевания. 7. Тромбозы Показания к трансфузии аутоплазмы в акушерстве: 1. Кровотечение в родах или при абдоминальном родоразрешении. 2. ДВС-синдром. Противопоказания к трансфузии аутоплазы в акушерстве: 1. Наличие выраженной гиперкоагуляции перед родами и отсутствие кровотечения во время родов. 2. Наличие выраженной гиперкоагуляции в послеродовом или послеоперационном периоде. Технология использования метода: Заготовка аутоплазмы проводится беременным, в сроках 32-37 недель, методом прерывистого или аппаратного плазмафереза однократно или двукратно с перерывом в неделю в условиях кабинета переливания крови или отделения гравитационной хирургии крови лечебного учреждения. За проведение процедуры отвечает врач, работающий в данных подразделениях лечебного учреждения. Обследование, необходимое для проведения аутоплазмодонорства: 1. ВИЧ-1/ВИЧ2, RW, гепатит В, гепатит С; 2. Гемостазиограмма; Выводы По данным ВОЗ частота акушерских кровотечений колеблется от 2,7 до 8% по отношению к общему числу родов. При этом 2-4% кровотечений связаны с гипотонией матки в последовом и в послеродовом периодах. Ежегодно в мире около 140 000 женщин умирает от послеродовых кровотечений. В Российской Федерации кровотечения во время беременности, родов и послеродового периода занимают одно из первых мест в структуре причин материнской смертности (около 17%). Послеродовое кровотечение - это кровопотеря 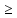 500 мл во время родов через естественные родовые пути, и 500 мл во время родов через естественные родовые пути, и 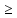 1000 мл при операции КС. В основе развития ранних послеродовых кровотечений (до 24 часов) лежит 4 патогенетических нарушения (правило 4х Т): 1000 мл при операции КС. В основе развития ранних послеродовых кровотечений (до 24 часов) лежит 4 патогенетических нарушения (правило 4х Т):• Т (tonus) - нарушения сокращения матки • Т (tissue) – задержка плацентарной ткани • Т (trauma) - травма родовых путей • Т (thrombin) - нарушения свертываемости крови Основными причинами поздних послеродовых кровотечений (после 24 часов) являются: • Остатки плацентарной ткани • Субинволюция матки • Послеродовые инфекции • Наследственные дефекты гемостаза Для лечения послеродовых кровотечений используют как медикаментозное лечение (утеротоники, гемостатики) и оперативные вмешательства, так и пособия по остановке кровотечений. В профилактику послеродовых кровотечений входят кровосберегающие методы, такие как аутоплазмодонорство-заготовка собственной плазмы для последующей аутологичной трансфузии. Глава 2. Практическая часть Целью данной работы является: изучить методы диагностики и лечения пациентов с послеродовым кровотечением на стационарном этапе медицинской помощи. Задачи практического исследования: 1. Провести исследование возрастного состава. 2. Провести исследование пациенток по наличию осложнений и факторов риска. 3. Провести исследование по преобладанию оперативных вмешательств при послеродовом кровотечении. 4. Провести исследование по лечению послеродовых кровотечений препаратами. 5. Провести анализ оценки тяжести пациенток после проведенного лечения. Объект исследования: пациентки с послеродовым гипотоническим кровотечением (код МКБ-О72.0 – О72.2) Предмет исследования: медицинские карты стационарной пациентки родильного отделения ГБУЗ МО «Московская областная больница им. проф. Розанова В.Н.»в количестве 4 штук за 2020г. База исследования: Государственное бюджетное учреждение здравоохранения Московской области «Московская областная больница им. проф. Розанова В.Н.». Мною проведено исследование медицинской документации на базе родильного отделения ( ГБУЗ МО Пушкинская районная больница ) по пациенткам на стационарном этапе. Задача №1 Анализ репродуктивного возраста пациенток Анализ пациенток по репродуктивному возрасту на стационарном этапе медицинской помощи показал что, послеродовым кровотечением страдают женщины как раннего (75%) так и позднего (25%) репродуктивного возраста. 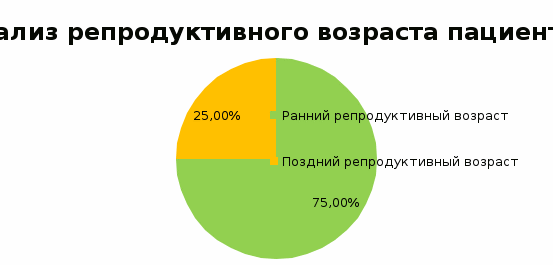 Рис. 1 Соотношение репродуктивного возраста пациенток Вывод: Анализ пациенток по репродуктивному возрасту на стационарном этапе медицинской помощи показал, что послеродовым кровотечениям более подвержены женщины раннего репродуктивного возраста - 3 человека (75%), чем женщины позднего репродуктивного возраста - 1 человек (25%). Задача№2 Анализ объема кровопотери Анализ пациенток по объему кровопотери при послеродовом кровотечении по данным медицинской документации показал, что 1 и 2 степень тяжести кровопотери при послеродовом кровотечении встречается с одинаковой частотой (50%/50%). 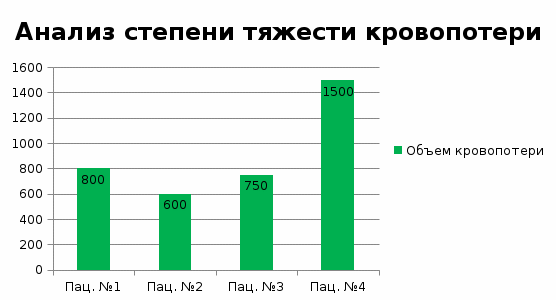 Рис. 2 Анализ степени тяжести кровопотери пациенток Вывод: Анализ степени тяжести кровопотери пациенток в соответствии с классификацией (<750 мл – 1 степень тяжести; 750 – 1500мл – 2 степень тяжести) показал, что у 50% пациенток наблюдается 1степень тяжести, и у 50% пациенток 2 степень тяжести кровопотери (может привести к геморрагическому шоку). Задача №3 Анализ проводимых пособий по остановке кровотечения Анализ пособий для остановки кровотечений показал, что осмотр родовых путей проводится в 100% случаев, ручное обследование стенок матки проводится у 3-х пациенток (75%), а наружно-внутренний массаж матки проводился у половины пациенток (50%). 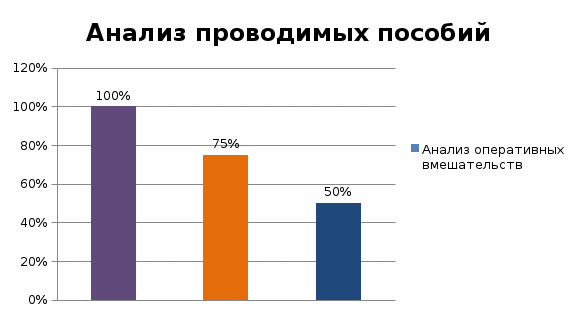 Рис. 3 Анализ проводимых пособий Вывод: Исходя из данных медицинской документации, можно сделать вывод, что осмотр родовых путей занимает лидирующую позицию, а ручное обследование стенок полости матки (75%) превалирует над наружно-внутренним массажем матки (50%). Задача № 4 Анализ операций проводимых для остановки кровотечения Соотношение операций для остановки кровотечений среди исследуемых пациенток показало, что эпизиотомия проводилась у 50% пациенток, наложение швов у 25% и экстирпация матки у 25% пациенток. 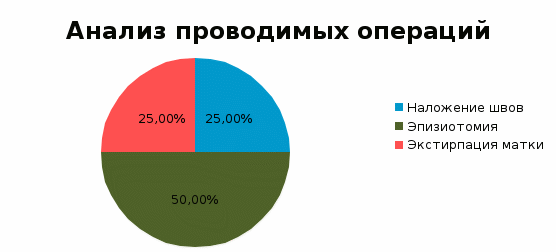 Рис.4 Анализ проводимых операций Вывод: Исходя из данных медицинской документации, можно сделать вывод, что среди всех операций лидирует эпизиотомия (проводилась у 50% пациенток), наложение швов (25%) и экстирпация матки (25%) проводились с одинаковой частотой. Задача №5 Анализ медикаментозного лечения Анализ препаратов показал, что для остановки послеродовых кровотечений в первую очередь используются утеротоники и анальгетики. 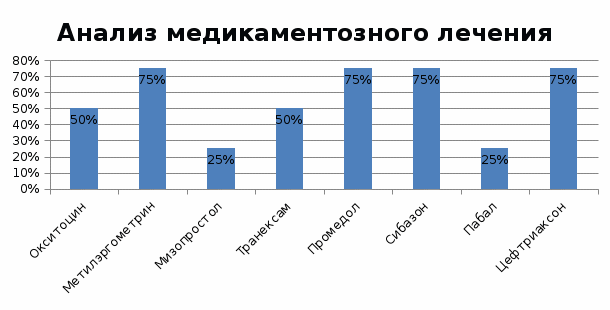 Рис. 5 Анализ медикаментозного лечения Вывод: Исходя из анализа медикаментозного лечения утеротоники и анальгетики являются ведущими препаратами для лечения послеродовых кровотечений, далее по частоте применения используется гемостатическая терапия. Для профилактики осложнений в 75% случаев назначается цефтриаксон. Выводы Нами проведено исследование медицинской документации на базе родильного отделения ( ГБУЗ МО «Московская областная больница им. проф. Розанова В.Н.») по пациенткам на стационарном этапе. Анализ пациенток по репродуктивному возрасту на стационарном этапе медицинской помощи показал, что послеродовым кровотечениям более подвержены женщины раннего репродуктивного возраста - 3 человека (75%), чем женщины позднего репродуктивного возраста - 1 человек (25%). Анализ степени тяжести кровопотери пациенток в соответствии с классификацией (<750 мл – 1 степень тяжести; 750 – 1500мл – 2 степень тяжести) показал, что у 50% пациенток наблюдается 1степень тяжести, и у 50% пациенток 2 степень тяжести кровопотери Исходя из данных медицинской документации, можно сделать вывод, что осмотр родовых путей занимает лидирующую позицию, а ручное обследование стенок полости матки (75%) превалирует над наружно-внутренним массажем матки (50%). Исходя из данных медицинской документации, можно сделать вывод, что среди всех операций лидирует эпизиотомия (проводилась у 50% пациенток), наложение швов (25%) и экстирпация матки (25%) проводились с одинаковой частотой. Исходя из анализа медикаментозного лечения утеротоники и анальгетики являются ведущими препаратами для лечения послеродовых кровотечений, далее по частоте применения используется кровоостанавливающая терапия. Для профилактики осложнений в 75% случаев назначается цефтриаксон. Заключение Данная исследовательская работа посвящена теме «Современные методы лечения послеродовых кровотечений». По данным ВОЗ частота акушерских кровотечений колеблется от 2,7 до 8% по отношению к общему числу родов. При этом 2-4% кровотечений связаны с гипотонией матки в последовом и в послеродовом периодах. Ежегодно в мире около 140 000 женщин умирает от послеродовых кровотечений. В Российской Федерации кровотечения во время беременности, родов и послеродового периода занимают одно из первых мест в структуре причин материнской смертности (около 17%). Послеродовое кровотечение - это кровопотеря 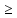 500 мл во время родов через естественные родовые пути, и 500 мл во время родов через естественные родовые пути, и 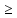 1000 мл при операции КС. В основе развития ранних послеродовых кровотечений (до 24 часов) лежит 4 патогенетических нарушения (правило 4х Т): 1000 мл при операции КС. В основе развития ранних послеродовых кровотечений (до 24 часов) лежит 4 патогенетических нарушения (правило 4х Т):• Т (tonus) - нарушения сокращения матки • Т (tissue) – задержка плацентарной ткани • Т (trauma) - травма родовых путей • Т (thrombin) - нарушения свертываемости крови Основными причинами поздних послеродовых кровотечений (после 24 часов) являются: • Остатки плацентарной ткани • Субинволюция матки • Послеродовые инфекции • Наследственные дефекты гемостаза Для лечения послеродовых кровотечений используют как медикаментозное лечение (утеротоники, гемостатики) и оперативные вмешательства, так и пособия по остановке кровотечений. В профилактику послеродовых кровотечений входят кровосберегающие методы, такие как аутоплазмодонорство-заготовка собственной плазмы для последующей аутологичной трансфузии. Нами проведено исследование медицинской документации на базе родильного отделения ( ГБУЗ МО «Московская областная больница им. проф. Розанова В.Н.») по пациенткам на стационарном этапе. Анализ пациенток по репродуктивному возрасту на стационарном этапе медицинской помощи показал, что послеродовым кровотечениям более подвержены женщины раннего репродуктивного возраста - 3 человека (75%), чем женщины позднего репродуктивного возраста - 1 человек (25%). Анализ степени тяжести кровопотери пациенток в соответствии с классификацией (<750 мл – 1 степень тяжести; 750 – 1500мл – 2 степень тяжести) показал, что у 50% пациенток наблюдается 1степень тяжести, и у 50% пациенток 2 степень тяжести кровопотери Исходя из данных медицинской документации, можно сделать вывод, что осмотр родовых путей занимает лидирующую позицию, а ручное обследование стенок полости матки (75%) превалирует над наружно-внутренним массажем матки (50%). Исходя из данных медицинской документации, можно сделать вывод, что среди всех операций лидирует эпизиотомия (проводилась у 50% пациенток), наложение швов (25%) и экстирпация матки (25%) проводились с одинаковой частотой. Исходя из анализа медикаментозного лечения утеротоники и анальгетики являются ведущими препаратами для лечения послеродовых кровотечений, далее по частоте применения используется кровоостанавливающая терапия. Для профилактики осложнений в 75% случаев назначается цефтриаксон. Практическая значимость данной работы заключается в углублении и систематизации данных по такому неотложному состоянию как послеродовое кровотечение, приобщении к методологии научного исследования, развитии навыков критического мышления, поиска информации с помощью информационно-компьютерных технологий. Список использованных источников 1. Клинические рекомендации по послеродовым кровотечениям Адрес:https://vk.com/away.php?to=http%3A%2F%2Fwww.chelsma.ru%2Ffiles%2Fmisc%2Fposlerodovyekrovotechenija.pdf&cc_key= 2. Письмо Минздрава РФ от 26 марта 2019 г. №15-4/и/2-2535] Адрес:http://zdrav.spb.ru/media/filebrowser/послеродовые_кровотечения.pdf 3. О классификации послеродовых кровотечений: Профессор Ю.Э. Доброхотова, профессор П.В. Козлов, О.М. Селиверстова ФГБОУ ВО РНИМУ им. Н. И. Пирогова Минздрава России, Москва Адрес:https://www.google.com/url?sa=t&source=web&rct=j&url=https://www.rusmedreview.com/upload/iblock/0e8/61-63.pdf&ved=2ahUKEwj_qa_j9oXwAhUstYsKHVVXA2E4ChAWMAN6BAgHEAI&usg=AOvVaw2J6NH5uvkvbZrP8NcvVnYY 4. .Ищенко А.А., Липман А.Д., Ищенко А.И., Трифонова И.М. Тактика ведения пациенток с акушерскими кровотечениями в раннем послеродовом периоде.Вопросы гинекологии, акушерства и перинатологии. 2006.5(6). С. 36-40.5. Приказ Министерства здравоохранения Российской Федерации от 07.11.2012 г. №598н «Об утверждении стандарта специализированной медицинской помощи при кровотечении в последовом и послеродовом периоде». Адрес: https://docs.cntd.ru/document/902381071?marker=6500IL 6. Письмо от 13 марта 2008 года N 1812-ВС Кровотечения в послеродовом периоде Адрес: https://docs.cntd.ru/document/902105677 7. .Кровотечения в послеродовом периоде. Министерство здравоохранения и социального развития Российской Федерации /под общей редак. Г.М. Савельевой и др.// Методическое письмо №1812-ВС М., 2008. Адрес: https://studfile.net/preview/6447324/page:56/ 8. Акушерство: национальное руководство / под ред. Г.М. Савельевой, Г.Т. Сухих, В.Н. Серова, В.Е. Радзинского.- 2-еиздание, перераб. и доп.-М.: ГЭОТАР-Медиа, 2015 9. Айламазян, Э.К. Неотложная помощь при экстремальных состояниях в акушерской практике/ Э.К. Айламазян. - СПб.: «Издательство Н-Л», 2002. - 389с. 10. Кулаков, В.И. Акушерские кровотечения / В.И. Кулаков. - М., 1998. - 256 с. 11. Серов В.Н., Сухих Г.Т., Баранов И.И., Пырегов А.В.. Тютюнник В.Л., Шмаков Р.Г. Неотложные состояния в акушерстве: руководство для врачей. – М.: ГЭОТАР-Медиа. – 2013. – 784с. 12. Клинический протокол «Профилактика, лечение и алгоритм ведения при акушерских кровотечениях» от 29.05.2014г. № 15-4/10/2-3881 МЗ РФ. Адрес:https://kraszdrav.ru/assets/documents/Profilaktika,_lechenie_i_algoritm_vedeniya_pri_akusherskih_krovotecheniyah18.10.2015%2012:50.pdf 13. Приказ министерства здравоохранения Российской Федерации от 01.11.2012 N 572н "Об утверждении порядка оказания медицинской помощи по профилю акушерство и гинекология" Адрес: https://www.garant.ru/products/ipo/prime/doc/70252632/ 14. Приказ Минздрава РФ от 25 сентября 2006 года N 673. «Об утверждении стандарта медицинской помощи больным с послеродовым кровотечением» Адрес: https://www.garant.ru/products/ipo/prime/doc/4083681/ 15. Клинические рекомендации "Кровосберегающие технологии в акушерской практике" Адрес::https://www.google.com/url?sa=t&source=web&rct=j&url=https://mosgorzdrav.ru/ruRU/science/default/download/22.html&ved=2ahUKEwi9s93a6YXwAhXKtYsKHQZLAHsQFjAAegQIAxAC&usg=AOvVaw2BP9-deSZJLV5JdrEaXTeh 16. Письмо от 29 мая 2014 г. N 15-4/10/2-3881 "Профилактика, лечение и алгоритм ведения при акушерских кровотечениях", разработанные в соответствии со статьей 76 Федерального закона от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации" Адрес: https://legalacts.ru/doc/pismo-minzdrava-rossii-ot-29052014-n-15-4102-3881-o-napravlenii/ 17. Приказ Министерства Российской Федерации "Об утверждении порядка оказания медицинской помощи по профилю от 20.10.2020 акушерство и гинекология" Адрес: http://publication.pravo.gov.ru/Document/View/0001202011130037 18. .Куликов А.В., Мартиросян С.В., Обоскалова Т.А. Протокол неотложной помощи при кровотечении в акушерстве. Методические рекомендации. – Екатеринбург, 2010. - 38 с. 19. Шифман Е.М., Полянчикова О.Л., Баев О.Р, Шмаков Р.Г., Фёдорова Т.А., Сокологорский С.В., Пырегов А.В., Кирющенков П.А. Клинический протокол «Послеродовое кровотечение ( профилактика, лечение. Алгоритм ведения)». Журная «Акушерство и гинекология», 2011,№4, стр. 31-34. 20. Приказ министерства здравоохранения РФ от 10.05.2017 N 203н "Об утверждении критериев оценки качества медицинской помощи" Адрес:https://www.google.com/url?sa=t&source=web&rct=j&url=https://www.rncrr.ru/upload/Doc/N203.pdf&ved=2ahUKEwj1r6ug_YXwAhWIjosKHbvFAIYQFjAAegQIAxAC&usg=AOvVaw0zr0ct-uJOxKwBpVFa8P8j | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
