Основы социальной медицины. ОСМ-УП. Учебное пособие для студентов высших учебных заведений по специальности Социальная работа
 Скачать 5.23 Mb. Скачать 5.23 Mb.
|
Артериальный пульсРитмические колебания стенки артерии, обусловленные повышением давления в период систолы, называют артериальным пульсом. Таким образом, пульс – это ритмические колебания стенок артерий. Пульсацию артерии можно обнаружить прикосновением к любой доступной ощупыванию артерии: лучевой, сонной, височной и др. Чаще всего пульс прощупывают на передней поверхности периферического конца предплечья между лучевой костью и сухожилиями сгибателей. Для исследования пульса правой рукой берут левую руку больного или наоборот. Исследуют пульс вторым, третьим и четвертым пальцами, накладывая их на ладонную поверхность предплечья так, чтобы у периферического конца передней поверхности лучевой кости исследуемого был второй палец исследующего, а рядом с ним в сторону локтя – третий и четвертый пальцы. Прижимают артерию к внутренней поверхности лучевой кости. Рука исследуемого должна находиться в удобном полусогнутом положении, исключающем напряжение мышц. Начинать исследование нужно с ощупывания пульса на обеих руках, так как при необычном расположении артерий или одностороннем сдавлении пульс может быть неодинаков. Затем приступают к исследованию качеств пульса: его частоты, ритма, наполнения, напряжения и состояния стенки сосуда. Качества пульса зависят от работы сердца, тонуса и состояния стенки сосуда. Частота пульса определяется сосчитыванием количества пульсовых волн в течение 1 минуты или за 10 секунд умноженных на 6. Частота пульса в физиологических условиях постоянно колеблется. Физическая деятельность, психическое возбуждение, повышение температуры тела и окружающей среды, прием пищи и питье, особенно спиртных напитков и кофе, учащает пульс. Во время вдоха пульс чаще, чем во время выдоха (дыхательная аритмия сердца). У женщин частота пульса на 6-8 ударов в минуту больше, чем у мужчин. Значительны возрастные колебания частоты пульса: у новорожденных пульс около 130-140 ударов, у 3-5-летних детей – около 100 ударов, в 7-10-летнем возрасте – 85-90 ударов в минуту. У здоровых взрослых в состоянии покоя частота пульса колеблется от 60 до 80 ударов в минуту. Пульс реже 60 ударов в минуту называют брадикардией, чаще 90 – тахикардией. Тахикардия наблюдается при инфекционной лихорадке, является постоянным признаком повышения функции щитовидной железы, одним из первых признаков сердечной недостаточности. Брадикардия характерна для понижения функции щитовидной железы, для сотрясения мозга и др. Ритм пульса в зависимости от деятельности сердца может быть правильным. В этом случае все пульсовые волны имеют одинаковую величину и промежутки между ними различны. Экстрасистолия – часто встречающийся вид аритмии. Экстрасистола определяется по пульсу как внеочередная, преждевременная пульсовая волна меньшей величины, сопровождающаяся удлиненной паузой. Экстрасистолы возникают периодически, они могут быть единичными и групповыми. Мерцательная аритмия характеризуется тем, что пульсовые волны различной величины следуют одна за другой с неодинаковыми интервалами. Мерцательная аритмия возникает при выраженных поражениях миокарда: при кардиосклерозе, пороках сердца. Введение лекарственных средствСуществует несколько способов введения лекарственных веществ: наружный – через кожные покровы, слизистые оболочки или дыхательные пути, внутренний (энтеральный) – через рот или прямую кишку и парентеральный, минуя желудочно-кишечный тракт. Наружное применение лекарственных средств рассчитано в основном на их местное действие, так как всасывающая способность неповрежденной кожи очень мала. Запомните! Нанесение лекарств должно производиться всегда на чистую кожу, чистыми инструментами и тщательно вымытыми руками. Существуют следующие способы введения лекарственных веществ через кожные покровы: втирание, обтирание, смазывание, повязки. Втирание – это введение через кожу лекарственных средств в виде жидкостей или мазей. Втирание производят в участки здоровой кожи, преимущественно туда, где она тоньше и не покрыта волосами: сгибательная поверхность предплечий, задняя поверхность бедер, боковая поверхность грудной клетки и живота. Для растирания небольшое количество мази кладут на ладонь (или теплого лекарственного вещества наливают на ладонь) и производят продольные в сочетании с круговыми движения до тех пор, пока ладонь не станет сухой, а кожа не покраснеет (примерно 40 минут). Запомните! Нитромазь не втирается. Обтирание – применяют при кожных заболеваниях (крапивнице, нейродермите, почесухе) в качестве профилактики гнойных осложнений. Ватный (марлевый) тампон, смоченный в необходимом растворе, отжать и нанести на кожу продольными движениями (там, где волосы – по направлению их роста). При гнойных заболеваниях кожу обтирают вокруг очагов поражения по направлению от периферии к центру. Смазывание – метод нанесения на кожу лекарственных веществ, содержащихся в мазях, пастах, болтушках. Мази и пасты наносятся чистым шпателем на очаговую поверхность и слегка размазываются. Болтушки применяют при обширных поражениях кожи, перед употреблением взболтать, нанести ватным тампоном, присыпать тальком. Болтушки, пасты нельзя наносить на волосяные участки. Сильнодействующие мази, которые приготовлены без основ (деготь, ихтиол) наносят ватным тампоном строго на пораженный участок. Повязки чаще применяют с целью фиксации лекарственного препарата и создания условий для его более глубокого проникновения в кожу. Применяют мазевые и влажно-высыхающие повязки. Техника мазевой повязки: шпателем мазь помещают на очаг поражения или на стерильную салфетку и плотно фиксируют 2-3 турами бинта. Можно поверх салфетки положить слой ваты. Если нужен мазевой компресс, то под слой ваты накладывают компрессную бумагу и подбинтовывают. Противопоказаны при островоспалительном процессе с мокнутьем. Техника влажно-высыхающей повязки: марля, сложенная в 10-15 слоев, смачивается в лекарственном растворе, отжимается и накладывается на пораженный участок. Поверх марли накладывается компрессная бумага и прибинтовывается на 4-5 часов. Запомните! Не снимать насильственно, а при снятии смачивать тем же раствором. Ингаляция – метод введения лекарственных веществ через дыхательные пути. Ингаляции по способу возгонки лекарственного вещества делятся на аэрозольные, паровые и паро-масляные. Аэрозольные ингаляции – это доставка мелкораспыленных веществ в воздухоносные пути при помощи специальных аппаратов, устроенных по принципу пульверизатора. Паровые ингаляции – доставка с помощью пара. При паровой ингаляции необходимо помнить, что выходящий пар может вызвать ожог. Пар надо вдыхать носом, а выдыхать ртом. Масляная ингаляция применяется после паровой и очень редко самостоятельно (для защиты от химических веществ). Преимущества лекарственных ингаляций состоит в том, что: а) лекарство доставляется непосредственно в место патологического процесса; б) лекарство быстро всасывается; в) лекарство поступает непосредственно в кровь, минуя печень, поэтому могут быть применены более низкие концентрации и более длительно. Внутреннее (энтеральное) введение лекарственных веществ является самым распространенным, простым и удобным способом введения. Этим способом вводятся следующие лекарственные формы: порошки, таблетки, пилюли, драже, микстуры, капли, пасты и др. Почти все они оказывают общее действие на организм, а часто и местное на желудочно-кишечный тракт. Чаще всего лекарство дают перед едой, так как взаимодействие его с пищей замедляет его всасывание. После еды применяют препараты, раздражающие слизистую желудочно-кишечного тракта (железо, аспирин, хлористый кальций, йод). Ферментные препараты (фестал, панзинорм) применяют непосредственно во время еды. Преимущество этого способа в том, что лекарственные вещества применяются в различных формах и не требуют стерильности. К недостаткам относится следующее: а) частичная, а иногда полная инактивация в печени и желудке; б) зависимость действия от возраста, веса; в) медленное и неполное всасывание в пищеварительном тракте, а, следовательно, позднее поступление в кровь. Драже, капсулы, пилюли принимают в неизмененном виде, положив их на корень языка. Настои, растворы, микстуры, отвары чаще назначают столовыми ложками. Спиртовые настойки, экстракты – в каплях и чаще во флаконах вмонтированы капельницы прямо в пробку. Если ее нет, то необходимо пользоваться своей пипеткой для каждого флакона. Больным с нарушением глотания, рвотой, находящимся в бессознательном состоянии, детям, психическим больным лекарственные вещества предпочитают вводить в прямую кишку. Этот способ имеет свое преимущество, так как лекарственное вещество не подвергается влиянию ферментов желудочного сока и, всасываясь, попадает через геморроидальные вены непосредственно в нижнюю полую вену, минуя печень. Формы введения в прямую кишку – свечи, лекарственные микроклизмы. Свечи хранят в холодильнике, вводят прямым концом в прямую кишку, где под влиянием температуры тела они быстро становятся жидкими. Запомните! Перед введением лекарственных веществ в прямую кишку за 20-30 минут следует сделать очистительную клизму! Техника введения свечи: больной лежит на боку, согнутые в коленях ноги прижать к животу, левой рукой развести ягодицы, а правой быстро ввести свечу. Техника введения жидких лекарственных форм в прямую кишку: лекарственный препарат подогреть до 37-38 о С, при помощи резинового баллона с газоотводной трубкой ввести лекарство в количестве 50-100-200 мл на глубину 15-20 см. Больной должен полежать в течение получаса, чтобы удержать лекарство. Газоотводную трубку простерилизовать, хранить в сухой посуде. Парентеральное введение лекарственных средств – это введение лекарственного вещества с помощью шприца методом инъекции (injectio – впрыскивание) в ткани (в кожу, под кожу, в мышцы), в сосуды или в полости (брюшную, плевральную, суставную). Основные преимущества этого способа – быстрота, точность дозировки. Этот метод требует строго соблюдения правил асептики, при нарушении которых в организм могут попасть болезнетворные микробы, результатом чего возможно развитие инфекционного осложнения. В настоящее время применяют исключительно одноразовые шприцы, но и в отношении их надо соблюдать некоторые правила: 1. Выбирать шприц в зависимости от вида инъекции: внутрикожная – не более 0,5 мл; подкожная – 0,5-2 мл; внутримышечная – 1- 10 мл; внутривенная – 20 мл. 2. Ориентироваться безошибочно в цене деления шприца – обычно общая емкость шприца делиться на число делений. Иглы и шприцы желательно применять строго по назначению. Внутрикожное введение лекарственных веществ применяют для местного обезболивания, а также с диагностической целью, чаще при необходимости определить чувствительность к медикаментам. Особенности техники: игла направляется параллельно поверхности кожи на глубину 0,5 см. Контролем правильного введения служит образование беловатого бугорка в виде лимонной корочки. Определение реакции больного на введение антибиотиков: после введения 0,1 мл вещества через 20 минут реакцию проверяют: если нет высыпаний, не снижается АД, то вводят еще 0,5 мл раствора. Дальнейшее введение вещества возможно только через 20 минут при отсутствии каких- либо неприятных ощущений. Подкожные инъекции осуществляются в подкожный жировой слой, богатый кровеносными сосудами, на глубину 15 мм. 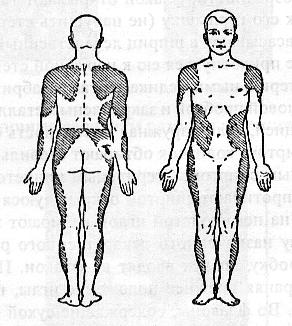 Рис. 43. Области, где можно делать подкожные инъекции (заштрихованы) Наиболее удобные участки: наружная поверхность плеча или лучевой край предплечья, подлопаточное пространство, передненаружная поверхность бедра, боковая поверхность брюшной стенки и нижняя часть подмышечной впадины. В этих участках кожа хорошо захватывается в складку и отсутствует опасность повреждения кровеносных сосудов, нервов и надкостницы. Особенно опасно попадание в сосуды масляных растворов. Запомните! Не рекомендуется делать инъекции в места с отечной подкожной клетчаткой или в уплотнения после предыдущих инъекций. Внутримышечное введение лекарственных веществ создает условия для более быстрого и полного всасывания, так как мышцы обладают широкой сетью кровеносных и лимфатических сосудов. Внутримышечные инъекции следует производить в определенных местах тела, где имеется значительный слой мышечной ткани, вдали от крупных кровеносных сосудов и нервных стволов: мышцы ягодиц, живота и бедер. В ягодичной области проходят седалищный нерв и крупные сосуды, поэтому инъекции следует производить только в верхненаружный квадрант, который определяют, мысленно разделив ягодицу на 4 части. Особенности техники введения: после введения иглы необходимо обязательно потянуть поршень на себя, чтобы убедиться в том, что игла не находится в кровеносном сосуде. 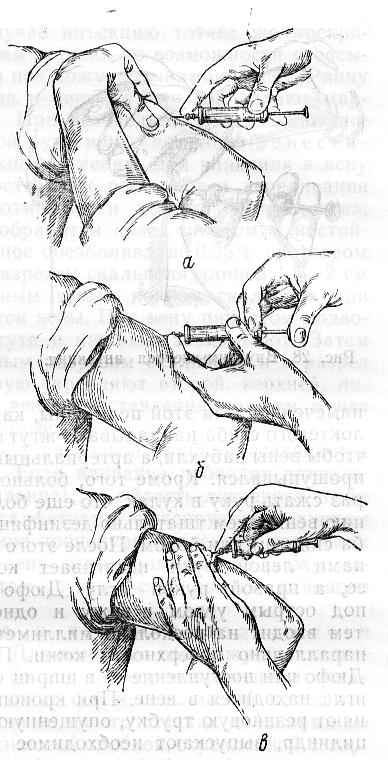 Рис. 44. Техника подкожных инъекций: а – прокол кожи, б – введение лекарства, в – извлечение иглы 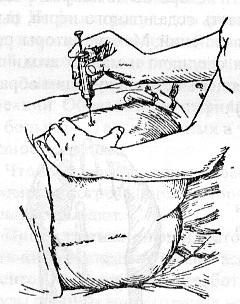 Рис. 45. Положение больного при внутримышечной инъекции Внутривенное введение лекарственных веществ осуществляется путем венепункции и венесекции, только специально подготовленным медицинским персоналом. Недостатком парентерального введения лекарственных средств является большая частота осложнений, которые возникают, как правило, по вине вводившего. Причиной осложнений обычно является сильное химическое раздражение тканей, особенно подкожной клетчатки, медленное всасывание из-за применения тупой иглы или слишком короткой, не соответствующей типу инъекции, неточного выбора места инъекции, частых инъекций в одно и то же место. Осложнения: Нарушение правил асептики, и недостаточная стерильность раствора могут привести к местному воспалению и к общему повышению температуры; Введение слишком горячего раствора (выше 40оС) тоже может вызвать омертвение тканей; Образование инфильтрата (реактивного размножения клеток вокруг механической травмы при использовании тупой иглы, после введения не подогретых масляных растворов или при несоблюдении правил асептики). Лечение – местный согревающий компресс из 40% спиртового раствора или грелка (если в области ягодицы); Образование абсцесса (гнойного воспаления мягких тканей с образованием полости) в результате нарушения правил асептики. Лечение хирургическое; Ошибочное введение лекарственных средств. Чаще всего может привести к некрозу тканей (гибели клеток). Например, введение 10% хлорида натрия вместо физиологического раствора. Лечение: ввести в место инъекции и вокруг 0,9% раствор хлорида натрия до 50-80 мл и положить пузырь со льдом. Если ошибочно введен препарат подкожно, то перед введением изотонического раствора следует наложить жгут выше места инъекции для замедления всасывания; Повреждение нервных стволов при неправильном выборе места инъекции и при закупорке сосуда, питающего нерв, влечет развитие неврита или паралича. Профилактика этого осложнение: совершенствование техники введения; Перелом иглы из-за внезапного сокращения мышц. Лечение хирургическое; Медикаментозная эмболия при попадании масляных растворов в кровеносные сосуды или при введении их в инфильтрат от предыдущих инъекций, так как сосуды в них малоподвижны и просвет их зияет. Это наиболее грозное осложнение, т.к. эмбол может попасть в легочные сосуды. При следующих признаках - внезапный приступ удушья, кашель, посинение верхней половины туловища, чувство стеснения в груди – немедленно вызвать врача. Запомните! При выполнении инъекций больной не должен стоять! Никогда не производите инъекцию в инфильтрат! Прежде, чем введете лекарственное вещество (особенно масляный раствор) необходимо потянуть поршень вверх для убеждения, что в шприц не поступает кровь! |
