Фарм. Фармакология. Майский В.В. Часть 1. Учебное пособие iчасть Москва 2003 г. Оглавление введение i общая фармакология афармакокинетика
 Скачать 1.89 Mb. Скачать 1.89 Mb.
|
|
Глава 15. Противоаритмические средства Противоаритмические средства — лекарственные средства, применяемые при нарушениях ритма (аритмиях) сокращений сердца: экстрасистолии, тахиаритмиях (синусовая тахикардия, пароксиз-мальная тахикардия, мерцательная аритмия, трепетание), брадиа-ритмиях и блокадах сердца. Синусовая тахикардия - сокращения сердца с частотой 110—120 в минуту. Экстрасистолия — появление экстрасистол, т.е. добавочных (внеочередных) сокращений миокарда предсердий или желудочков. Пароксизмальная тахикардия — приступы частых (160-220 в минуту) сокращений сердца. Пароксизмальная тахикардия может быть желудочковой (вентрикулярной) и наджелудочковой (суправентри-кулярной). Мерцательная аритмия (фибрилляция) — беспорядочные несинхронные сокращения отдельных пучков мышечных волокон сердца с частотой 450-600 в минуту. Связана с циркуляцией возбуждения по многим замкнутым цепям, образованным кардиомиоцитами. Различают постоянную и пароксизмальную (приступообразную) формы мерцательной аритмии. Отдел сердца, в котором возникает мерцательная аритмия, практически не функционирует, поэтому мерцание (фибрилляция) желудочков равнозначно остановке сердца. В этом случае для восстановления синусового ритма сокращений желудочков (кардиоверсия) применяют дефибриллятор, позволяющий подавать на сердце очень короткие импульсы (несколько миллисекунд) с высоким напряжением (несколько тысяч вольт). При мерцательной аритмии (фибрилляции) предсердий желудочки могут сокращаться в нормальном ритме (нормосистолическая форма мерцательной аритмии) или часто (110-130 в минуту), неритмично, с нарушением кровообращения (тахиаритмическая форма мерцательной аритмии). При нормосистолической форме мерцательной аритмии для того, чтобы предотвратить образование тромбов в предсердиях, применяют антикоагулянты. Прекратить мерцательную аритмию предсердий (произвести конверсию мерцательной аритмии в синусовый ритм) можно с помощью дефибриллятора или применения противоарит-мических средств - хинидина, прокаинамида, амиодарона. При тахиаритмической форме мерцательной аритмии прежде всего стремятся нормализовать сокращения желудочков. Для этого назначают препараты, затрудняющие атриовентрикулярную проводимость — дигоксин, (β -адреноблокаторы, верапамил. Трепетание - частые (240—340 в минуту) и относительно синхронные сокращения. Трепетание желудочков сопровождается серьезными нарушениями кровообращения и требует срочного терапевтического вмешательства (применяют дефибриллятор или лекарственные средства, прекращающие трепетание). При трепетании предсердий тактика лечения сходна с лечением мерцательной аритмии и зависит от того, в каком ритме сокращаются желудочки. Блокады сердца — частичное или полное нарушение проведения по волокнам проводящей системы сердца. Чаще всего встречается атриовентрикулярный (предсердно-желудочковый) блок, реже - си-ноатриальный блок, блок ножек пучка Гиса и др. При полном атриовентрикулярном блоке желудочки начинают сокращаться в собственном, очень редком ритме (около 30 в минуту), недостаточном для нормального кровообращения. По применению противоаритмические средства можно разделить на: 1) средства, применяемые при тахиаритмиях и экстрасистолии, 2) средства, применяемые при брадиаритмиях и блокадах сердца. 15.1. Средства, применяемые при тахиаритмиях и экстрасистолии Выделяют 4 основных класса противоаритмических средств: I — блокаторы натриевых каналов; II — β -адреноблокаторы; III — средства, увеличивающие длительность потенциала действия; IV — блокаторы кальциевых каналов. Кроме того, в качестве противоаритмических средств применяют: - препараты калия, - сердечные гликозиды, - аденозин, - магния сульфат. 15.1.1. Блокаторы натриевых каналов (мембраностабилизирующие средства) Блокаторы натриевых каналов делят на 3 подгруппы: IA — хинидин, прокаинамид, дизопирамид, IB — лидокаин, мексилетин, фенитоин, 1С - флекаинид, пропафенон. Основные различия между этими подгруппами указаны в табл. 6. Препараты подгруппы IA - хинидин, прокаинамид, дизопирамид. Хинидин — правовращающий изомер хинина (алкалоид коры хинного дерева; род Cinchona). Действуя на кардиомиоциты, хинидин блокирует натриевые каналы и поэтому замедляет процессы деполяризации. Кроме того, хинидин блокирует калиевые каналы и поэтому замедляет реполяризацию. Особенно подробно изучено действие хинидина на волокна Пуркинье желудочков сердца. В потенциале действия волокон Пурки-нье различают следующие фазы (рис. 31): • фаза 0 - быстрая деполяризация, • фаза 1 - ранняя реполяризация, • фаза 2 — «плато», • фаза 3 — поздняя реполяризация, • фаза 4 — спонтанная медленная деполяризация (диастоличес-кая деполяризация); как только спонтанная медленная деполяризация достигает порогового уровня, генерируется новый потенциал действия; скорость достижения порогового уровня определяет частоту потенциалов, т.е. автоматизм волокон Пуркинье. Таблица 6. Свойства подгрупп блокаторов натриевых каналов 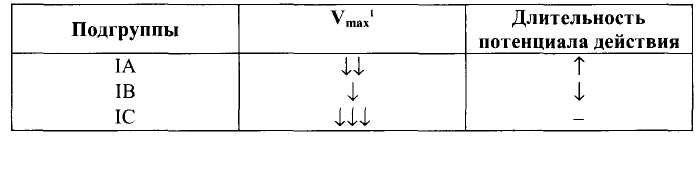 1 Vmax - скорость быстрой деполяризации (фаза 0). Указанные фазы связаны с движением ионов через ионные каналы клеточной мембраны (рис. 32). 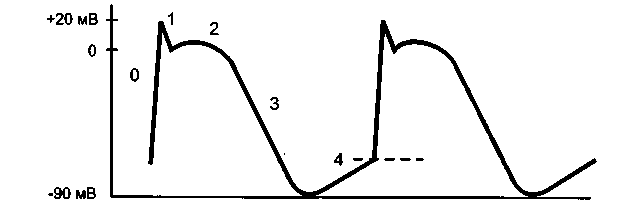 Рис. 31. Потенциалы действия волокна Пуркинье. Фаза 0 - быстрая деполяризация; фаза 1 - ранняя реполяризация; фаза 2 - «плато»; фаза 3 - поздняя реполяризация; фаза 4 - спонтанная медленная деполяризация (диастолическая деполяризация). 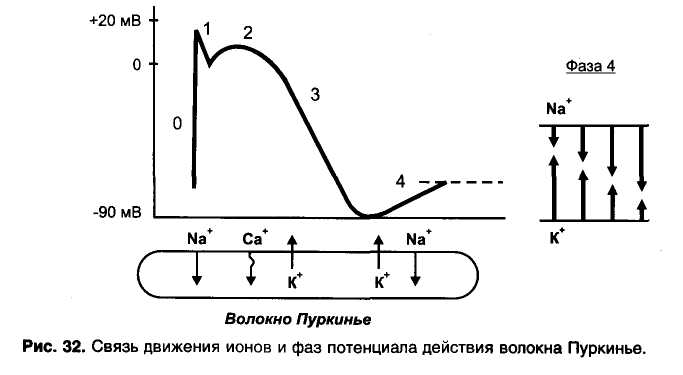 • Фаза 0 связана с быстрым входом ионов Na+. • Фаза 1 связана с выходом ионов К+. • Фаза 2 — выход ионов К+, вход ионов Са2+ и отчасти Na+. • Фаза 3 — выход ионов К+. • Фаза 4 - выход К+ (убывает) и вход Na+ (нарастает). Хинидин блокирует Na+-каналы и замедляет быструю деполяризацию (фаза 0) и спонтанную медленную деполяризацию (фаза 4). Хинидин блокирует калиевые каналы и замедляет реполяриза-цию (фаза 3) (рис. 33). В связи с замедлением быстрой деполяризации хинидин снижает возбудимость и проводимость, а из-за замедления спонтанной медленной деполяризации снижает автоматизм волокон Пуркинье. В связи с замедлением фазы 3 хинидин увеличивает длительность потенциала действия волокон Пуркинье. В связи с увеличением длительности потенциала действия и снижением возбудимости увеличивается эффективный рефрактерный период (ЭРП - период невозбудимости между двумя распространяющимися импульсами) (рис. 34). Очевидно, что снижение возбудимости и автоматизма полезно при лечении тахиаритмий и экстрасистолии. Снижение проводимости может быть полезным при аритмиях по типу «reentry» (повторный вход возбуждения), которые связаны с образованием однонаправленного блока (рис. 35). Хинидин полностью блокирует проведение импульсов в области однонаправленного блока (переводит однонаправленный блок в полный блок) и прекращает повторный вход возбуждения. Увеличение ЭРП может быть полезным при тахиаритмиях, связанных с циркуляцией возбуждения по замкнутым цепям кардио-миоцитов (например, при мерцательной аритмии); при увеличении ЭРП циркуляция возбуждения прекращается. 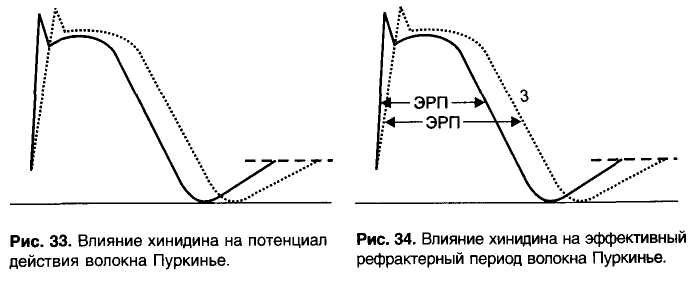 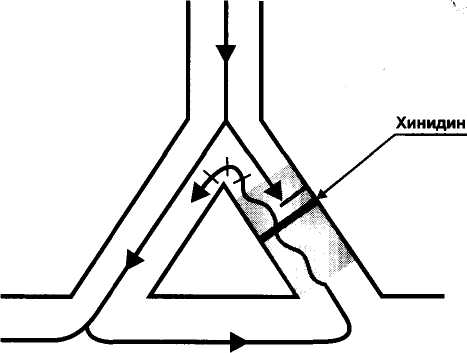 Рис. 35. Действие хинидина при аритмиях по типу reentry. На клетки синоатриального узла хинидин оказывает слабое угнетающее действие, так как потенциал покоя в этих клетках значительно ниже, чем в волокнах Пуркинье (табл. 7) и процессы деполяризации связаны в основном со входом Са2+ (рис. 36). В то же время хинидин блокирует тормозное влияние блуждающего нерва на синоатриальный узел (ваголитическое действие) и поэтому может вызывать незначительную тахикардию. В волокнах атриовентрикулярного узла процессы деполяризации (фазы 0 и 4) обусловлены в основном входом Са2+ и в меньшей степени — входом Na+ (рис. 37). Хинидин замедляет фазы 0 и 4 потенциала действия и соответственно снижает проводимость и автоматизм волокон атриовентрикулярного узла. В то же время хинидин устраняет тормозное влияние вагуса на атриовентрикулярную проводимость. В результате, в терапевтических дозах хинидин оказывает умеренное угнетающее влияние на атриовентрикуляр-ную проводимость. Таблица 7. Электрофизиологические характеристики клеток проводящей системы сердца 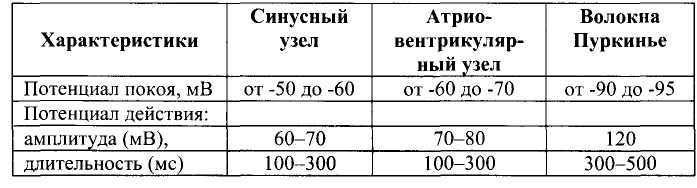 В волокнах рабочего миокарда предсердий и желудочков хинидин нарушает деполяризацию и ослабляет сокращения миокарда. Хинидин снижает возбудимость и увеличивает ЭРП волокон рабочего миокарда, что также препятствует патологической циркуляции импульсов. Хинидин расширяет периферические кровеносные сосуды (а-адреноблокирующее действие). В связи с уменьшением сердечного выброса и снижением общего периферического сопротивления сосудов хинидин снижает артериальное давление. Назначают хинидин внутрь при постоянной и пароксизмальной формах мерцательной аритмии предсердий, желудочковой и над-желудочковой пароксизмальной тахикардии, желудочковых и пред-сердных экстрасистолах. Побочные эффекты хинидина: снижение силы сокращений сердца, снижение артериального давления, головокружение, нарушение атриовентрикулярной проводимости, цинхонизм (звон в ушах, снижение слуха, головокружение, головная боль, нарушения зрения, дезориентация), тошнота, рвота, диарея, тромбоцитопения, аллергические реакции. Хинидин, как и многие другие противоаритмические средства, у части больных (в среднем у 5%) может вызывать сердечные аритмии — аритмогенное (проаритмическое) действие. Прокаинамид (новокаинамид) в отличие от хинидина меньше влияет на сократимость миокарда, не обладает a-адреноблокирующими свойствами. Препарат назначают внутрь, а в экстренных случаях вводят внутривенно или внутримышечно в основном при желудочковых, реже — при наджелудочковых тахиаритмиях (для прекращения трепетания или мерцания предсердий) и экстрасистолии. Побочные эффекты прокаинамида: артериальная гипотензия (связана с ганглиоблокирующими свойствами прокаинамида), гиперемия лица, шеи, нарушения атриовентрикулярной проводимости, тошнота, рвота, головная боль, бессонница. При длительном применении прокаинамида возможны гемолитическая анемия, лейкопения, агранулоцитоз, развитие синдрома системной красной волчанки (начальные симптомы — кожные сыпи, артралгия). Дизопирамид (ритмилен) назначают внутрь. Эффективен при предсердных и особенно при желудочковых тахиаритмиях и экстрасистолии. Из побочных эффектов выражено угнетающее влияние дизопи-рамида на сократимость миокарда и М-холиноблокирующее действие (мидриаз, нарушение ближнего видения, сухость во рту, констипация, затрудненное мочеиспускание). Противопоказан при глаукоме, гипертрофии предстательной железы, атриовентрикулярном блоке II—III степени. Препараты подгруппы IB - лидокаин, мексилетин, фенитоин в отличие от препаратов подгруппы IA меньше влияют на проводимость, не блокируют калиевые каналы («чистые» блокаторы натриевых каналов ), не увеличивают, а уменьшают длительность потенциала действия (соответственно уменьшается ЭРП). Лидокаин (ксикаин) — местный анестетик и одновременно эффективное противоаритмическое средство. В связи с низкой биодоступностью препарат вводят внутривенно. Действие лидока-ина кратковременно (t1/2 1,5-2 ч ), поэтому обычно растворы лидо-каина вводят внутривенно капельно. В волокнах Пуркинье лидокаин замедляет скорость быстрой деполяризации (фаза 0) в меньшей степени, чем хинидин. Лидокаин замедляет диастолическую деполяризацию (фаза 4). В отличие от препаратов подгруппы IA лидокаин не увеличивает, а уменьшает длительность потенциала действия волокон Пуркинье. Это связано с тем, что, блокируя Nа+-каналы в фазу «плато» (фаза 2), лидокаин укорачивает эту фазу; фаза 3 (реполяризация) начинается раньше (рис. 38). Лидокаин снижает возбудимость и проводимость (меньше, чем хинидин), снижает автоматизм и уменьшает ЭРП волокон Пуркинье (отношение ЭРП к длительности потенциала действия увеличивается). На синоатриальный узел лидокаин не оказывает существенного влияния; на атриовентрикулярный узел оказывает слабое угнетающее действие. В терапевтических дозах лидокаин мало влияет на сократимость миокарда, артериальное давление, атриовентрикулярную проводимость. Применяют лидокаин только при желудочковых тахиаритмиях и экстрасистолии. Лидокаин является препаратом выбора для устранения желудочковых аритмий, связанных с инфарктом миокарда. Вместе с тем считают нецелесообразным длительное введение лидокаина для профилактики аритмий при инфаркте миокарда (возможно проаритмическое действие лидокаина, ослабление сокращений сердца, нарушение атриовентрикулярной проводимости). Побочные эффекты лидокаина: умеренное угнетение атриовентрикулярной проводимости (противопоказан при атриовентрикулярном блоке II—III степени), повышенная возбудимость, головокружение, парестезии, тремор. При передозировке лидокаина возможны сонливость, дезориентация, брадикардия, атриовентрикулярный блок, артериальная гипотензия, угнетение дыхания, кома, остановка сердца. Мексилетин — аналог лидокаина, эффективный при приеме внутрь. Фенитоин (дифенин) - противоэпилептическое средство, которое обладает также противоаритмическими свойствами, сходными со свойствами лидокаина. Фенитоин особенно эффективен при аритмиях, вызванных сердечными гликозидами. Препараты подгруппы 1С - пропафенон, флекаинид — значительно замедляют скорость быстрой деполяризации (фаза 0), замедляют спонтанную медленную деполяризацию (фаза 4) и мало влияют на реполяризацию (фаза 3) волокон Пуркинье. Таким образом, эти вещества выраженно угнетают возбудимость и проводимость, мало влияя на длительность потенциала действия. За счет снижения возбудимости увеличивают ЭРП волокон Пуркинье и волокон рабочего миокарда. Угнетают атриовентрикулярную проводимость. Пропафенон обладает слабой р-адреноблокирующей активностью. Препараты эффективны при суправентрикулярных аритмиях, при желудочковых экстрасистолах и тахиаритмиях, но обладают выраженными аритмогенными свойствами (могут вызывать аритмии у 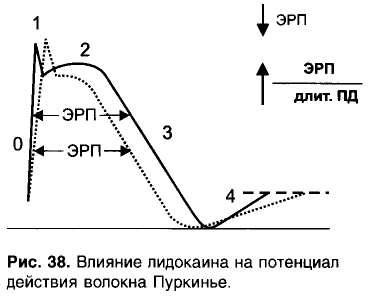 10-15% больных), снижают сократимость миокарда. Поэтому их применяют только при неэффективности других противоаритми-ческих средств. Назначают внутрь и внутривенно. 15.1.2. β -Адреноблокаторы Из р-адреноблокаторов в качестве противоаритмических средств используют пропранолол, метопролол, атенолол и др. β -Адреноблокаторы, блокируя р-адренорецепторы, устраняют стимулирующее влияние симпатической иннервации на сердце и в связи с этим снижают : 1) автоматизм синоатриального узла, 2) автоматизм и проводимость атриовентрикулярного узла, 3) автоматизм волокон Пуркинье (рис. 39). Применяют Р-адреноблокаторы в основном при наджелудочко-вых тахиаритмиях и экстрасистолии. Кроме того, эти препараты могут быть эффективны при желудочковых экстрасистолах, связанных с повышением автоматизма. Побочные эффекты β -адреноблокаторов: сердечная недостаточность, брадикардия, нарушение атриовентрикулярной проводимости, повышенная утомляемость, повышение тонуса бронхов (противопоказаны при бронхиальной астме), сужение периферических сосудов, усиление действия гипогликемических средств (устранение гипергликемического действия адреналина). 15.1.3. Средства, увеличивающие длительность потенциала действия (средства, замедляющие реполяризацию; блокаторы , калиевых каналов) К препаратам этой группы относятся амиодарон, соталол, бре-тилий, ибутилид, дофетилид. Амиодарон (кордарон) — йодсодержащее соединение (сходен по строению с тиреоидными гормонами). Высокоэффективен при разных формах тахиаритмий и экстрасистолии, в том числе устойчивых к другим противоаритмическим средствам. В частности, амиодарон высокоэффективен для перевода (конверсии) мерцания и трепетания предсердий в синусовый ритм и для предупреждения фибрилляции желудочков. Препарат назначают внутрь, реже — внутривенно капельно. Амиодарон блокирует К+-каналы и замедляет реполяризацию в волокнах проводящей системы сердца и в волокнах рабочего миокарда. В связи с этим увеличивается длительность потенциала действия и ЭРП. Кроме того, амиодарон оказывает некоторое угнетающее влияние на Na+-каналы и Са2+-каналы, а также обладает неконкурентными β -адреноблокирующими свойствами. Поэтому амиодарон можно отнести не только к III, но и к 1а, II и IV классам противоаритмических средств. β -Адреноблокаторы 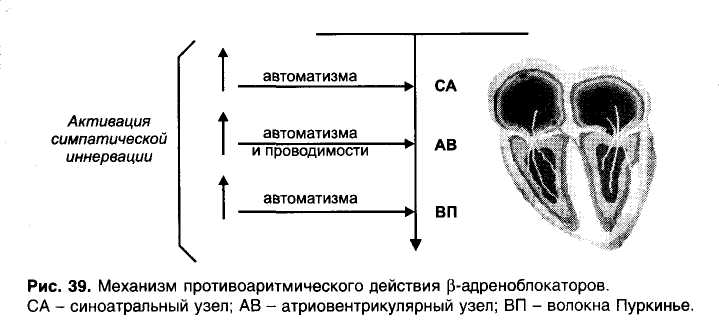 Амиодарон обладает неконкурентными а-адреноблокирующими свойствами и расширяет кровеносные сосуды. В связи с блокадой Са2+-каналов и β -адренорецепторов амиодарон ослабляет и урежает сокращения сердца (уменьшает потребность сердца в кислороде), а в связи с блокадой а-адренорецепторов расширяет коронарные и периферические сосуды, умеренно снижает артериальное давление. Поэтому амиодарон эффективен при стенокардии, для профилактики обострений коронарной недостаточности после перенесенного инфаркта миокарда. Амиодарон высоколипофилен, надолго депонируется в тканях (жировая ткань, легкие, печень) и очень медленно выводится из организма, в основном с желчью (t60—100 дней ). При длительном систематическом применении амиодарона отмечают светло-коричневые отложения (промеланин и липофусцин) по периметру роговицы (обычно не нарушают зрения), а также отложения в коже, в связи с чем кожа приобретает серо-голубой оттенок и становится высокочувствительной к ультрафиолетовым лучам (фотосенсибилизация). Другие побочные эффекты амиодарона: • брадикардия; • снижение сократимости миокарда; • затруднение атриовентрикулярной проводимости; • аритмии torsade de pointes («скручивание пиков»; желудочковая тахиаритмия с периодическими изменениями направления зубцов QRS; связана с замедлением реполяризации и возникновением ранней постдеполяризации — до окончания 3-й фазы) у 2—5% больных; • повышение тонуса бронхов; : • тремор, атаксия, парестезии; • гиперфункция щитовидной железы или гипофункция щитовидной железы (амиодарон нарушает превращение Т4 в Т3); • нарушения функции печени; • интерстициальный пневмонит (связан с образованием токсичных кислородных радикалов, угнетением фосфолипаз и развитием липофосфолипидоза); возможен фиброз легких; • тошнота, рвота, констипация. Соталол (бетапейс) - β -адреноблокатор, который в то же время увеличивает длительность потенциала действия, т.е. относится к II и III классам противоаритмических средств. Применяется при желудочковых и наджелудочковых тахиаритмиях (в частности, при мерцании и трепетании предсердий для восстановления синусового ритма сокращений предсердий), а также при экстрасистолии. Лишен многих побочных эффектов, характерных для амиодарона, но проявляет побочное действие, свойственное β -адреноблокаторам. При применении препарата возможны аритмии torsade de pointes (1,5-2%). Бретилий (орнид) увеличивает длительность потенциала действия в основном в кардиомиоцитах желудочков и применяется при желудочковых тахиаритмиях (можно вводить внутривенно для купирования аритмий). Обладает также симпатолитическими свойствами. Средства, увеличивающие длительность потенциала действия и соответственно ЭРП в предсердиях, эффективны для перевода (конверсии) мерцательной аритмии предсердий в синусовый ритм. Синтезированы соединения, которые избирательно блокируют К+-каналы и увеличивают длительность потенциала действия и ЭРП, не влияя на другие свойства кардиомиоцитов — «чистые» препараты III класса ибутилид и дофетилвд. Эти препараты оказывают избирательное антифибрилляторное действие. Их применяют для конверсии мерцательной аритмии предсердий в синусовый ритм и для профилактики фибрилляции предсердий в последующем. При применении ибутилида и дофетилида возможны аритмии torsade de pointes. 15.1.4. Блокаторы кальциевых каналов В клеточных мембранах выделяют рецептор-зависимые Са2+-каналы (связаны со специфическими рецепторами) и потенциал-зависимые Са2+-каналы, которые открываются при распространении по клеточной мембране потенциала действия (при деполяризации клеточной мембраны). Блокаторы кальциевых каналов блокируют потенциал-зависимые кальциевые каналы. Различают несколько типов потенциал-зависимых кальциевых каналов: L-, Т-, N-типы и др. Применяемые в медицине блокаторы кальциевых каналов блокируют кальциевые каналы L-типа. Кальциевые каналы L-типа обнаружены в мембранах клеток разных тканей, но наибольшее функциональное значение они имеют для сердца и артериальных сосудов. Поэтому применяемые блокаторы кальциевых каналов действуют в основном на сердце и артериальные сосуды. Кроме того, препараты этой группы оказывают слабое бронхолитическое, токолитическое, антиагрегантное и про-тивоатеросклеротическое действие. По химической структуре среди блокаторов кальциевых каналов выделяют: фенилалкиламины — верапамил, галлопамил; бензотиазепины — дилтиазем; дигидропиридины - нифедипин, амлодипин, израдипин, фелоди-пин, нитрендипин, низолдипин, никардипин и др. Фенилалкиламины действуют преимущественно на сердце и в меньшей степени на артериальные сосуды. Дигидропиридины действуют преимущественно на артериальные сосуды и в меньшей степени на сердце. Дилтиазем занимает промежуточное положение: по сравнению с верапамилом больше действует на сосуды, а по сравнению с дигидропиридинами — больше на сердце. В качестве противоаритмических средств применяют фенилалкиламины, главным образом верапамил и (реже) - дилтиазем. Дигидропиридины в качестве противоаритмических средств не применяют/ В синоатриальном и атриовентрикулярном узлах (но не в волокнах Пуркинье) процессы деполяризации (фазы 0 и 4 потенциала действия) определяются входом ионов Са2+. Поэтому верапамил действует в основном на синоатриальный и атриовентрикулярный узлы и не оказывает существенного влияния на волокна Пуркинье. Верапамил снижает автоматизм синоатриального узла (замедляет фазу 4) и поэтому урежает сокращения сердца (рис. 40). Верапамил снижает проводимость и автоматизм атриовентрику-лярного узла (замедляет фазы 0 и 4). Верапамил ослабляет" сокращения сердца, расширяет коронарные и периферические артериальные сосуды; артериальное давление снижается. Применяют верапамил (внутрь или внутривенно) при наджелудочковых тахиаритмиях, в частности, при суправентрикулярных тахиаритмиях, связанных с reentry в атриовентрикулярном узле. До появления аденозина верапамил считали препаратом выбора для купирования и профилактики суправентрикулярной пароксизмальной тахикардии. При мерцании или трепетании предсердий верапамил, затрудняя атриовен-трикулярную проводимость, нормализует сокращения желудочков. Рис. 40. Влияние верапамила на потенциал действия клетки синоатриального узла. 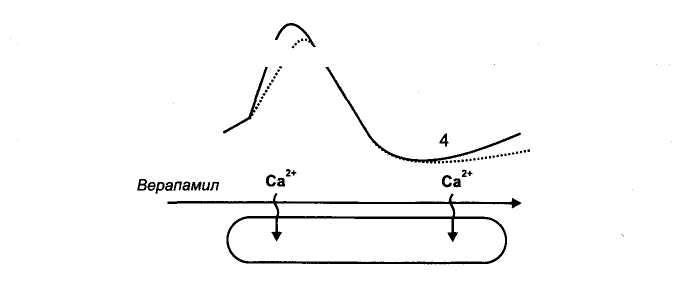 Кроме того, верапамил применяют при стенокардии Принцметала, артериальной гипертензии, для профилактики мигрени. Побочные эффекты верапамила: брадикардия, снижение сократимости миокарда, затруднение атриовентрикулярной проводимости, артериальная гипотензия, головокружение, констатация, периферические отеки, в частности, отеки лодыжек (связаны с избирательным расширением артериол и прекапилляров; в области артерио-веноз-ных шунтов расширяются артерии, но не вены; недостаточен венозный отток). 15.1.5. Препараты калия Соединения калия оказывают на сердце угнетающее влияние: снижают автоматизм, проводимость, сократимость. Препараты калия применяют в основном при тахиаритмиях и экстрасистолии, связанных с недостатком калия (например, при действии диуретиков, которые выводят из организма калий). Препараты калия применяют при аритмиях, вызванных сердечными глико-зидами (ионы К+ вытесняют сердечные гликозиды из связи с Na+, К+-АТФазой). Растворы калия хлорида вводят внутривенно, реже - внутрь (оказывает раздражающее действие). Панангин и аспаркам содержат калия аспарагинат (не обладает раздражающими свойствами) и магния аспарагинат. Препараты назначают внутрь и внутривенно. 15.1.6. Сердечные гликозиды Сердечные гликозиды затрудняют атриовентрикулярную проводимость и таким образом препятствуют поступлению избыточного количества импульсов от предсердий к желудочкам сердца. Препараты сердечных гликозидов, главным образом дигоксин, применяют при наджелудочковых тахиаритмиях (мерцательная аритмия предсердий, трепетание предсердий, пароксизмальная тахикардия). При мерцании (фибрилляции) предсердий (тахиаритмическая форма) дигоксин не устраняет аритмии в предсердиях, но за счет затруднения атриовентрикулярной проводимости урежает (нормализует) сокращения желудочков (переводит тахиаритмическую форму мерцательной аритмии в нормосистолическую). Препарат назначают внутрь; в тяжелых случаях вводят внутривенно медленно в растворе глюкозы. В больших дозах дигоксин вызывает тошноту, рвоту, боли в животе, частичный или полный атриовентрикулярный блок, нарушения зрения, сонливость, дезориентацию, галлюцинации, депрессию. 15.1.7. Аденозин Аденозин высвобождается в сердце при ишемии и действует на аденозиновые рецепторы, сопряженные через G-белки с аденилат-циклазой. При возбуждении А1-рецепторов аденилатциклаза угнетается, а при возбуждении А2-рецепторов — активируется. Фармакологические эффекты аденозина А1-рецепторы - угнетение атриовентрикулярной проводимости, - повышение тонуса бронхов A2-рецепторы - расширение коронарных сосудов, - стимуляция ноцицепторов сердца, - снижение агрегации тромбоцитов. Лекарственный препарат аденозина является средством выбора для купирования суправентрикулярной пароксизмальной тахикардии. Препарат вводят внутривенно быстро (в течение 3—5 с). Длительность действия аденозина — около 15 с (t1/2 - 10 с). Действие аденозина связано в основном с затруднением атриовентрикулярной проводимости (аденозин стимулирует аденозиновые А,-рецепторы; при этом через G-белки ингибируется аденилатциклаза и активируются К+-каналы). Побочные эффекты аденозина — покраснение лица, ощущение сдавления в груди, брадикардия, нарушение атриовентрикулярной проводимости, гипотензия, бронхоспазм — быстро прекращаются. 15.1.8. Магния сульфат Магния сульфат считают средством выбора при аритмиях torsade de pointes; препарат вводят внутривенно. Кроме того, магния сульфат может быть эффективен при аритмиях, вызванных сердечными гликозидами (сердечные гликозиды ингибируют Na+, К+-АТФазу, которая является Мg2+-зависимым ферментом). 15.2. Средства, применяемые при брадиаритмиях и блокадах сердца При выраженной брадикардии применяют атропин (устраняет тормозное влияние вагуса на синоатриальный узел) или изопрена-лин (стимулирует β -адренорецепторы клеток синоатриального узла и повышает его автоматизм). Блокадами сердца называют нарушение проводимости проводящей системы сердца. Наиболее частой формой блокады сердца является атриовентрикулярный блок. Для повышения атриовентрикулярной проводимости применяют атропин (устраняет тормозное влияние вагуса на атриовентрикулярный узел), а при недостаточной эффективности — изопреналин (облегчает атриовентрикулярную проводимость за счет стимуляции β -адренорецепторов). |
