Практикум по ОХ ВГМА. Учебное пособие по оперативной хирургии и топографической анатомии составлено в соответствии с Программой по оперативной хирургии и топографической анатомии
 Скачать 21.46 Mb. Скачать 21.46 Mb.
|
|
Обнажение плечевОЙ АртериИ на плече Перевязка плечевой артерии в средней трети плеча, так же как и перевязка подмышечной артерии, может быть произведена прямыми или окольными доступами. Артерия проецируется в sulcus bicipitalis medialis - борозде, находящейся в верхней половине плеча между m. biceps и m. triceps, в нижней же - между m. biceps и m. brachialis. В этой борозде, в верхней трети плеча, ближе к поверхности и несколько латерально, лежит срединный нерв, кнутри от него - плечевая артерия, сопровождаемая двумя анастомозирующими между собой венами. Кнутри от артерии располагаются nn. cutaneus antibrachii medialis и ulnaris. Срединный нерв в средней трети плеча перекрещивает артерию спереди и в нижней трети лежит кнутри от нее. Изредка n. medianus перекрещивает артерию не спереди, а сзади. Локтевой нерв в средней трети плеча покидает артерию, прободая медиальную межмышечную перегородку, а затем переходя на заднюю поверхность медиального мыщелка humeri. Таким образом, плечевая артерия в нижней трети плеча располагается кнаружи от срединного и локтевого нервов, причем от последнего она отделена медиальной межмышечной перегородкой. Рядом с локтевым первом, в общем с ним влагалище, располагается ветвь плечевой артерии - a. collateralis ulnaris superior (при неправильном проецировании плечевой артерии и уклонении к срединной плоскости и вместо плечевой оперирующий может попасть на a. collateralis ulnaris superior).
Рис 33. А - Проекционная линия плечевой артерии (а) и линия разреза (б); Б – доступ к плечевой артерии на поперечном распиле плеча. Коллатеральное кровообращение при перевязке плечевой артерии хорошо восстанавливается с помощью анастомозов глубокой артерии плеча с a. recurrens radialis, aa. collateralis ulnaris superioris et inferioris c a. recurrens ulnaris и местных внутримышечных дуг. Гангрены наблюдаются в 4,8% всех случаев перевязок. Обнажение плечевой артерии в локтевой области Перевязку производят по линии, которая проводится от точки, лежащей на два поперечных пальца выше медиального мыщелка, через середину локтевого сгиба и далее - к латеральному краю предплечья или S – образным разрезом для профилактики рубцовой контрактуры сустава) .
Рис 34. Линия обнажения плечевой артерии в локтевой ямке. рассекают его поперек, т.е. в направлении кожной раны. Расширив рану, с помощью зонда и пинцета обнаруживают и изолируют артерию, располагающуюся в sulcus cubitalis anterior medianus у внутреннего края сухожилия m. bicipitis; срединный нерв остается кнутри, на 1 см медиально от артерии. Перевязка плечевой артерии в локтевой ямке безопасна, так как окольное кровообращение может развиться через несколько анатомических путей, составляющих артериальное сплетение локтя (rete cubiti): aa. collateralis radialis, collateralis ulnaris superior et inferior, aa. recurrens radialis, recurrens ulnaris, recurrens interossea; при том коллатеральные артерии анастомозируют с соответствующими возвратными. Обнажение срединного нерва на предплечье N. medianus проходит на предплечье по линии, идущей на 1см кнутри от середины локтевого сгиба к середине расстояния между обоими шиловидными отростками, и располагается между поверхностным и глубоким слоями сгибателей, прободая по пути m. pronator teres. Обнажение его в нижней половине предплечья производится по проекционной линии между сухожилиями m. flexoris digitorum sublimis и m. flexoris carpi radialis. После рассечения поверхностных слоев вскрывается по желобоватому зонду тонкая фасция предплечья и отводится в сторону сухожилие m. palmaris longi, если оно имеется. Сухожилия m. flexoris digitorum sublimis захватывают со стороны радиального края крючком Фарабефа, слегка приподнимают и оттягивают кнутри. Открывается слой глубоких сгибателей и на них в тонкой Р  ис 35. ис 35. Проекционная линия срединного нерва на предплечье, в области локтевой ямки и верхней трети предплечья клетчаточной обкладке - n. medianus. Отличить его от сухожилия можно по одиночному расположению, наличию тонкого слоя жировой клетчатки в окружности и по матовой поверхности (цвета слоновой кости). Если ранение нерва произошло в области запястья, периферический конец прерванного нерва обычно уходит далеко в карпальный канал. В этом случае для обнажения нерва разрез Р  ис 36. Проекционная линия срединного нерва в нижней трети предплечье, в области лучезапястного сустава и кисти. ис 36. Проекционная линия срединного нерва в нижней трети предплечье, в области лучезапястного сустава и кисти.приходится продолжить на кисть и рассечь lig. carpi transversum. Тогда открываются сухожилия поверхностного сгибателя, а кзади от них - n. medianus. БЛОКАДА СРЕДИННОГО НЕРВА Б 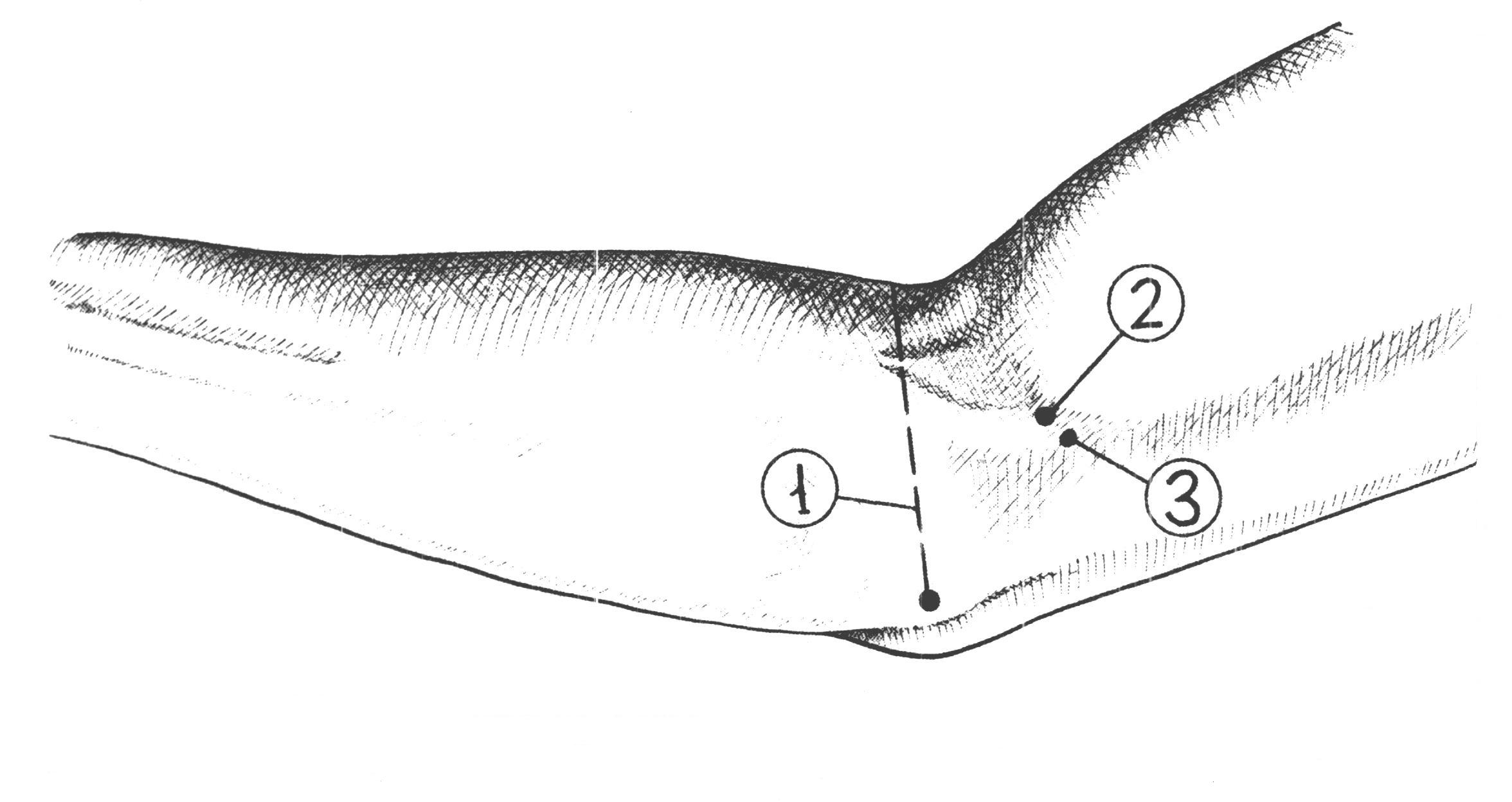 локада срединного нерва выполняется для диагностических и хирургических пособий на предплечье и кисти в зоне иннервации данного нерва. Внешними ориентирами являются медиальный и латеральный надмыщелки плечевой кости, внутренний край сухожилия двуглавой мышцы плеча. Рис 37. локада срединного нерва выполняется для диагностических и хирургических пособий на предплечье и кисти в зоне иннервации данного нерва. Внешними ориентирами являются медиальный и латеральный надмыщелки плечевой кости, внутренний край сухожилия двуглавой мышцы плеча. Рис 37. Наружные ориентиры и точка вкола при блокаде срединного нерва в области локтевого сгиба:1-условная линия соединяющая надмыщелок плечевой кости; 2- пдеччевая артерия; 3-точка пункиц. Вкол иглы для блокады срединного нерва в области локтевого сгиба производится с учетом пульсации плечевой артерии, отступя от неё на 5 мм кнутри. Введение иглы производится также на расстояние 3 – 5 мм. Для блокады нерва достаточно введение 10 мл раствора лидокаина с адреналином. Д 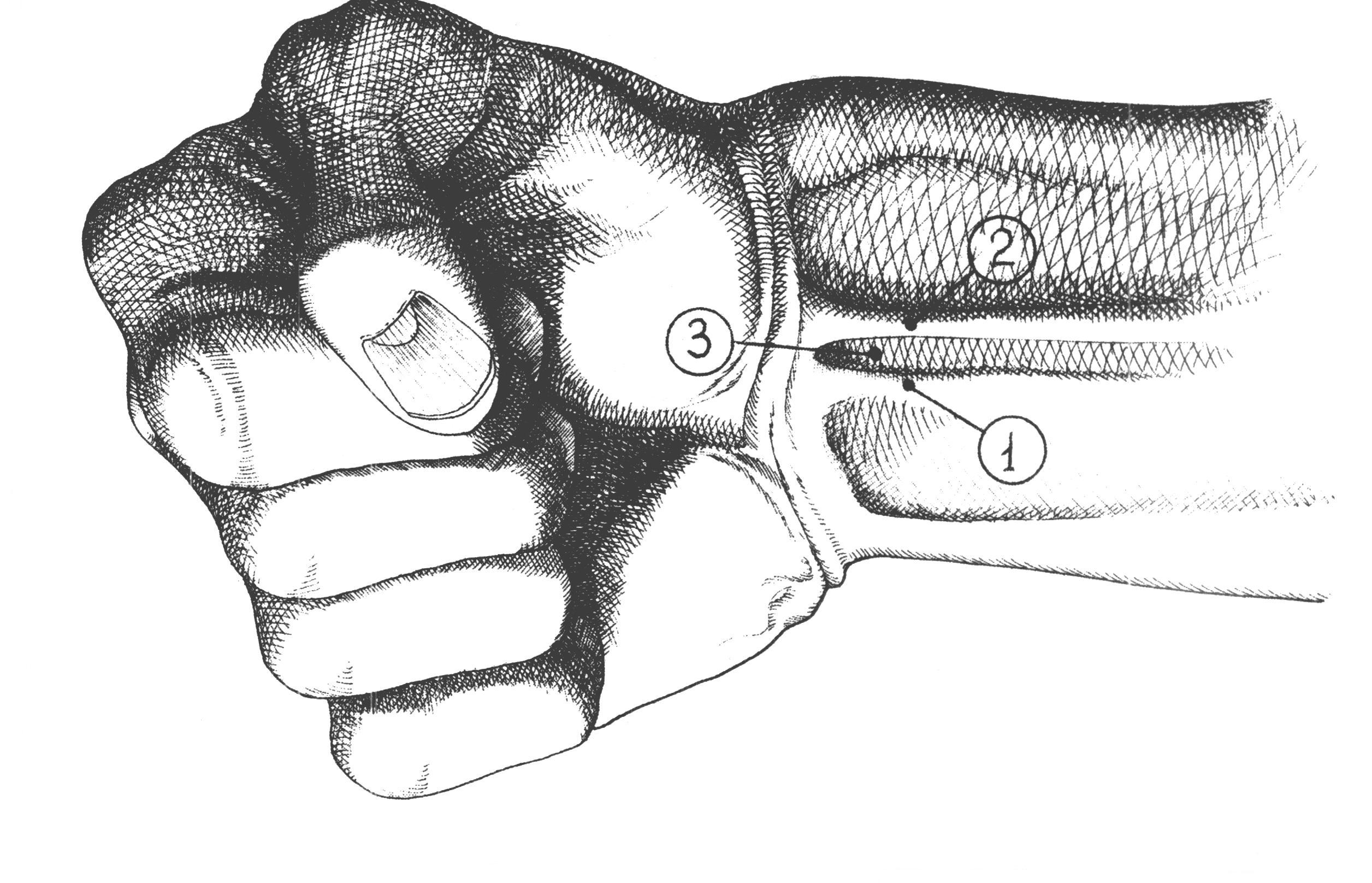 ля блокады срединного нерва в области запястья внешним Рис 38. Наружные ориентиры и точка вкола при блокаде срединного нерва на уровнезапястья: 1-сухожилие длинной ладонной мышци; 2- сухожилие лучевого сгибателя кисти; 3-точка вкола. ля блокады срединного нерва в области запястья внешним Рис 38. Наружные ориентиры и точка вкола при блокаде срединного нерва на уровнезапястья: 1-сухожилие длинной ладонной мышци; 2- сухожилие лучевого сгибателя кисти; 3-точка вкола.ориентиром является сухожилие длинной ладонной мышцы. Иглу вводят у наружного края сухожилия данной мышцы на уровне дистальной складки запястья на глубину до 1 см, вводят до5 мл. раствора лидокаина или новокоина. ОбнажЕНИЕ лучевоГО нервА Обнажение n. radialis на плече Чаще всего нерв обнажается в канале на заднебоковой поверхности плеча. Здесь нередко происходят повреждения его отломками плечевой кости при переломах или сдавлениях растущей костной мозолью. Проекция нерва, руководствуясь которой проводят разрез, соединяет нижний конец sulci bicipitalis lateralis с серединой заднего края m. deltoidei. К 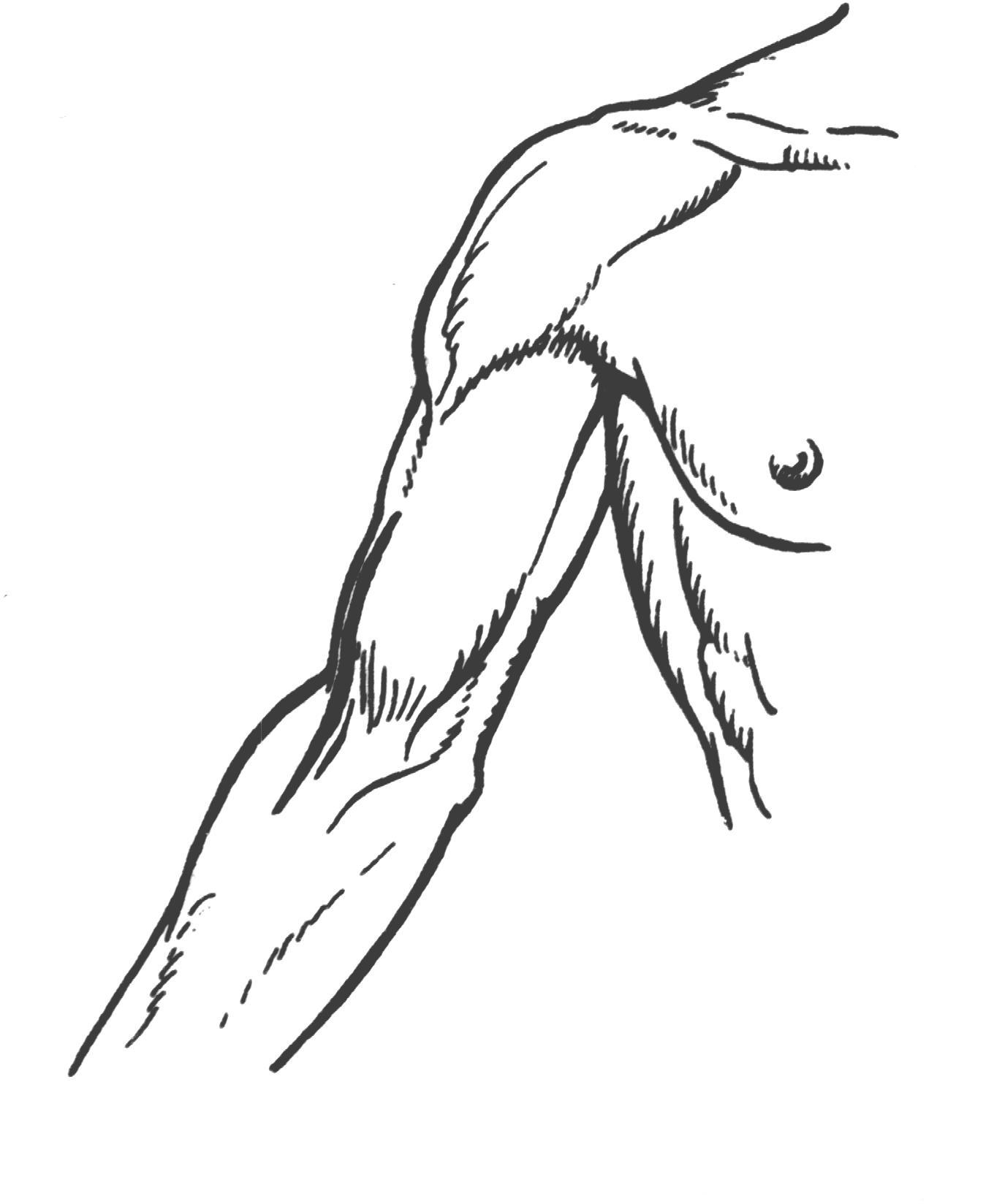 ожный разрез длиной около 10 см ведется по проекционной линии в средней или нижней трети плеча (в верхней трети нерв лежит еще на внутренней поверхности плечевой кости и задним разрезом обнажен быть не может). После рассечения кожи и подкожной клетчатки разрезается фасция, покрывающая m. triceps brachii и переходящая вверху в фасцию m. deltoidei. Без затруднений находят промежуток между двумя брюшками m.tricipitis brachii: caput ожный разрез длиной около 10 см ведется по проекционной линии в средней или нижней трети плеча (в верхней трети нерв лежит еще на внутренней поверхности плечевой кости и задним разрезом обнажен быть не может). После рассечения кожи и подкожной клетчатки разрезается фасция, покрывающая m. triceps brachii и переходящая вверху в фасцию m. deltoidei. Без затруднений находят промежуток между двумя брюшками m.tricipitis brachii: caput Рис 39. Проекционная линия лучевого нерва на предплечье, нижней трети предплечья и в области локтевой ямки. longum сзади и caput laterale спереди. Руководствуясь этим промежутком, расслаивают или разделяют ножом брюшки трехглавой мышцы по направлению к кости на всем протяжении раны, края последней растягивают крючками. Обычно по пути встречаются ветви a. profundae brachii, требующие наложения лигатур; часто попадается довольно крупная кожная ветвь n. radialis - n. cutaneus antibrachii dorsalis, помогающая ориентироваться в положении нерва. Последний находят на дне раны, у самой кости; его покрывает тонкое фасциальное влагалище. Обнажение нерва и его выделение в пределах поврежденного участка, как правило начинают со здоровых отделов с тем, чтобы быстрее и проще ориентироваться. Только найдя нерв центральнее и дистальнее от места повреждения, постепенно отпрепаровывают и выделяют его из рубцов по направлению к месту повреждения. БЛОКАДА ЛУЧЕВОГО НЕРВА Показанием к блокаде являются оперативные вмешательства на предплечье и кисти в зоне иннервации срединного нерва. Внешними ориентирами для блокады являются медильный надмыщелок плечевой кости, плечелучевая мышца и сухожилие двуглавой мышцы плеча. Р 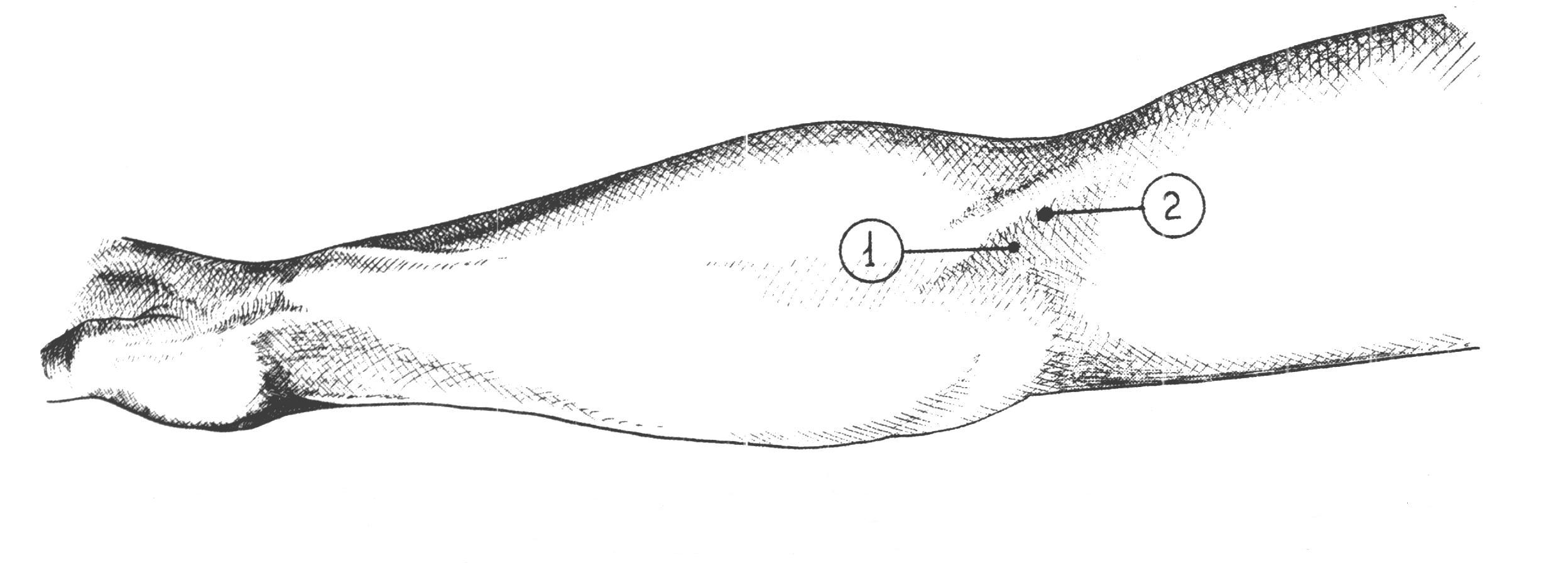 ис 40. Точка вкола для блокады лучевого нерва в области локтевого сгиба: 1-борозда между плечелучевой мышцей и сухожилием-двуглавой мышци плеча; 2- точка вкола иглы. ис 40. Точка вкола для блокады лучевого нерва в области локтевого сгиба: 1-борозда между плечелучевой мышцей и сухожилием-двуглавой мышци плеча; 2- точка вкола иглы.Вкол иглы производится на уровне локтевого сгиба в борозде между плечелучевой и двуглавой мышцами плеча. Иглу проводят до соприкосновения с костью в области наружной поверхности латерального надмыщелка плечевой кости. Доза анастетика – до 10 мл раствора лидокаина с адреналином. Д 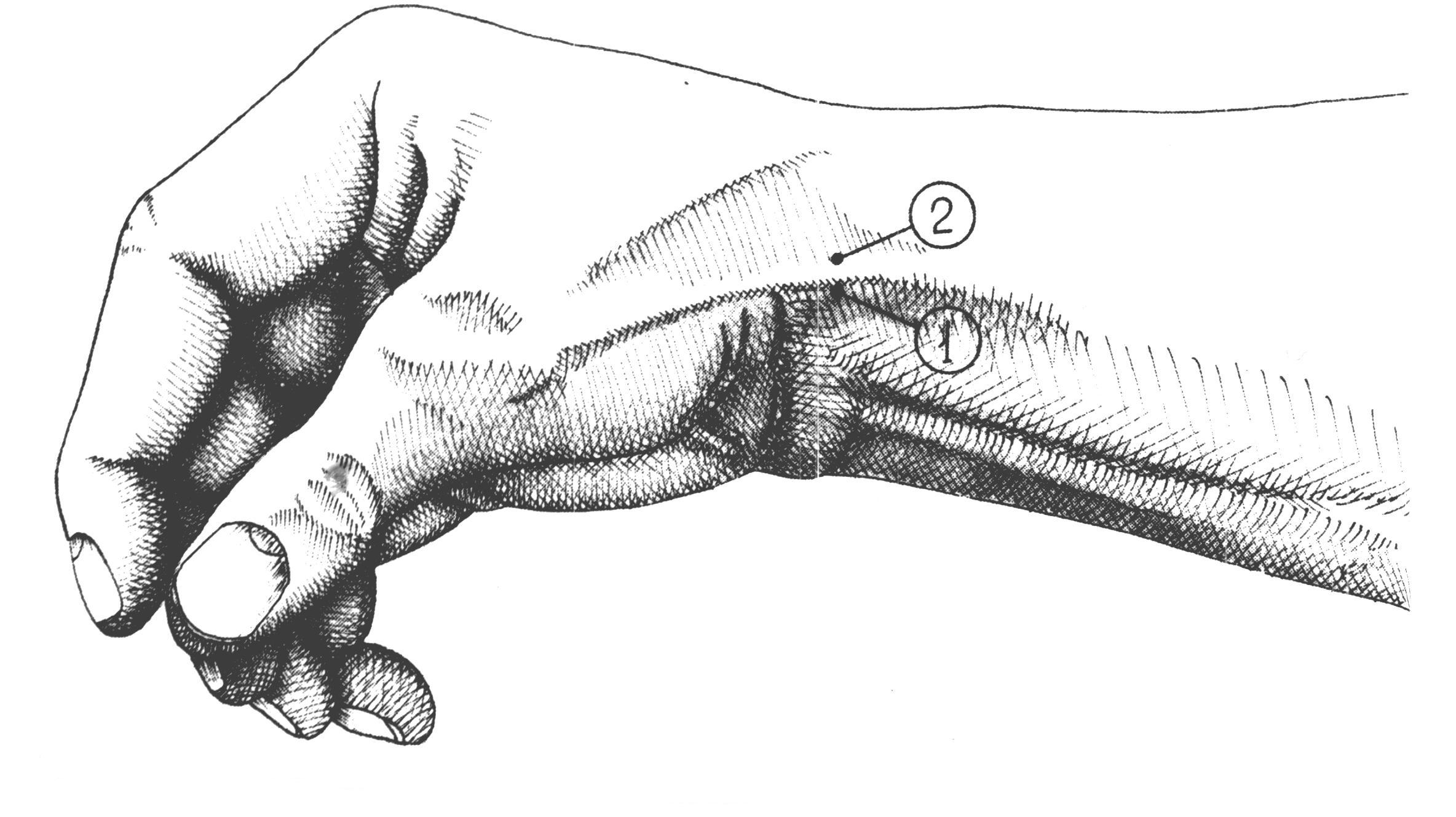 ля блокады лучевого нерва на уровне запястья внешним ля блокады лучевого нерва на уровне запястья внешним Рис 41.Точка вкола для блокады лучевого нерва на уровне запястья: 1-лучевая артерия; 2- точка вкола иглы ориентиром является пульсация лучевой артерии на уровне дистальной складки запястья. Вкол иглы производят на 1 см кнаружи от точки пульсации, на глубину до 5 мм вводится до 5 мл раствора лидокаина или новокаина. Обнажение локтевого нерва на предплечье Из-за более поверхностного расположения в нижней трети предплечья нерв здесь чаще всего подвергается ранениям. Разрез для обнажения нерва проводится по линии, идущей от медиального надмыщелка плечевой кости к гороховидной кости. После рассечения кожи с подкожной клетчаткой рассекается фасция предплечья, обнажается промежуток между m. flexor carpi ulnaris и т. flexor digitorum sublimis, сухожилия которых оттягивают тупыми крючками в стоны. Р 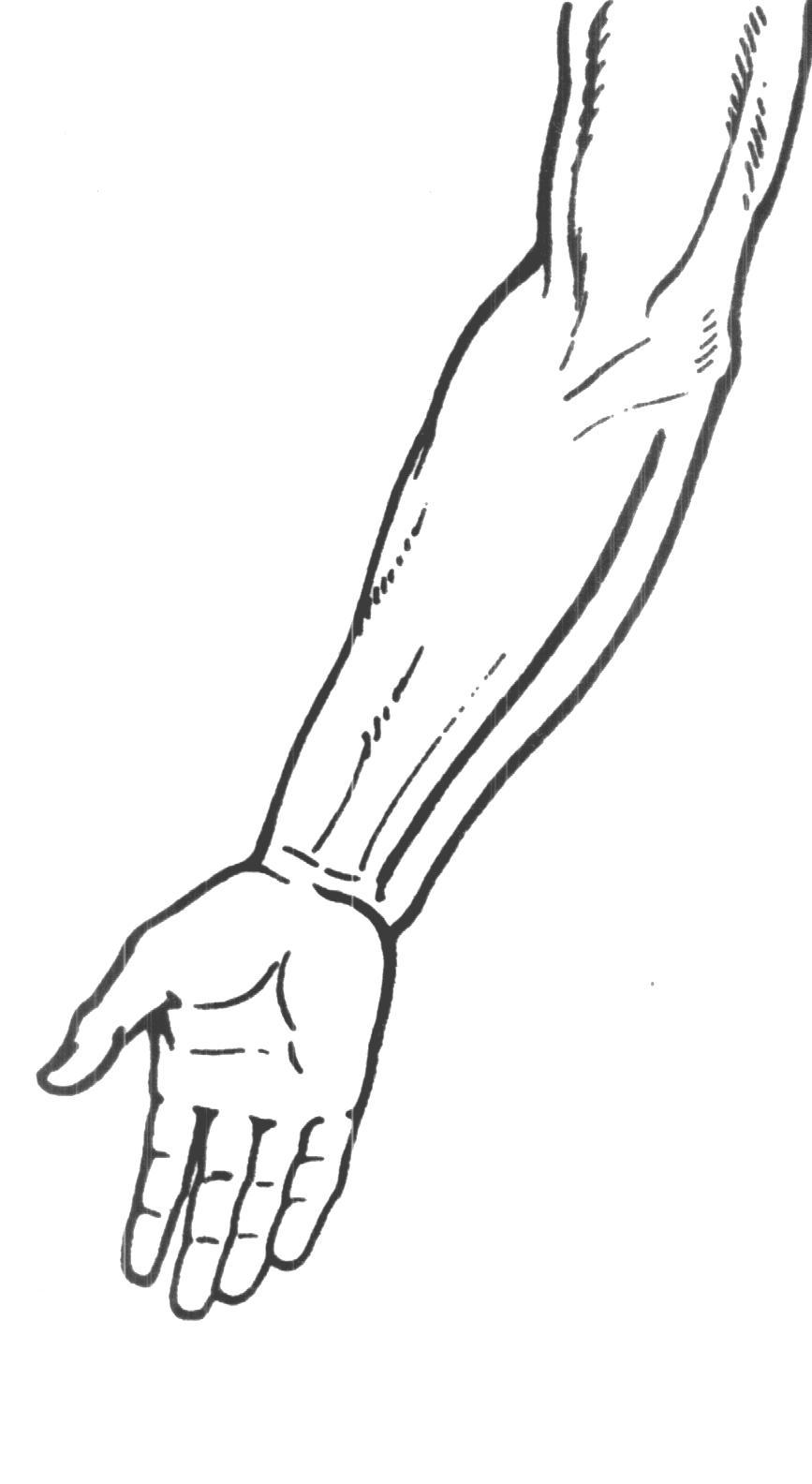 ис 42.Проекционная линия локтевого нерва на предплечье. ис 42.Проекционная линия локтевого нерва на предплечье.На дне раны показывается a. ulnaris с двумя венами. Нужно отделить артерию (иногда и перерезать вены), отстранить сосуд крючком или марлевой полоской, и тогда показывается нерв. Если повреждение произошло на границе с кистью, периферический конец разорванного нерва нередко скрыва- Р  ис 42. Проекционная линия локтевого нерва в области лучезапястного сустава и кисти. ис 42. Проекционная линия локтевого нерва в области лучезапястного сустава и кисти.ется; тогда приходиться продолжить разрез на кисть, рассечь утолщение фасции у гороховидной кости, вскрыть канал, в котором проходят нерв и артерия, и отыскать нерв у места деления его на поверхностную и глубокую ветви. БЛОКАДА ЛОКТЕВОГО НЕРВА Показанием для анестезии являются оперативные вмешательства на кисти, альтернативным является блокада срединного и лучевого нервов. Техника блокады: вкол иглы производится непосредственно у наружного края сухожилия локтевого сгибателя кисти. Проведя Р 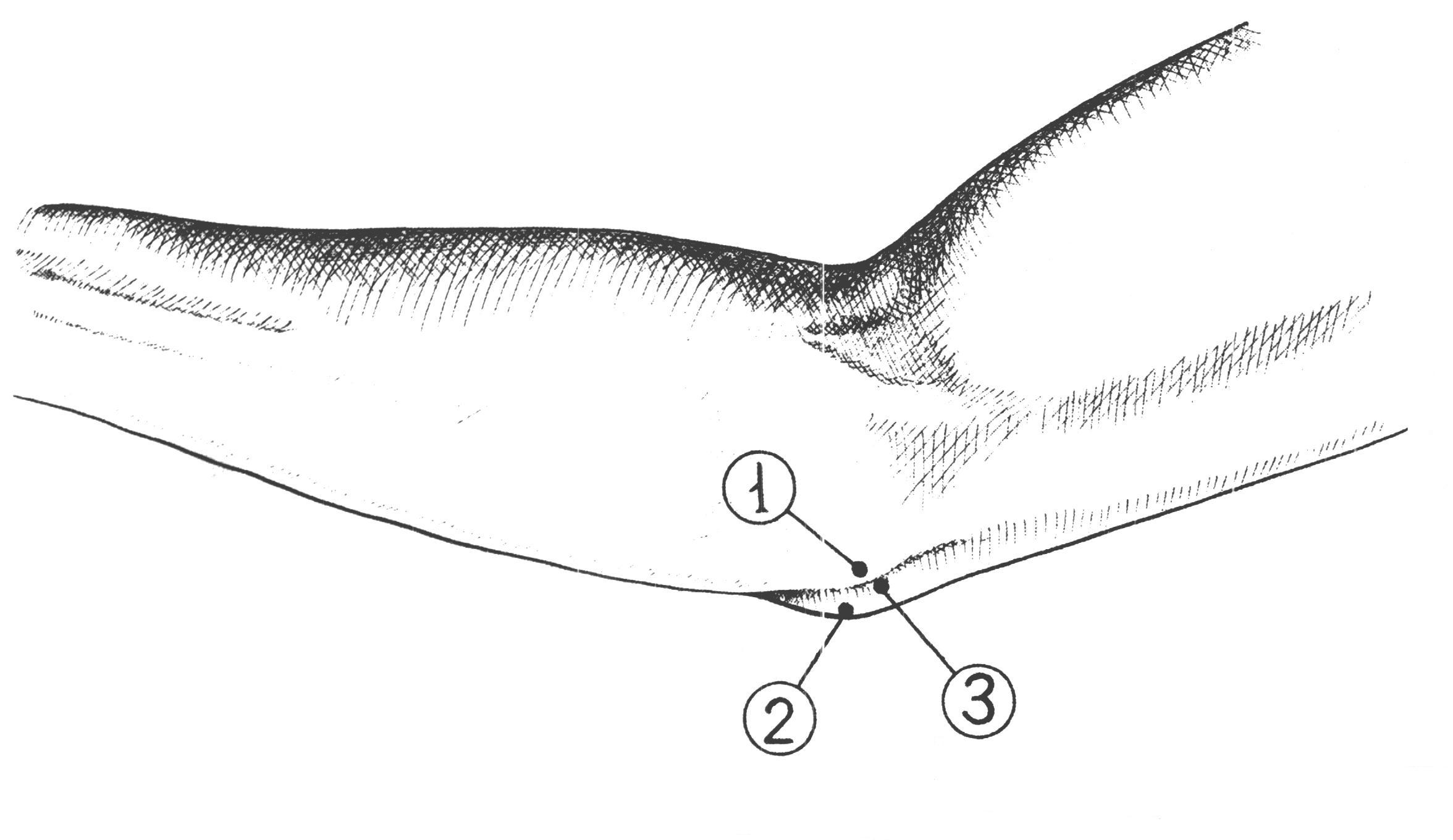 ис 43. Наружные ориентиры и точка вкола иглы для блокады локтевого нерва в области локтевого сгиба: 1-медиальный надмыщелок плечевой кости; 2- локтевой отросток; 3-точка вкола иглы. ис 43. Наружные ориентиры и точка вкола иглы для блокады локтевого нерва в области локтевого сгиба: 1-медиальный надмыщелок плечевой кости; 2- локтевой отросток; 3-точка вкола иглы.иглу в перпендикулярном направлении к коже на глубину до 1 см вводятдо 2-4 мл раствора лидокаина или новокоина. ОбнажЕНИЕ локтевОЙ артериИ Операция производится в верхней или нижней трети предплечья. Проекционная линия: от медиального надмыщелка плеча к гороховидной кости (по Пирогову), соответственно проекции локтевого нерва. А. Перевязка в верхней половине предплечья
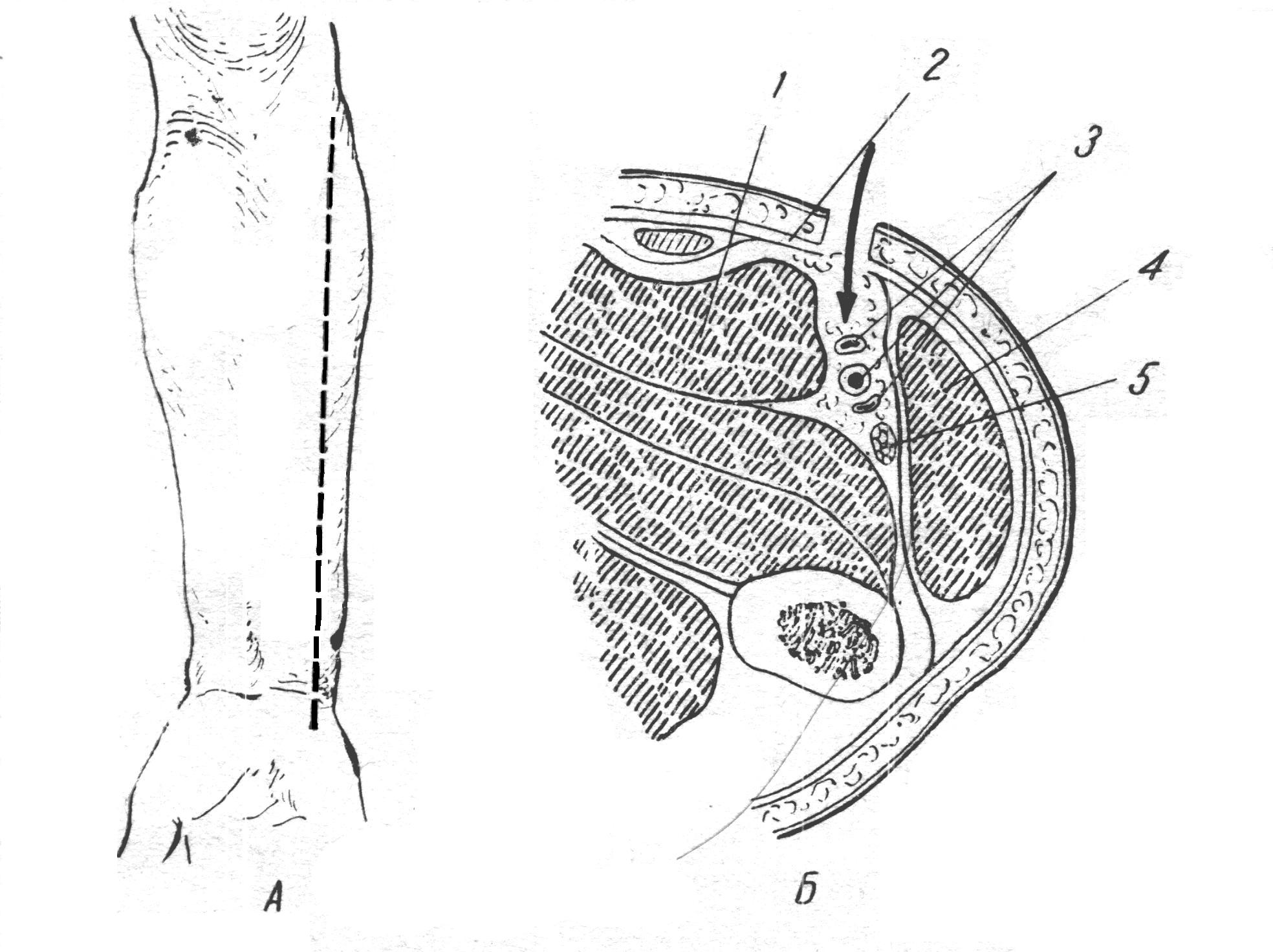 Рис 45. А - Проекционная линия локтевой артерии; Б – схема доступа к плечевой артерии на поперечном распиле плеча:1-поверхностный сгибатель пальца;2-собственная фасция плеча;3-локтевая артерия;4-локтевой сгибателькисти;5-локтевой нерв. Б. Перевязка в нижней половине предплечья. Здесь локтевую артерию обнажают разрезом длиной в 6 см по проекционной линии, производя:
ОбнажЕНИЕ бедреннОЙ артериИ Артерия проецируется по линии Кэна, которая проводится от середины расстояния между spina ilei ant. Sup. И лонным сращением к tuberculum adductorium, расположенному на медиальном надмыщелке бедра. Последний легко прощупывается у худощавых людей. Положение артерии соответствует этой линии только при ротированной кнаружи и согнутой в коленном и тазобедренном суставах конечности. Перевязка a. Femoralis sub arcu (под пупартовой связкой) Показания: повреждения бедренной артерии в области скарповского треугольника.
Рис 46. Перевязка a. Femoralis sub arcu 1 — п. genitofemoralis (просвечивает сквозь фасцию); 2— a. iliaca externa, освобожденная от фасциального влагалища; 3 — v. iliaca externa (в фасциальном влагалище); 4 — a. epigastrica inferior; 5 — наружный подвздошный лимфатический узел; 6 — апоневроз наружной косой мышцы живота; 7 — fascia iliaca и просвечивающий сквозь нее п. femoralis; 8 — внутренняя косая мышца живота; 9 — поперечная мышца живота; 10 — брюшинный мешок, отслоенный и смещенный кверху; 11 — поперечная фасция; 12 — томсонова пластинка.
Перевязка a. Femoralis в скарповском треугольнике
Р  ис 47. Перевязка a. Femoralis в скарповском треугольнике ис 47. Перевязка a. Femoralis в скарповском треугольникеа— проекция бедренной артерии; б— схема разреза: 1 —v. femoralis; 2 — v. saphena magna; 3 — n. saphenus; 4 — a. femoralis.
Коллатеральное кровообращение восстанавливается за счет a. Profundae femoris. Перевязка a. femoralis в гунтеровом канале Положение конечности: нога сгибается в коленном и тазобедренном суставах и ротируется кнаружи.
Р  ис 48. Перевязка a. Femoralis в гунтеровом канале ис 48. Перевязка a. Femoralis в гунтеровом каналеа — линия разреза; б — крючками разведены m. sartorius и gracilis, пунктиром показана линия рассечения lamina vastoadductoria: 1 — m. sartorius; 2 — fascia lata; 3 — бедренная артерия; 4 — бедренная вена; 5 — m. adductor longus; 6 — m. gracilis; 7 — lamina vastoadductoria; 8 — край m. vastus medialis; в — canalis adductorius (Hunteri —BNA) вскрыт, выведены в рану бедренные артерия и вена: 1 — бедренная артерия; 2 — бедренная вена; 3 — п. saphenus; 4 — m. gracilis; 5 — m. vastus medialis; 6 — m. sartorius. спереди к артерии прилежит n. Saphenus, а сзади – v. Femoralis. Коллатеральное кровообращение восстанавливается за счет ветвей a. Profundae femoris. Обнажение седалищного нерва на бедре Показаниями к обнажению нервов нижней конечности служат повреждения нерва (разрывы, пулевые ранения), а также рубцовые спайки вокруг нерва, невромы и др. Обнажение n. Ischiadici Проекция нерва соответствует линии, проведенной от середины расстояния, между tuber ischii и trochanter major к середине подколенной ямки. Обнажение нерва можно производить на любом уровне, в зависимости от показаний. Р  ис 49. Проекционная линия седалищного нерва в области бедра. ис 49. Проекционная линия седалищного нерва в области бедра.Опишем оперативный доступ к нерву в верхней половине бедра.
Латерально от этой мышцы в клетчатке отыскивают ствол нерва, отличающийся своей толщиной. При обнажении седалищного нерва в нижней половине бедра длинную головку m. bicipitis femoris оттягивают кнаружи. Кроме того, необходимо иметь в виду, что n. Ischiadicus на этом уровне часто делится на n. Tibialis и n. Peroneus. БЛОКАДА СЕДАЛИЩНОГО НЕРВА Показанием для блокады являются диагностические и лечебные пособия на нижней конечности. П 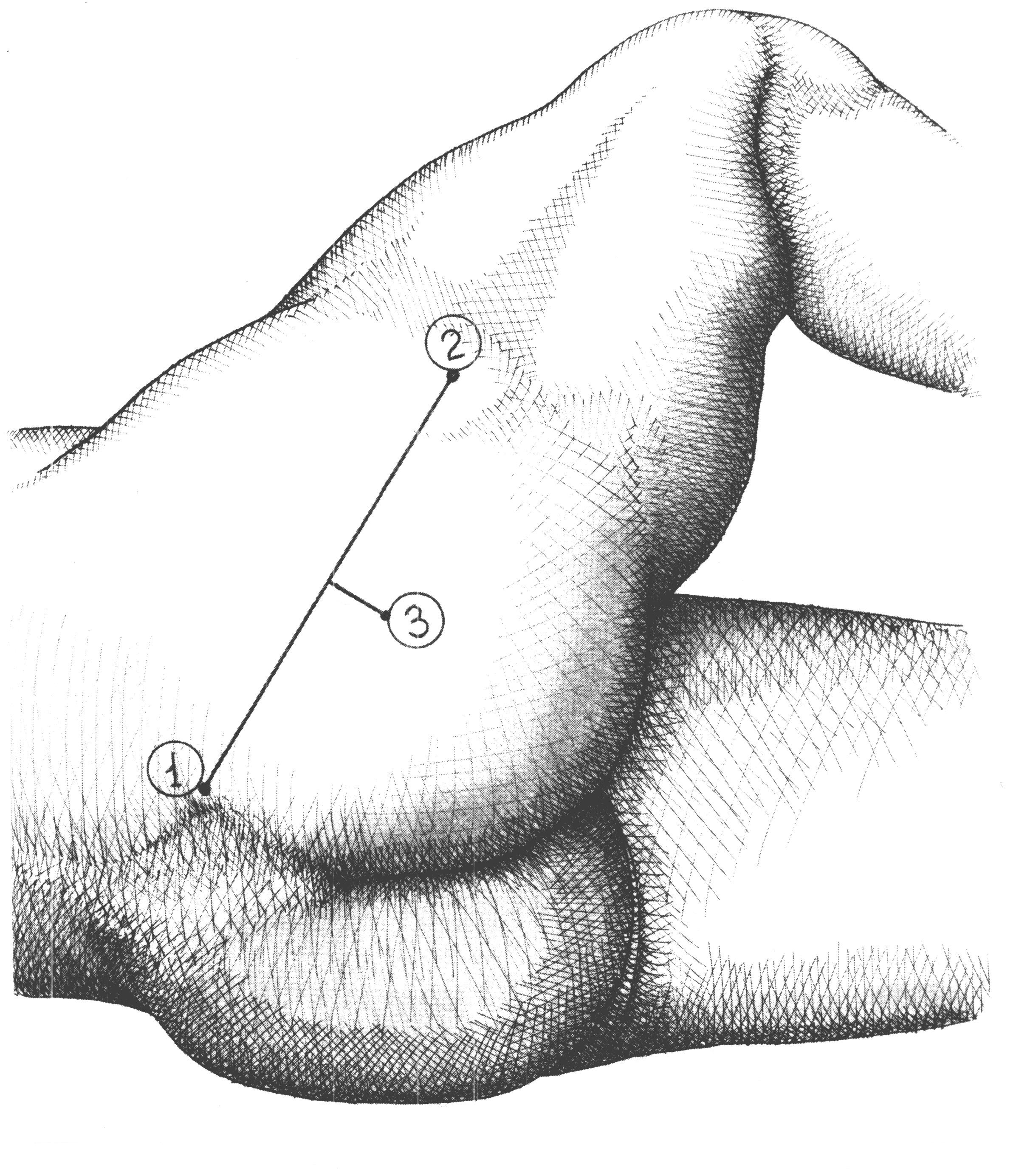 ри блокаде седалищного нерва задним доступом внешним ориентиром служит задняя поверхность гребня подвздошной кости Рис 50. Наружные ориентиры и точка вкола иглы для для анестезии седалищного нерва задним доступом: 1-задняя верхняя ость гребня подвздошной кости; 2- большой вертел бедренной кости; 3-точка вкола иглы. ри блокаде седалищного нерва задним доступом внешним ориентиром служит задняя поверхность гребня подвздошной кости Рис 50. Наружные ориентиры и точка вкола иглы для для анестезии седалищного нерва задним доступом: 1-задняя верхняя ость гребня подвздошной кости; 2- большой вертел бедренной кости; 3-точка вкола иглы.и большой вертел бедренной кости. Вкол иглы производится на 2-3 см ниже середины линии, соединяющей заднюю верхнюю ость гребня подвздошной кости и большой вертел бедренной кости. Иглу вводят вертикально на глубину до 8-10 см до соприкосновения с седалищной костью, доза анестетика 20-3- мл раствора лидокаина или новокаина. П 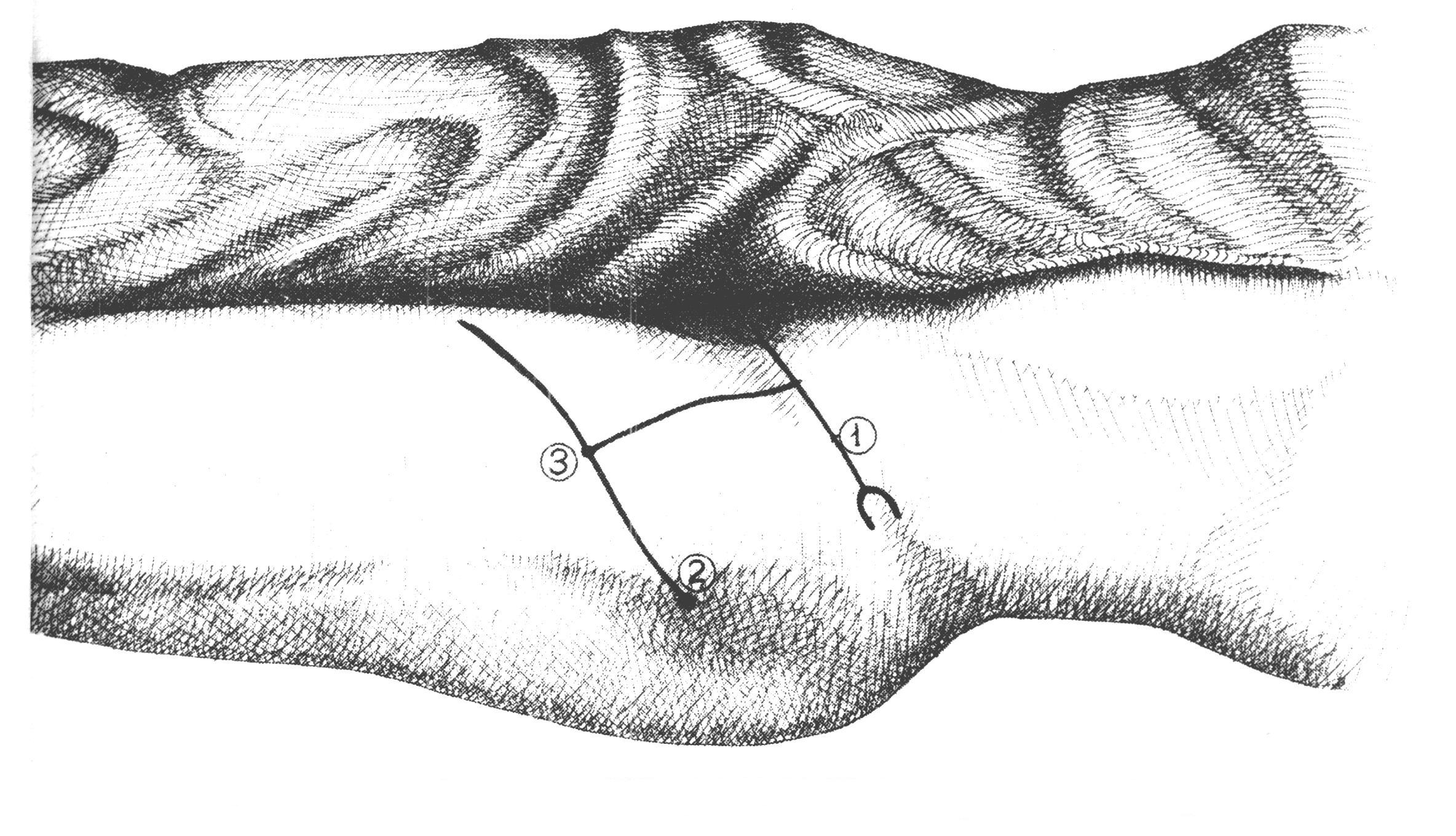 ри переднем доступе ориентиром служат паховая связка и большой вертел бедренной кости. Вкол иглы в точке пересечения Рис 51. Наружные ориентиры и точка вкола иглы для для анестезии седалищного нерва передним доступом: 1-паховая связка; 2 - большой вертел бедренной кости; 3-точка вкола иглы. ри переднем доступе ориентиром служат паховая связка и большой вертел бедренной кости. Вкол иглы в точке пересечения Рис 51. Наружные ориентиры и точка вкола иглы для для анестезии седалищного нерва передним доступом: 1-паховая связка; 2 - большой вертел бедренной кости; 3-точка вкола иглы.линии, проведенной от границы внутренней и средней трети паховой связки с линией, проведенной на уровне большого вертела. Длинную иглу (10 см) проводят в направлении к передней поверхности бедренной кости, до соприкосновения с ней. Затем меняют направление иглы, проводя её на глубину 5 см, медиальнее бедренной кости до контакта с ней. Вводят до 30 мл анестетика 9 лидокаин, новокаин). Обнажение подколенной артерии Перевязка a. popliteae в жоберовой ямке
Коллатеральное кровообращение восстанавливается через rete articulare genu. 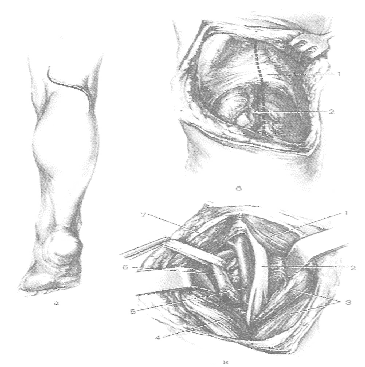 Рис 51. Обнажение подколенной артерии и больше берцового Рис 51. Обнажение подколенной артерии и больше берцовогонерва в подколенной ямке. А — линия разреза; Б — линия разреза глубокой фасции подколенной ямки показана пунктиром: 1 — глубокая фасция подколенной ямки; 2 — v. Saphena parva; В — фасция рассечена, мышцы разведены крючками; обнажен подколенный сосудисто-нервный пучок: 1 — m. Biceps femoris; 2 — п. tibialis; 3 — т. Plantaris и caput laterale т. Gastrocnemii; 4 — caput mediale т. Gastrocnemii; 5 — v. Poplitea; 6 — a. Poplitea; 7 — m. Semitendinosus и т. Semimembranosus. Обнажение передней большеберцовой артерии Показания: нарушения целости сосуда в результате травмы. В зависимости от места повреждения перевязка может быть произведена в любом отделе. Проекция соответствует линии, проведенной от середины расстояния между головкой малоберцовой кости и tuberositas tibiae к середине расстояния между лодыжками. Конечность сгибают в коленном суставе и устанавливают подошвой на стол. Перевязка в верхней половине голени 1.Разрез кожи, подкожной клетчатки и поверхностной фасции длиной 7—8 см проводят строго по проекционной линии. 2.Собственную фасцию голени (апоневроз) рассекают по желобоватому зонду, руководствуясь проекционной линией. 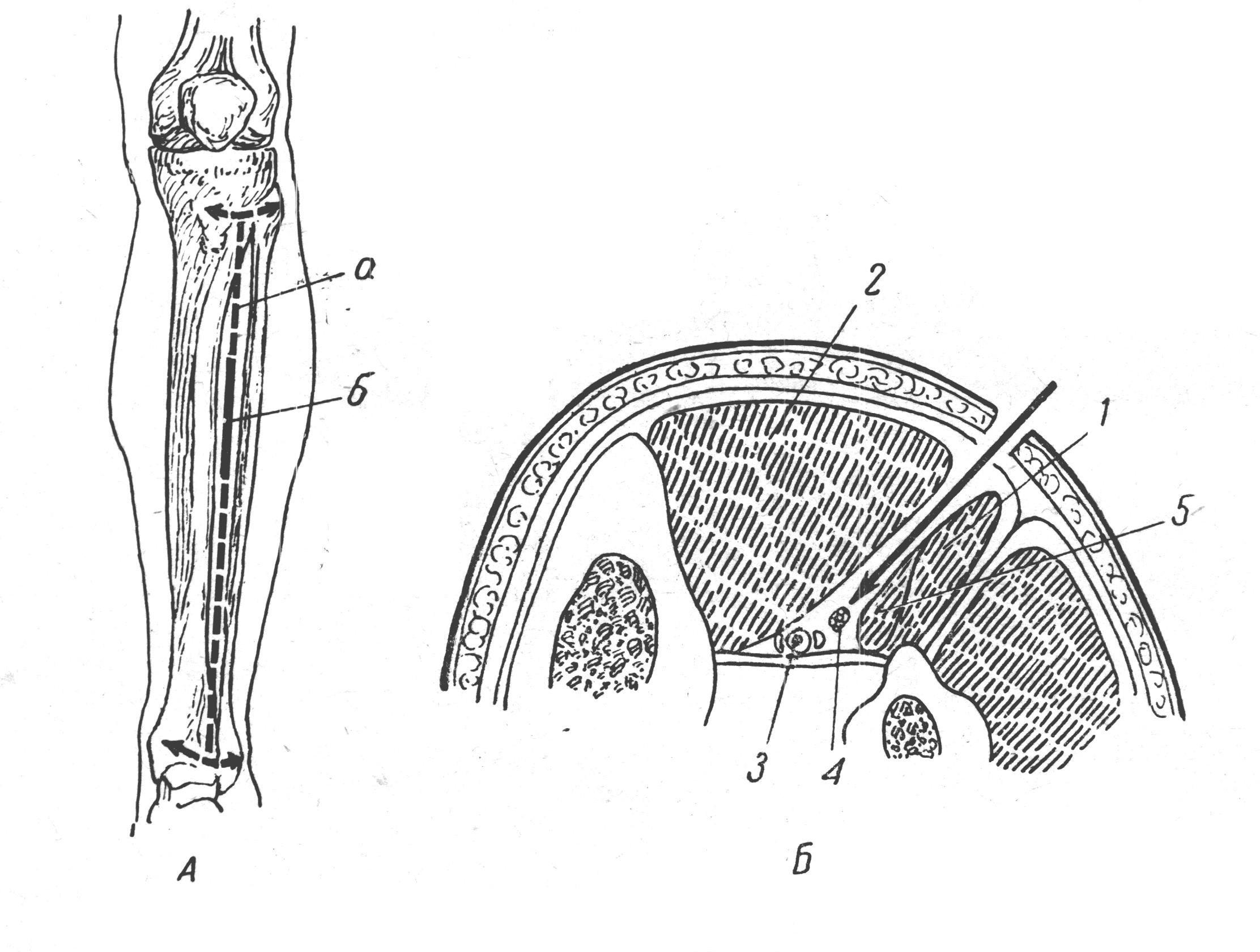 Рис 52. А – Проекционная линия передней большеберцовой артерии(а) и линия разреза (б); Б – схема доступа к большеберцовой артерии на поперечном распиле голени:1-длинный разгибатель пальца;2-передняя большеберцовая мышца;3-передняя большеберцовая артерия;4-глубокий малоберцовый нерв;5-длинный разгибатель большого пальца. 3.После вскрытия апоневроза определяют межмышечный промежуток между m. Digitorum longus и m. Tibialis anterior. Названные раздвигают тупым путем. 4.Крючками Фарабефа расширяют рану, при этом в глубине становится видимой артерия, сопровождающие ее вены и n. Peroneus profundus, лежащие на межкостной перепонке. 5.Артерию перевязывают вместе с сопутствующими венами (нерв изолировать!). Лигатура подводится на игле Купера. Перевязка в нижней половине голени
Коллатеральное кровообращение при перевязке a. Tibialis ant. Восстанавливается за счет ветвей a. Tibialis posterioris (aa. Plantares, a. Peronea и др.) Обнажение задней большеберцовой артерии Артерию можно в зависимости от уровня повреждения перевязывать на любом месте. Проекция: линия, проведенная из точки, отстоящей на один поперечный палец кнутри от медиального края tibiae (вверху), до середины расстояния между внутренней лодыжкой и ахилловым сухожилием (внизу). Положение конечности: нога сгибается в коленном и тазобедренном суставах и ротируется кнаружи. Перевязка в верхней трети голени
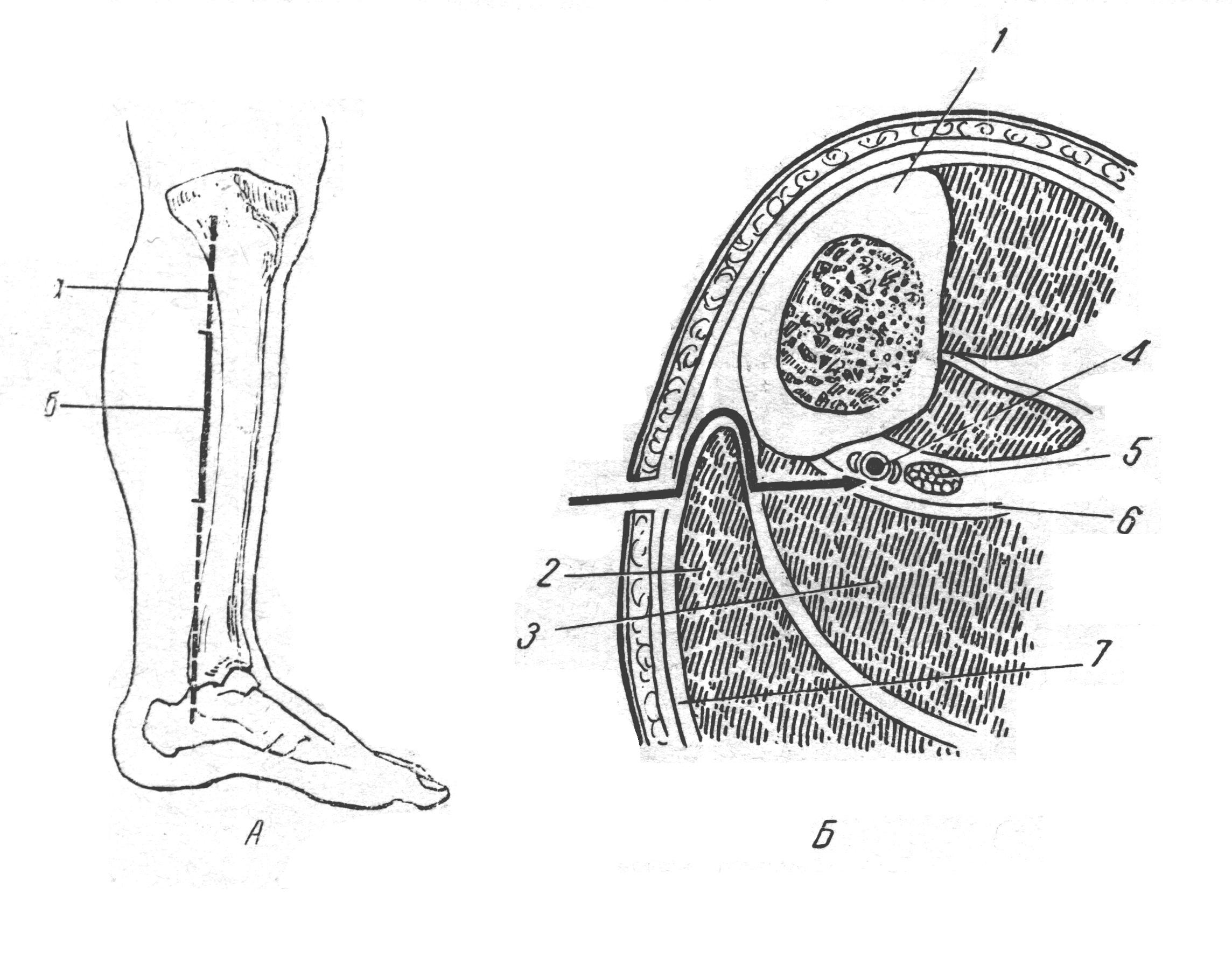 Рис 53. А – Проекционная линия задней большеберцовой артерии(а) и линия разреза (б); Б – схема доступа к большеберцовой артерии на поперечном распиле голени:1-большеберцовая кость; 2-икроножная мышца; 3-камбаловидная мышца; 4-задняя большеберцовая артерия ;5-большеберцовый нерв; 6-глубокая пластинка собственной фасции голени; 7 – поверхностная пластинка собственной фасции голени.
Коллатеральное кровообращение восстанавливается за счет ветвей a.tibialis anterioris. Перевязка в области медиальной лодыжки
Р 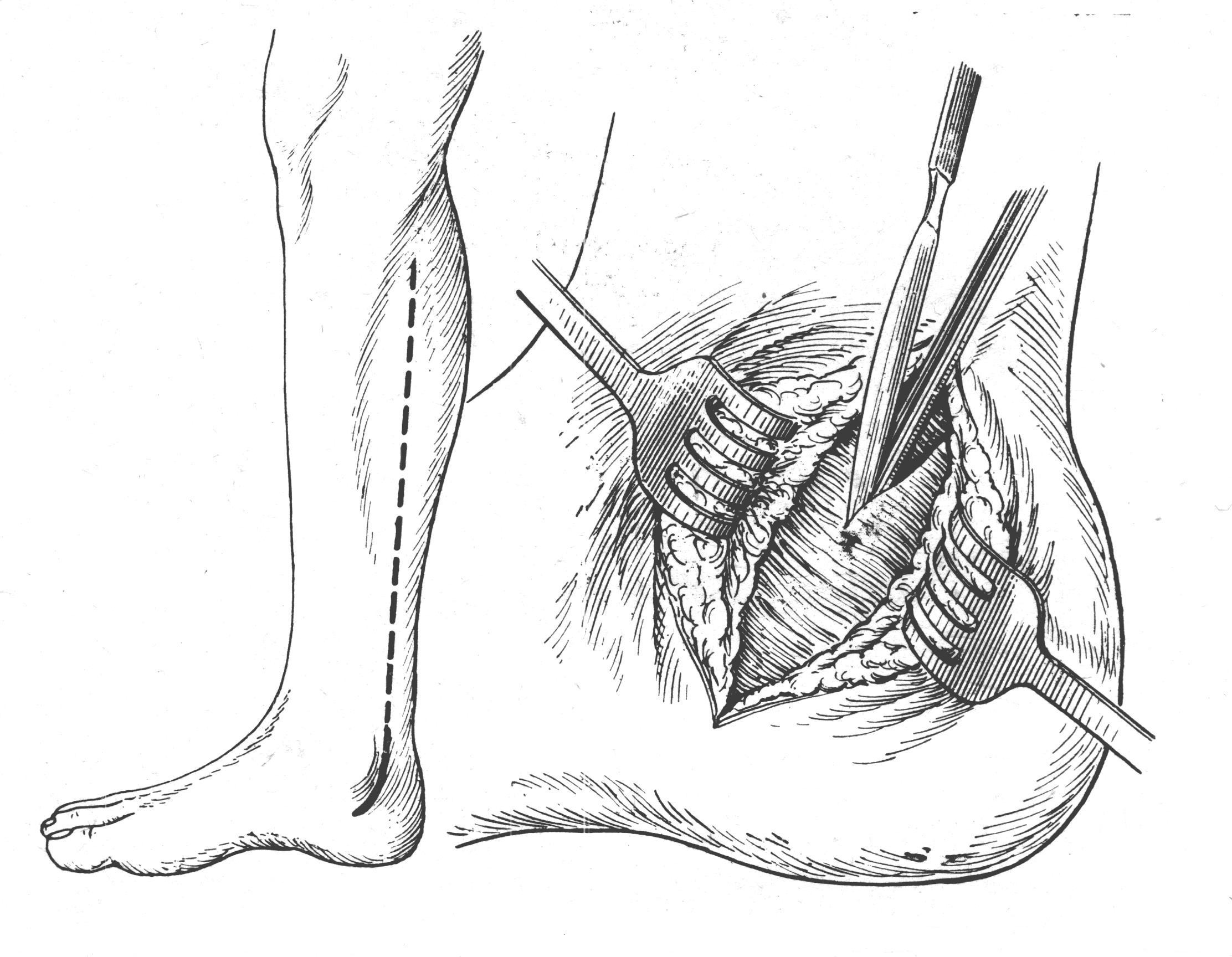 ис 54. Проекционная линия для обнажения большеберцовой артерии в области медиальной лодыжки. ис 54. Проекционная линия для обнажения большеберцовой артерии в области медиальной лодыжки.
Коллатеральное кровообращение восстанавливается за счет ветвей a. Tibialis anterioris и a. Peroneae. обезболивание дистальных отделов кисти Анестезия по Усольцевой-Брауну Ориентиром для блокады являются пястные кости, по линии от пястно-фалангового сустава 1 пальца до середины 5 пястной Р 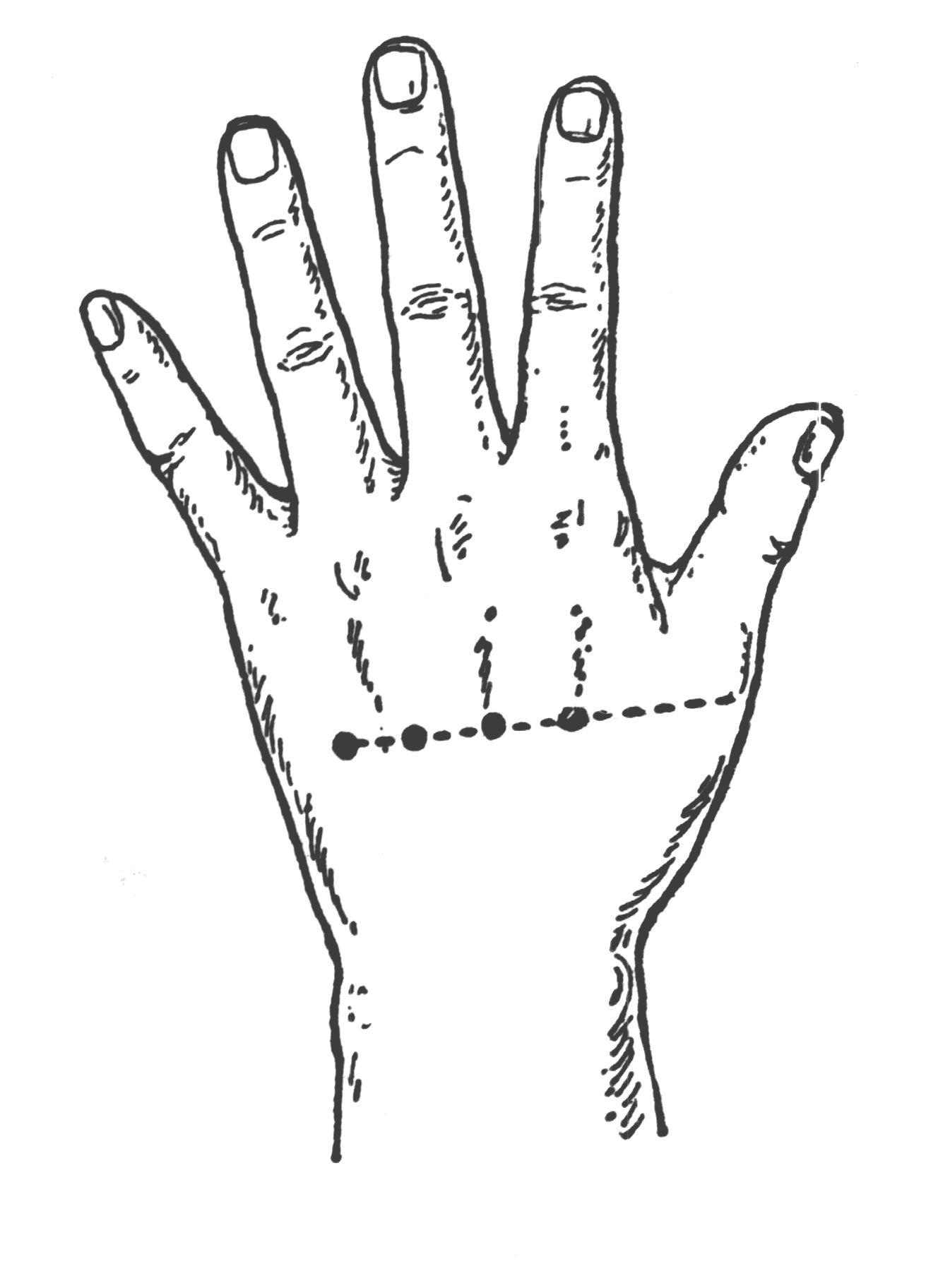 ис 55. Наружные ориентиры точки вкола иглы при блокаде межпальцевых нервов по Усольцевой – Брауну ис 55. Наружные ориентиры точки вкола иглы при блокаде межпальцевых нервов по Усольцевой – Брауну кости. Вкол иглы производится в соответствующем межкостном промежутке тыла кисти на глубину до 1-2 см в ладонную сторону. Вводится до 20 мл анестетика (новокаин). Анестезия по Оберсту – Лукашевичу Внешним ориентиром для блокады пальцевых нервов кисти является основание проксимальной фаланги пальцев кисти. На основание пальца накладывается жгут.
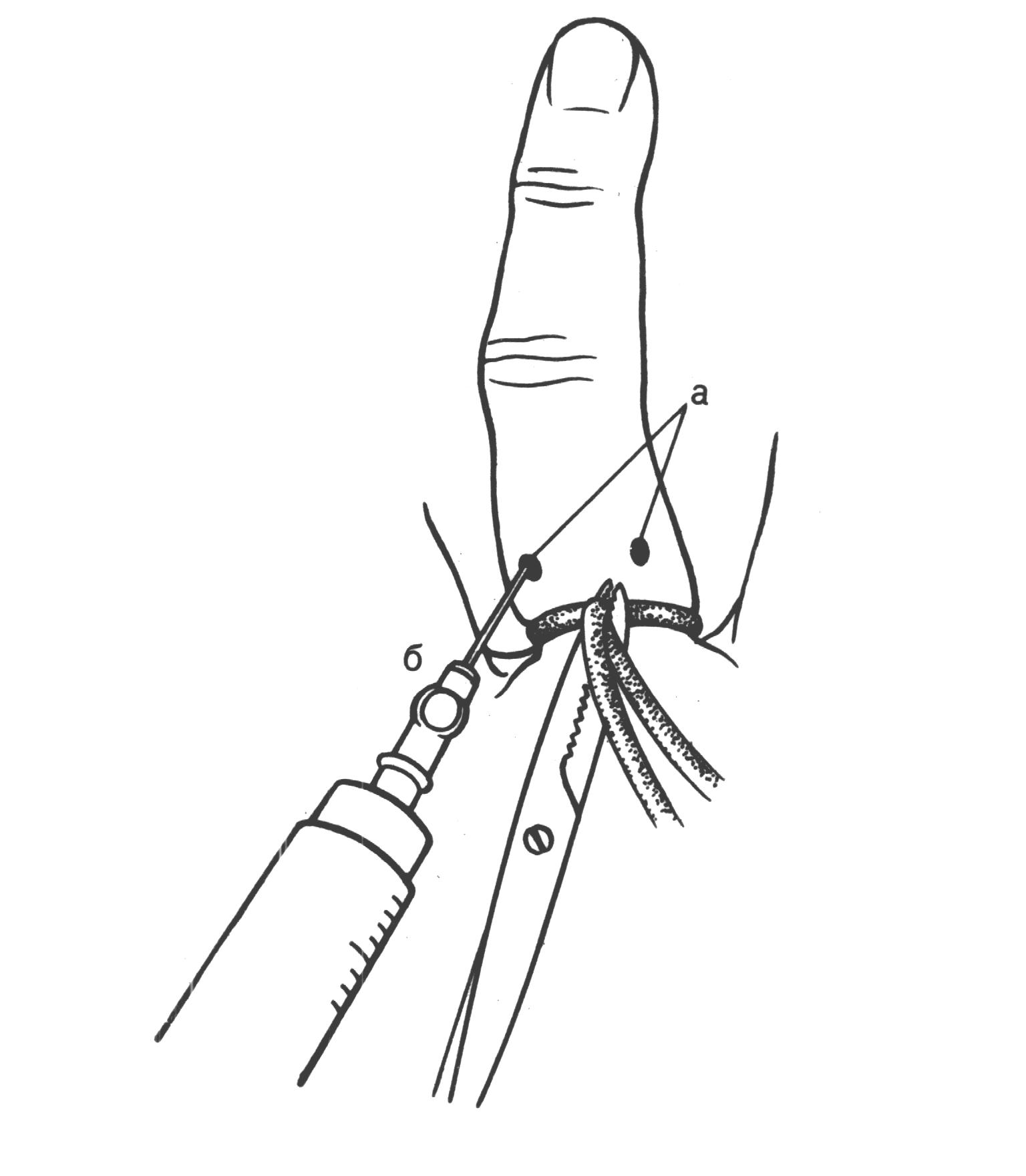 Рис 56. Проводниковая анестезия пальца по Лукашевич — Оберсту. А — точка введения новокаина; б — направления продвижения иглы при проводниковой анестезии пальца.
экзартикуляция фаланги пальца Оперируемая рука в положении пронации фиксируется ассистентом, который сгибает и защищает соседние пальцы. Оператор захватывает большим и указательным пальцами левой руки удаляемую фалангу (или щипцами за остаток кости), сгибает ее и намечает проекцию суставной щели. Линия сустава располагается: для дистальной фаланги – на 2 мм, для средней – на 4 мм, а для основной – на 8 мм дистально от угла, образуемого на тыле пальца при сгибании соответствующей фаланги. Чаще линия сустава определяется следующим образом: палец больного сгибают во всех его суставах; боковую поверхность вышележащей фаланги делят пополам. Продолжение этой линии на тыл согнутого пальца совпадает с положением суставной щели. По намеченной суставной линии фалангеальным ножом или узким скальпелем рассекаю все мягкие ткани на тыле пальца. Если линия сустава определена точно, нож сразу открывает сустав. Концом ножа пересекают боковые связки, после чего вычленяемая часть пальца становится весьма подвижной. Вывихивается суставная поверхность удаляемой фаланги. Затем пересекают ладанную часть суставной сумки. Проводя нож пилящими движениями между костью фаланги и мягкими тканями ладанной поверхности, выкраивают закругленный лоскут. При выкраивании ладонного лоскута надо следить за тем, чтобы не поранить питающих его сосудов; в противном случае лоскут может омертветь. Р 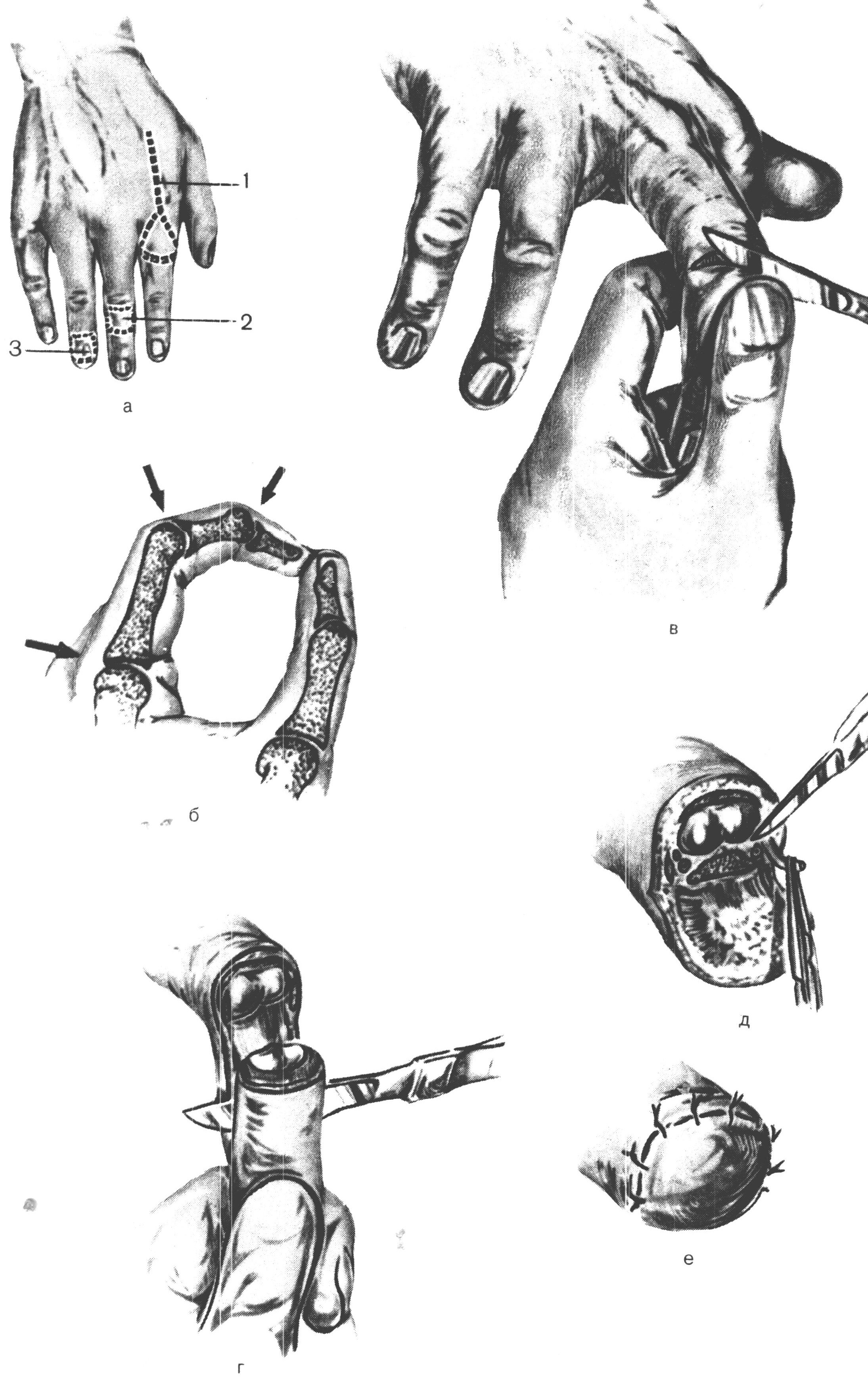 ис 57. Экзартикуляция фаланг пальцев ис 57. Экзартикуляция фаланг пальцевкисти. А — кожные разрезы при экзартикуляции пальца (1), средней (2) и дистальной (3) фаланг; Б — проекции межфаланговых и пястно-фалангового суставов; В — тыльный разрез; Г — выкраиваниепереднего лоскута; Д — обработка нерва; Е — швы на культю пальца. Чаще линия сустава определяется следующим образом: палец больного сгибают во всех его суставах; боковую поверхность вышележащей фаланги делят пополам. Продолжение этой линии на тыл согнутого пальца совпадает с положением суставной щели. По намеченной суставной линии фалангеальным ножом или узким скальпелем рассекаю все мягкие ткани на тыле пальца. Если линия сустава определена точно, нож сразу открывает сустав. Концом ножа пересекают боковые связки, после чего вычленяемая часть пальца становится весьма подвижной. Вывихивается суставная поверхность удаляемой фаланги. Затем пересекают ладанную часть суставной сумки. Проводя нож пилящими движениями между костью фаланги и мягкими тканями ладонной поверхности, выкраивают лоскут. При выкраивании ладонного лоскута надо следить за тем, чтобы не поранить питающих его сосудов; в противном случае лоскут может омертветь. Важным моментом операции является скарификация суставной поверхности. Скальпелем срезается суставной хрящ, поскольку продуцируемая им синовиальная жидкость является идеальной средой для развития инфекционной флоры. Лоскут фиксируется кожными швами и накладывается давящая асептическая повязка. вагосимпатическая блокада по А.В. Вишневскому Голова раненого повернута в противоположную сторону. На уровне подъязычной кости по заднему краю грудино-ключично-сосцевидной мышцы вводят по пальцу левой руки иглу шприца кверху и кнутри, ориентируя конец ее на передний край позвоночника. Из иглы не должна поступать кровь, что служит признаком правильного направления прокола. Затем шприцем Р 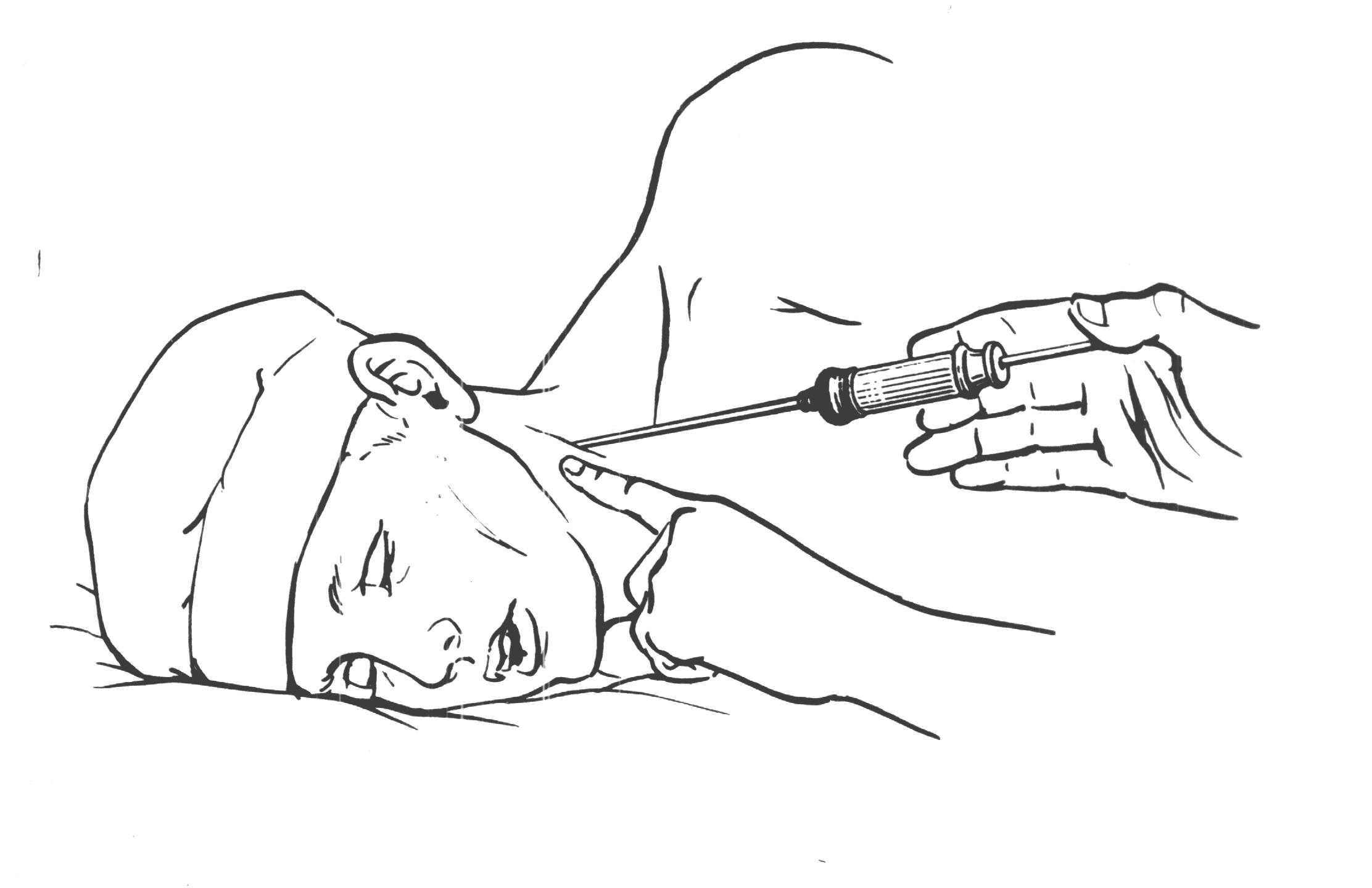 ис 58. Техника шейной вагосимпатической блокады по Вишневскому. ис 58. Техника шейной вагосимпатической блокады по Вишневскому.Вводят от 40 до 60 см3 0,25% раствора новокаина. После блокады тяжело раненые значительно легче переносят оперативные вмешательства связанные со вскрытием полости плевры. Пункция полости плевры Пункция полости плевры производится с целью удаления гноя, воздуха, крови, лимфы, серозной жидкости при плевритах и т.д. Техника пункции для аспирации воздуха. Положение сидя (при тяжелом состоянии лёжа) с наклоном туловища кпереди. Пункция во втором межреберье по среднеключичной линии. Используется резиновая или полихлорвиниловая трубка с двумя канюлями, игла длиной до 14 см и шприц (20 мл). При пункции резиновую трубку пережимают зажимом с целью предотвращения засасывания воздуха в полость плевры. Иглу проводят вблизи верхнего края ребра после инфильтрации мягких тканей раствором (0,25%) новокоина. Иглу проводят на глубину до 3-4 см, при попадании в полость плевры возникает ощущение «проваливания», при выведении поршня шприца в него поступает воздух. При пункции плевры для получения жидкости производят прокол в 6-7 межреберье по задней подмышечной или лопаточной линии (на одно ребро ниже уровня жидкости). Выпот удаляется медленно по 15-20 мл. При ранении легкого в шприце появляется кровь. При этом на фоне задержки дыхания иглу следует извлечь. Р 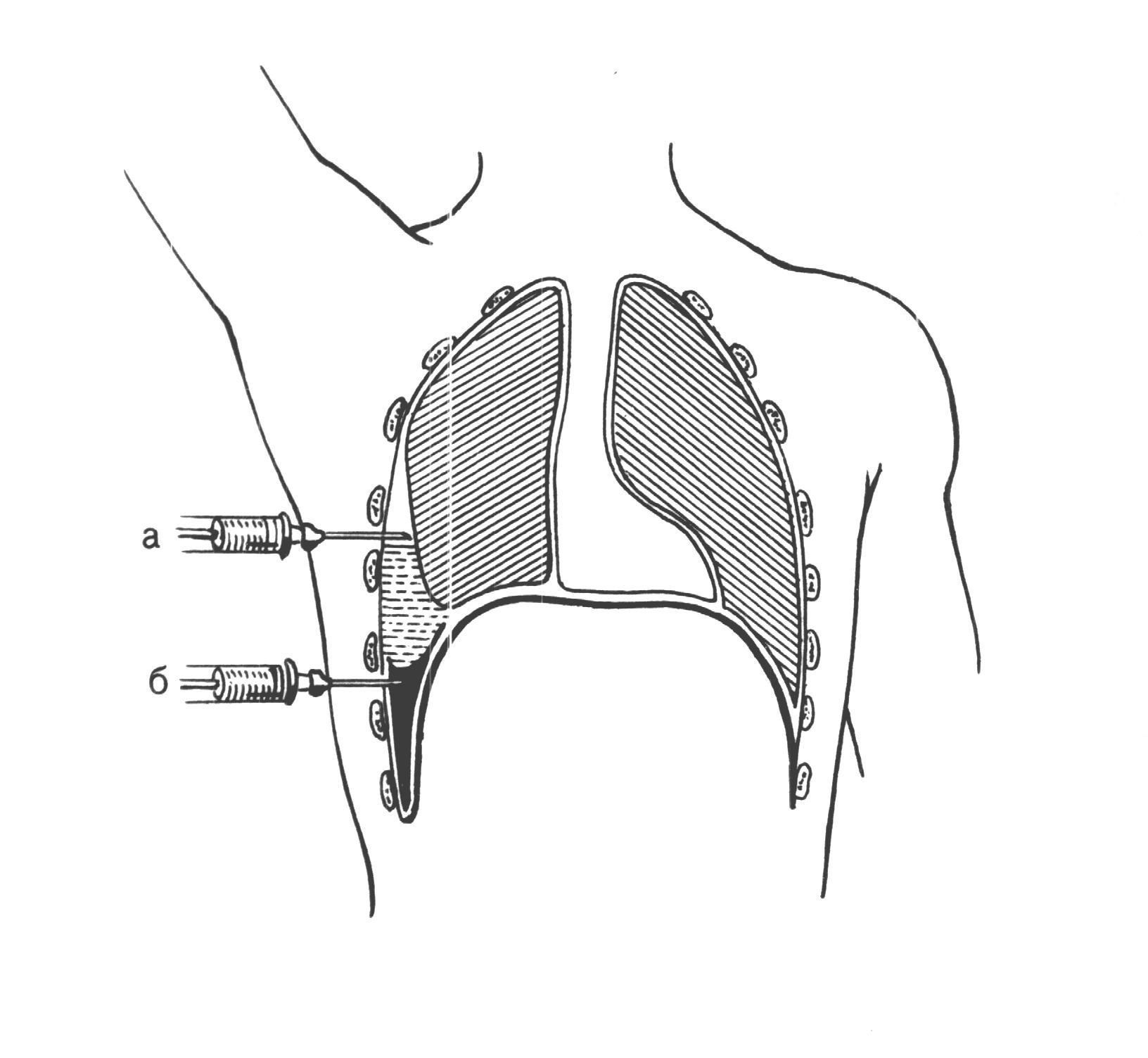 ис 59. Плевральная пункция при гидротораксе. ис 59. Плевральная пункция при гидротораксе.При пиопневмотораксе для предупреждения флегмоны грудной стенки повторный прокол следует производить после смены иглы. пункция коленного сустава Прокол сустава применяется с диагностической и лечебной целью. В первом случае извлекают содержимое для определения характера его. Как лечебный метод пункция служит для опорожнения от патологического содержимого или для введения лекарственных веществ. Техника пункции любого сустава заключается в следующем.
 Рис 59. Пункция коленного сустава. А — места пункции верхних и нижних заворотов сумки коленного сустава; Б — техника пункции верхнего наружного заворота.
Тестовые задания по темам практических занятий Темы шестого семестра обучения
Занятие 1 Тема: Введение в предмет. Хирургический инструментарий. Разъединение и соединение тканей 1. Введение в предмет:
2. Группы хирургических инструментов, их назначение, правила пользования. 3. Инструменты для разъединения тканей. Позиции скальпеля и их назначение.
Тестовые задания Выберите один правильный ответ на 5 вопросов задания:
а) Н.И. Пирогов, б) В.Н. Шевкуненко, в) П. Кохер, г) С.И. Спасокукоцкий, д) А.В. Вишневский?
а) Н.И. Пирогов, б) В.Н.Шевкуненко, в) П. Кохер, г) С.И. Спасокукоцкий, д) А.В. Вишневский?
а) допплерография, б) рентгеноконтрастное исследование, в) компьютерная томография, г) ультразвуковое исследование, д) морфометрия.
а) допплерография, б) рентгеноконтрастное исследование, в) биопсия, г) компьютерная томография, д) пункция.
а) пункция, б) перкуссия, в) аускультация, г) рентгенография, д) пальпация.
а) послойное препарирование, б) окончатое препарирование, в) полихромные инъекции, г) коррозионные препараты, д) поперечные распилы.
а) для разъединения тканей, б) для гемостаза, в) фиксационные, г) вспомогательные, д) для соединения тканей.
а) скальпель, б) зонд желобоватый, в) ножницы, г) зонд Кохера, д) дуговая пила.
а) зажим Кохера, б) зажим Бильрота, в) зажим москит, г) лигатурные иглы Дешана и Купера, д) шовный материал.
а) иглодержатель Гегара, б) зажимы, в) иглы, г) шовный материал, д) лигатурные иглы.
а) кровоостанавливающий зажим Бильрота, б) кровоостанавливающий зажим Кохера, в) лигатурная игла Дешана, г) лигатурная игла Купера, д) зонд Кохера.
а) фитильность, б) пилящие свойства, в) хорошие манипуляционные свойства, г) плохие манипуляционные свойства, д) прочность в узле.
а) фитильность, б) пилящие свойства, в) хорошие манипуляционные свойства, г) плохие манипуляционные свойства, д) прочность в узле.
а) полисорб, б) капрон, в) шелк, г) кетгут, д) викрил.
а) первичный, б) первичный отсроченный, в) вторичный ранний, г) вторичный поздний, д) провизорный.
а) во время операции, б) во время операции, но сразу не завязывают, в) через 2-3 часа после операции, г) через 24-36 часов после операции, д) после иссечения рубцовых тканей.
а) во время операции, б) во время операции, но завязывают через 24-36 часов, в) через 2-3 дня, г) через 6-7 дней, д) через 20-21 день.
а) во время операции, б) во время операции, но завязывают через 2-3 часа, в) во время операции, но завязывают через 24-36 часов, г) через 24-36 часов после операции, д) после иссечения образовавшихся рубцов через 20-21 день после операции.
а) во время операции, но завязывают через 2-3 часа, б) во время операции, но завязывают через 24-36 часов, в) через 24-36 часов после операции, г) через 6-7 дней после операции, д) после иссечения образовавшихся рубцов через 20-21 день после операции.
а) во время операции, но завязывают через 2-3 часа, б) во время операции, но завязывают через 24-36 часов, в) через 24-36 часов после операции, г) через 6-7 дней после операции, д) после иссечения образовавшихся рубцов через 20-21 день после операции.
а) речной, б) морской, в) простой, г) сложный, д) хирургический. |

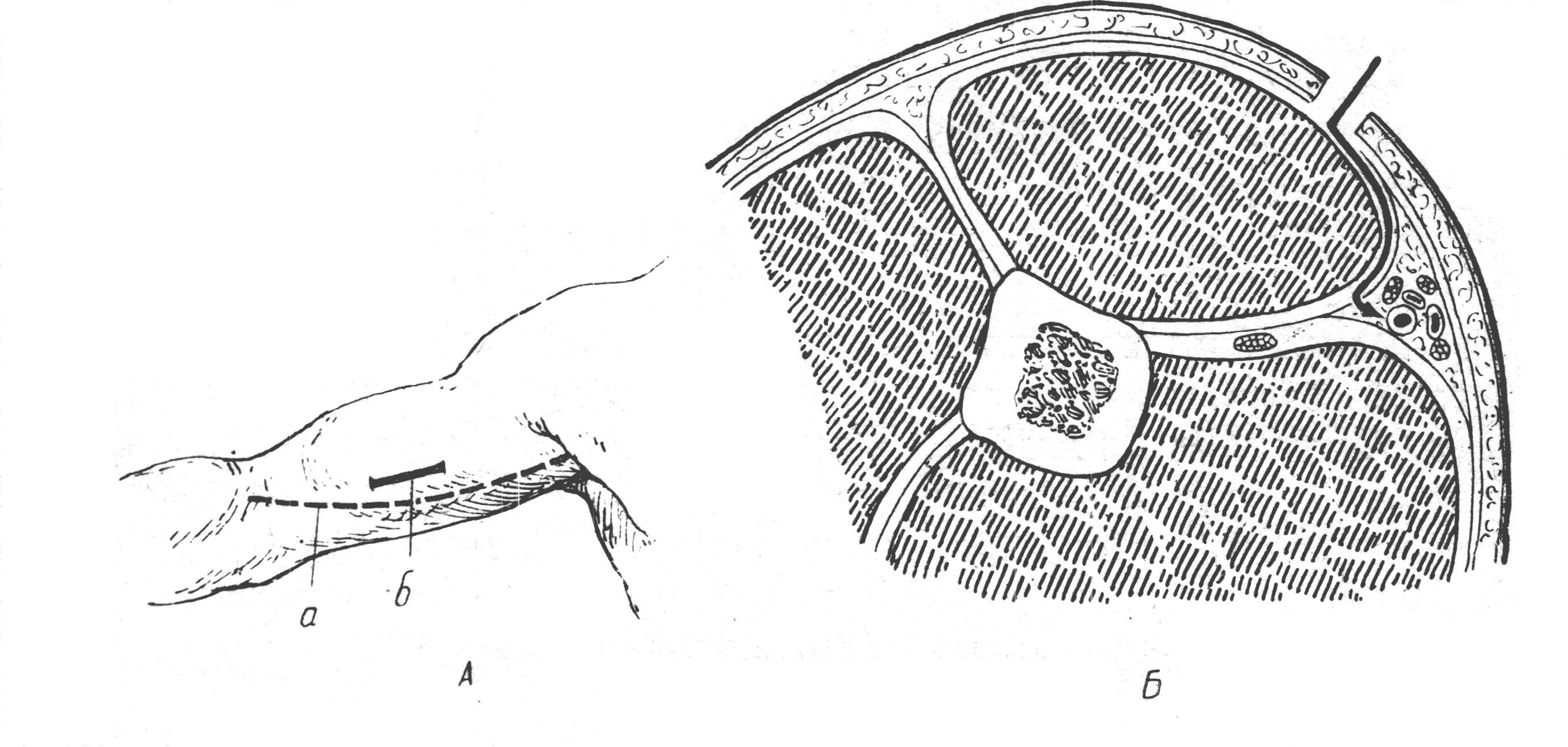 азрезав заднюю стенку влагалища двуглавой мышцы, обнаруживают срединный нерв, лежащий в этой области непосредственно на артерии; тупым крючком его отводят кнутри и изолируют артерию, идущую в сопровождении двух вен. Перевязка артерии производится ниже отхождения a. collateralis ulnaris superioris и ниже отхождения a. collateralis ulnaris inferioris.
азрезав заднюю стенку влагалища двуглавой мышцы, обнаруживают срединный нерв, лежащий в этой области непосредственно на артерии; тупым крючком его отводят кнутри и изолируют артерию, идущую в сопровождении двух вен. Перевязка артерии производится ниже отхождения a. collateralis ulnaris superioris и ниже отхождения a. collateralis ulnaris inferioris.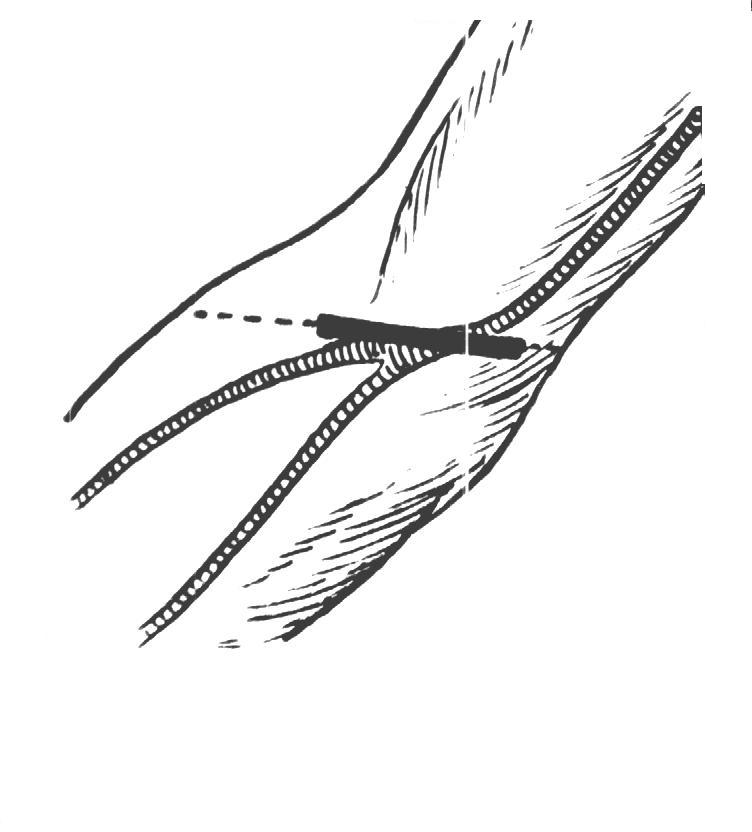 осле обнажения собственной фасции плеча хирург определяет блестящие волокна lacerti fibrosi, идущие косо книзу и медиально. Под lacertus подводят желобоватый зонд и
осле обнажения собственной фасции плеча хирург определяет блестящие волокна lacerti fibrosi, идущие косо книзу и медиально. Под lacertus подводят желобоватый зонд и 