Практикум по ОХ ВГМА. Учебное пособие по оперативной хирургии и топографической анатомии составлено в соответствии с Программой по оперативной хирургии и топографической анатомии
 Скачать 21.46 Mb. Скачать 21.46 Mb.
|
|
СНЯТИЕ КОЖНЫХ ШВОВ О 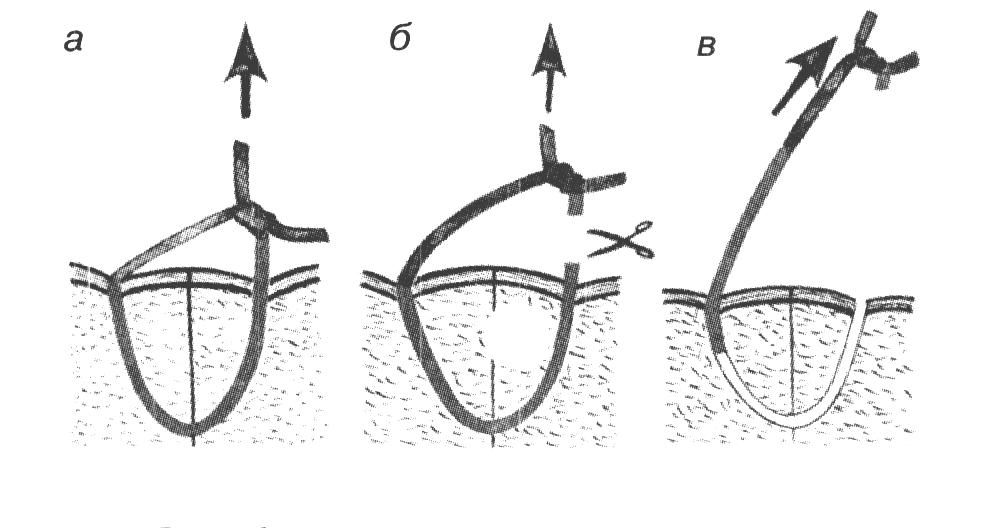 бычно узловой кожный шов снимают по истечении 7 дней (при первичном заживлении раны) следующим образом: приподняв хирургическим пинцетом узел, несколько вытягивают лигатуру из Рис 14. Техника снятия кожных швов бычно узловой кожный шов снимают по истечении 7 дней (при первичном заживлении раны) следующим образом: приподняв хирургическим пинцетом узел, несколько вытягивают лигатуру из Рис 14. Техника снятия кожных швовканала шва для того, чтобы при извлечении нити не протаскивать через него ту часть лигатуры, которая находилась вне канала. Затем срезают нитку ниже узла и вытягивают шов целиком. Швы на фасции и апоневроз У 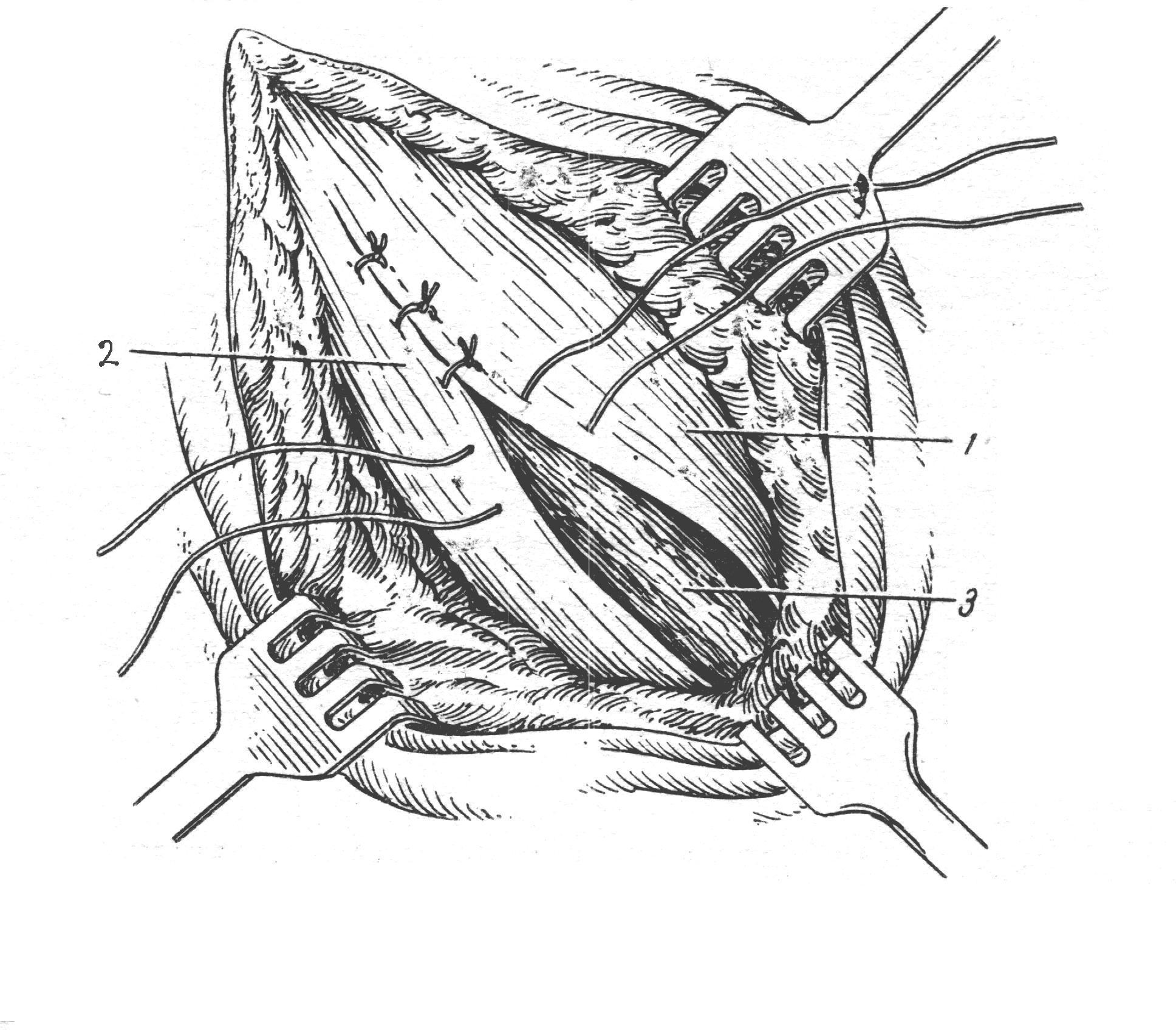 зловой апоневротический шов – вкол иглы производят на расстоянии не более 2-3 мм от края раны для исключения подвора- зловой апоневротический шов – вкол иглы производят на расстоянии не более 2-3 мм от края раны для исключения подвора-Рис 15. Швы апоневрозы: 1 и 2 – апоневроз; 3 – подлежащая мышца. чивания апоневроза при затягивании узла. Узел располагается над раной, а не в месте вкола или выкола как при кожном шве. Расстояние между швами 5 мм. Шов на сухожилие Требования к швам сухожилия: * Строгая асептичность; * Бережное обращение с тканями, сохранение адекватного кровоснабжения сухожилия; * С целью предупреждения высыхания орошение сшиваемого сухожилия физиологическим раствором; *  Использование тонкого шёлка или синтетических нитей. Использование тонкого шёлка или синтетических нитей.Рис 16. Швы сухожилий: а — Ланге; б — Кюнео; в — Блоха и Бонне; г — Казакова. В настоящее время широко используется внутриствольный шов с узелками, погруженными между концами сухожилий (шов Кюнео). При выполнении данной методики оба конца длинной шёлковой нити надевают на две прямые тонкие иглы. Выполняют поперечный прокол через сухожилие, затем прокалывают сухожилие наискось, в результате чего нити перекрещиваются. Повторяя приём 2-3 раза доходят до конца сухожилия, затем подобную методику выполняют с другой стороны сухожилия. Данный шов наиболее часто используется для соединения концов сухожилий мышц-сгибателей круглого или овального поперечного сечения. При соединении плоских концов поврежденного сухожилия мышцы-разгибателя предпочтение отдается шву Розова, который сгруппировал все виды сухожильного шва. Шов сосуда Различают ручной и аппаратный шов сосуда. Среди ручных швов наиболее популярным является циркулярный шов по А.Каррелю. Шов Карреля – на концы артерии накладывают три узловых шва-держалки. Растягивая сосуд поочередно соседними держалками, накладывают между смежными держалками непрерывный обвивной шов через все слои. После прошивания каждой трети длины окружности нить обвивного шва связывают с держалкой. 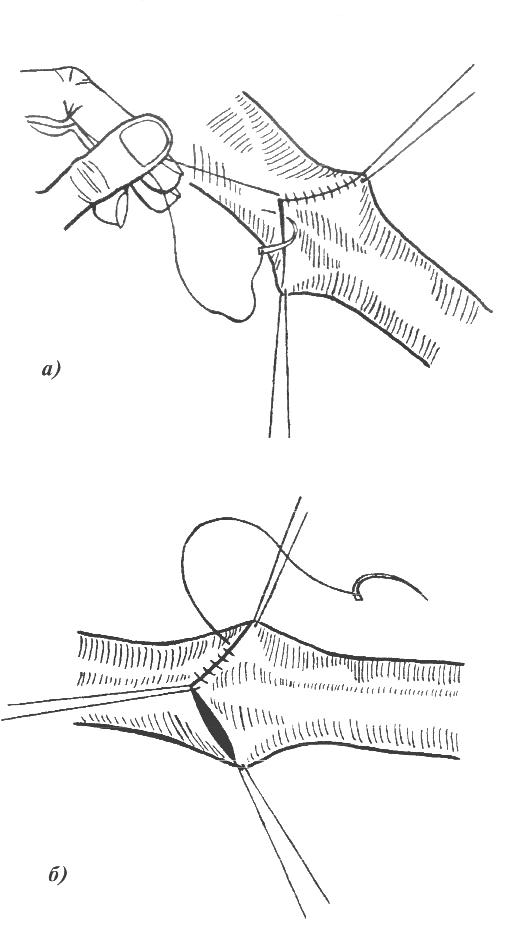 Шов Морозовой – модифицированный шов Карреля. Сшиваемые концы сближаются двумя швами – держалками, а роль третьей держалки выполняет основная сшивающая нить. Шов Морозовой – модифицированный шов Карреля. Сшиваемые концы сближаются двумя швами – держалками, а роль третьей держалки выполняет основная сшивающая нить.Рис 17. Сосудистый шов: а – шов Карреля; б – шов Морозовой Перевязка сосуда на протяжении Перевязку сосуда на протяжении выполняют: 1) когда невозможно выполнить гемостаз в ране или для этого существуют протипоказания: - при сильном размозжении тканей; - при большой глубине раны и множестве небольших поврежденных сосудов; - при повреждении артерии разветвляющейся в трудно доступных местах (например, aa.transversa colli и transversa scapulae при ранениях лопатки); - когда в результате нагноительного процесса произошло разрыхление стенки сосуда и наложенная в ране лигатура может соскользнуть; - при сильно размозженной и инфицированной ране, когда выделение концов артерии противопоказано. 2) как один из способов лечения травматических, ложных аневризм, развивающихся из околососудистых пульсирующих гематом после ранения сосуда. 3) как предварительная мера, применяемая перед некоторыми операциями: ампутация конечности (при ампутации по поводу анаэробной газовой инфекции, когда наложение жгута противопоказано), резекция нижней челюсти (перевязка наружной сонной артерии), резекция языка при раке (перевязка язычной артерии). Для проведения такой операции необходимо знать проекционные линии различных сосудистых стволов Разрезы производят непосредственно по линиям проекции, либо на некотором расстоянии от них через влагалища соседних мышц. После рассечения кожи, подкожной клетчатки и поверхностной фасции следует рассечение собственной фасции данной области. Затем необходимо желобоватым зондом тупо отодвинуть, работая вдоль хода волокон, тот край мышцы, за которым лежит отыскиваемая артерия. Оттянув мышцу тупым крючком Фарабефа, хирург рассекает заднюю стенку мышечного влагалища, за которой находится сосудисто-нервный пучок в своем особом влагалище. Изолирование артерии производят тупым путем. Держа в правой руке желобоватый зонд, а в левой пинцет, оперирующий захватывает пинцетом около-сосудистую фасцию (но не артерию!) с одной стороны и, осторожно поглаживая концом зонда вдоль сосуда, изолирует его. Таким же приемом производится обнажение артерии и с другой стороны, на протяжении 1—1,5 см. Изолировать сосуд на большем протяжении не следует, чтобы не нарушить кровоснабжения стенки сосуда. Шелковую лигатуру подводят под артерию на лигатурной (аневризматической) игле Дешана или Купера. При перевязке крупных артерий иглу подводят с той стороны, с которой находится сопутствующая вена, иначе она может быть повреждена концом иглы. Лигатуру на крупных артериях крепко затягивают двойным хирургическим или морским узлом. При перевязке крупных артериальных стволов на центральный конец накладывают две лигатуры, причем нижняя затягивается сильно, а верхняя (на 0,5 см выше нижней) не особенно туго. Каждый ствол должен быть перевязан отдельно от соседнего, причем следует стремиться к тому, чтобы он был изолирован от окружающей клетчатки. Венепункция и венесекция венепункция наиболее часто выполняется в левой передней локтевой области. С целью внутривенного введения препаратов или взятия крови используют плечевые нервы и поверхностные вены локтевой ямки – v.mediana cephalica , v.mediana basilica ,v. cephalica (в sulcus bicipitalis lateralis или в локтевой ямке). Р 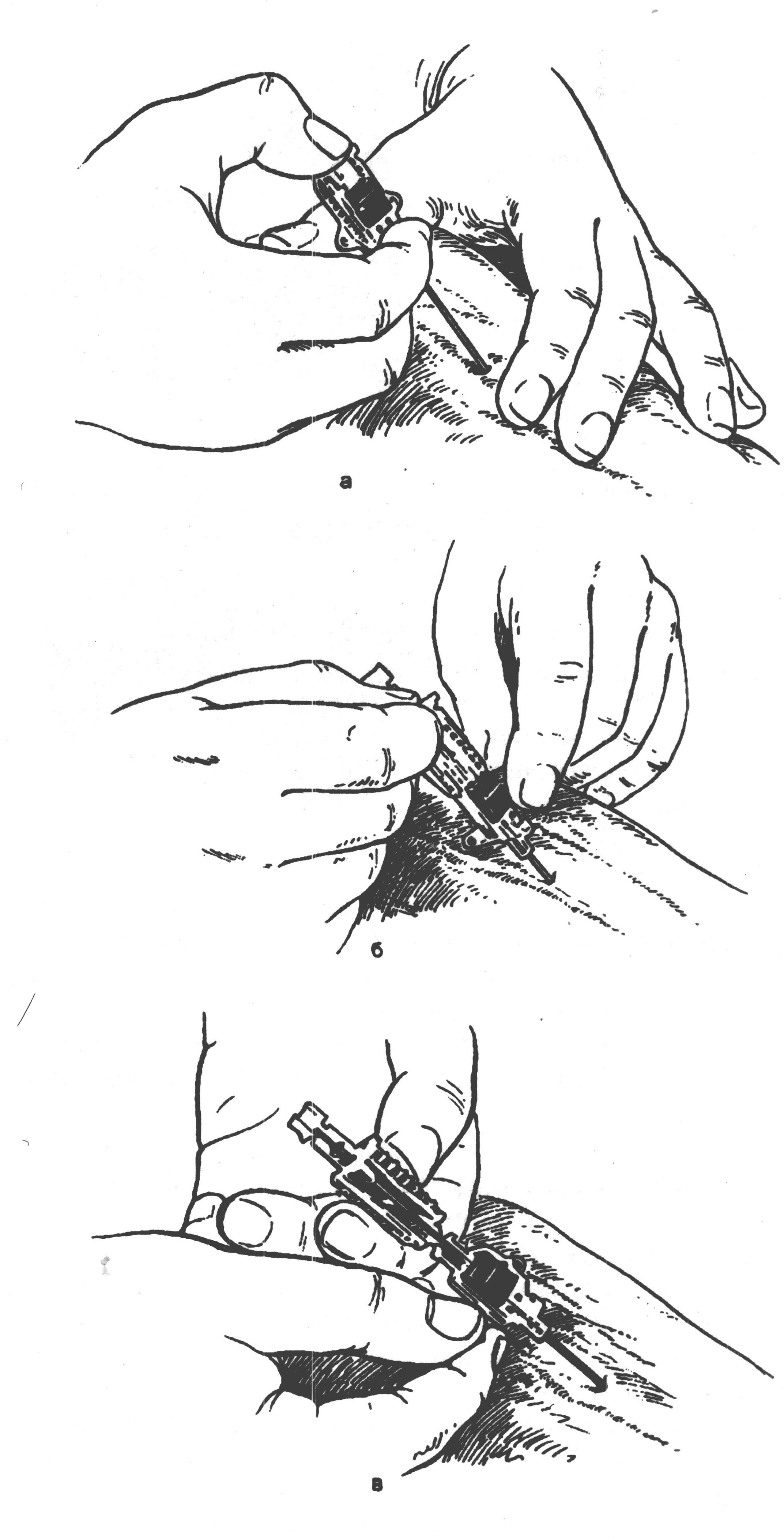 ис 18. Венопункция ис 18. ВенопункцияПри венепункции нижних конечностей обычно используют v.saphena magna, основной ствол которой проходит позади медиального мыщелка бедренной кости, направляется по переднее-внутренней поверхности бедра и впадает в бедренную вену на 3 см ниже середины паховой связки. Д 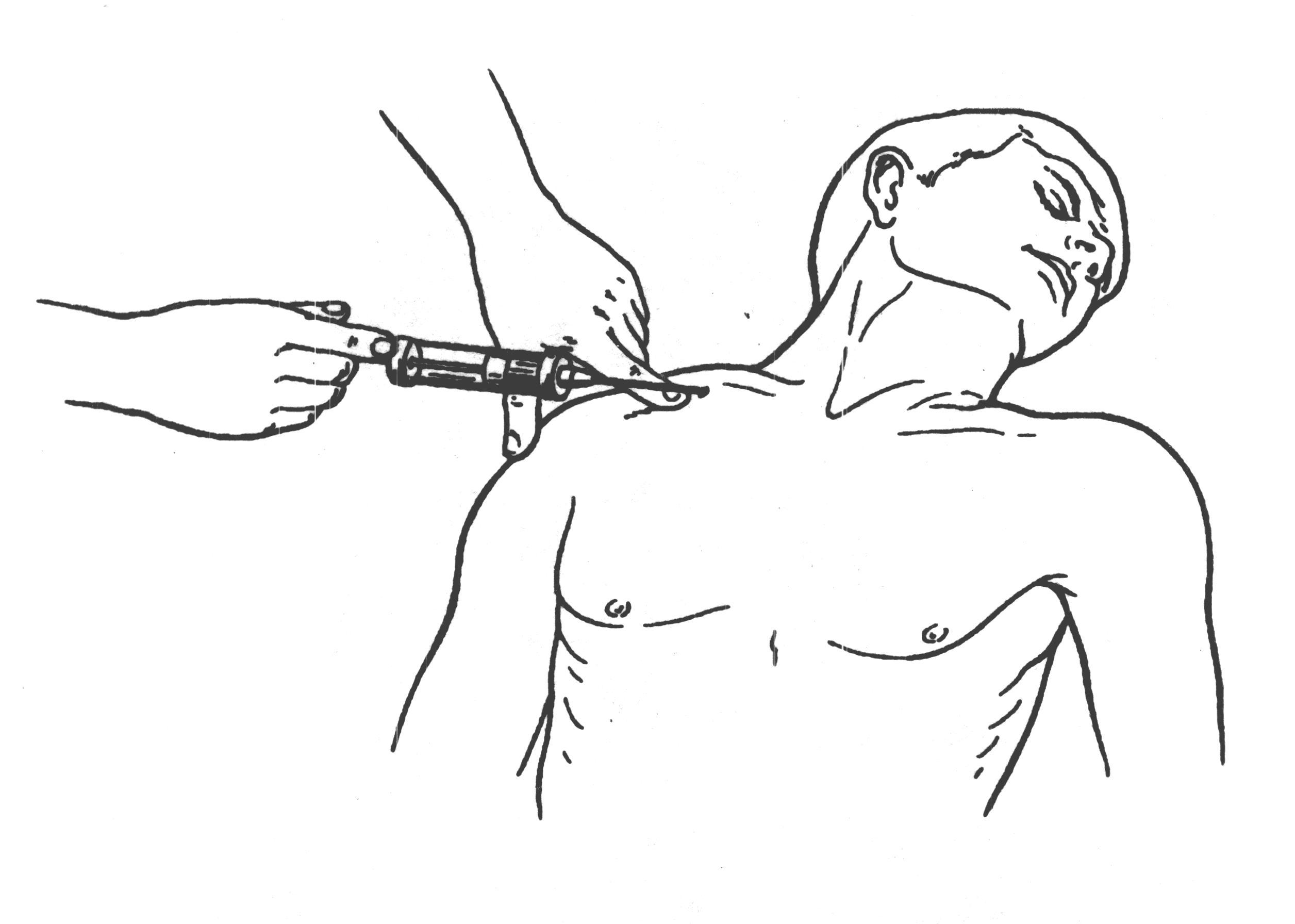 ля пункции подключичной вены точка вкола иглы находится на 0,5 см выше середины ключицы. При пункции иглу ля пункции подключичной вены точка вкола иглы находится на 0,5 см выше середины ключицы. При пункции иглу Рис 19. Пункция подключичной вены. направляют под углом 45 градусов по отношению к ключице, при этом направление иглы соответствует биссектрисе угла между ключицей и грудино-ключично-сосцевидной мышцей. В 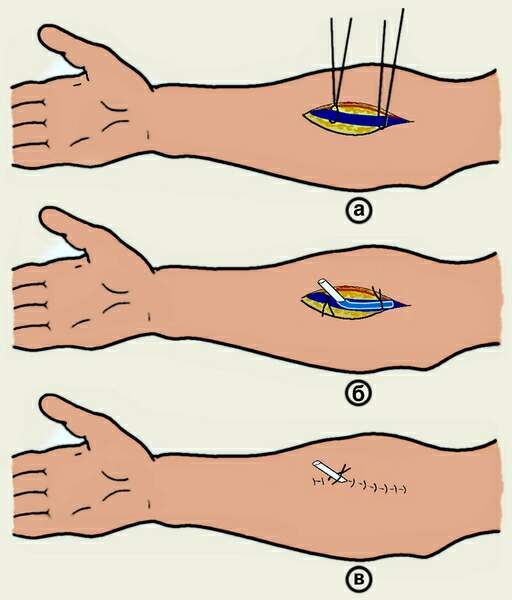 енесекция – вскрытие вены с целью введения в неё иглы, канюли или катетера для инфузионной терапии. Обычно используют поверхностные вены на тыле стопы, локтевой области, нижнем отделе предплечья, в передне-медиальном отделе бедра. енесекция – вскрытие вены с целью введения в неё иглы, канюли или катетера для инфузионной терапии. Обычно используют поверхностные вены на тыле стопы, локтевой области, нижнем отделе предплечья, в передне-медиальном отделе бедра.Рис 20. Венесекция. Этапы венесекции:
Шов нерва В зависимости от строения нерва возможно наложение эпиневрального (на моно- и полифасцикулярные нервы) и периневрального швов (на олигофасцикулярные). Эпиневральный шов Н 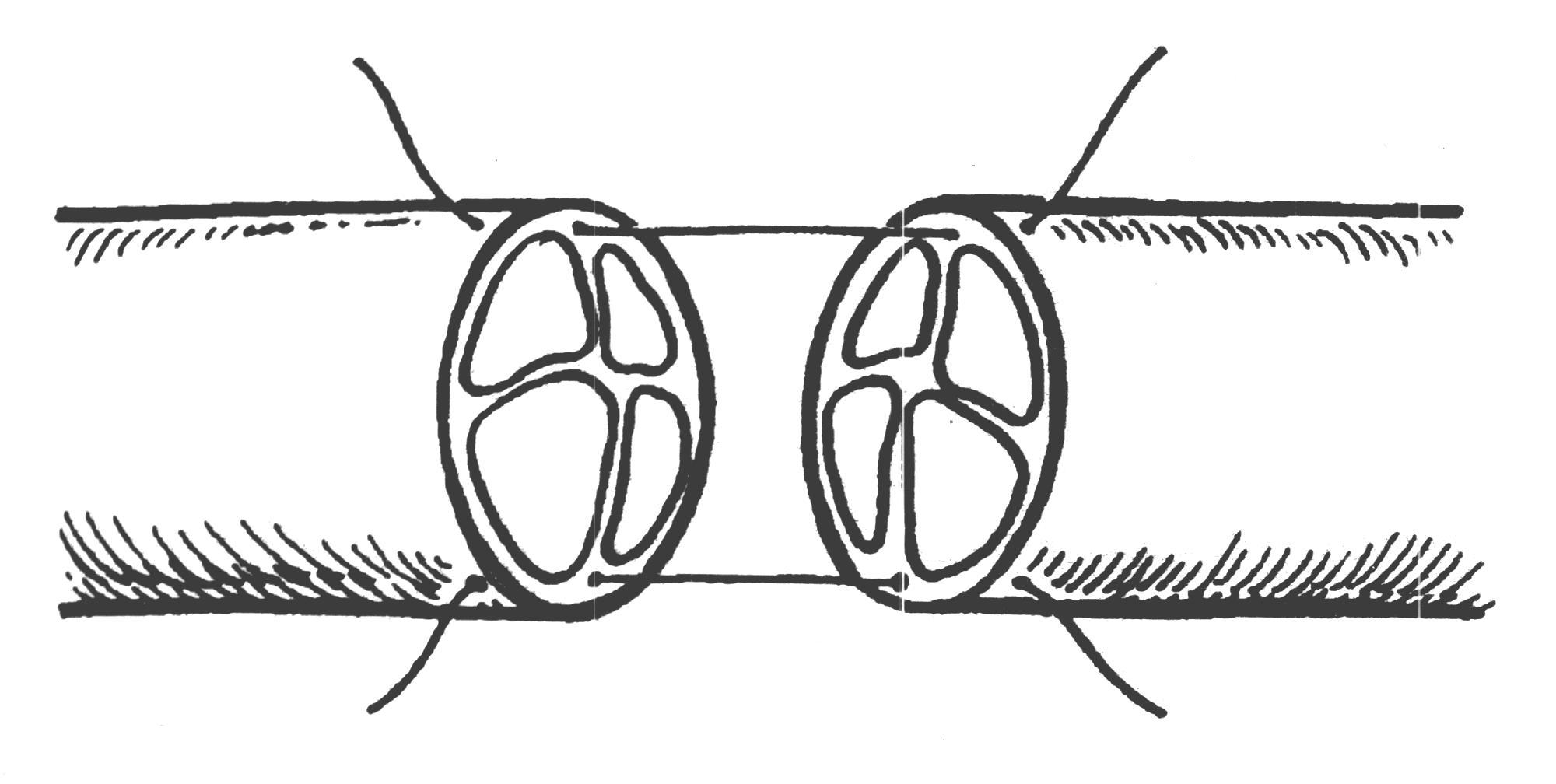 а расстоянии 1мм от края нерва перпендикулярно к его поверхности производят прошивание эпиневрия проксимального конца нерва, а затем эпиневрия дистального. Аналогично, по отношению к этому шву накладывают второй, направляющий шов под углом 180 градусов. Растягивают эпиневрий и накладывают два шва на переднюю полуокружность нерва, затем накладывают а расстоянии 1мм от края нерва перпендикулярно к его поверхности производят прошивание эпиневрия проксимального конца нерва, а затем эпиневрия дистального. Аналогично, по отношению к этому шву накладывают второй, направляющий шов под углом 180 градусов. Растягивают эпиневрий и накладывают два шва на переднюю полуокружность нерва, затем накладывают Рис 21. Эпиневральный шов нерва промежуточные эпиневральные швы. Количество швов варьирует обычно от 3 до 6. Периневральный шов Сшивание нерва производят после удаления на 5 – 8 мм эпиневрия с обеих сторон нерва. Нитью на режущей игле Р 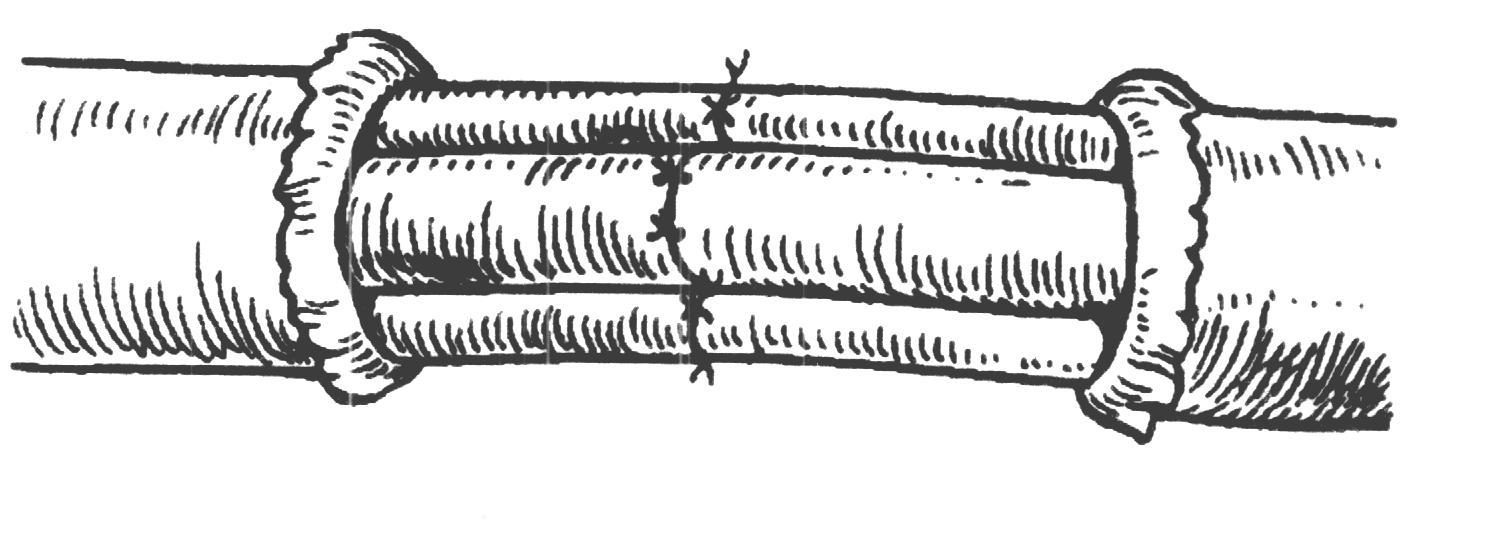 ис 22. Периневральный шов нерва ис 22. Периневральный шов нервапрошивают каждый из пучков нерва за периневрий, накладывают 2-3 шва. Кишечный шов Кишечный шов — это способ соединения кишечной стенки. Он применяется как при операциях на кишечнике, так и на ряде других органов пищеварительной трубки: пищеводе, желудке, желчном пузыре, и т.д. При наложении кишечного шва учитывается футлярный принцип строения стенок пищеварительного канала. Внутренний футляр состоит из слизистой оболочки и подслизистого слоя, наружный - из мышечной и серозной оболочек. Между мышечной оболочной и подслизистым слоем существует рыхлая связь, в результате чего два футляра могут смещаться по отношению друг к другу. Степень смещения футляров уменьшается по направлению от пищевода к толстой кишке. С учетом этого на пищеводе вкол иглы делается несколько ближе к краю разреза, чем его выкол, а на желудке, наоборот, вкол делается у края разреза, а выкол - несколько отступя от края. На тонкой и толстой кишках шовная нить проводится строго перпендикулярно к краю разреза. Кишечные швы подразделяются на чистые (без прошивания слизистой оболочки) и грязные (с прошиванием слизистой оболочки), узловые и непрерывные, одно- и многорядные. Шов Ламбера (1826) - узловой однорядный серо-серозный. Вкол и выкол иглы производится на серозной поверхности каждой из сторон, причем игла проводится между серозной и мышечной Р 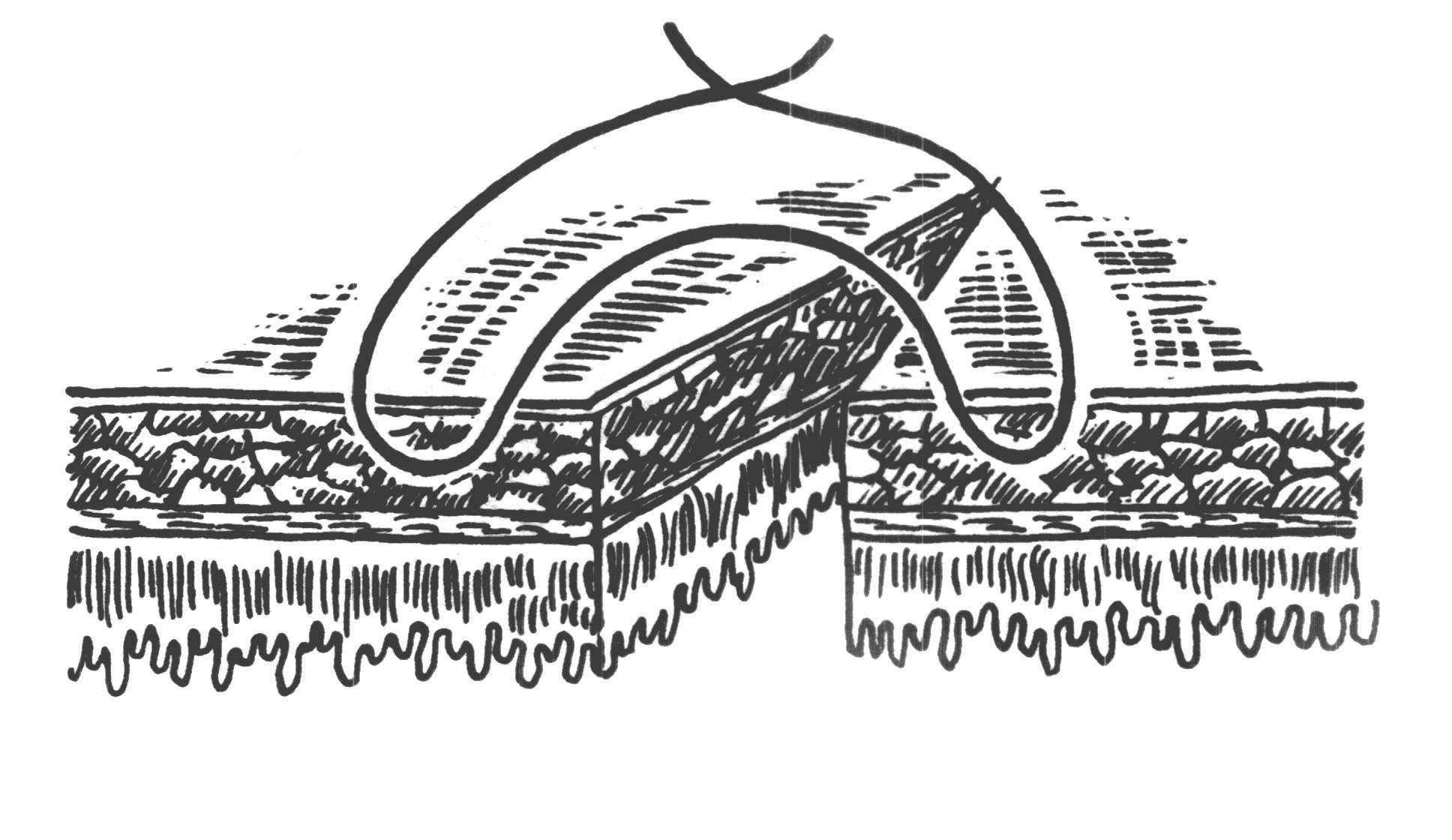 ис 23. Шов Ламбера. ис 23. Шов Ламбера.оболочками. На практике шов выполняется с прошиванием серозного и мышечного слоев, т.е. является серозно-мышечным . Шов Н.И. Пирогова (1865) - однорядный серозно-мышечно-подслизистый. Вкол иглы производится со стороны серозной Р 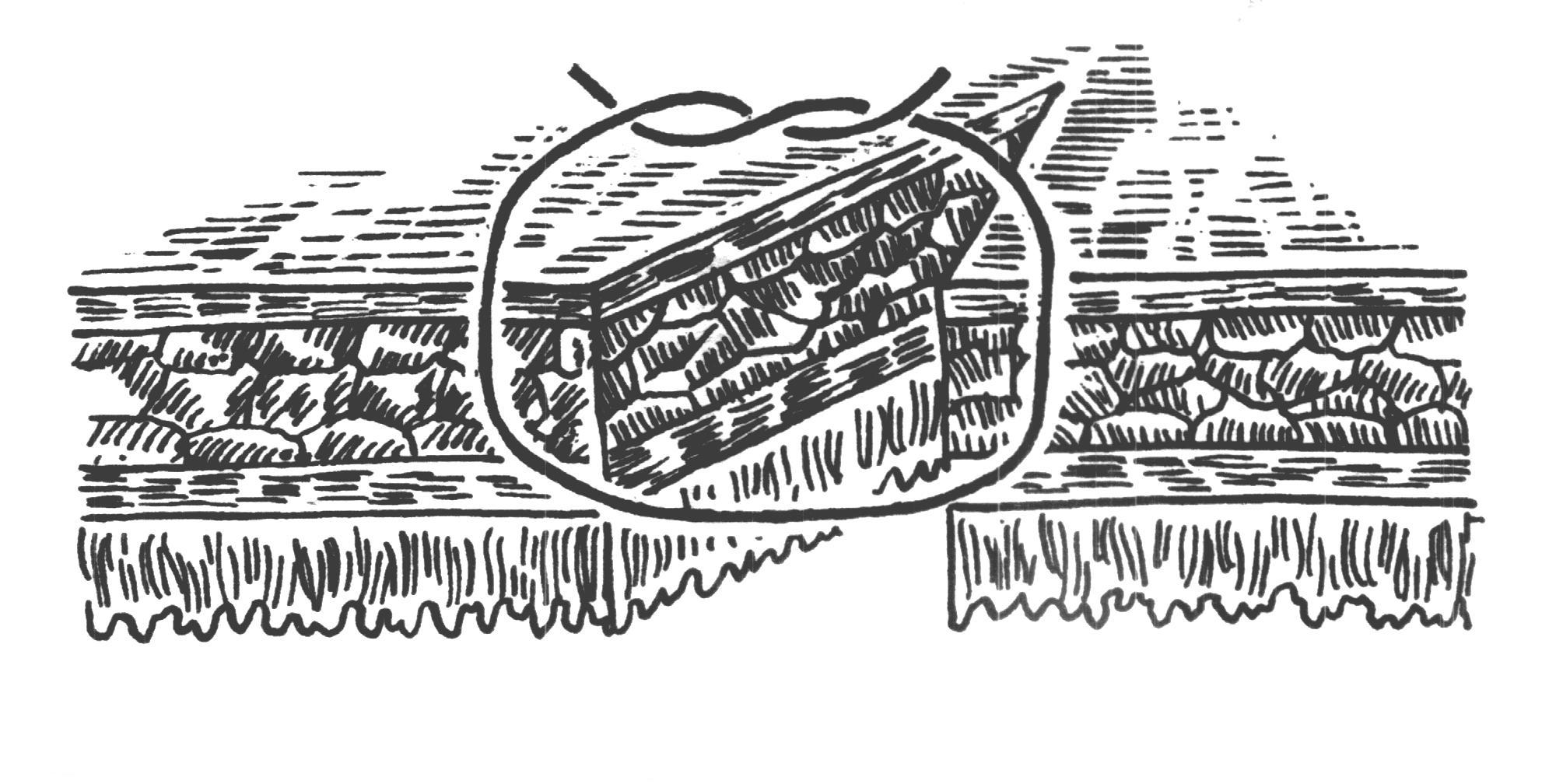 ис 24. Шов Пирогова ис 24. Шов Пироговаповерхности, а выкол - в разрез раны на границе подслизистого и слизистого слоев. На другом краю раны игла продвигается в обратном направлении: вкол иглы производится в послизистый слой на границе со слизистой, а выкол - со стороны серозного покрова. Шов В.П. Матешука (1945) - однорядный серозно-мышечно-подслизистый. Отличается от шва Пирогова тем, что первый вкол производят не со стороны серозной оболочки, а на границе Р 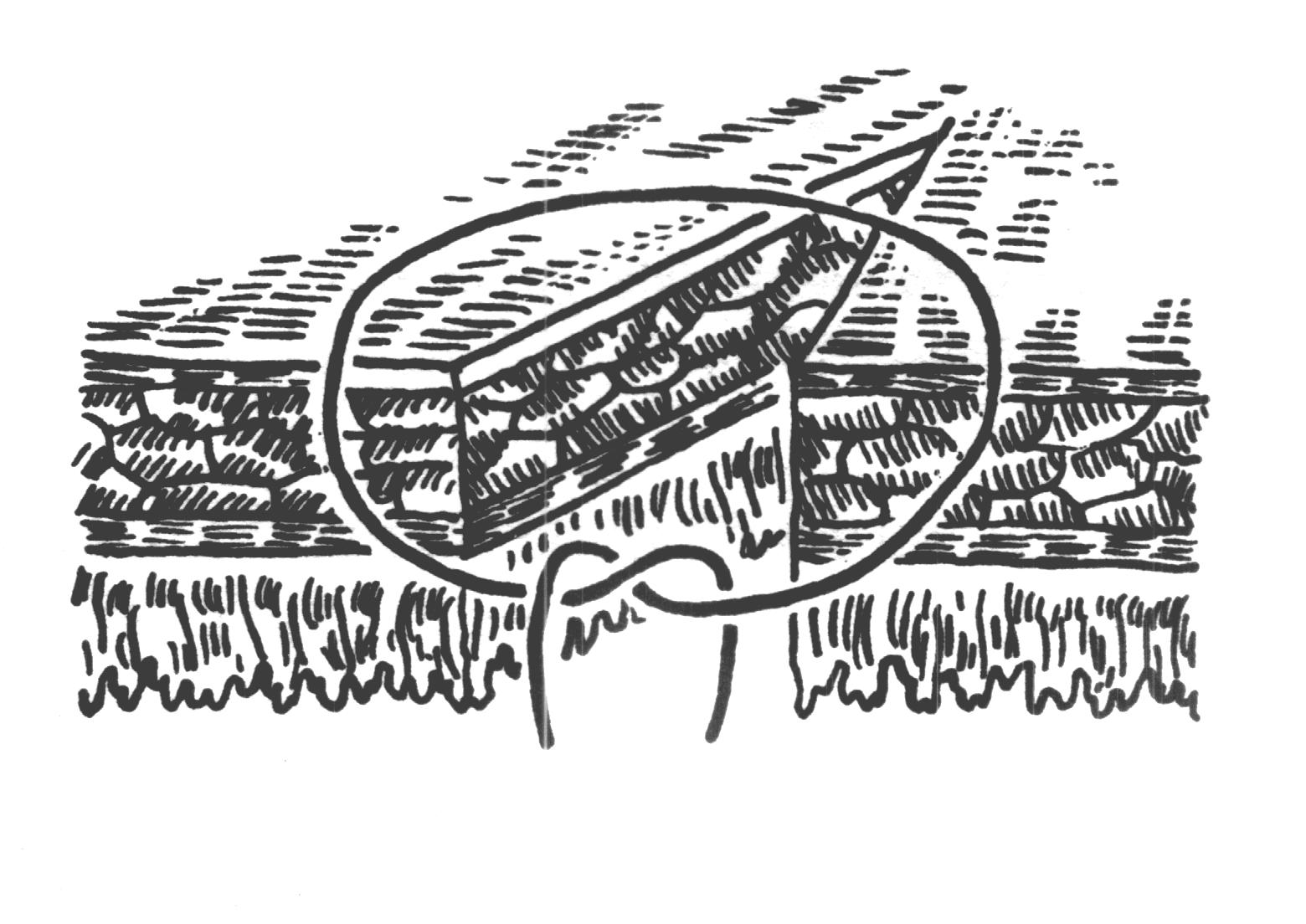 ис 25. Шов Пирогова – Матешука. ис 25. Шов Пирогова – Матешука.слизистой оболочки и подслизистого слоя, а выкол – на серозной. На другом краю, наоборот, вкол производят со стороны серозной поверхности, а выкол - в разрез раны на границе подслизистого и слизистого слоев. Благодаря этому узел завязывается в просвете кишки, со стороны слизистой оболочки, а не со стороны серозного покрова как при шве Пирогова. Так как последние швы наложить и завязать внутрь просвета кишки невозможно, то заканчивают его наложением швов Пирогова. В связи с этим, обычно, такой кишечный шов называют швом Пирогова-Матешука. Ш  ов Альберта (1881) - двухрядный: внутренний ряд ов Альберта (1881) - двухрядный: внутренний ряд Рис 26. Шов Альберта. накладывается непрерывным обвивным швом через все слои, а наружный - узловыми серозно-серозными швами. Ш 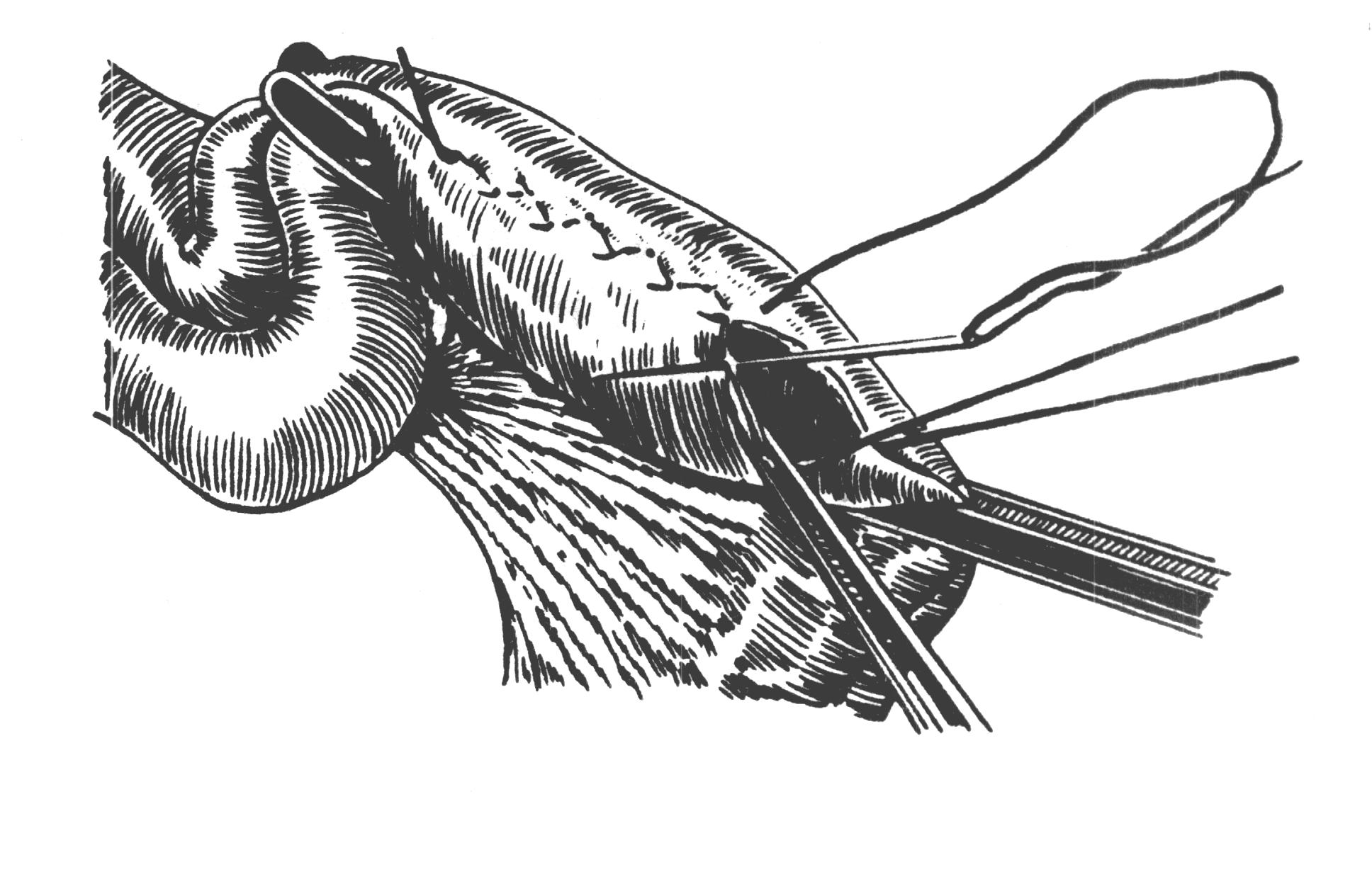 ов Шмидена (1911) является сквозным непрерывным вво Рис 27. Шов Шмидена. ов Шмидена (1911) является сквозным непрерывным вво Рис 27. Шов Шмидена.рачивающим швом, при котором вкол иглы выполняется всегда со стороны слизистой изнутри - кнаружи с выколом со стороны серозного слоя. Как однорядный шов обычно не накладывается, а дополняется для обеспечения асептичности швом Ламбера. кисетный и ПОЛУКИСЕТНЫЙ швЫ Непрерывный простой серозно-мышечный кисетный шов применяют для погружения культи тонкой и 12-перстной кишки, червеобразного отростка и т.д. Шов накладывают круглой изогнутой иглой вокруг культи, захватывая серозную и мышечную оболочки, затем пинцетом культю погружают в центр и завязывают его. Р 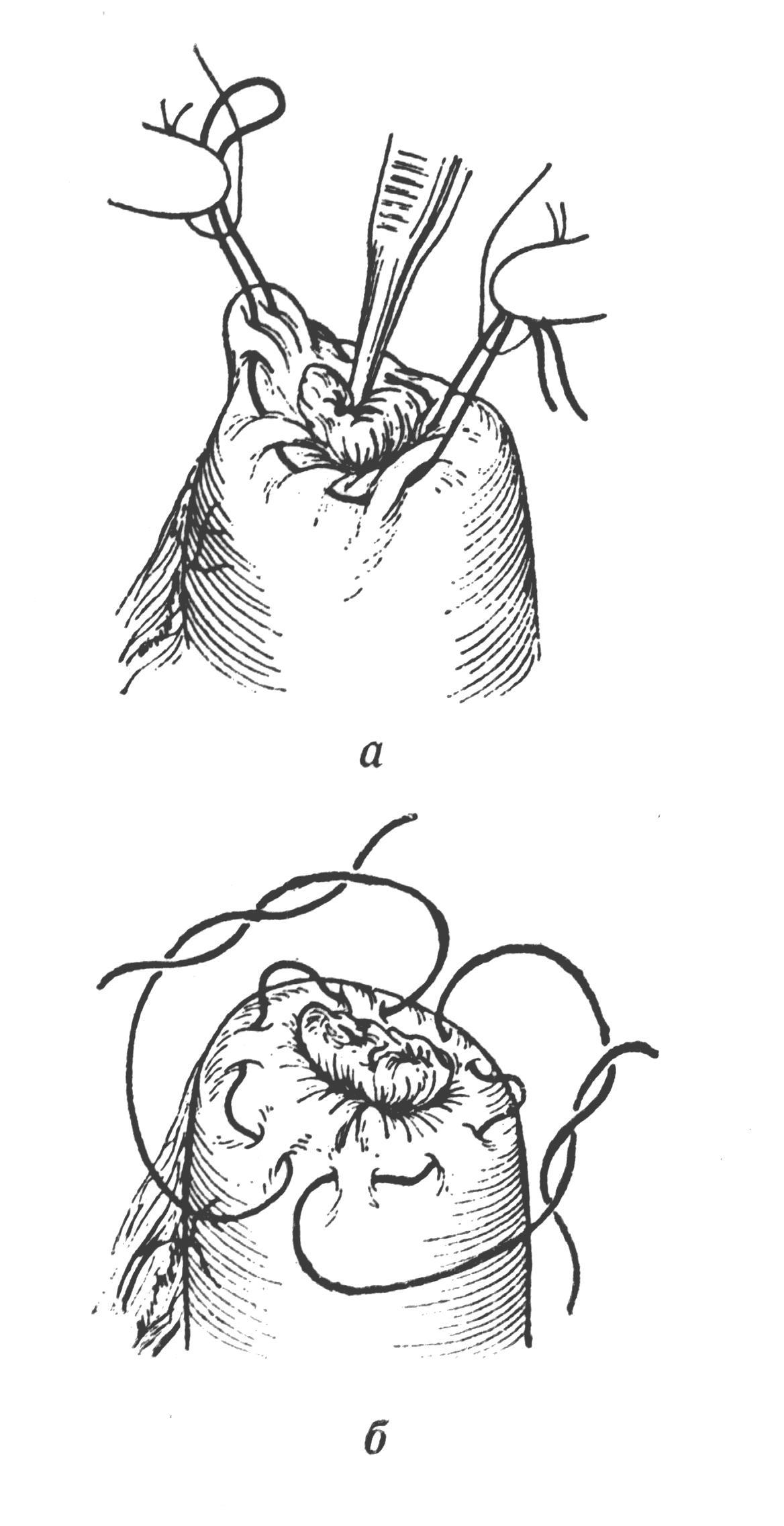 ис 28. а – кисетный шов; б – полукисетный шов. ис 28. а – кисетный шов; б – полукисетный шов.При необходимости погружения культи большого диаметра одной нитью накладывают серозно-мышечные полукисетные швы: первой нитью на одну полуокружность кишки, а другой нитью – на другую полуокружность. Z-ОБРАЗНЫЙ ШОВ (ШОВ РУСАНОВА) 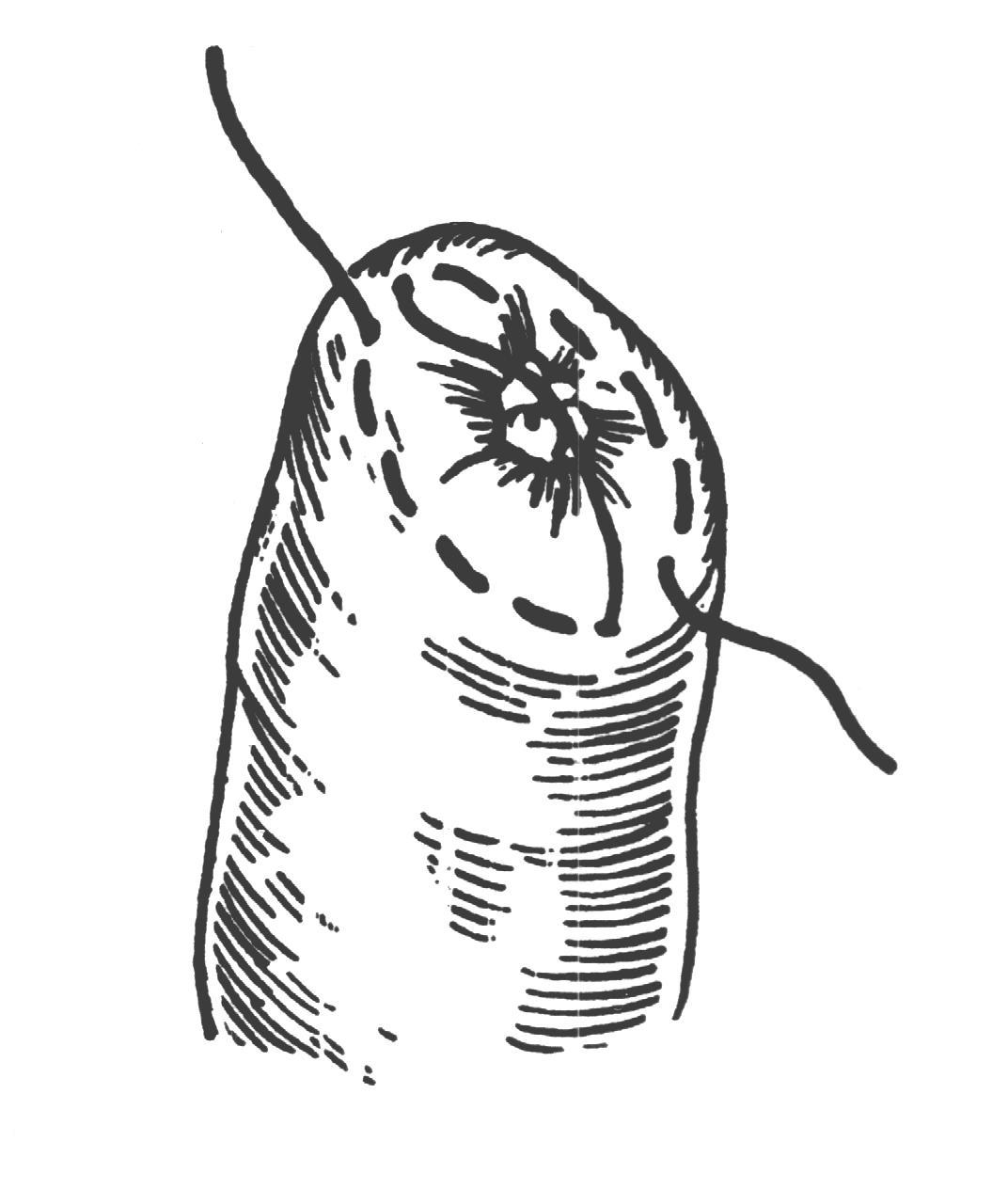 Методика наложения данного шва отличается от кисетного шва тем, что после наложения двух стежков на одну полуокружность Рис 29. Шов Русанова Методика наложения данного шва отличается от кисетного шва тем, что после наложения двух стежков на одну полуокружность Рис 29. Шов Русановакишки нить перекидывается через культю, а затем накладывается два стежка в противоположном направлении. Ушивание перфоративной язвы желудка Перфоративная язва пилорического отдела ушивается в поперечном направлении для профилактики стенозирования. П 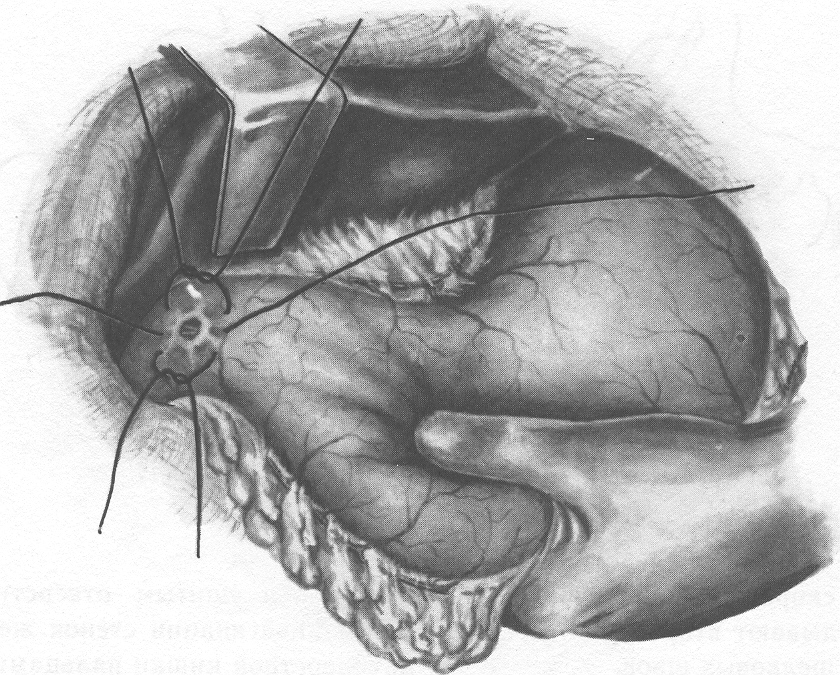 ерфоративная язва в области тела и дна желудка может ерфоративная язва в области тела и дна желудка может Рис 30. Ушивание язвы желудка двумя полукисетными швами. ушиваться как в поперечном, так и в продольном направлении. У 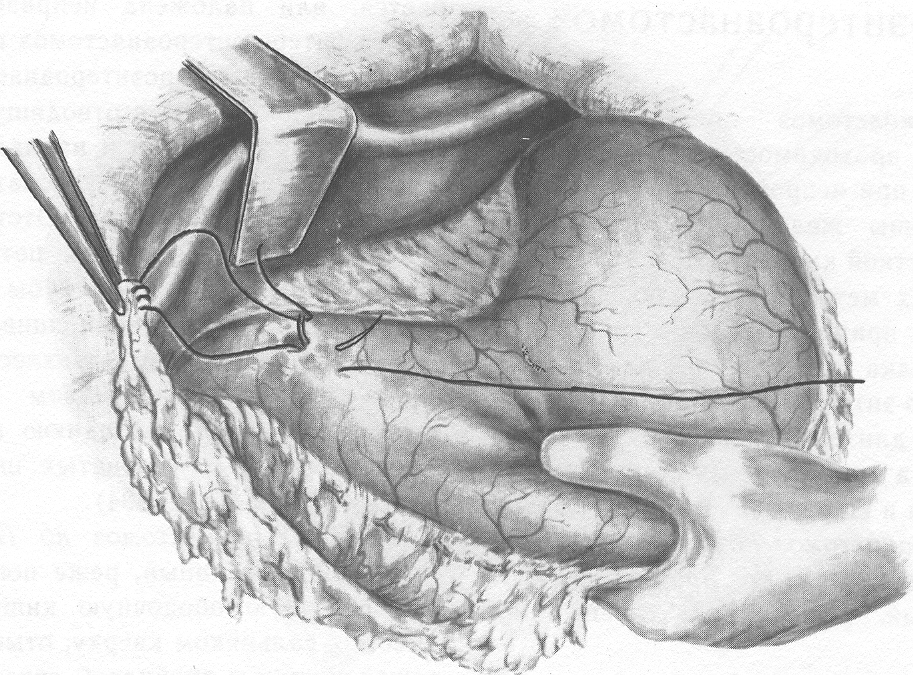 шивание производят наложением двухрядного шва Альберта или швом Шмидена со швом Ламбера. При перфоративной язве шивание производят наложением двухрядного шва Альберта или швом Шмидена со швом Ламбера. При перфоративной язве Рис 31. Ушивание язвы желудка по методу Опеля – Поликарпова. малого размера можно наложить два полукисетных шва. По специальным показаниям применяют тампонаду перфоративного отверстия сальником (метод Опеля-Поликарпова). Ушивание раны тонкой кишки При ушивании точечных ран применяют кисетный серозно-мышечный или Z-образный шов. При ушивании продольной раны не более 1,5-2,0 см сначала накладывают 2 узловых шва на каждый край по середине раны и переводят ее в поперечную, а затем накладывают шов Альберта. При длине раны более 2 см. ее ушивают двухрядным швом без перевода в поперечную. Первый ряд – сквозной непрерывный вворачивающий шов (шов Шмидена); второй ряд – серозно-мышечный шов (шов Ламбера). Нахождение первой петли тощей кишки по Губареву Для определения начальной части тощей кишки пользуются приёмом Губарева: левой рукой захватывают поперечную ободочную кишку (ПОК) с большим сальником, оттягивают их вперёд и вверх, правой рукой по натянутой брыжейке ПОК проникают к левой поверхности тела второго поясничного позвонка и захватывают петлю кишки, лежащую на его боковой поверхности. В том, что это начальный отдел тощей кишки можно убидиться обнаружив 12-перстно-тощий изгиб, где петля кишки фиксирована к задней стенке живота. Обнажение сосудов и нервов ОБНАЖЕНИЕ ПОДМЫШЕЧНОЙ АРТЕРИИ Производится или прямым путем, или окольным; первый доступ менее пригоден из-за опасности ранения лежащей поверхностно подмышечной вены. Проекционная линия артерии проходит на границе передней и средней трети ширины подмышечной впадины (по Лисфранку) или по передней границе роста волос (по Пирогову), или на продолжении кверху sulci bicipitalis medialis (по Лангенбеку). Оперирующий работает сидя, лицом к больному, лежащему с отведенной рукой.
Р  ис 32. Проекционная линия подмышечной артерии. ис 32. Проекционная линия подмышечной артерии.
При обнажении артерии прямым путем (по проекционной линии), по рассечении подмышечной фасции (делать осторожно!), прежде всего встречается v. axillaris. Последнюю отводят тупым крючком кнутри, после чего отодвигают нервы и отыскивают артерию. Коллатеральное кровообращение при перевязке подмышечной артерии в верхнем ее отделе, т.е. проксимальнее места отхождения aa. subscapularis и circumflexae humeri antorioris и posterioris, восстанавливается через отдаленные коллатеральные дуги, из которых главнейшие:
При перевязке подмышечной артерии дистальнее от названных выше главных ее ветвей шансов на полное восстановление кровообращения меньше, так как включаются лишь коллатерали между a. profunda brahii и aa. circumflexa humeri anterior и posterior и местные мышечные коллатерали, относительно менее развитые. Омертвение конечности при перевязке подмышечной артерии встречается в 8,3%. |
