1 тема лекц.. Вчення про інфекційні хвороби. Загальна патологія інфекційних хвороб. Основи профілактики інфекційних хвороб
 Скачать 0.74 Mb. Скачать 0.74 Mb.
|
1 2 Тема: «Основи профілактики інфекційних хвороб» Актуальність теми: боротьба з розповсюдженням інфекційних хвороб та їх профілактика є надзвичайно актуальною, так як спалахи та епідемії інфекційних хвороб приносять велику шкоду: непрацездатність населення, певні кошти на лікування хворих та проведення протиепідемічних заходів у вогнищі інфекції. Запобігти інфекції можна лише знаючи характеристику епідпроцесу та необхідний комплекс протиепідемічних заходів, направлених на кожну ланку епідпроцесу:
б) розрив механізму передачі в) підвищення захисних сил організму. Навчальні цілі Знати:
Вміти:
Матеріали для доаудиторної підготовки студентів
II. Зміст теми Епідемічний процес – це поширення інфекції у суспільстві. Процес виражається епідемічними вогнищами з одним або кількома хворими і носіями. Епідемічне вогнище – це територія на якій може відбуватись передача інфекції від хворої до здорової людини. Безперервність перебігу епідпроцесу зумовлена взаємодією трьох обов`язкових ланок інфекції:
Якщо одна з ланок випадає – епідпроцес припиняється. Тому план протиепідемічних заходів у вогнищі включає: Заходи спрямовані на знешкодження джерела інфекції.
інкубаційного періоду.
Заходи спрямовані на переривання шляхів передачі інфекції.
Використання фізичних, хімічних та біологічних методів дезинфекції. Фізичні – витрушування, вибивання, провітрювання, митя, фільтрація, УФО. Хімічні – використання дезрозчинів (хлорного вапна, хлораміну, лізолу, крезолу тощо). Біологічні – використання в очисних спорудах бактерій,які знищують патогенну флору.
Заходи спрямовані на підвищення несприйнятливості інфекціям.
заняття спортом.
III. Матеріали для самоконтролю 1. Дати характеристику ланок епідпроцесу при різних групах інфекційних хвороб. Заповнити таблицю:
2. Зобразити у вигляді схеми характеристику видів та методів дезінфекції. Заходи, спрямовані на підвищення несприйнятливості людського організму. Профілактичні заходи, орієнтовані на підвищення несприйнятливості населення до інфекційних хвороб, ділять на дві групи: - способи зміцненя загальної неспецифічної стійкості організму; - способи створення специфічної стійкості (імунітету) до конкретних хвороб. Зміцнити неспецифічну стійкість людського організму можна шляхом фізичного виховання і загартування, поліпшення побутових умов, організації правильного режиму праці та відпочинку, раціонального харчування. Крім того, вже відомо багато природних і синтетичних сполук, введення яких в організм людини стимулює вироблення власних інтер-феронів, лізоциму, комплементу та інших факторів неспецифічного захисту. До таких препаратів відносять настоянку китайського лимонника, женьшеню, елеутерококу, синтетичні сполуки-аміксин, амізон, метилурацил, нуклеїнат натрію та ін. Специфічний захист організму можна створити завдяки штучній імунізації. Давно було відмічено, що після багатьох епідемій перехворілі люди не хворіють при повторенні моровиці. Тому таких осіб, наприклад, під час спалаху чуми залучали для обслуговування хворих на цю особливо небезпечну інфекційну хворобу. У Китаї та Індії практикували штучне зараження натуральною віспою, щоб людина перенесла її в легкій формі й не захворіла під час епідемії. З цією метою у шкіру втирали вміст пустул віспяних хворих або одягали здорову дитину в білизну хворого. Але іноді розвивалась тіжка й навіть смертельна форма натуральної віспи, що стриму-вало широке застосування такого способу. І лише наприкінці ХVІІ ст. англійський лікар Едуард Дженер запропонував абсолютно безпечний метод імунізації проти натуральної віспи. Він запримітив, що доярки іноді заражаються коров”ячою віспою і переносять її в легкій формі ( на шкірі кистей з”являються такі ж пухирчики, що й на вимені хворої корови, які швидко щезають). Такі особи в подальшому не хворіють на натуральну віспу. На підставі цих спостережень Е. Дженер запропонував специфічну профілактику натуральної віспи за допомогою вакцини (від лат. vacca - корова) , яку готував з пухирчиків коров”ячої віспи й втирав у шкіру здорової людини. Лише через 100 років вчені встановили, що збудники обох хвороб мають спільний антиген, завдяки чому можна виробити перехрестний імунітет. Відкриття Е. Дженера послужило стимулом до розробки вакцин проти інших хвороб. З метою профілактики інфекційних хвороб запропоновано багато різних вакцин і анатоксинів. Розрізняють живі та вбиті (інактивовані) вакцини. Живі вакцини готують з ослаблених мікроорганізмів, яких знайдено в природних умовах або отримано методами селекції. Вже широко засто-совуються живі вакцини проти поліомієліту, кору, грипу, епідемічного паротиту, червонички (краснухи), туберкульозу, сибірки та інших хвороб. Живі вакцини вводять в організм одноразово: нашкірно, внутрішньо-шкірно, підшкірно, всередину та в носові ходи. Вони створюють сильний і тривалий (до 5 років) імунітет. Недоліком цих препаратів є необхідність їх зберігати й перевозити при низькій температурі ( не більлше 4-8 0С). Вбиті вакцини діляться на корпускулярні та молекулярні. Корпускулярні вакцини отримують із культур мікроорганізмів, вбитих нагріванням, формаліном чи іншими хімічними речовинами. Відомі вбиті вакцини проти кашлюку, висипного тифу, лептоспірозу, шигельозу тощо. На відміну від живих вакцин, вони створюють короткочасний імунітет (до 6-12 міс.), тому їх треба вводити повторно через певні проміжки часу, щоб підтримати несприйнятливість організму. Вбиті вакцини вводять підшкірно, вони стійкіші при зберіганні. Молекулярні (хімічні) вакцини містять специфічні антигени, видобуті з бактерій та їх токсинів хімічними способами (екстрагуванням, гідролізом, ферментацією). Для імунізації запропоновано молекулярні вакцини проти черевного тифу, туляремії та ін. Вдалось отримати синтетичні та генно-інженерні вакцини, зокрема, проти гепатиту В, малярії, холери, герпесу, менінгококової хвороби. Вони добре очищені, практично не містять баластних речовин. Анатоксини отримують шляхом знешкодження мікробних екзотоксинів за допомогою формаліну та тривалого витримування при 39-400С. З профі-лактичною ціллю застосовуються правцевий, дифтерійний, ботулінічний і стафілококовий анатоксин. У віддповідь на їх введення організм виробляє антитоксичний імунітет. Розрізняють вакцини, які містять антигени одного збудника (наприклад, холерна вакцина), та асоційовані, або комбіновані, вакцини, які склада-ються з антигенів декількох різних збудників (наприклад АКДП - адсорбо-вана вакцина проти кашлюку, дифтерії і правця). Щоб продовжити дію вакцини на імунну систему, її вводять з депонуючими речовинами (фосфат кальцію, гідроокис алюмінію), які сповільнюють всмоктування антигенів. Вакцини та анатоксини створюють активний штучний імунітет. Для його вироблення організму потрібно декілька тижнів. Поряд з цими засобами, у профілактиці інфекційних хвороб застосовують специфічні імуноглобуліни (гаммаглобуліни) та сироватки. Вони вносять в оранізм готові антитіла, а отже, створюють пасивний штучний імунітет. Ці препарати готують із крові гіперімунних тварин (коней, волів) або людей, які перехворіли чи були спеціально імунізовані. Пасивну імунізацію здійснюють з метою термінової (негативної) профілак-тики , коли вже сталось зараження або виникло захворювання. Профілак-тичний ефект триває недовго - від 2-х до 4-х тиж. Імунізацію людей проводять у плановому порядку, згідно з календарем щепленнь, який затверджений Міністерством охорони здоров”я (додаток 2), або за епідемічними показаннями при загрозі спалаху інфекційної хвороби і в разі виїзду в країну, де ця хвороба розповсюджена і велика вірогідність зараження (додаток 1). Планові щеплення роблять у дитячому віці проти туберкульозу, поліомієліту, кашлюку, дифтерії, правця, кору, паротиту, червонички і гепатиту В. Більшість з них для створення постійного іму-нітету потребує ревакцинації, в різному віці. Усіх осіб, яких збираються імунізувати, ретельно обстежують з метою виявлення можливих протипоказань. Щеплення не роблять у таких випадках: - при злоякісних новоутвореннях, застосуванні імунодепресантів, променевої терапії, захворюваннях сполучної тканини, ураження центральної нервової системи, епілепсії з частими нападами; - при наявності гострих гарячкових захворювань, туберкульозу, вад сердця, тяжких захворюваннях нирок, печінки, та інших органів; - хвори з різними алергічними хворобами і станами (бронхіальна астма, харчова алергія, тощо); - у другій половині вагітності та першому періоді годування грудьми. Згідно з рекомендацією ВООЗ, ВІЛ-інфікованим не можна вводити живі вакцини. Для проведення щеплень при поліклініках створені спеціальні кабінети, які оснащені необхідними засобами (препарати для щеплень, холодильник, медична кушетка, шприци та голки одноразового використання, аптечка на випадак алергічної реакції, тощо). Саме щеплення робить медична сестра під наглядом лікаря. Застереження! Категорично забороняється робити щеплення в домашніх умовах. .
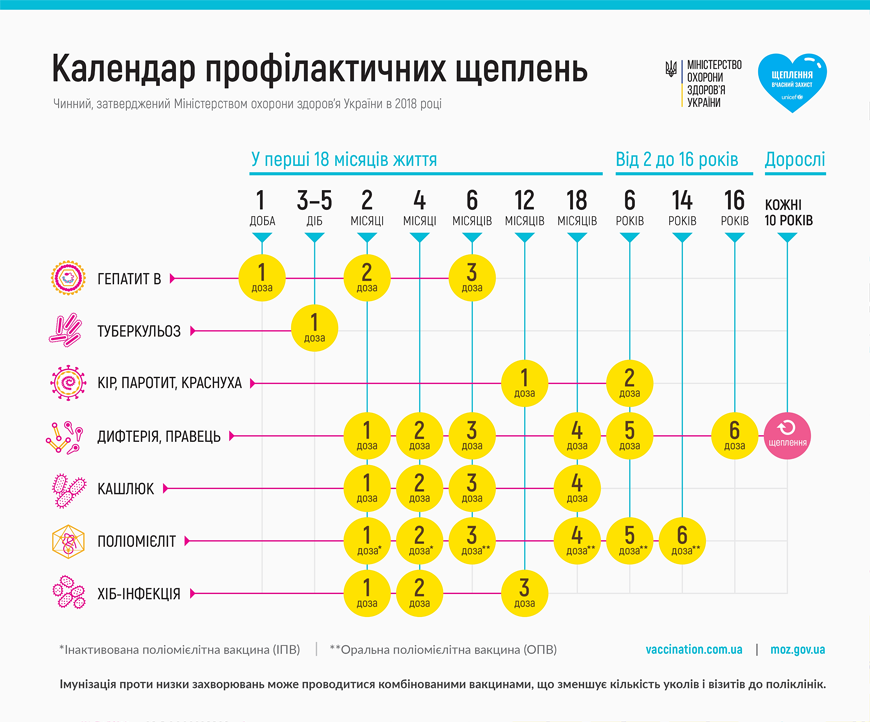
КАЛЕНДАР профілактичних щеплень в Україні І. Загальні положення 1. Календар профілактичних щеплень в Україні (далі - Календар) - нормативно-правовий акт центрального органу виконавчої влади, що забезпечує формування державної політики у сфері охорони здоров'я, яким встановлюються перелік обов'язкових профілактичних щеплень та оптимальні строки їх проведення. Цей Календар включає обов’язкові профілактичні щеплення з метою запобігання захворюванням на дифтерію, кашлюк, кір, поліомієліт, правець, туберкульоз. Інші обов’язкові щеплення встановлюються відповідно до цього Календаря для груп населення: за віком; щеплення дітей з порушенням цього Календаря; щеплення ВІЛ-інфікованих осіб; за станом здоров’я; щеплення дітей після алло/ауто-ТСГК (трансплантація стовбурових гемопоетичних клітин); щеплення на ендемічних і ензоотичних територіях та за епідемічними показаннями. 2. Обов’язковим профілактичним щепленням для запобігання поширенню інших інфекційних захворювань підлягають окремі категорії працівників у зв’язку з особливостями виробництва або виконуваної ними роботи. 3. У разі загрози виникнення особливо небезпечної інфекційної хвороби або масового поширення небезпечної інфекційної хвороби на відповідних територіях та об’єктах можуть проводитися обов’язкові профілактичні щеплення проти цієї інфекційної хвороби. 4. З метою специфічної профілактики інфекційних хвороб особи, які бажають зробити щеплення, щодо яких існують зареєстровані в Україні медичні імунобіологічні препарати, можуть зробити такі щеплення за направленням лікаря. 5. У цьому Календарі основні терміни вживаються в таких значеннях: вакцинація (щеплення, імунізація) - створення штучного імунітету в людини до певних інфекційних хвороб шляхом введення вакцини, анатоксину чи імуноглобуліну; медичні імунобіологічні препарати - вакцини, анатоксини, імуноглобуліни, сироватки, бактеріофаги, інші лікарські засоби, що застосовуються в медичній практиці з метою специфічної профілактики інфекційних хвороб; первинний вакцинальний комплекс - курс профілактичних щеплень, необхідний для створення базового імунітету проти певних інфекційних хвороб; ревакцинація - повторне введення вакцини чи анатоксину з метою підтримання штучного імунітету в людини до певних інфекційних хвороб. 6. За наявності зареєстрованих комбінованих вакцин, до складу яких входять антигени, для профілактики інфекцій, визначених цим Календарем, вакцинація проводиться комбінованими вакцинами. ІІ. Порядок проведення щеплень 1. Щеплення за віком
-1 Щепленню для профілактики туберкульозу підлягають усі новонароджені діти, що не мають до цього протипоказань. Вакцинація проводиться на 3-5-ту добу життя дитини (не раніше 48-ї години після народження) вакциною для профілактики туберкульозу (далі - БЦЖ). Недоношених дітей щеплюють після досягнення дитиною маси тіла ≥ 2500 г. Щеплення для профілактики туберкульозу не проводять в один день з іншими щепленнями. Діти, які не були щеплені в пологовому стаціонарі, підлягають обов’язковій вакцинації в закладах охорони здоров’я. Дітям, яким не виповнилося два місяці, щеплення проти туберкульозу проводяться без попередньої проби Манту. Після двомісячного віку перед виконанням щеплення дитині слід провести пробу Манту. Щеплення проводиться при негативному результаті проби. Діти, щеплені БЦЖ, у яких не сформувався рубчик, проте є достовірне підтвердження проведення щеплення, не підлягають повторній вакцинації. Ревакцинації проти туберкульозу підлягають діти віком 7 років, не інфіковані мікобактеріями туберкульозу (МБТ) та з негативним результатом проби Манту. Ревакцинація проводиться вакциною БЦЖ. -2 Вакцинації для профілактики гепатиту В підлягають усі новонароджені. Для вакцинації дітей використовується вакцина за схемою: 0 (перша доба)-1-6 місяців життя дитини. Якщо мати новонародженого HBsAg «-» (негативна), що документально підтверджено, вакцинацію дитини можливо розпочати протягом перших місяців життя або одночасно зі щепленням проти кашлюку, дифтерії, правця, поліомієліту. У разі поєднання імунізації зі щепленням проти кашлюку, дифтерії, правця, поліомієліту рекомендуються схеми: 2-4-6-18 місяців життя або 2-4-9 місяців життя. Новонародженим з масою тіла < 2000 г, що народилися від HBsAg «-» (негативних) матерів, вакцинація проводиться при досягненні дитиною ваги 2000 г або при досягненні віку 1 місяць. Якщо новонароджена дитина у тяжкому стані, то її імунізацію слід проводити після покращення стану перед випискою дитини з лікарні. Якщо мати новонародженого HBsAg «+» (позитивна), дитині роблять щеплення за схемою: 0 (перша доба)-1-6 місяців життя дитини. Перша доза вакцини вводиться в перші 12 годин життя дитини незалежно від маси тіла. Разом з вакцинацією, але не пізніше 1-го тижня життя, в іншу ділянку тіла рекомендовано вводити специфічний імуноглобулін проти гепатиту В з розрахунку 40 МО/кг маси тіла та не менше 100 МО. Якщо маса новонародженої дитини <2000 г, то вакцинація проводиться обов’язково, але введена доза вакцини не зараховується як доза первинної імунізації; після досягнення дитиною віку 1 місяць вакцинація має бути проведена серією із трьох введень вакцин 0-1-6 (0 - дата першого введення вакцини, мінімальний інтервал між першим та другим щепленнями - 1 місяць, між другим та третім щепленнями - 5 місяців). Якщо в матері новонародженої дитини невизначений HBsAg статус, щеплення дитини проводиться обов’язково в перші 12 годин життя з одночасним дослідженням статусу матері за HBsAg. У разі отримання позитивного результату в матері профілактика гепатиту В проводиться, як у випадку щеплення дитини, народженої від HBsAg «+» (позитивної) матері. Не слід повторно розпочинати серію вакцинації, якщо була пропущена доза вакцини, незалежно від того, скільки часу минуло. Необхідно ввести дози вакцини, яких не вистачає, за графіком з дотриманням мінімальних інтервалів (абзац 3 глави 2 цього розділу). -3 Щеплення для профілактики дифтерії, правця та кашлюку проводяться за віком: у 2 місяці (перше щеплення), у 4 місяці (друге щеплення), у 6 місяців (третє щеплення) та у 18 місяців (четверте щеплення). Для вакцинації дітей проти кашлюку на першому році життя можуть використовуватися вакцини як з ацелюлярним (далі - АаКДП), так і з цільноклітинним (далі - АКДП) кашлюковим компонентом. Перенесений кашлюк в анамнезі не є протипоказанням до вакцинації проти цієї хвороби. Щеплення проти кашлюку проводиться дітям до 6 років 11 місяців 29 днів. Ревакцинацію проти дифтерії та правця у 6 років проводять анатоксином дифтерійно-правцевим (далі - АДП), наступну у 16 років - анатоксином дифтерійно-правцевим зі зменшеним вмістом антигену (далі - АДП-М). Першу планову ревакцинацію дорослих за віком та епідпоказаннями, які раніше були щеплені, проводять АДП-М у віці 26 років з подальшою плановою ревакцинацією АДП-М з мінімальним інтервалом 10 років від попереднього щеплення АДП-М. Особливості вакцинації дітей проти кашлюку, дифтерії та правця, що не отримали щеплення за віком, наведено в главі 2 цього розділу. Екстрена профілактика правця не впливає на проведення планової імунізації. -4 Вакцинація дітей для профілактики поліомієліту проводиться за віком 2 місяці, 4 місяці, 6 місяців, 18 місяців, 6 років та 14 років. Інактивована вакцина для профілактики поліомієліту (далі - ІПВ) застосовується для перших двох щеплень, а при протипоказаннях до введення оральної поліомієлітної вакцини (далі - ОПВ) - для всіх наступних щеплень за цим Календарем. Вакцина ОПВ застосовується для 3-6-го щеплень (щеплення за віком - 6 місяців, 18 місяців, 6 років та 14 років) за відсутності протипоказань до ОПВ. Вакцина ІПВ може бути застосована для 3-6-го щеплень як окремо, так і в складі комбінованих вакцин. Дітям, які перебувають у сімейному оточенні, дитячих закладах закритого типу з ВІЛ-інфікованими або з особами, яким протипоказано введення ОПВ, щеплення проводиться виключно ІПВ-вакциною. Особливості вакцинації дітей проти поліомієліту, що не отримали щеплення за віком, наведено в главі 2 цього розділу. -5 Вакцинація дітей для профілактики інфекції, спричиненої паличкою Haemophilus influenzae типу b (далі - Hib-інфекція), може проводитись моновакцинами та комбінованими вакцинами, що містять Hib-компонент. Щеплення для профілактики Hib-інфекції слід проводити за схемою 2-4-12 місяців. Вакцинація проводиться дітям до 4 років 11 місяців 29 днів. У старшому віці вакцинація проти Hib-інфекції проводиться лише особам з групи ризику відповідно до глави 4 цього розділу. Особливості вакцинації для профілактики Hib-інфекції у дітей, що не отримали щеплення за віком, наведено в главі 2 цього розділу. -6 Вакцинація дітей для профілактики кору, епідемічного паротиту та краснухи проводиться у віці 12 місяців. Друге щеплення - у віці 6 років. Перенесене захворювання на кір, епідемічний паротит чи краснуху не є протипоказанням до щеплення. Особливості вакцинації дітей проти вказаних інфекцій з порушенням цього Календаря наведено в главі 2 цього розділу. Особливості вакцинації осіб, старших 18 років, що не отримали щеплення за віком, наведено в розділах ІІІ та IV цього Календаря. 2. Щеплення дітей з порушенням Календаря При вирішенні питання про щеплення дітей з порушенням цього Календаря необхідно проводити вакцинацію з дотриманням мінімальних інтервалів. Не слід розпочинати серію вакцинації спочатку, якщо була пропущена доза, незалежно від того, скільки часу минуло. Необхідно ввести дози, яких не вистачає, за графіком з дотриманням мінімальних інтервалів. Мінімальний інтервал - інтервал, який допускається до введення вакцини/анатоксину проти однієї і тієї самої інфекції особам з порушенням цього Календаря. Введення чергової дози вакцини/анатоксину з меншим, ніж мінімальний, інтервалом не зараховується. При виборі схеми вакцинації необхідно керуватися інструкцією виробника про застосування вакцини/ анатоксину. Для дітей віком від 2 місяців до 6 років 11 місяців 29 днів
Для дітей віком від 7 до 17 років 11 місяців 29 днів
-1 Вакцина АаКДП та АКДП використовується для щеплення дітей до 6 років 11 місяців 29 днів. Щеплення дітей до 7 років з порушенням цього Календаря призначаються лікарем з такого розрахунку, щоб дитина встигла одержати чотириразове щеплення проти кашлюку до 6 років 11 місяців 29 днів. У разі неможливості отримати 4 дози вакцини проти кашлюку дитиною до 6 років 11 місяців 29 днів вводять стільки доз, скільки дитина встигне отримати до виповнення їй зазначеного віку. -2 Якщо остання доза вакцинального комплексу (перша ревакцинація) проти поліомієліту збігається з віком проведення ревакцинації в 6 років або 14 років, перша ревакцинація зараховується як ревакцинація за віком у 6 років або в 14 років. Щеплення дітей з порушенням цього Календаря призначаються лікарем з такого розрахунку, щоб дитина встигла одержати чотириразове щеплення проти поліомієліту до 17 років 11 місяців 29 днів. У разі неможливості отримати 4 дози вакцини проти поліомієліту дитиною до 17 років 11 місяців 29 днів вводять стільки доз, скільки дитина встигне отримати до виповнення їй зазначеного віку. Для проведення першого та другого щеплення незалежно від віку використовується інактивована вакцина проти поліомієліту. Особам, старшим 18 років, вакцинація проводиться за епідемічними показаннями. -3 Якщо дитина не отримала першу дозу вакцини проти гепатиту В у пологовому стаціонарі або родопомічному закладі, вакцинація проводиться в амбулаторних закладах охорони здоров’я в будь-якому віці (лише для дітей, народжених починаючи з 2002 року). Якщо вакцинація розпочинається пізніше 2-х місяців життя дитини з використанням комбінованих вакцин, до складу яких входить вакцина проти гепатиту В, щеплення плануються з урахуванням мінімального інтервалу між дозами. Вакцинація проти гепатиту В вважається завершеною при отриманні особою щонайменше трьох щеплень. Діти, які не були раніше щеплені проти гепатиту В, повинні отримати повний вакцинальний комплекс до 12-річного віку. -4 Дітям, що не були вакциновані проти кору, паротиту чи краснухи за віком у 12 місяців та в 6 років, щеплення починають робити у будь-якому віці до 17 років 11 місяців 29 днів. Дитина має отримати дві дози з дотриманням між ними мінімального інтервалу введення. -5 Вакцинація проти Hib-інфекції проводиться дітям до 4 років 11 місяців 29 днів. У старшому віці вакцинація проти Hib-інфекції проводиться лише особам з групи ризику відповідно до положень глави 4 цього розділу. -6 Дітям, старшим 7 років, та дорослим, які раніше не були щеплені або не мають даних щодо вакцинації, проводять щеплення АДП-М триразово. Ревакцинація дітей віком 15 - 18 років, які отримують щеплення поза цим Календарем, здійснюється з мінімальним інтервалом у 3 роки після останнього щеплення для профілактики дифтерії та правця. При проведенні щеплень із застосуванням окремих вакцин або анатоксинів для профілактики різних інфекційних хвороб необхідно дотримуватися таких особливостей їх введення:
За потреби лікар має право ввести всі вакцини/анатоксини, що показані за цим Календарем (крім БЦЖ), за одне відвідування особою закладу охорони здоров’я. Ін’єкції можна робити в різні ділянки тіла за умови, що це не суперечить інструкції про застосування конкретної вакцини/анатоксину. В іншому випадку лікар планує такі щеплення з урахуванням мінімальних інтервалів між введенням вакцин/анатоксинів. 3. Щеплення ВІЛ-інфікованих осіб
-1 Вакцинація ОПВ замінюється на ІПВ протягом періоду щеплення за цим Календарем. ОПВ не призначається членам сім’ї ВІЛ-інфікованого та особам, що доглядають за ним. -2 Клінічна класифікація ВІЛ-інфекції у дітей (ВООЗ, 2005 рік). -3 Імунологічні категорії ВІЛ-інфекції у дітей. -4 Дітей з клінічними стадіями ІІІ та ІV, у яких під впливом АРТ рівень СD4-лімфоцитів відновився, вакцинують, як дітей з клінічними стадіями І, ІІ.
Щеплення проводяться в амбулаторно-поліклінічних або лікувально-профілактичних закладах охорони здоров’я. Пасивна імунопрофілактика осіб з ВІЛ/СНІДом препаратами імуноглобулінів проводиться за епідемічними показаннями обов’язково незалежно від попередньо проведеної активної імунопрофілактики. Особи з ВІЛ-інфекцією підлягають обов’язковому додатковому щепленню, що передбачено в главі 4 цього розділу. 4. Щеплення за станом здоров’я Щеплення за станом здоров’я пацієнтів з високим ризиком виникнення та тяжким перебігом інфекцій, вакцинації для профілактики яких не передбачені в главі 1 цього розділу, є обов’язковими в медичному супроводі таких осіб. Схема щеплення осіб за станом здоров’я
 Задача № 1. В інфекційне відділення привезли хворого з підозрою на кишкову інфекцію. Який вид дезінфекції застосуєте для карети швидкої допомоги? Який дезрозчин використаєте та як його приготувати? Задача № 2. В інфекційне відділення поступило 7 дітей з підозрою на повітряно – краплинну інфекцію. Діти навчаються та живуть у школі – інтернаті. Складіть план протиепідемічних заходів у вогнищі інфекції. 1 2 | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
