ОССН. Тема 1.5 ОССН. Острая сосудистая недостаточность
 Скачать 241.78 Kb. Скачать 241.78 Kb.
|
|
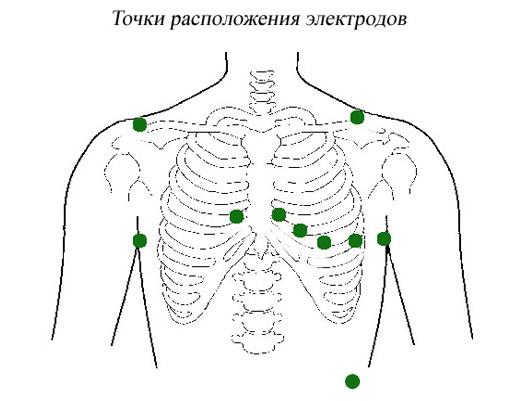
Острая сосудистая недостаточность (ОСН) - это состояние, характеризующееся нарушением соотношения между емкостью сосудистого русла и объемом циркулирующей крови. Выделяют следующие клинические формы острой сосудистой недостаточности - обморок, коллапс, шок. Обморок - это кратковременная потеря сознания, обусловленная острым нарушением мозгового кровообращения, возникшим вследствие психического или рефлекторного воздействия на регуляцию кровообращения, сопровождающееся вегетососудистыми расстройствами, снижением мышечного тонуса и падением давления. Коллапс - остро развивающаяся сосудистая недостаточность с нарушением сосудистого тонуса и уменьшением массы циркулирующей крови, проявляется резким снижением артериального и венозного давления, признаками гипоксии головного мозга и угнетением жизненно важных функций организма. Шок – остро развивающийся патологический процесс, развивающийся вследствие воздействия чрезвычайных внешних или внутренних факторов, характеризующийся резким снижением тканевой перфузии, тяжелыми нарушениями деятельности ЦНС, кровообращения, дыхания и обмена веществ. Гипертонический криз - это внезапный и выраженный (значительно выше обычного уровня) подъем АД, сопровождающийся появлением или усугублением признаков нарушения мозгового или коронарного кровоснабжения. Гипертонический криз может развиться при любой степени артериальной гипертензии или при симптоматической артериальной гипертензии. Иногда гипертонический криз может возникнуть и у здорового человека. Причины нелеченная артериальная гипертензия; неправильный прием препаратов при гипертонической болезни; заболевания щитовидной железы, почек, надпочечников; болезни сердца; преэклампсия у беременных; прием кокаина или амфетамина; травмы головы; тяжелые ожоги; злоупотребление никотином/алкоголем; стресс. отменой ранее принимавшихся гипотензивных препаратов психоэмоциональные перегрузки гормональными нарушениями Признаки гипертонического криза: · внезапное начало в течение нескольких минут или 1-3 часов · уровень артериального давления индивидуально высокий ( у одного пациента это уровень 240/120, у другого – 130/90). Это зависит от исходного уровня артериального давления. Если у пациента постоянно низкий уровень давления, даже небольшое его повышение может вызвать гипертонический криз Неосложненный криз может проявлять себя только повышением давления. В более тяжелых случаях возникают: · наличие жалоб со стороны сердца (боли в сердце, сердцебиения) · наличие жалоб со стороны мозга (головные боли, головокружения, различные нарушения зрения) · наличие жалоб со стороны вегетативной нервной системы (озноб, дрожь, потливость, чувство прилива крови к голове, чувство нехватки воздуха и т.д.). Нарушения сердечного ритма и проводимости – изменения нормальной очерёдности сокращений сердца вследствие расстройства функций автоматизма, возбудимости, проводимости и сократимости. Нарушения ритма - одни из наиболее распространённых проявлений болезней сердца и других патологических состояний. Нарушения сердечного ритма и проводимости обнаруживают у детей всех возрастов, включая новорождённых; их выявляют даже у плода. Частота увеличивается в пубертатном периоде. Причины Неблагоприятное течение беременности и родов (недоношенность, внутриутробная гипотрофия, инфицирование). Врождённые и приобретённые пороки сердца. Ревмокардит и неревматические кардиты, инфекционный эндокардит, кардиомиопатии и другие заболевания сердца. Заболевания нервной и эндокринной систем. Соматические расстройства, острой и хронической инфекционной патологии. Интоксикация, передозировка или неадекватная реакция на лекарственные препараты. Дефицит некоторых микроэлементов (магния, селена). Синдром вегетативной дистонии. Классификация Изменение автоматизма синусового узла: синусовая брадикардия (замедленный ритм сердца), синусовая тахикардия (ускоренный ритм), синусовая аритмия (нерегулярный ритм) Замещающие ритмы Атрио-вентрикулярная диссоциация Предсердные тахикардии Атрио-вентрикулярные реципрокные тахикардии Желудочковая тахикардия Фибриляция желудочков Предвозбуждение желудочков Слабость синусового узла Блокады: Синоатриальная Атрио-вентрикулярная Блокады ножек пучка Гисса Мерцание и трепетание предсердий Парасистолия Тромбоэмболия легочной артерии (ТЭЛА) острое нарушение легочного кровообращения в результате обструкции легочных артерий тромбом, первично образовавшимся в венах большого круга кровообращения или в правых полостях сердца и принесенным током крови. Классификация Европейского кардиологического общества 1)Массивная ТЭЛА - обструкция 50% объема сосудистого русла легких или ТЭЛА высокой степени риска 2) немассивная ТЭЛА или ТЭЛА невысокой степени риска а) субмассивная– от 30 до 50% б) мелких ветвей менее 30% Клиника (зависит прежде всего от объема поражения сосудов) 1. Боль в грудной клетке (55-80%). 2. Одышка (>20/мин) - 75-80% 3. Тахикардия (>100/мин) 38-58% 1. Акцент 2 тона над легочной артерией 2. Кашель. 3. Цианоз. 4. Обмороки 5. Кровохарканье встречается лишь у 25 % больных Не существует ни одного симптома патогномоничного для ТЭЛА! Вместе с тем, отсутствие таких симптомов как боль в грудной клетке одышка и тахикардия ставят диагноз ТЭЛА под сомнение. Клиника массивной ТЭЛА - явления шока или гипотонии – относительное снижение АД на 40 мм рт. ст. в течение 15 мин и более, не связанное с развитием аритмии, гиповолемии, сепсиса. Симптомы острого легочного сердца : 1. набухание шейных вен 2. патологическая пульсация в эпигастральной области и во 2 межреберье слева от грудины 3. расширение правой границы сердца, акцент и раздвоение II тона над легочной артерией, систолический шум над мечевидным отростком 4. повышение ЦВД 5. болезненное набухание печени Кардиогенный шок Кардиогенный шок – угрожающее жизни состояние, развивающееся в результате резкого нарушения сократительной функции левого желудочка, уменьшения минутного и ударного объемов сердца, в результате чего значительно ухудшается кровоснабжение всех органов и тканей организма. Кардиогенный шок не является самостоятельным заболеванием, а развивается как осложнение патологий сердца. По классификации, предложенной академиком Е. И. Чазовым, выделяют следующие формы кардиогенного шока: Рефлекторная. Обусловлена резким падением сосудистого тонуса, что и приводит к значительному падению артериального давления. Истинная. Основная роль принадлежит значительному уменьшению насосной функции сердца при некотором повышении периферического общего сопротивления, которого, однако, недостаточно для поддержания адекватного уровня кровоснабжения. Ареактивная. Возникает на фоне обширных инфарктов миокарда. Резко повышается тонус периферических кровеносных сосудов, а нарушения микроциркуляции проявляются с максимальной выраженностью. Аритмическая. Ухудшение гемодинамики развивается в результате значительного нарушения ритма сердца. Основные симптомы кардиогенного шока: -резкое снижение артериального давления; -нитевидный пульс (частый, слабого наполнения); -олигоанурия (снижение количества выделяемой мочи менее 20 мл/ч); -заторможенность, вплоть до коматозного состояния; -бледность (иногда мраморность) кожных покровов, акроцианоз; -снижение кожной температуры; - отек легких. Сердечная недостаточность Острая сердечная недостаточность, возникающая как следствие нарушения сократительной способности миокарда, уменьшения систолического и минутного объема сердца, проявляется несколькими крайне тяжелыми клиническими синдромами: кардиогенным шоком, отеком легких, острым декомпенсированным легочным сердцем и др. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Сократительная способность миокарда снижается либо как результат его перегрузки при повышении гемодинамической нагрузки на левое или правое сердце, либо вследствие уменьшения функционирующей массы миокарда или снижения податливости стенки камер. Острая сердечная недостаточность развивается при: нарушении диастолической и/или систолической функции миокарда, вследствие развития инфаркта (наиболее частая причина), воспалительных или дистрофических заболеваний миокарда, а также тахикардий, тахи- и брадиаритмий; внезапном возникновении перегрузки миокарда соответствующего отдела сердца вследствие быстрого значительного повышения сопротивления на путях оттока (в аорте - гипертонический криз; в легочной артерии - массивная тромбоэмболия ветвей легочной артерии, затяжной приступ бронхиальной астмы с развитием острой эмфиземы легких и др.) или нагрузки объемом (увеличение массы циркулирующей крови, например, при массивных инфузиях жидкости - вариант гиперкинетического типа гемодинамики); острых нарушениях внутрисердечной гемодинамики вследствие разрыва межжелудочковой перегородки или развития аортальной, митральной или трикуспидальной недостаточности (перегородочный инфаркт, инфаркт или отрыв сосочковой мышцы, бактериальный эндокардит с перфорацией створок клапанов, разрыв хорд, травма); повышении нагрузки (физическая или психоэмоциональная нагрузка, увеличение притока в горизонтальном положении и др.) на декомпенсированный миокард у больных с более или менее выраженной хронической застойной сердечной недостаточностью вследствие врожденных или приобретенных пороков сердца, постинфарктоного кардиосклероза, гипертрофической или дилатационной кардиомиопатии. КЛИНИЧЕСКАЯ КАРТИНА И КЛАССИФИКАЦИЯ В зависимости от типа гемодинамики, пораженной камеры сердца и некоторых особенностей патогенеза различают следующие клинические варианты острой сердечной недостаточности: А) с застойным типом гемодинамики: - правожелудочковую (венозный застой в большом круге кровообращения), - левожелудочковую (сердечная астма, отек легких); Б) с гипокинетическим типом гемодинамики (синдром малого выброса – кардиогенный шок) Острая застойная правожелудочковая недостаточность проявляется венозным застоем в большом круге кровообращения с повышением системного венозного давления, набуханием вен (лучше всего заметно на шее) и печени, и тахикардией; возможно появление отеков в нижних отделах тела (при горизонтальном положении - на спине или боку). Клинически от хронической правожелудочковой недостаточности она отличается интенсивными болями в области печени, усиливающимися при пальпации. Определяются признаки дилатации и перегрузки правого сердца (расширение границ сердца вправо, систолический шум над мечевидным отростком и протодиастолический ритм галопа, акцент II тона на легочной артерии и соответствующие изменения ЭКГ). Уменьшение давления наполнения левого желудочка вследствие правожелудочковой недостаточности может привести к падению минутного объема левого желудочка и развитию артериальной гипотензии вплоть до картины кардиогенного шока. При тампонаде перикарда, констриктивном перикардите картина застоя по большому кругу не связана с сократительной недостаточностью сократительной функции миокарда, и лечение направлено на восстановление диастолического наполнения сердца. Острая застойная левожелудочковая недостаточность клинически манифестирует: приступообразной одышкой, мучительным удушьем и ортопноэ, возникающими чаще ночью, иногда - дыханием Чейна-Стокса, кашлем (сначала сухим, а затем с отделением мокроты, что не приносит облегчения), позже - пенистой мокротой, нередко окрашенной в розовый цвет, бледностью, акроцианозом, гипергидрозом и сопровождается возбуждением, страхом смерти. При остром застое влажные хрипы сначала могут не выслушиваться или определяется скудное количество мелкопузырчатых хрипов над нижними отделами легких; набухание слизистой мелких бронхов может проявляться умеренной картиной бронхообструкции с удлинением выдоха, сухими хрипами и признаками эмфиземы легких. Для дифференциальной диагностически с бронхиальной астмой может служить диссоциация между тяжестью состояния и (при отсутствии выраженного экспираторного характера одышки и "немых зон") скудностью аускультативной картины. Звонкие разнокалиберные влажные хрипы над всеми легкими, которые могут выслушиваться на расстоянии - клокочущее дыхание, характерны для развернутой картины альвеолярного отека. Возможны острое расширение сердца влево, появление систолического шума на верхушке сердца, протодиастолического ритма галопа, а также акцента II тона на легочной артерии и других признаков нагрузки на правое сердце вплоть до картины правожелудочковой недостаточности; возможна тахикардия до 120-150 в минуту. Артериальное давление в зависимости от исходного уровня может быть нормальным, повышенным или пониженным. Хроническая сердечная недостаточность – это прогрессирующее заболевание, которое развивается месяцами или годами и встречается чаще, чем острая сердечная недостаточность. При хронической сердечной недостаточности симптомы часто не воспринимаются всерьез, поскольку организм способен компенсировать это в течение длительного периода времени или симптомы связывают с увеличением возраста. Симптомы отражают либо левую, либо правостороннюю сердечную недостаточность. Сердечная астма Сердечная астма - приступы одышки, достигающей иногда степени удушья, обусловленные патологическим повышением давления в левом предсердии — симптом недостаточности левых отделов сердца. Сердечная астма – патология, которая провоцируется застоем крови в легких. Важно! Сердечная астма – осложнение, а не отдельное состояние. Возникает она при пневмонии, гипертонии, пороках сердца и иных серьезных заболеваниях. Заболевание характеризуется регулярными приступами удушья. Они могут возникать не только при физических нагрузках, но и в стрессовых ситуациях, при эмоциональном напряжении и даже небольшом волнении. Нередко приступы возникают в состоянии полного покоя, когда пациент спит. Это обусловлено тем, что в ночное время при стрессах и активной деятельности кровь активно поступает к легким. При приступе, длительность которого варьируется от 2-3 минут до 1-3 часов, пациент испытывает проблемы при вдохе, ощущает страх смерти и часто кашляет. Симптомы сердечной астмы К основным признакам патологического состояния относят: Длительный выдох и сложности при вдыхании воздуха, провоцирующие выраженный дискомфорт и тяжелую одышку Удушье, спровоцированное длительным мучительным кашлем Бледность кожи Набухание вен на шее Потливость Синюшность (обычно кожи пальцев на руках и губ) Отек легких Отек легких – это патологическое, очень серьезное состояние, которое характеризуется выходом транссудата в легочную ткань. В результате нарушается газообмен, что приводит к серьезнейшим последствиям вплоть до летального исхода. Неотложная помощь при отеке легких – единственное, что может повысить риски пациента на выживание и восстановление здоровья. Человеку в такой ситуации требуется немедленное участие врачей. Сам по себе отек легких чаще всего является уже осложнением, которое сопутствует серьезным проблемам органов и систем организма, например, сердечно-сосудистой системы, ЖКТ и т.д. Причины отека легких представляют собой: -осложнения заболеваний сердечно-сосудистой системы (кардиосклероз, инфаркт миокарда, инфекционный эндокардит, аритмии, гипертоническая болезнь, сердечная недостаточность, кардиомиопатия, миокардиты); -врожденные, приобретенные пороки сердца; -осложнение легочных заболеваний (хронический бронхит, крупозное воспаление легких, эмфизема, бронхиальная астма, туберкулез, легочное сердце); -травмы грудной клетки; -острые инфекционные заболевания (ОРВИ, грипп, корь, скарлатина, дифтерия, коклюш, брюшной тиф) Симптомы отека легких Характерные для отека легких симптомы выглядят следующим образом: -сильная одышка; -нехватка воздуха, удушье; -сильная боль в грудной клетке; -выделение холодного липкого пота; -кожа становится синюшной, сероватой; -кашель с выделением розоватой мокроты; -клокочущее дыхание; -головокружение; -замедление пульса. Первая помощь при отеке До приезда врача можно сделать самостоятельно: Придать больному сидячее положение или полусидя со спущенными вниз ногами Обеспечить надежный доступ к крупной периферической вене (для последующей катетеризации) Организовать доступ свежего воздуха Дать больному вдыхать пары спирта (96% — взрослым, 30% — детям) Сделать горячую ножную ванну Использовать на конечности венозные жгуты (от 30 минут до 1 часа) Постоянно следить за дыханием и пульсом При наличии нитроглицерина и не пониженном артериальном давлении – 1-2 таблетки под язык. Неотложная помощь при отеке легких, оказываемая бригадой скорой помощи до приезда в больницу, заключается в следующем: Оксигенотерапия (активное насыщение кислородом) Отсасывание пены и противопенная терапия (ингаляции кислорода через раствор этилового спирта) Диуретическая терапия (лазикс, новурит) – выводит лишнюю жидкость из организма, при низком АД используют сниженные дозы препаратов При наличии болевого синдрома – прием обезболивающих средств (анальгин, промедол) Другие препараты в зависимости от уровня АД: высокое – ганглиоблокаторы (способствуют оттоку крови от сердца и легких и притоку к конечностям: бензогексоний, пентамин), вазодилататоры (расширяют сосуды: нитроглицерин) нормальное – сниженные дозы вазодилататоров низкое – инотропные средства (повышают сократимость миокарда: добутамин, допмин). Неотложная помощь при отеке легких производится по такому алгоритму: Пострадавшего следует поместить в полусидячее положение. Очистить верхние дыхательные пути от пены кислородными ингаляциями. Острую боль купировать анальгетиками и нейролептиками. Восстановить сердечный ритм. Нормализовать электролитный и кислотно-щелочной баланс. При помощи анальгетиков восстановить гидростатическое давление в малом кругу. Понизить тонус сосудов и объем внутригрудной плазмы. Первая помощь при отеке легких предполагает еще введение сердечных гликозидов. В условиях стационара терапию продолжают Оксигенотерапия — ингаляции кислорода с этиловым спиртом, чтобы гасить пену в легких Наркотические аналгетики (обезболивающие) и нейролептики (препараты для снижения психомоторного возбуждения): снижают гидростатическое давления в легочных сосудах и уменьшают приток венозной крови. Препараты: морфин, фентанил Диуретики – уменьшают объем циркулирующей крови, производят дегидратацию легких: фуросемид Сердечные гликозиды (обеспечивают кардиотонический эффект): строфантин, коргликон Другие препараты для лечения отека легких в зависимости от уровня АД (см. выше) Снятие и профилактика бронхоспазма: эуфиллин, аминофиллин Глюкокортикостероиды, сурфактант-терапия: применяют при не кардиогенном отеке легких. При инфекционных заболеваниях (пневмония, сепсис) — антибиотики широкого спектра действия. Важно знать: сердечные гликозиды в основном назначают пациентам с умеренной застойной сердечной недостаточностью; глюкокортикостероиды при кардиогенном отеке легких противопоказаны. Правила и техника измерения артериального давления При измерении АД любым тонометром с целью повышения точности результатов необходимо соблюдать ряд условий. измерение АД необходимо проводить в положении сидя. Необходимо обеспечить упор на спинку стула, расслабить ноги измерение проводят после 5-минутного отдыха рука, на которой проводится измерение, должна лежать на столе и находиться на уровне сердца. измерение проводят на той руке, на которой давление выше во время измерения АД не следует разговаривать, за 1-1,5 часа нужно исключить прием пищи и курение. необходимо иметь манжету необходимого размера, которую требуется накладывать на обнаженное плечо; нижний край манжеты располагается на 1-2 см выше локтевого сгиба. измерять АД рекомендуется дважды с перерывом в 3-5 минут Измерение АД аускультативным методом (методом Короткова) с использованием фонендоскопа и выслушиванием тонов пульсации требует соблюдения еще дополнительных правил: установить головку стетофонендоскопа в центре локтевой ямки достаточно быстро накачать воздух в манжету; при этом уровень накачивания должен быть на 20-30 мм рт ст выше «обычного» АД после открытия крана воздух стравливать следует со скорость 2-3 мм рт ст в секунду зафиксировать появление первого тона Короткова, который указывает на систолическое АД зафиксировать исчезновение тонов Короткова, что указывает на диастолическое АД ЭКГ Электрокардиогра́фия — методика регистрации и исследования электрических полей, образующихся при работе сердца. ПРАВИЛЬНАЯ ТЕХНИКА СНЯТИЯ ЭКГ Качество электрокардиографии будет зависеть от грамотной фиксации датчиков электрокардиографа. Необходимо изучить технику снятия ЭКГ. 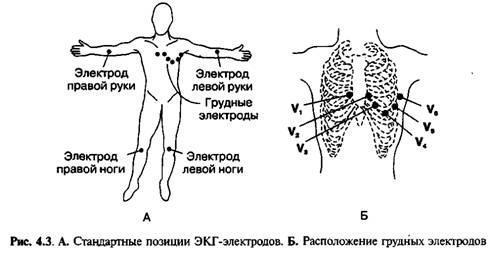 Подготовка пациента и электрокардиографа Расположение пациента. Пациенту необходимо раздеться. Специалисту нужно подготовить медицинскую кушетку и попросить его лечь на спину. При проявлении плохого самочувствия или проблем с дыханием в положении лежа пациент может принять другое положение. Он будет проходить обследование в сидячей позиции. Обработка зоны приложения электродов. Кожа предварительно протирается спиртом и обрабатывается специальным гелем, который обладает токопроводящими свойствами. Фиксация электродов на теле пациента. Классическая схема наложения электродов предполагает их фиксацию на лодыжках, запястье и торсе. Количество электродов Если проводится одноканальная запись ЭКГ, то обычно достаточно 1 грудного электрода. Но при многоканальной записи следует использовать 6 штук. Цвет датчиков Чтобы было удобно ориентироваться, каждый датчик имеет определенный цвет. Черный предназначен для правой ноги, зеленый – для левой ноги, красный – для правой руки и желтый фиксируется на левой руке. 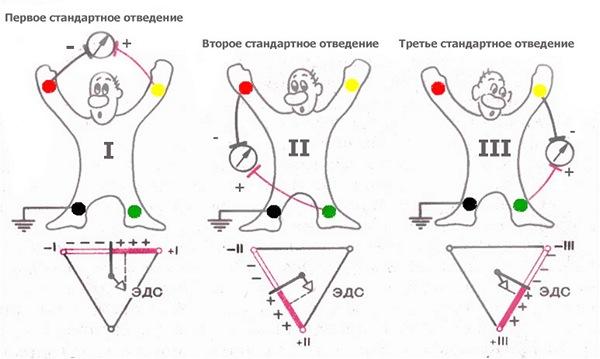 Схема расположения электродов Схема расположения электродов, которые регистрируют грудные отведения:
 Катетеризации периферических вен см. видео! Задание: Что такое сердечная недостаточность? Что вызывает сердечную недостаточность? Какие виды сердечной недостаточности и каковы их симптомы? Гипертонический криз это? Признаки гипертонического криза? Какие бывают нарушения сердечного ритма и проводимости? Что подразумевает тромбоэмболия легочной артерии? Какие патогномоничные симптомы для ТЭЛА? Что такое кардиогенный шок и каковы его основные симптомы? Сердечная астма это осложнение или заболевание? Что такое отек легких, симптомы и в каких случаях может возникать? Первая помощь при отеке легких до приезда СМП? При проведении тонометрии как определяют систолическое и диастолическое давление? Какого цвета электроды где располагаются при проведении ЭКГ? Правила проведения катетеризации периферических вен? Какие формы острой сосудистой недостаточности вы знаете? Ответы присылать на почту vitamed2021@gmail.com Обязательно указывать группу и Ф.И.О. |
