Ссс. 1. Гипертоническая болезнь. Определение. Факторы, способствующие развитию болезни. Клинико патогенетические формы. Классификация. Патоморфология. Клиника. Диагностика. Течение и исходы, профилактика
 Скачать 1.22 Mb. Скачать 1.22 Mb.
|
|
ЗСН – клинический синдром, характерный как стадия патологических состояний, нарушающих работу сердца. Причины и механизмы развития. ИБС – около 50% АГ – 20 % Ревматические пороки – 12% Кардиомиопатия Миокардиты Врождённые пороки сердца (стеноз устья аорты) Аритмия Наджелудочковые и желудочковые тахикардия Фибрилляция предсердий Токсические воздействия (алкоголь, доксорубицин) Инфильтративные заболевания (саркоидоз, амилоидоз) Эндокринные заболевания Нарушения питание (дефицит витамина В1) Патофизиологические механизмы. нарушение параметров гемодинамики (УО, КДД, КДО, ФВ, ОПС, ЦВД и т.д.); гипертрофия и дилатация отделов сердца – ремоделирование; нарушение нейрогуморальной регуляции ССС: активация РААС; активация САС (симпатоадреналовая система); секреции АДГ; активация компенсаторных факторов – брадикинин, эндотелины, предсердный натрий-уретический гормон, PG I2, PG E2. Классификация
Ренин–ангиотензин–альдостероновая система в патогенезе застойной сердечной недостаточности. 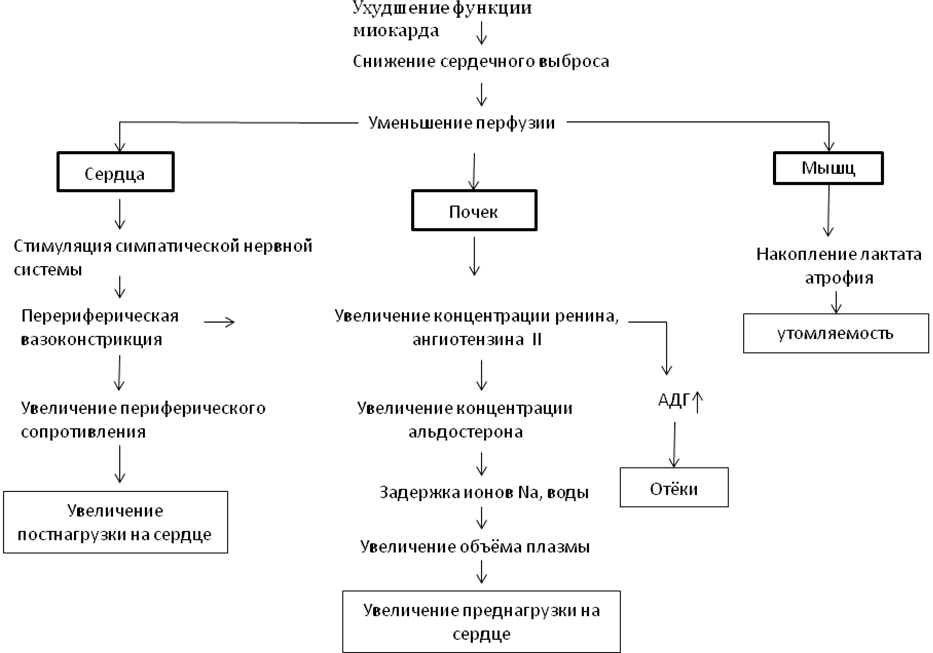 Патаанатомия (морфологические изменения во внутренних органах) Гипертрофии желудочков или предсердий Расширение полости левого желудочка Увеличение конечного систолического и конечного диастолического размеров левого желудочка Увеличения диаметра сосудов легких Признаки интерстициального отёка (линии Керли в рёберно – диафрагмальных синусах) Отёк лёгких Гидроторакс Кардиомегалия (поперечного размера сердца более 15,5 см у мужчин и более 14,5 см у женщин) Принципы лечения Основные препараты лечения ЗСН Стимуляторы инотропной функции миокарда (гликозиды, симпатомиметики). Препараты, снижающие постнагрузку (вазодилататоры, ингибиторы АПФ). Препараты, снижающие ОЦК (диуретики, венозные вазодилататоры). Препараты, снижающие застой крови в органах (диуретики). Препараты, снижающие воздействие нейрогуморальных факторов (ингибиторы АПФ, -блокаторы, Са-блокаторы, блокаторы АТ1). Антиаритмические препараты. Препараты, оптимизирующие диастолическое расслабление (Са-блокаторы). 12. Ревматизм. Определение. Этиология. Патогенез. Патоморфология. Классификация. Патоморфологические изменения при ревматизме в динамике. Критерии диагноза. Профилактика. системное воспалительное заболевание СТ с преимущественной пораженией ССС, суставов, НС и кожи. развивающееся в связи с острой стрептококковой инфекцией (β-гемолитическая стрептококка Группа А) у предрасположенных лиц (чаще в возрасте 7-15 лет) Этиология β-гемолитическая стрептококка Группа А (СГА) генетические факторы (предрасположение) Патогенез прямое повреждение перментами СГА
«феномен молекулярной мимикри» Аг СГА → клеточный и гуморальный иммунный ответ на Аг СГА→ Ат (ауто-Ат) перекрестно реагируют с Аг миокарда,нервной ткани. Классификация
Патоморфологические изменения при ревматизма в динамике: Фазы (Талалаев) Экссудативно-дегенеративная мукоидное набухание (обратимо) фибриноидный некроз (необратимо Пролиферативная образование гранулем Ашоффа-Талалаева результат некроза тканей сердца и пролиферации СТ Критерии диагноза (Киселя-Джонса)
2 больших + 1 малый + Подтверждающие критерии 1 больших + 2 малый + Подтверждающие критерии Профилактика Первичный - лечение самого больного (e.g. инсулин) - адекватное лечение стрептококка (аспирин, пенициллин, эритромицин) Вторичний - бензатинбензилпенициллин (ретарпен, экстенциллин) 1,2 млн ЕД
13. Ревматический кардит. Классификация. Критерии диагноза. Клиника. Диагностика. Течение и исходы. Лечение. Ревматический кардит – проевление острой ревматической лихорадки (наблюдают в 90 – 95%) случаев) которое определяет тяжесть течения и исход заболевания. Основополагающим кардита считают вальвулит (преимущественно митрального и реже аортального клапана) который может сочетаться с поражением миокарда и перикарда. Классификация по степенью тяжести – а) легкий б) средней тяжести в) тяжелый по локализации – а) ендокардит б) миокардит в) перикардит for rheumatism а) первичный ревмокардит без порока клапанов б) возвратный ревмокардит с пороком клапанов в) ервматизм без явных сердечных изменений г) миокардиосклероз ревматический Клиника симптомы ревматического вальвулита систолический шум апикальной локализации связанный с 1 тоном ( при митральной регургитации) непостоянный низкочастотный мезодиастолический шум в области выслушивания митрального клапана высокочастотный убываюший протодиастолический шум выслушиваемый вдоль левого края грудины (при аортальной регургитации) могут вовлекаться миокард и перикард с развитием тахикардии расширения границ сердечной тупости приглушшости тонов сердца шум трения перикарда нарущений проводимости и т.д. Критерии диагноза Важнейшая особенность кардита во время первой атаки острой ревматической лихородки – чёткая +ve динамика его клинических проявлений под влиянием активной противоревматической терапии. Происходит нормализация ЧСС восстановление звучности тонов уменщение интенсивности систолическово и диастолического шумов сокрашение границ сердца исчезование симптомов недостаточности кровообращения Диагностика Эхо КГ – выявления пороков сердца и перикардита ЭКГ Рентген грудной клетки Общий анализ крови - ↑ СОЭ Биохимический анализ крови - ↑ СРБ и титров антистрептококковых Ат Бактериологические исследование – культура Течение и исходы 1-ий атак – средные возраст ( ≈ 15 лет) заболевание течет рецидивов или ремиссии Частато формирования ревматических пороков сердца после первой атаки острой ревматической лихородки у детей – 20-25% ( преобладают изолированные пороки сердца и чаще митрального недостаточность) у взрослых – 39-45% (более 75% наблюдается в течение первых трёх лет от начала болезни) Лечение Антибиотики - пенициллин 1.8 млн ED в/в 4 р/д или бициллин или экстенциллин Стероиды При легком НПВП ( диклофенак 100-150 мгссут) При тяжелом и упорном преднизолон 1.5 – 2.0 мг/ кг массы тела 2-6 нед постепенно снижение дозы НПВП Ревматический артрит . Патанатомия. Клиника. Диагностика. Течение и исходы. Патанатомия Суставы →На ранних стадиях строма инфильтрирована CD4+-лимфоцитами, формируются лимфоидные фолликулы. В большом количестве обнаруживают плазматические клетки, пролиферацию кроющих синовиоцитов типа В. В перихондральной части синовиальной мембраны происходит формирование паннуса, хрящ под паннусом истончён, с глубокими трещинами. В субхондральной пластинке кости обнаруживают множественные эрозии. Остеокласты крупные, расположены неравномерно. Деструктивные процессы в кости сочетаются с врастанием в зону обызвествления сосудов и паннуса. Рематойдный узелок →Ревматоидный узелок - очаг фибриноидного некроза, окружённый пали-садообразно расположенными макрофагами, плазматическими клетками, лимфоцитами с нередким присутствием гигантских многоядерных клеток. Мышцы →Очаговый или диффузный миозит, продуктивные васкулиты, локальный фиброз Сердце →Обнаруживают неспецифические экссудативно-пролиферативные реакции, поражение мышечных волокон дистрофического характера, проявления васкулита. Серозные оболочки →Изменения серозных оболочек (перикардит, плеврит). Особенности перикардита - участие в воспалении крупных базофильных гистиоцитов, образование зоны грануляционной ткани, содержащей лимфоциты и плазматические клетки. Легкие →Хроническая интерстициальная пневмония, очаговый или диффузный пневмосклероз, при синдроме Катана - типичные ревматоидные узелки в лёгких. Почки →Мембранозный или мезангиальный гломерулонефрит, нефроангиосклероз, интерстициальный нефрит, амилоидоз (амилоид в начальной стадии откладывается периваскулярно в ткани пирамид, в нефротической стадии обнаруживают массивные отложения амилоида в клубочках). ЖКТ →Изменения в ЖКТ возможны на всём его протяжении, хотя и не доминируют в клинической картине. Гастрит, энтерит, колит сопровождаются отложением иммунных комплексов в слизистой оболочке. Наиболее тяжёлые изменения ЖКТ связаны с отложением амилоидных масс в слизистой оболочке и стенках сосудов. В печени обнаруживают продуктивные васкулиты, лимфоидную или плазмоцитарную инфильтрацию стромы. Амилоид откладывается по ходу внутридольковых капилляров. Клиника Характерный признак заболевания - ухудшение общего состояния которое может предшествовать клинически выраженному поражению суставов ощущение генерализованной слабости, скованности, особенно в утренние часы, артралгии, похудание, субфебрильная температура тела, Лимфаденопатия Поражение суставов Примерно в половине случаев заболевание начинается с постепенного (в течение месяцев) нарастания болей и скованности в мелких периферических суставах (лучезапястных, проксимальных межфаланговых, пястно-фаланговых, голеностопных и плюснефаланговых). Иногда заболевание дебютирует как острый моноартрит крупных суставов, напоминающий септический или микрокристаллический артрит, или начинается с рецидивирующих бурситов и тендосиновитов, особенно часто локализующихся в области лучезапястных суставов, приводя к развитию синдрома запястного канала. У лиц пожилого возраста заболевание может начинаться с острого полиартрита с множественным поражением мелких и крупных суставов, с генерализованной полиартралгии или симптомов, напоминающих ревматическую полимиалгию. Поражение суставов при ревматоидном артрите можно разделить на 2 категории: потенциально обратимые (обычно ранние), связанные с развитием синовита, и необратимые структурные, развивающиеся на более поздних стадиях болезни. Это разделение имеет значение для оценки стадии заболевания, прогноза и тактики лечения. Диагностика Утренняя скованность, продолжающаяся не менее 1 ч. Артрит не менее чем в 3 суставных областях. Артрит суставов кисти (лучезапястных, пястно-фаланговых или проксимальных межфаланговых). Симметричность артрита. Ревматоидные узелки. Выявление ревматоидного фактора в сыворотке крови методом, дающим в контрольной группе не более 5% положительных результатов. Рентгенологические изменения (изменения в кисти, типичные для ревматоидного артрита, должны включать эрозии или явный околосуставной остеопороз). Диагноз ревматоидного артрита ставится при наличии по крайней мере 4 из 7 критериев. Критерии 1-4 должны присутствовать по крайней мере в течение 6 недель. Не исключаются больные с 2-мя клиническими диагнозами. Обозначение "классический", "определенный" и "вероятный" ревматоидный артрит не используется. Чувствительность - 91,2%, специфичность - 89,3% Течение и исходы Быстропрогрессирующее Прогрессирующее медленно Польное обратное развитие у большинство больных за 2-3 нед Ревматические пороки сердца. Патоморфология. Показатели гемодинамики. Патоморфология : ( структурная дезорганизация соед. ткани) В  оспаление утольщение створок оспаление утольщение створокРубцовыми изменинями митрального кольца (фиброзирующий процесс и часто кальциноз) Руьцовое сморщивание укорочиваем створки # митральный клапан поражается начала а затем аортальный клапан Показатели гемодинамики: Митральная регургитация О   бьем регургитации из ЛЖ в ЛП ( обьем в ЛП) бьем регургитации из ЛЖ в ЛП ( обьем в ЛП)Конечно -систолический размер ЛЖ Фракция выброса ЛЖ < 60% М  итральный стеноз итральный стенозДавление в ЛП Л   егочная гипертензия (систолические давление в легочной артерии ) егочная гипертензия (систолические давление в легочной артерии )Трансмитральный градиент  СВ ЛЖ СВ ЛЖА  ортальная регургитация ортальная регургитация    УО, КДО, КДД, ОПС (хронич) ОПС (острая) УО, КДО, КДД, ОПС (хронич) ОПС (острая)О   бьем регургитации ЛЖ ( обьем в ЛЖ) бьем регургитации ЛЖ ( обьем в ЛЖ)СВ Аортальный стеноз    УО, КДД, ОПС (острая) УО, КДД, ОПС (острая)Д  авление в ЛЖ авление в ЛЖ16. Митральные пороки сердца различной этиологии. Патоморфология. Нарушение гемодинамики. Сочетанный митральный порок сердца. Этиология. Морфогенез. Патофизиология. Критерии диагноза. Клиника. Диагностика. Течение и исходы. Все пороки: врожденные и приобретенные. Приобретенные: 90% – ревматические, остальные – неревматические. Сочетанный порок - митральные стеноз и недостаточность НЕДОСТАТОЧНОСТЬ МИТРАЛЬНОГО КЛАПАНА (МИТРАЛЬНАЯ РЕГУРГИТАЦИЯ, МР) Главные этиологические факторы МР: РЛ; ПМК; ИЭ; Ревматоидные заболевания – СКВ, РА, ССД и т.д.; Тупая травма сердца с надрывом митрального клапана; ИБС. ОИМ; Кальциноз митрального кольца у пожилых; Синдромы Морфана, Эллерса-Дагласа. Патогенез МР Главное – регургитация крови в ЛП во время систолы из ЛЖ. Постепенно увеличивающийся объем регургитации приводит к дилатации и гипертрофии ЛП вплоть до атриомегалии изотоническая перегрузка ЛЖ и увеличение путей притока крови к ЛЖ сократительной способности ЛЖ (систолическая дисфункция) давления в ЛП пассивная венозная гипертензия МКК одышка, пароксизмальные приступы удушья Клиника МР Чаще страдают женщины. Надо уточнить наличие ревматических атак в анамнезе (или болей в суставах) Наличие тозиллофарингитов с гиперемией зева, лихорадкой, лимфаденопатией. Сердце: границы расширены вверх и влево. Аускультативно – 4 феномена: ослабление I тона над верхушкой;* патологический III тон над верхушкой; акцент и расщепление II тона над легочной артерией (ЛА);* систолический шум (СШ) над верхушкой).* Знаком * отмечена главная триада аускультативных феноменов. Диагностика МР Аускультация Инструментальная диагностика: ЭКГ – предсердная левограмма (P-mitrale), желудочковая левограмма; ЭхоКГ – состояние створок, сопутствующий стеноз, объем регургитации, фракция выброса (ФВ) ЛЖ; Рентгенологическое исследование сердца – талия сердца сглажена, увеличены ЛП и ЛЖ. Исходы / Прогноз Митральная недостаточность длительно остаётся компенсированной. Выраженный порок склонен к медленному прогрессированию независимо от наличия осложнений. Осложнения ускоряют развитие болезни. Нелечёные больные умирают главным образом от ХСН. Митральный стеноз Этиология: РЛ – 95%; Вирусная; СКВ, РА; Атеросклероз; Врожденный (синдром Лютембаше). Патогенез «Первый барьер» – АВ отверстия (в N – 4 – 6 см2, клиника возникает при сужении более 50% от N) давления в полости ЛП (до 25 мм рт. ст., N – 5 – 8) ГЛП (гипертрофия ЛП) легочная гипертензия (пассивная, ретроградная, посткапиллярная) рефлекс Китаева рефлекторное сужение легочных артериол значительное давления в ЛА (до 200 мм рт. ст., N – 25) артериальная легочная гипертензия) ГПЖ СН по БКК Клиника и диагностика Страдают в основном женщины, чаще с ревматизмом. Клиника отсутствует при стенозе до 50% площади левого АВ отверстия. 2 – 2, 5 см2 – умеренный стеноз. Появляются одышка, перебои в сердце, отеки конечностей. Перкуторно определяется смещение границ сердца вверх и вправо. Аускультативно – хлопающий I тон, акцент II тона над ЛА. Шумы – диастолический. Характеристики шумов: место и фаза. Место – над верхушкой, фаза – мезодиастолический и пресистоличекий шум. ЭКГ – синдром предсердной левограммы с желудочковой правограммой ЭхоКГ: площадь отверстия – 2 – 2,5 см2 – умеренный стеноз, 1,1 – критический стеноз cito!: консультация кардиохирурга; наличие или отсутствие митральной регургитации; ФВ ЛЖ; трансмитральный градиент давления (N – 0, в крайнем случае до 3 мм рт. ст.); давление в ЛА; давление в ЛП – N – 5 – 8 мм рт. ст. Рентгенологическое исследование сердца – талия сглажена, ЛП, ПЖ, расширена («выбухает») ЛА. Исходы / Прогноз Митральный стеноз может прогрессировать вследствие рецидивов острой ревматической лихорадки, к которым такие больные очень склонны. Большинство нелечёных больных погибает от осложнений. Хирургическое лечение улучшает прогноз. Оперированные больные должны наблюдаться кардиологом. 17. Митральный стеноз. Этиология. Патофизиология. Патоморфология. Механизмы компенсации и декомпенсации. Клиника. Диагностика. Показания к хирургическому лечению. Исходы. Митральный стеноз - это сужение левого предсердно-желудочкового отверстия. Митральный клапан находится между левым предсердием и левым желудочком. Он открывается в диастолу и через председно-желудочковое отверстие в левый желудочек через митральный клапан свободно поступает артериальная кровь правого предсердия. В систолу клапан закрывается под давлением крови при сокращении левого желудочка и препятствует обратному току крови из левого желудочка в левое предсердие. Клапан состоит из двух створок. При митральном стенозе створки утолщаются, срастаются друг с другом, размер предсердно-желудочкового отверстия уменьшается. Этиология Причиной стеноза митрального клапана, как и большинства приобретенных пороков сердца, является перенесенный ранее ревматизм в 80% случаев. К более редким причинам (20%) сужения левого предсердно-желудочкового отверстия относят поражение митрального клапана при инфекционном эндокардите, атеросклерозе с массивной кальцификацией митрального фиброзного кольца, СКВ, ревматоидном полиартрите, когда в ревматоидный процесс вовлекаются створки и хорды и происходит их инфильтрация ШИК-позитивными клетками. Миксома левого предсердия, тромб левого предсердия также вызывают обструкцию митрального отверстия, но их не относят к порокам сердца. травма сердца, сифилис и др. Патофизиология Патогенез «Первый барьер» – уменьшение АВ отверстия (в N – 4 – 6 см2, клиника возникает при сужении более 50% от N) --> повышение давления в полости ЛП (до 25 мм рт. ст., N – 5 – 8) --> ГЛП (гипертрофия ЛП) --> легочная гипертензия (пассивная, ретроградная, посткапиллярная) --> рефлекс Китаева --> рефлекторное сужение легочных артериол --> значительное повышенное давления в ЛА (до 200 мм рт. ст., N – 25) --> артериальная легочная гипертензия) --> ГПЖ --> СН по БКК Наиболее частая причина стеноза митрального отверстия - ревматический эндокардит (вальвулит). В норме площадь митрального отверстия составляет 4-6 см2. В результате ревматических атак происходит сращение и утолщение створок митрального клапана, что приводит к сужению отверстия менее 4 см2 и возникновению препятствия току крови из левого предсердия во время систолы в левый желудочек. Из-за этого препятствия градиент давления между левым предсердием и левым желудочком увеличивается свыше нормальных величин, что способствует продвижению крови через суженное отверстие. В механизме увеличения давления в левом предсердии имеет значение также укорочение диастолы левого желудочка вследствие тахикардии. Увеличение давления в левом предсердии приводит к развитию гипертрофии миокарда его стенки. В дальнейшем при снижении сократительной способности левого предсердия возникает его дилатация, что может привести к появлению предсердных аритмий. Из-за увеличения давления в левом предсердии пассивно (ретроградно) повышается давление в лёгочных венах, что способствует развитию лёгочной гипертензии (так называемой "пассивной", или венозной) и застою крови во всём сосудистом русле лёгких. Кроме этого типа лёгочной гипертензии, у ряда больных может возникать так называемая "активная" (или артериальная) лёгочная гипертензия, когда повышение давления в лёгочной артерии возникает вследствие спазма лёгочных артериол (что в свою очередь является реакцией на повышение давления в левом предсердии и лёгочных венах). При этом типе лёгочной гипертензии давление в лёгочной артерии может достигать очень больших величин (до 200 мм рт. ст.), чего не бывает при "пассивной" лёгочной гипертензии. В результате выраженной лёгочной гипертензии может развиться недостаточность клапана лёгочной артерии. При увеличении давления в лёгочной артерии более 50 мм рт. ст. увеличивается конечное диастолическое давление в правом желудочке, что приводит к его гипертрофии и последующей дилатации. В дальнейшем (при снижении сократительной функции правого желудочка) возникает относительная недостаточность трёхстворчатого клапана и развивается застой в большом круге кровообращения. Патоморфология классификация стеноза митрального отверстия Выраженность стеноза митрального отверстия определяют по данным эхокардиографии. Незначительный стеноз митрального отверстия - 4-3 см2, умеренный стеноз - 2,9-2 см2, выраженный стеноз - 1,9-1,1 см2, критический стеноз - менее 1 см2. Механизмы компенсации и декомпенсации Изменения гемодинамики появляются при сужении площади митрального отверстия с 4 - 6 см2 до 1 - 1,5 см2. В начале включаются компенсаторные механизмы. Повышение давления в левом предсердии вызывает повышение градиента давления между левыми желудочком и предсердием, что поначалу облегчает прохождение крови в левый желудочек. При этом развивается гипертрофия и дилатация левого предсердия, увеличивается его систола. Ретроградно повышается давление в легочных венах и капиллярах. Следующим этапом компенсации являются дилатация левого предсердия и развитие активной легочной гипертензии, приводящей к гипертрофии правого желудочка. В условиях функционального сужения легочных артериол возникает морфологическое изменение сосудов, которое увеличивает нагрузку на правый желудочек, что затрудняет опорожнение правого предсердия. Третьим этапом является декомпенсация: развивается дилатация левого предсердия, выраженный застой в малом круге кровообращения, дилатация правого желудочка и гипертрофия правого предсердия. Клиника Клиническая картина стеноза митрального отверстия во многом зависит от степени сужения отверстия, наличия (и выраженности) лёгочной гипертензии. При небольшом градиенте давления между левым предсердием и левым желудочком и отсутствии лёгочной гипертензии больной может чувствовать себя удовлетворительно. При увеличении градиента давления и развитии лёгочной гипертензии возникают разнообразные жалобы. Ухудшение состояния больных (декомпенсация) вследствие нарушения циркуляции в малом или большом круге кровообращения может происходить по причинам, потенциально ведущим к усилению работы сердца и увеличению сердечного выброса (лихорадка, пароксизмальная тахикардия, анемия, беременность, тиреотоксикоз). Однако большее значение имеют ревматические атаки в анамнезе (при этом 60% больных их не замечают), подробнее см. "Острая ревматическая лихорадка". | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
